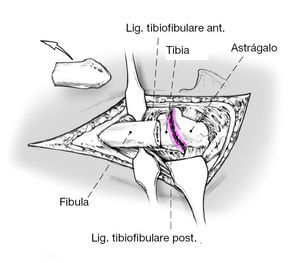
Notas preliminares
Las múltiples técnicas publicadas de artrodesis tibioastragalina implican que el objetivo de la intervención no es fácil de conseguir de una manera segura15.
Entre los variados procedimientos con aporte de injerto óseo autólogo destaca la osteosíntesis a compresión por su estabilidad primaria, las amplias superficies de contacto, la correcta colocación del pie4,6,7,10,14,15. En este aspecto los sistemas de osteosíntesis interna como los tornillos parecen superar a los sistemas externos como el fijador externo tanto en satisfacción del paciente como en estabilidad biomecánica y en baja tasa de complicaciones: permiten una pronta movilización tanto como una carga precoz de la extremidad2,9,15-17.
Hace más de 40 años Künstcher8 ya desarrolló y aplicó la artrodesis tibioastragalina con clavo intramedular retrogrado.
Estudios experimentales1 mostraron ya la superioridad biomecánica del procedimiento enclavado respecto a la técnica con tornillos cruzados. A fecha actual no existen publicaciones respecto a la rigidez y a la estabilidad a la rotación de la artrodesis tibioastragalina con clavo retrogrado.
El desarrollo del diseño de los clavos intramedulares ha permitido evolucionar el principio de compresión para la artrodesis tibioastragalina con clavo en técnica anterógrada3,5,11,13. Tras una primera aplicación en 1993 no sólo estandarizamos la técnica sino que también desarrollamos un clavo intramedular modificado.
Principios quirúrgicos y objetivos
Artrodesis tibioastragalina a compresión con un clavo intramedular de tibia especial tras resección de las superficies articulares y colocación de injerto óseo autólogo; el objetivo es la reconstrucción de una carga de la extremidad sin dolor con una posición funcional del pie libre para la marcha.
Ventajas
* Osteosíntesis a compresión estable.
* Es posible la movilización funcional precoz y la carga de la extremidad.
* No es necesaria la inmovilización con yeso postoperatoria.
* Buen resultado incluso en caso de mala calidad ósea de la tibia distal (p. ej., osteoporosis).
Inconvenientes
* Es necesaria una altura mínima del astrágalo de 2 cm. Medidos en vertical en la tróclea.
* Es necesario el fresado de toda la cavidad medular de la tibia.
* Posible artropatía de la articulación adyacente como en todas las técnicas de artrodesis tibioastragalina.
Indicaciones
* Artrosis tibioastragalina dolorosa resistente a las medidas conservadoras incluyendo calzado ortopédico.
* Artrosis tibioastragalina en combinación con mala calidad ósea de la tibia distal (como puede darse tras fracturas de pilón tibial o de tobillo, o en osteoporosis).
* Fallo de otras técnicas.
Contraindicaciones
* Necrosis parcial de la cúpula del astrágalo.
* Altura del astrágalo < 2 cm.
* Inflamación local de partes blandas así como infecciones crónicas y floridas de hueso.
* Desaxación postraumática de la tibia.
* Bloqueo del canal medular de la tibia.
* Fisis abiertas.
Información para el paciente
* Riesgos quirúrgicos generales.
* Riesgos por fresado del canal medular de la tibia como embolia grasa, necrosis térmica del hueso.
* Posibilidad de lesión del nervio sural, de ramas del nervio peroneo superficial, de los tendones peroneos, y de la rama infrapatelar del nervio safeno.
* Lesión de la arteria pedia y del nervio peroneo profundo en el encerrojado distal del clavo.
* Fractura de tibia.
* Acortamiento de la extremidad.
* Seudoartrosis y pérdida de corrección.
* Artropatía de las articulaciones vecinas y persistencia de las molestias.
* Aflojamiento o ruptura del implante.
* Puede ser necesario un zapato con suela en balancín.
* En caso de persistencia de las molestias puede ser necesario utilizar unos zapatos ortopédicos.
* Es posible la carga total de la extremidad a las 2-3 semanas.
Planificación preoperatoria
* Radiografía de la pierna en dos proyecciones incluyendo el tobillo para valorar la alineación.
* Radiografía del pie en dos proyecciones para apreciar la posición del astrágalo y del calcáneo respecto a las superficies articulares.
* Puede ser necesario una tomografía computarizada para valorar las articulaciones tibioastragalina y la articulación subastragalina con los huesos que la componen.
* Higiene del pie y manicura.
* Depilación de la pierna y del pie con crema al efecto.
* Rasurado del campo quirúrgico inmediatamente antes del abordaje.
* A partir del día de la intervención profilaxis de la trombosis con una heparina de bajo peso molecular (p. ej., Fragmin® 1 x 2.500 UI s.c./día). Si está contraindicada utilización de heparina no fraccionada (p. ej., Liquemin® 3 x 5.000 UI s.c./día).
* Profilaxis antibiótica p. ej., con una cefalosporina como cefuroxima 1.500 mg intravenosa.
Instrumental quirúrgico e implantes
* Instrumental completo para un enclavado fresado.
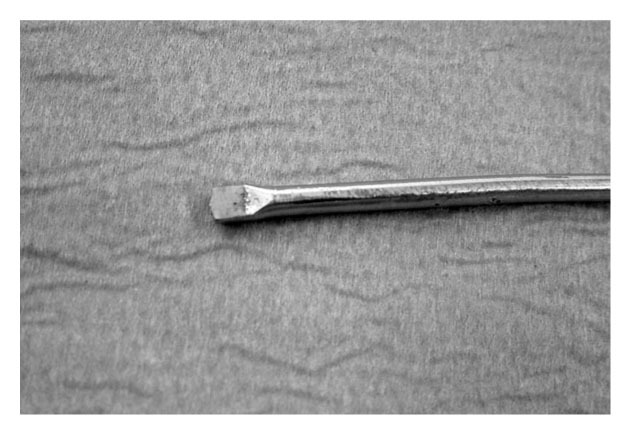
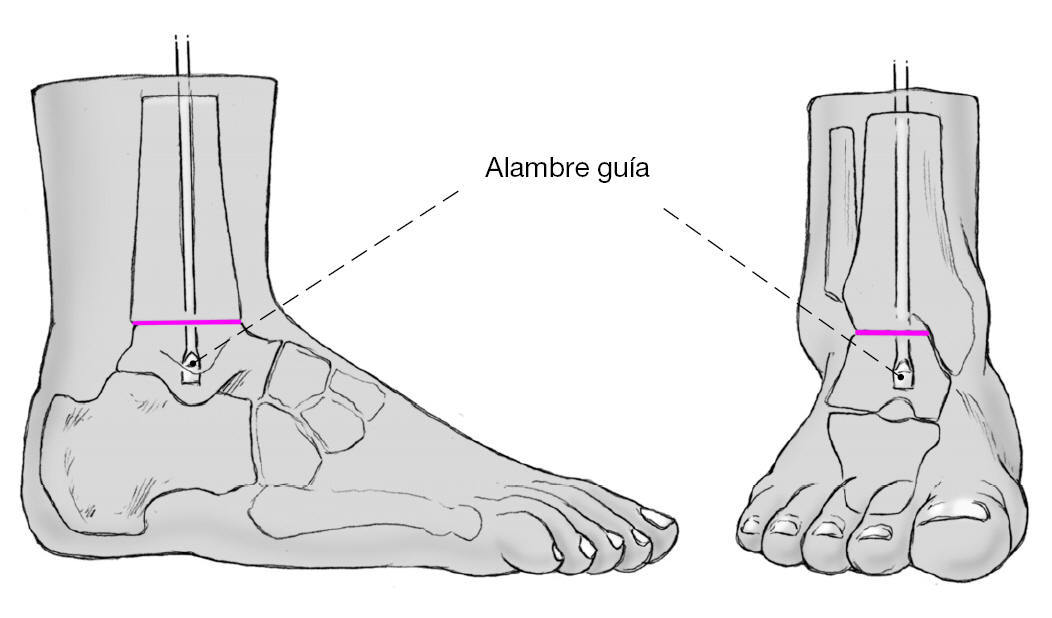
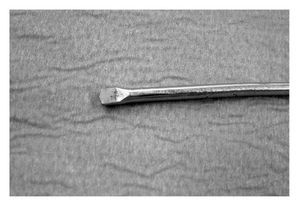
* Guía con pequeño escoplo en la punta (fig. 1).
Figura 1 Guía de fresado con extremo en escoplo.
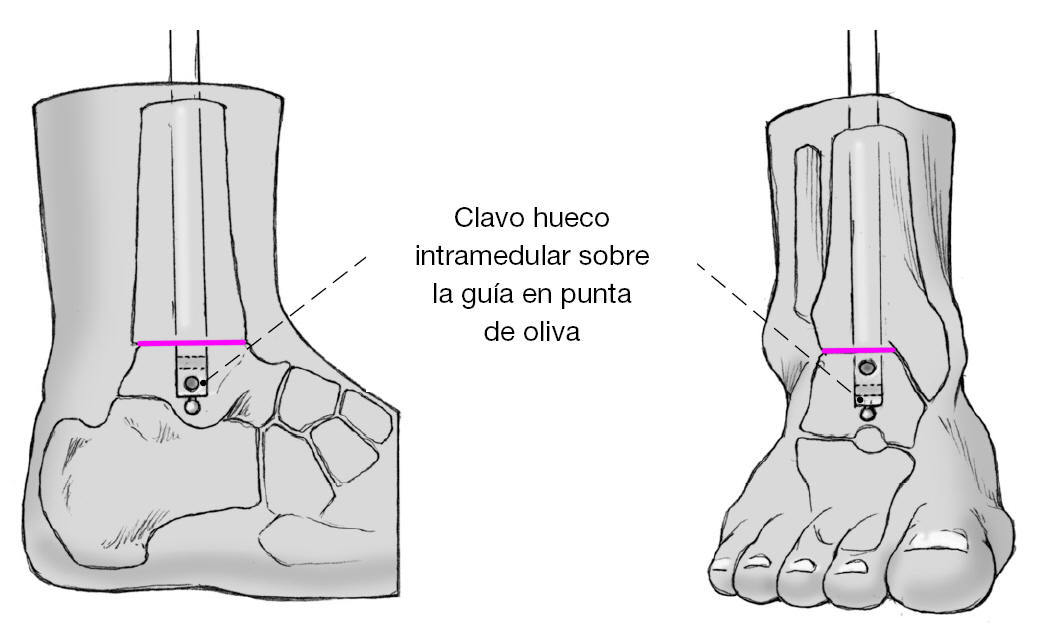
* Clavo de compresión intramedular canulado de aleación de titanio (Ti6A14V, anodización tipo II), diámetro de 10 mm y longitud de 240 a 420 mm (fig. 2).
Figura 2 Clavo de compresión hueco intramedular de aleación de titanio.
* Tornillos de encerrojado y tornillos de vástago de diámetro 5 mm.
* Tornillo de compresión.
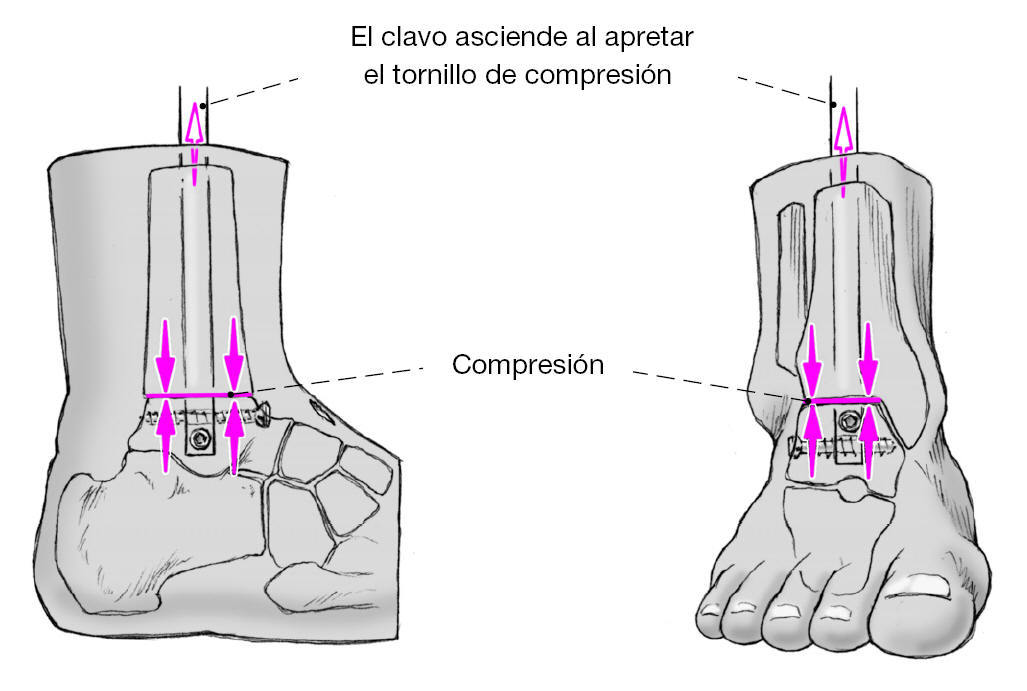
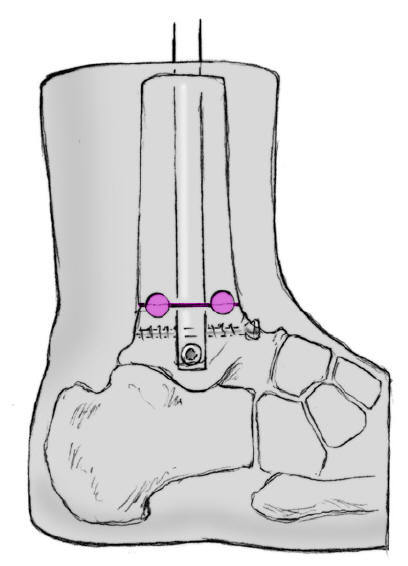
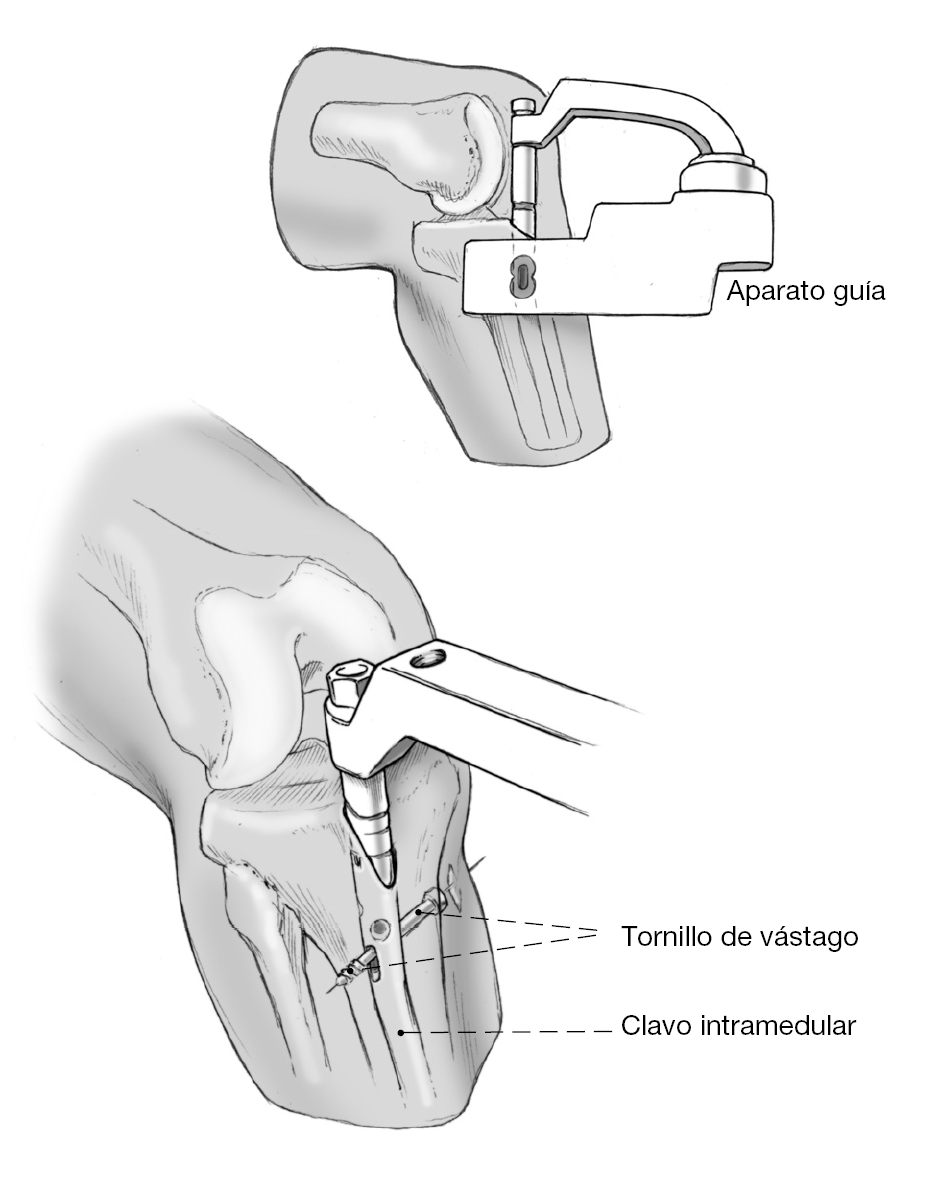
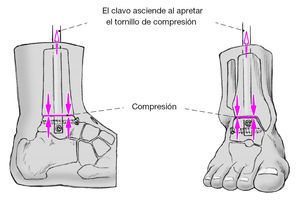
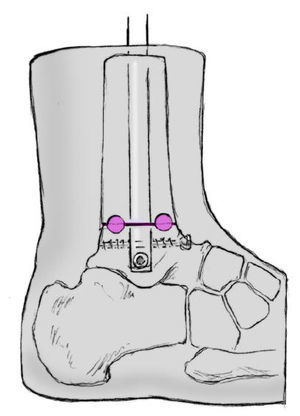
* El principio de compresión se basa en un implante intramedular que tiene un encaje laxo en la cavidad medular; tras encerrojarlo permite un movimiento de un hueso contra el otro. Ello es posible gracias a un tornillo de cerrojo a través de un orificio oblongo que aún permite un cierto movimiento entre tornillo y clavo. Colocando un tornillo de compresión en la parte proximal del clavo se aprieta contra el tornillo de cerrojo provocando en la tibia un movimiento hacia distal y en el astrágalo también encerrojado un movimiento hacia proximal con lo cual se comprimen las superficies resecadas.
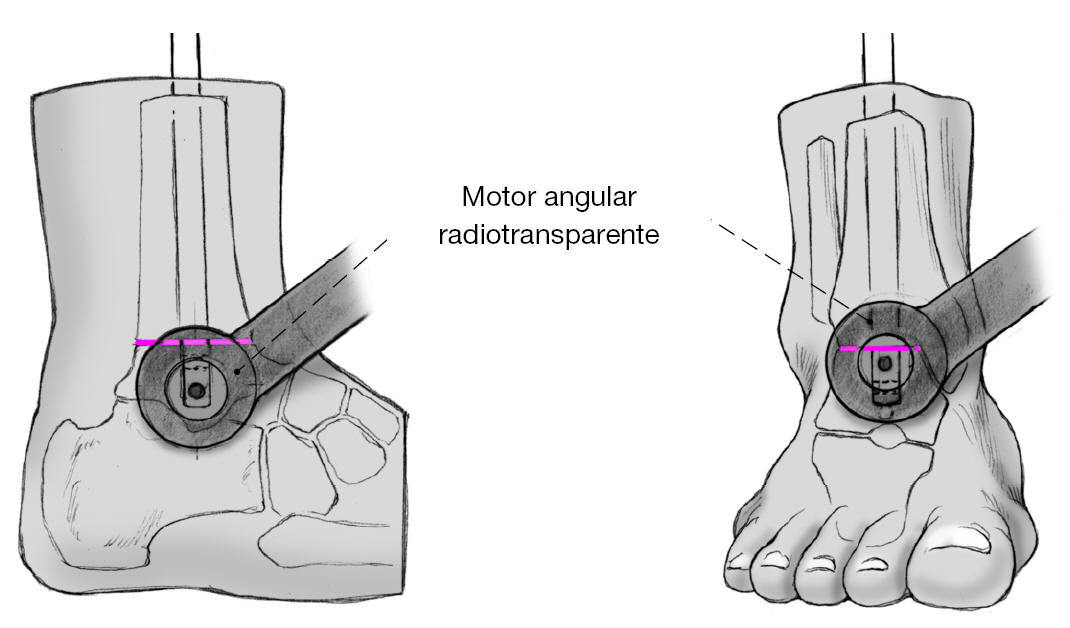
* Guía angular radiotransparente para la broca.
* Sierra oscilante.
* Escoplos, cucharillas, o fresas huecas (de diámetros 9 y 10 mm) para la resección de superficie articulares.
* Intensificador de imagen.
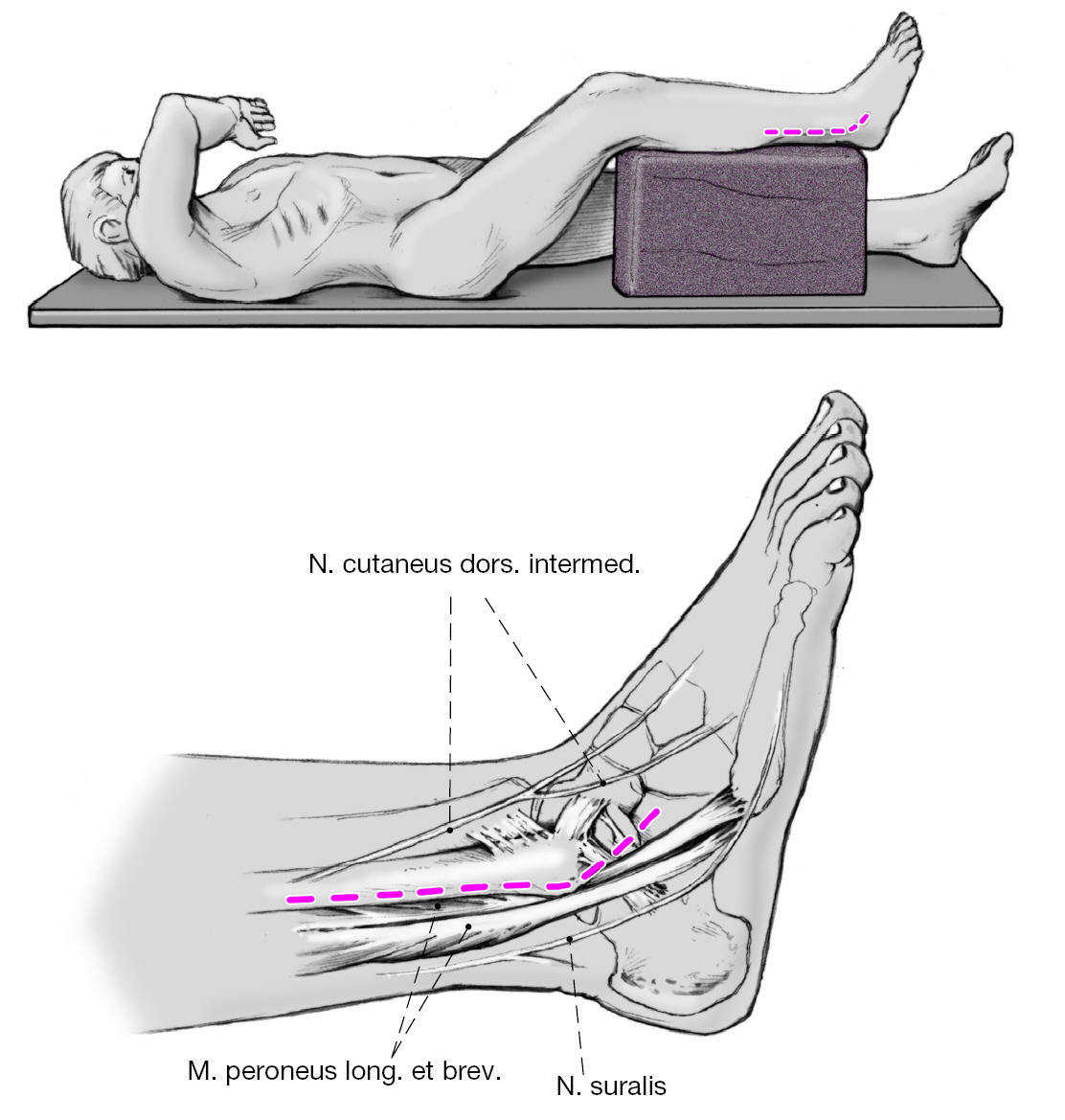
Anestesia y colocación
* Anestesia por intubación o raquianestesia.
* Ocasionalmente catéter intradural para el control postoperatorio del dolor.
* Posición decúbito supino con el componente para la extremidad inferior de la mesa radiotransparente.
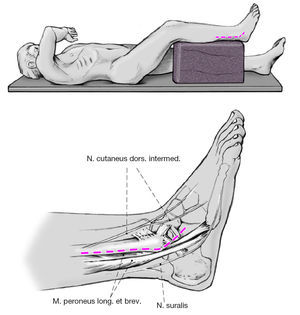
* La pierna afecta se eleva sobre una almohada con la rodilla flexionada unos 40o.
* La extremidad se entalla de tal manera que quede libre; manguito neumático a la altura del muslo.
Técnica quirúrgica
Figuras 3 a 17
Figura 3 Incisión cutánea longitudinal sobre el lateral de la pierna superpuesto al peroné por encima del tobillo; la incisión se hace curva sobre el maléolo externo para ir hacia ventral. Disección del nervio sural y del nervio cutáneo dorsal intermedio.
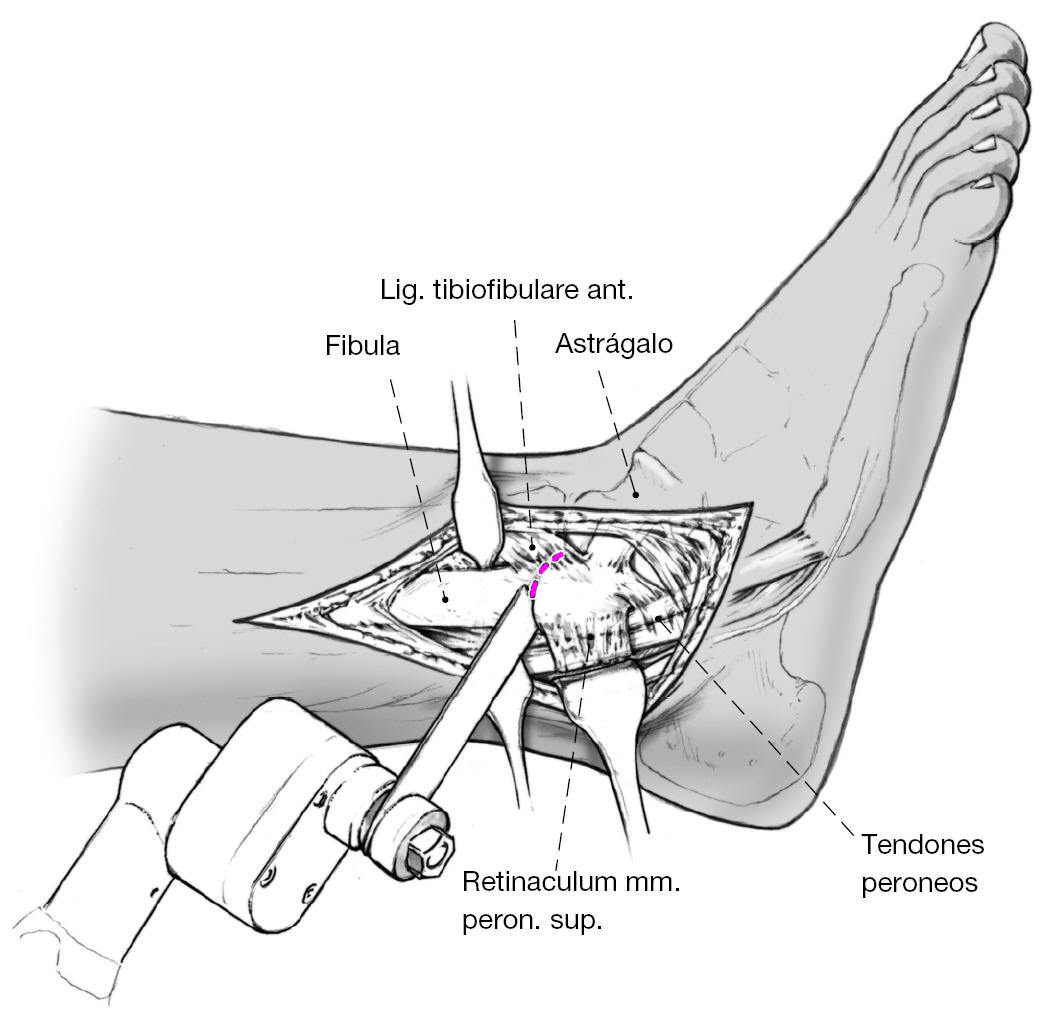
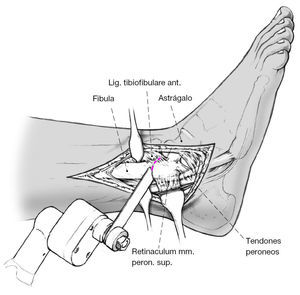
Figura 4 Exposición subperióstica del maléolo externo y del peroné distal. Tras colocar unos separadores de Hohmann por encima de la sindesmosis tibioperonea anterior y posterior se osteotomiza el peroné con la sierra oscilante.
Figura 5 Se liberará el maléolo externo subperiósticamente de sus inserciones ligamentosas; una parte del maléolo resecado se fragmentará para luego aportarlo como injerto en la zona.
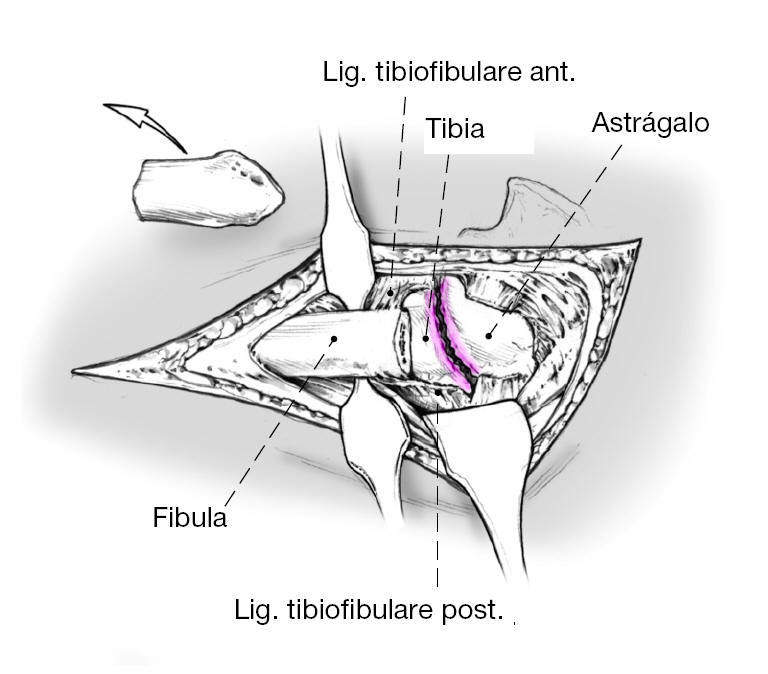
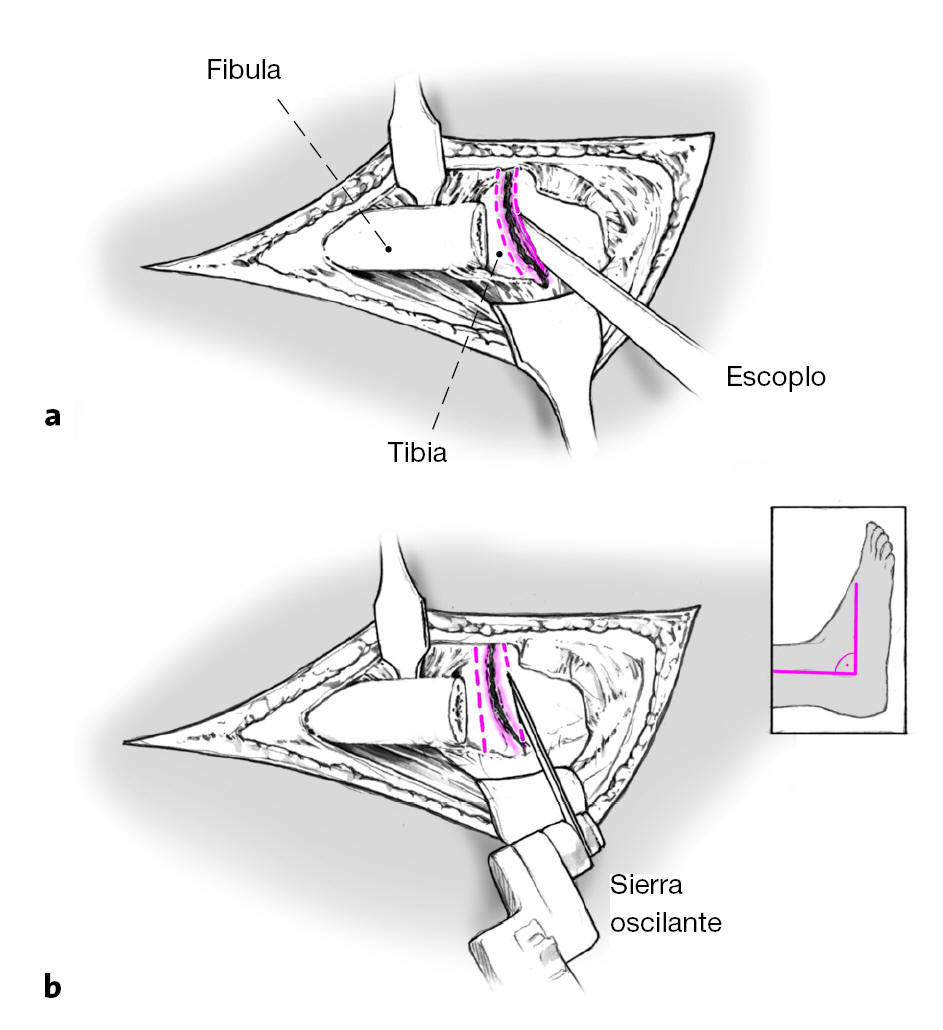
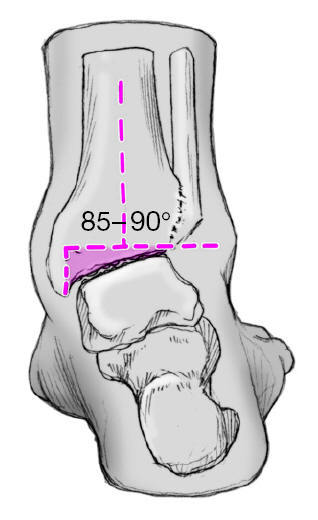
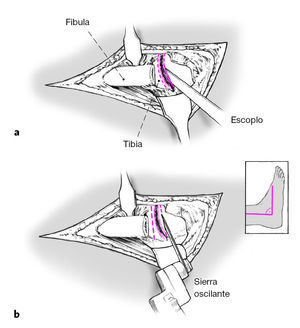
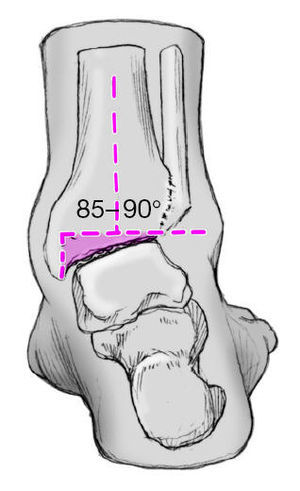
Figuras 6a y b Las superficies articulares de la tibia y el astrágalo se resecan con escoplo (a) o con sierra oscilante (b) de tal manera que las superficies de resección sean perpendiculares al eje longitudinal de la tibia. El pie debería situarse de tal modo que estuviese en 5o de leve rotación externa, actitud en valgo de 0-5o, así como a 90o en el plano sagital respecto al eje de la tibia. En mujeres puede ser aceptable una leve actitud en equino de 5-10o. Con la rodilla en extensión la espina ilíaca anterosuperior, la línea media de la patela y la primera comisura del pie deberían hallarse en línea recta.
Figura 7 Si existe una desaxación de la articulación tibioastragalina, se resecarán las superficie articulares en forma de cuña para obtener la mejor posición para la artrodesis.
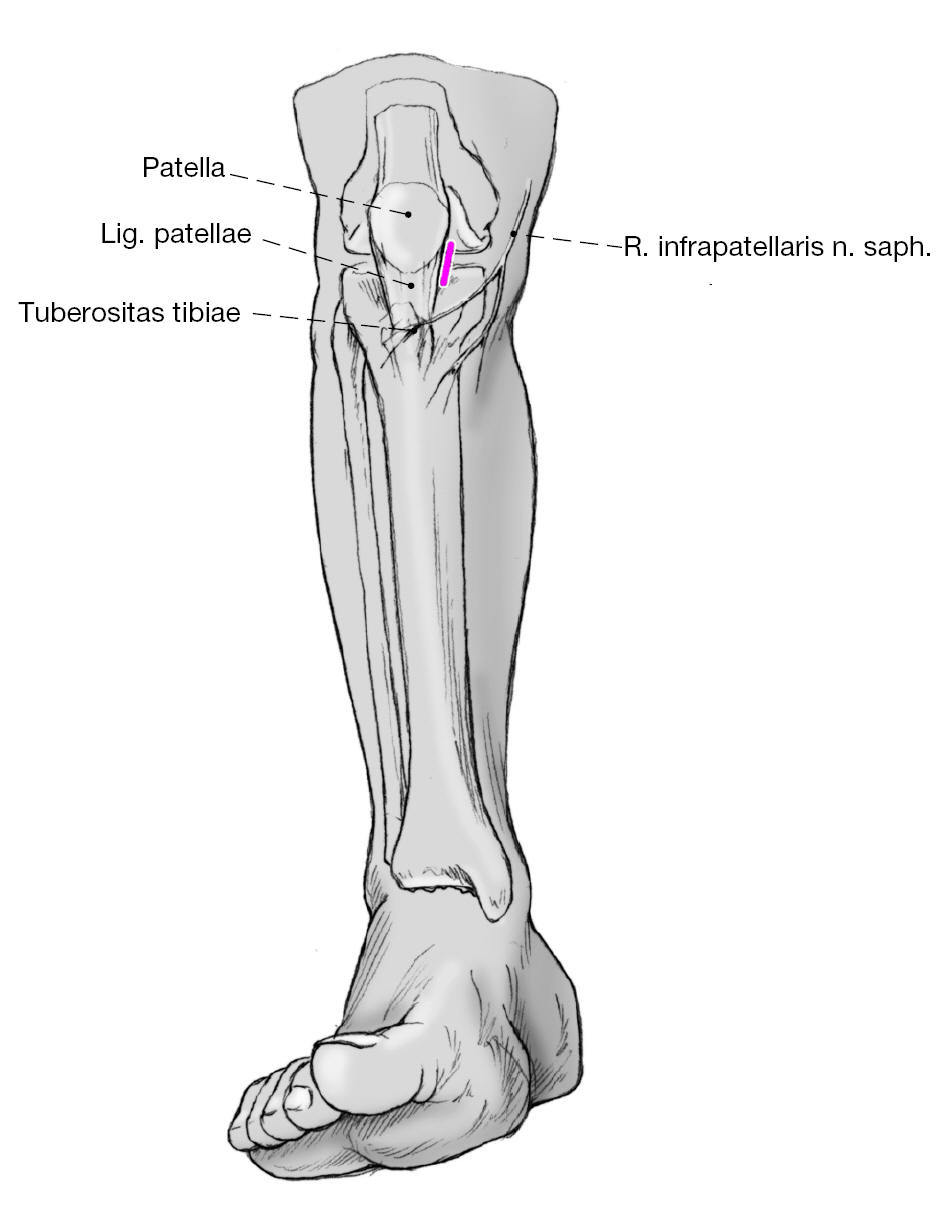
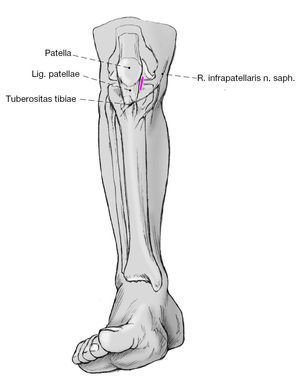
Figura 8 Se realiza una incisión cutánea de unos 4 cm longitudinal medial al tendón rotuliano y desde el polo distal de la rótula. Tras abrir la piel se diseca romo para rechazar la rama infrapatelar del nervio safeno a lateral.
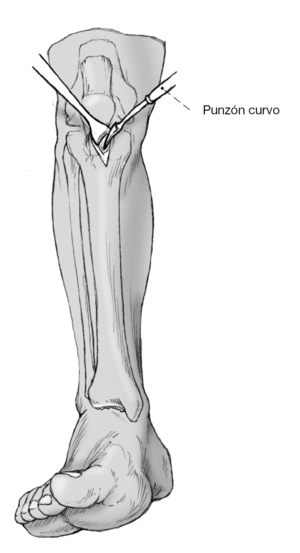
Figura 9 Se rechaza a lateral el tendón rotuliano con un separador de Langenbeck hasta exponer la tibia proximal allá donde se abrirá el canal. El "punto de entrada" se hallaría a 2-2,5 cm distal a la superficie articular inmediatamente encima de la tuberosidad tibial. Apertura del canal medular con un punzón curvo bajo control escópico. El punzón debe dirigirse tanto en el plano frontal como en el plano sagital hacia el canal medular.
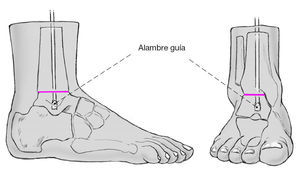
Figura 10 La guía de 3 mm de grosor y un metro de largo con el pequeño escoplo en la punta se coloca por el orificio de la tibia y bajo control escópico se lleva hasta el astrágalo. La guía se monta en una llave de Jacob y se dirige con movimientos rotatorios. Pueden ser necesarios golpes suaves con el martillo diapasón sobre la llave de Jacob para atravesar el hueso subcondral de la tibia distal y de la cúpula del astrágalo.
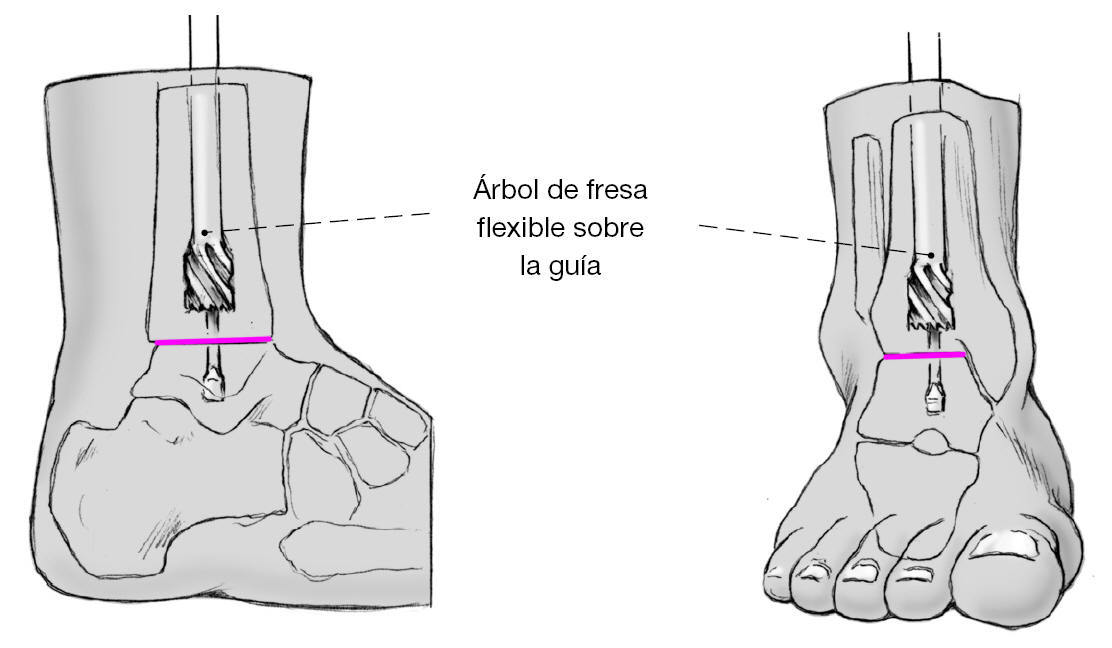
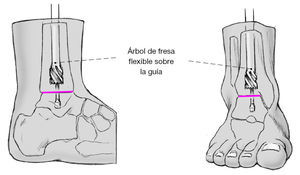
Figura 11 En caso de colocación óptima de la guía se inicia el fresado con árbol flexible de la tibia y del astrágalo; se empieza con una fresa de 8 mm y se va aumentando de 0,5 en 0,5 mm. El ayudante sostendrá la pierna y el pie en la posición deseada en esta fase de la intervención. Tras el fresado se intercambiará la guía con punta en escoplo por otra con la punta llamada en oliva que sirve como tope. Es necesario el control escópico de la posición de dicha guía en dos planos. Se fresará en la zona de la metáfisis tibial hasta 12 mm, en el resto de la tibia hasta 11 mm, y en el astrágalo hasta 10 mm.
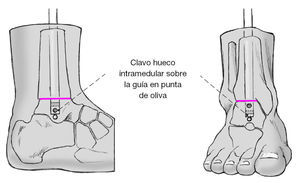
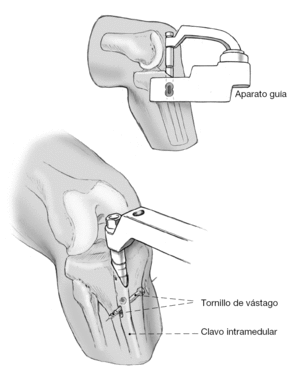
Figura 12 Se mide la longitud del clavo (sustrayendo de la medida de la guía). Colocación del clavo con el aparato guía sobre la guía. El clavo hueco se acabará hundiendo más allá de la zona de resección hasta la posición definitiva con leves golpes de martillo sobre el clavo encima de la guía.
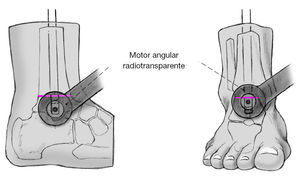
Figura 13 Se retira la guía. Utilizando la técnica de manos libres se encerroja el clavo bajo control escópico desde lateral y anterior. Para ello usamos el motor angular radiotransparente y en el lateral nos servimos del abordaje previo y en la zona anterior de una incisión cutánea puntiforme; los tejidos blandos debajo se apartan de forma roma.
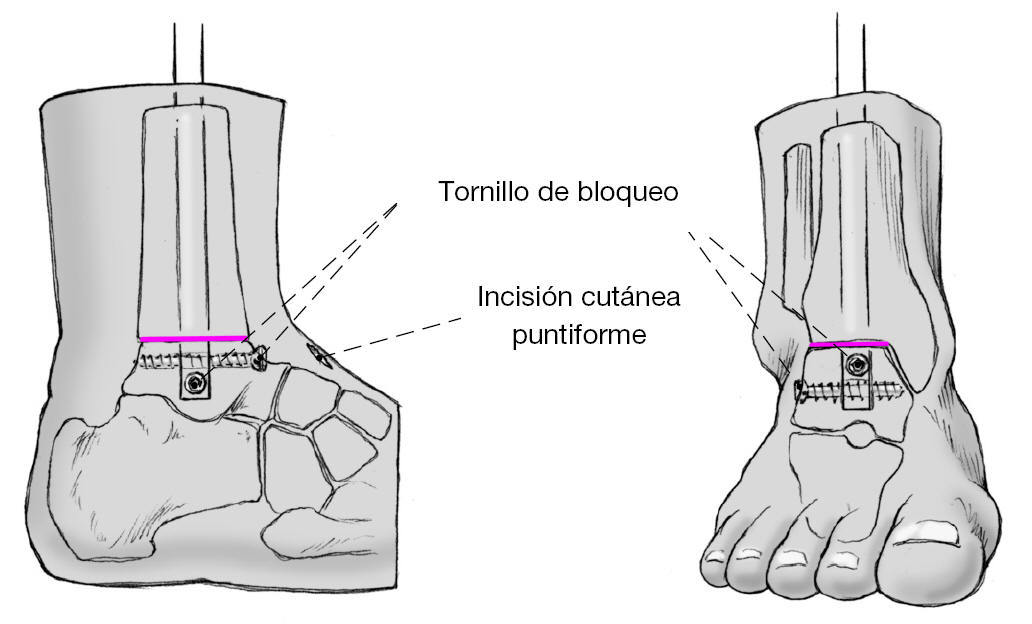
Figura 14 Se verifica la longitud de los tornillos de diámetro de 5 mm y se introducen desde lateral y ventral.
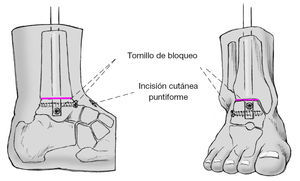
Figura 15 Encerrojado proximal: colocación del aparato guía y encerrojado en el "orificio dinámico". Incisión cutánea puntiforme a la altura de la tibia proximal. Separación roma de las partes blandas subyacentes. Se empuja la vaina protectora hasta el hueso. Se perforan ambas corticales con una broca de 4,2 mm. Comprobación de la longitud correcta de los tornillos. Se amplia el orificio con una broca de 5 mm y se coloca el tornillo de vástago.
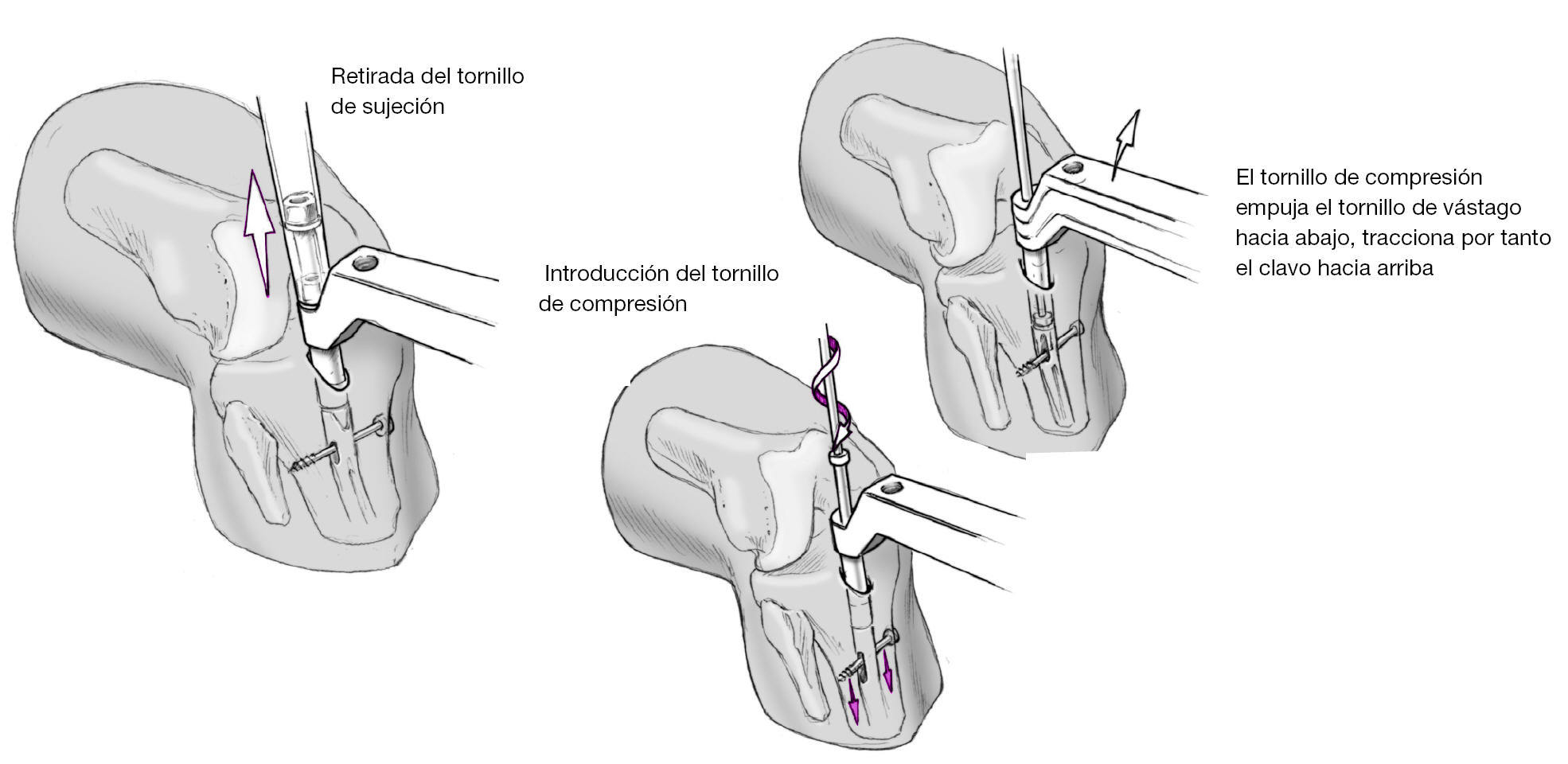
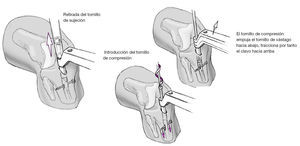
Figura 16 Se retira el tornillo que sostiene el aparato guía y dicho aparato. Introducción del tornillo de compresión que se engarza con la rosca interna del clavo.
Figura 17 Aumentando el giro del tornillo de compresión aumenta la presión sobre el tornillo de vástago. El tornillo de vástago "resbala" dentro del orificio cilíndrico y comprime por tanto las superficies de resección de la articulación tibioastragalina. La compresión se realiza bajo control escópico. Se ha realizado una compresión suficiente cuando el tornillo de vástago se empieza a doblar. La sensación de fuerza con el tornillo de compresión sería comparable a la de un tornillo de cortical cuando se aprieta sobre dos corticales de la diáfisis de un hueso largo. Se fragmenta el maléolo externo resecado; los pequeños fragmentos se colocan sobre las superficies de resección. A continuación Cierre de la herida por planos tras colocar un drenaje de redón.
Consideraciones especiales (figs. 18 y 19)
Además del uso de la osteosíntesis con el clavo especial se pueden utilizar técnicas de cilindros óseos para la resección de superficies articulares. A continuación se preparan dos cilindros óseos con el maléolo resecado y se colocan en las superficies de resección. Un requisito para esta técnica es la ausencia de desalineación de la articulación tibioastragalina. Primero desarrollamos el enclavado tal como se ilustra en las figuras de la 8 a la 15. Sólo tras eso se expone la articulación tibioastragalina, como se ilustra en las figuras 3 a 5, resecando el maléolo externo.
Figura 18 Bajo control escópico en una proyección lateral se entra con una fresa de 10 mm desde lateral en un plano frontal, primero anterior y después posterior al clavo realizando una resección. El hueso resecado se retira y se ha de procurar no contactar el clavo con la fresa.
Figuras 19a y b Irrigación de las zonas de resección. Las superficies con cartílago adyacente se cruentan con cureta. Con una trefina de 9 mm seobtienen dos cilindros óseos de esponjosa del maléolo externo en sentido proximodistal (a) y se colocan en los huecos practicadosentre tibia y astrágalo (b). Se añaden además los chips de esponjosa derivados. Si no es suficiente por anchura y longitud el maléoloperoneal resecado para lograr los dos cilindros se puede utilizar los chips que sobren del maléolo peroneal o restos que se puedenrescatar del fresado de la tibia proximal.A continuación se comprimirán las superficies de resección tal como se ilustra en las figuras 16 y 17.
Tratamiento postoperatorio
* Control inmediato de estatus vascular y neurológico de la extremidad.
* Apósito y vendaje elástico de la pierna desde la base de los dedos hasta la ingle. Colocación elevada de la extremidad sobre una férula de gomaespuma. Primera cura de la herida en el segundo día postoperatorio. Retirada de los drenajes de redón. Se inician ejercicios de movilización del pie y los dedos. A partir del tercer día postoperatorio el paciente puede iniciar la deambulación con bastones, en carga parcial de 20 kg.
* Se mantiene el vendaje elástico hasta la retirada de los puntos a partir del 12o día postoperatorio.
* A partir de la tercera semana postoperatoria se autoriza la carga total.
* Control radiológico de la pierna y el pie en dos planos en el postoperatorio inmediato y a las 3 y 12 semanas.
* Pautar medias de compresión si aparece edema.
* Retirada opcional de material y no antes de 12 meses tras comprobar la fusión.
* Se recomienda un zapato en balancín y un talón elástico. No es necesario llevar botas.
* Si se da una dismetría superior al centímetro se recomienda un alza.
Errores, riesgos y complicaciones
* No se sostiene en la posición debida el pie durante el fresado de la tibia o el astrágalo o bien en la introducción del clavo: malposición final del pie, mal asiento distal del clavo, retardo de consolidación o seudoartrosis. Revisión quirúrgica.
* El extremo en escoplo de la guía perfora el astrágalo y penetra en la articulación subastragalina; la posición de la guía no se ha controlado o no se ha podido controlar bien: se realiza un daño condral de la articulación subastragalina. Recomendación: tras el primer fresado se sustituye la guía con escoplo por la terminada en oliva.
* Fractura de diáfisis tibial durante la inserción del clavo: colocación imprecisa de la guía, fresado insuficiente de la cavidad medular. Si el daño óseo se limita a una fisura, principalmente de la pared posterior, no se precisa una fijación interna añadida. En caso de esclerosis del canal medular y/o obliteraciones del mismo se ha de buscar técnicas alternativas de artrodesis.
* Si la altura del astrágalo < 2 cm: el perno de bloqueo no se puede colocar de forma segura en el astrágalo. Cambiar a técnicas con fijador externo o con tornillos cruzados.
* En caso de mala posición de la artrodesis se puede dar una mala posición del pie.
* Formación de una seudoartrosis: revisión quirúrgica.
* Infecciones postoperatorias precoces y tardías: procedimientos terapéuticos establecidos.
Resultados
El procedimiento arriba descrito se realizó entre septiembre de 1993 y marzo del 2001 en 137 pacientes (94 hombres, 43 mujeres, media de edad de 49 años [21-79 años]). 110 pacientes se pudieron revisar clínica y radiológicamente tras un promedio de 42 meses (de 12 meses a 7,5 años). 24 pacientes (19,7%) no se hallaron o no se presentaron. Tres pacientes fallecieron por enfermedades internas.
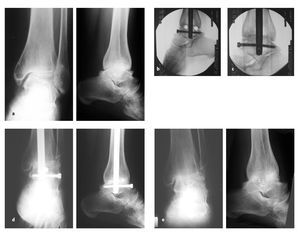
En 135 pacientes (98,5%) la indicación de la cirugía era la artropatía postraumática del tobillo. 35 pacientes (25,5%) presentaban una destrucción severa de la articulación tras fracturas de tibia distal con afectación articular (fig. 20) y 70 pacientes (51,1%) provenían de fracturas luxación del tobillo. Cinco pacientes (3,6%) mostraban artrosis tras fractura de astrágalo, cuatro (2,9%) tras luxaciones del tobillo, doce (8,7%) tras fractura de huesos largos de la pierna, tres (2,2%) tras necrosis postraumática del astrágalo, y seis (4,4%) tras secuelas neurológicas (traumatismo craneoencefálico grave y lesiones del nervio ciático). En caso de fracturas de la pierna se trataba en la mayoría de casos de artropatía por alteración de los ejes de carga. En dos pacientes (1,5%) se trataba de una artrosis primaria de la articulación del tobillo.
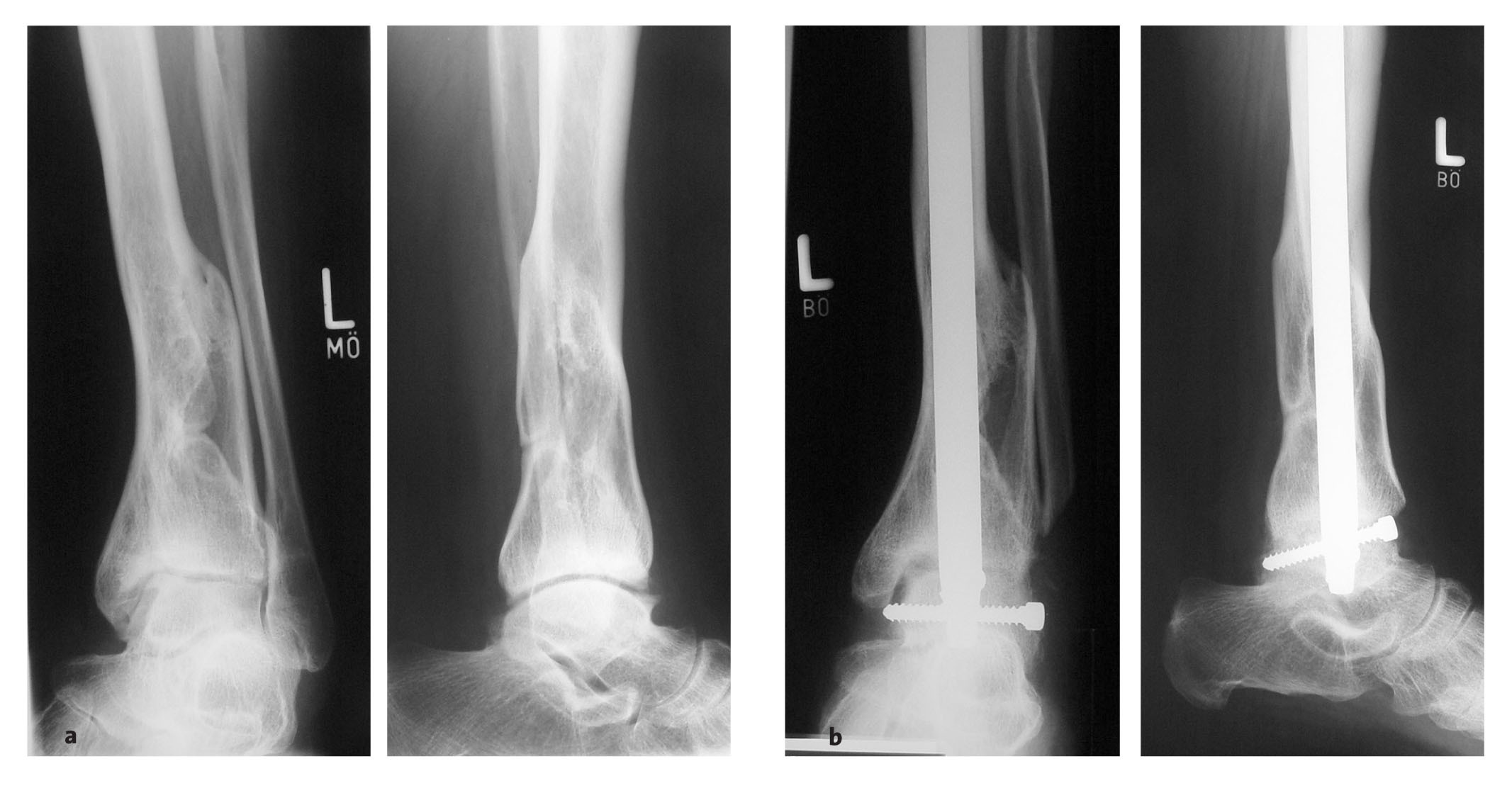
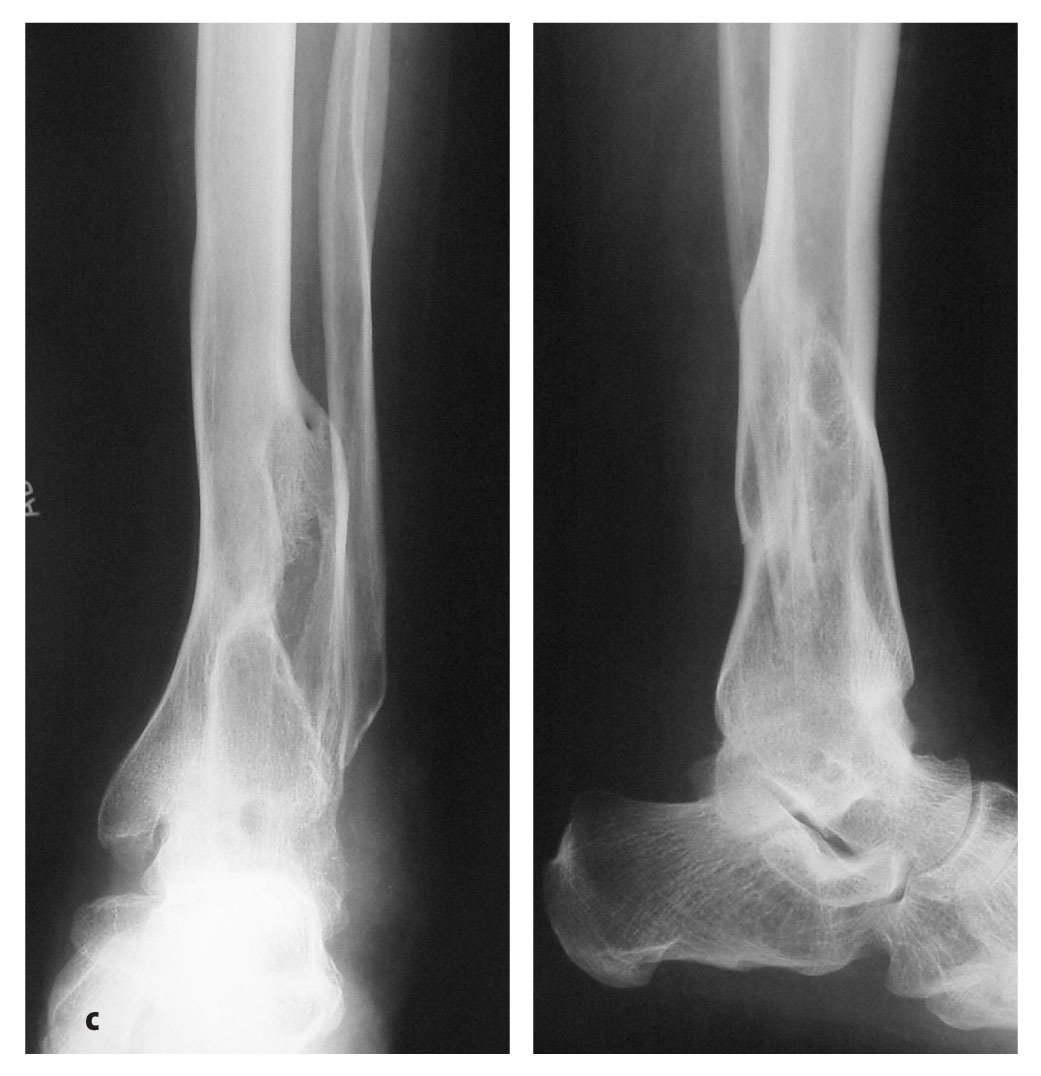
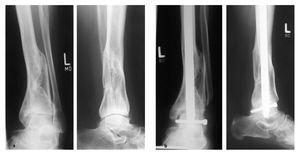
Figuras 20a-c Típica evolución de una artrodesis tibioastragalina con clavo de compresión en una mujer de 54 años con una artropatía postraumática tras una fractura de tibia distal con afectación de pilón tibial. a) Situación previa a la artrodesis con actitud en varo. b) Radiografía a las tres semanas postoperatorias tras artrodesis con clavo retrógrado intramedular, resección de superficies articulares y corrección de la desalineación. c) Estado después de la retirada de material a los 14 meses postoperatorios.
El intervalo entre el accidente y la artrodesis era de un promedio de 58 meses (tres meses hasta 50 años). En 17 pacientes (12,4%) se efectuó la fijación en los primeros seis meses tras el accidente.
En once pacientes (8%) se había intentado antes una artrodesis sin éxito (fijador externo en siete ocasiones, artrodesis con tornillos en cuatro ocasiones).
Existía una historia de infección en 15 pacientes (10,9%).
Respecto a la técnica quirúrgica se realizó una técnica de cilindros óseos en 25 pacientes (18,2%) y una resección de cartílago articular en 78 (56,9%). Se plasmó una corrección simultánea de la desaxación del tobillo en 34 pacientes (24,8%; fig. 21).
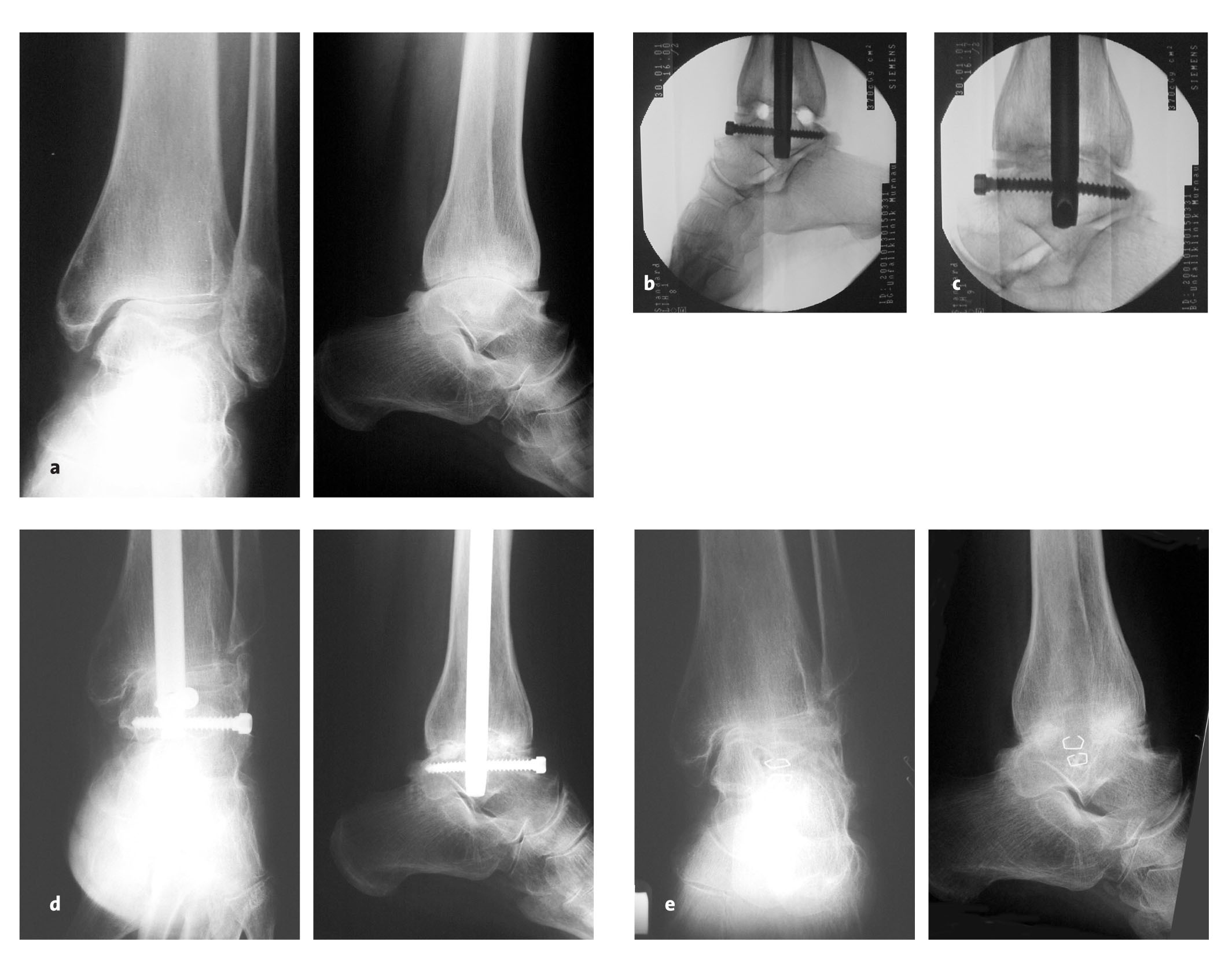
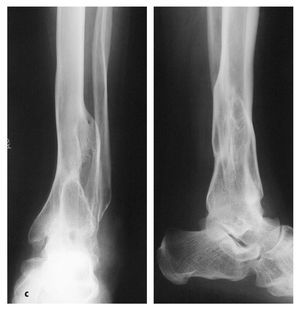
Figuras 21a-e Típica evolución de una artrodesis con preparación de superficies articulares con técnica de cilindros óseos en una mujer de 62 años. a) Estado preoperatorio. b) Visión por escopia intraoperatoria para realizar el fresado de la superficie articular. c) Control intraoperatorio tras introducir los cilindros óseos obtenidos del maléolo resecado. d) El control radiológico a las 12 semanas muestra signos de puentes óseos. e) Estado a los 12 meses tras retirar el material.
El objetivo de la cirugía se consiguió en 105 pacientes (95,5%), en 99 pacientes (90%) se logró en los primeros seis meses. Tres pacientes requirieron un procedimiento adicional de compresión y ocho un aporte extra de injerto óseo esponjoso. Esto ocurrió a los 5-7 meses tras la cirugía de fijación. En seis de estos once pacientes se obtuvo la consolidación ósea.
Se dieron cinco seudoartrosis (4,5%). Estos pacientes no querían más operaciones. Se trataron con calzado ortopédico.
En 74 pacientes (67,3%) se retiró el clavo a medio plazo.
Complicaciones
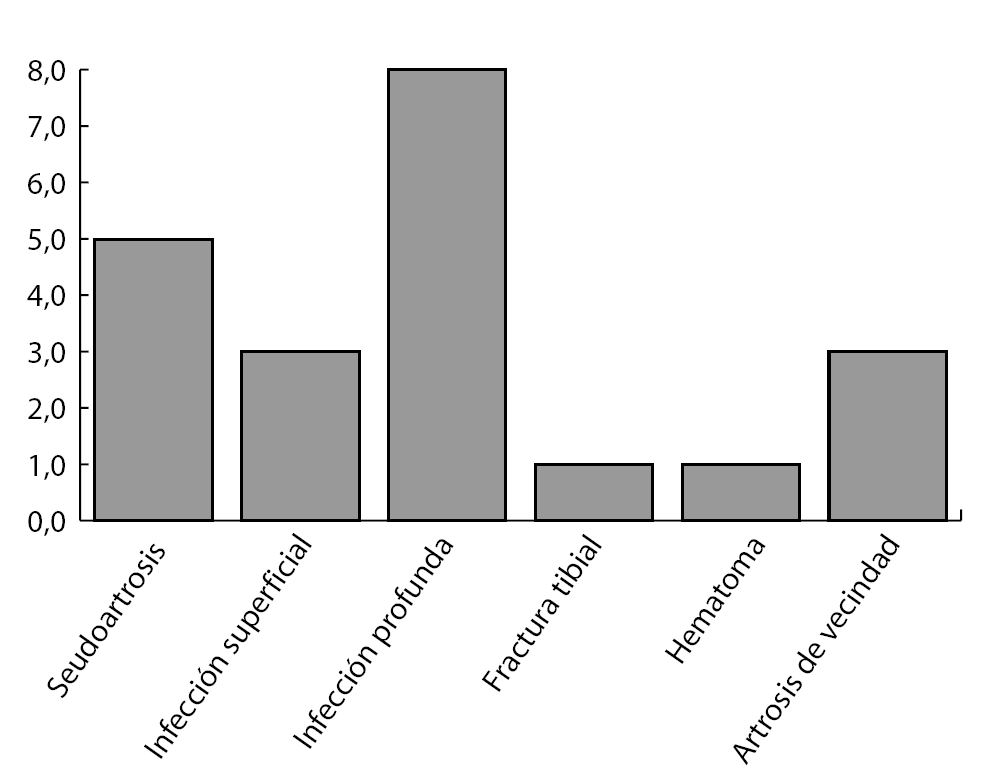
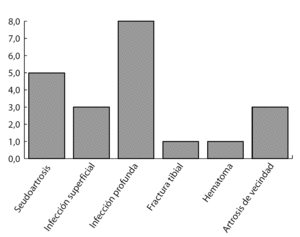
Hallamos un total de 21 complicaciones (19,1%) en el total de 110 pacientes reexplorados (fig. 22). Además de las cinco seudoartrosis observamos once infecciones de la herida (tres superficiales, ocho profundas), un hematoma en el lugar de la artrodesis, y una fractura de tibia en la introducción del clavo. Siete de los once pacientes con una infección de la herida comentaron un antecedente de inflamación a nivel de la zona quirúrgica. En tres casos se observaron artrosis de rápida aparición a nivel de las articulaciones adyacentes en la subastragalina posterior con aumento notable de la sintomatología. Una buena parte de las complicaciones arriba mencionadas corresponde a una probable mala calidad del reservorio óseo del astrágalo tras una fractura del mismo o una necrosis parcial. A consecuencia de esta observación se ha de redefinir el papel de la artrodesis tibioastragalina a compresión con clavo retrógrado en caso de importante desalineación de la tibia, en caso de infección florida o crónica del hueso en la zona, y en caso de mala calidad ósea13.
Figura 22 Complicaciones.
Análisis de los resultados
A la hora de analizar los resultados se ha de tener en cuenta las especiales características de nuestra población de pacientes en nuestra clínica de accidentes laborales (reclamación de pensiones, deseo de cambio de trabajo). Ello se aplica asimismo a los resultados subjetivos.
De los 66 pacientes cubiertos por la mutua laboral y 44 por el seguro obligatorio, 70 pacientes explicaron mejora notable de sus molestias preoperatorias. 37 pacientes intervenidos (33,6%) de ellos 31 de la mutua laboral, no hallaron mejora significativa de sus molestias. Tres pacientes cubiertos por la mutua laboral (2,7%) nos relataron que su sintomatología había empeorado. En los pacientes con el seguro obligatorio no se dio en ningún caso un empeoramiento de los síntomas originales. La influencia del tipo de cobertura en el éxito del tratamiento se ha evidenciado en otros trabajos en clínicas de patología laboral2,12.
Correspondencia
Dr. Thomas Mückley
Berufsgenossenschaftliche Unfallklinik Murnau
Professor-Küntscher-Straße 8
D-82418 Murnau
Tel.: (+49/8841) 48-0; Fax -2170
Correo electrónico: tmueckley@bgu-murnau.de