Las técnicas de imagen son utilizadas rutinariamente en la evaluación de los pacientes con sospecha de infección musculoesquelética. Las radiografías siempre deben realizarse en esta sospecha clínica, pues aunque no sean diagnósticas, pueden ser de gran ayuda en el diagnóstico diferencial y en el control evolutivo. Aportan una visión anatómica de la región de interés y de las alteraciones previas que pueden influir en la selección e interpretación de las técnicas posteriormente utilizadas. La resonancia magnética es sensible, proporciona un detalle anatómico excelente, no irradia y su resultado se obtiene de forma rápida. Esta técnica es especialmente valiosa en la espondilodiscitis, en la osteomielitis y en las infecciones del pie diabético. Deben conocerse sus limitaciones en cuanto a los posibles falsos positivos originados por la inespecificidad del edema óseo, así como su escasa fiabilidad en la evaluación de la respuesta terapéutica a corto plazo. Entre los procedimientos de medicina nuclear, la gammagrafía ósea de 3fases es una técnica ampliamente disponible y muy precisa en hueso previamente sano. La gammagrafía con leucocitos marcados debería usarse en los casos de osteomielitis complicadas, como la infección protésica, aunque también es útil para excluir la infección en el pie diabético y en las articulaciones neuropáticas. La gammagrafía con Ga67 es útil en las infecciones de columna. La tomografía por emisión de positrones también puede ser una alternativa útil en este caso. Por último, conviene recordar las formas atípicas de presentación radiológica en las diferentes localizaciones y situaciones clínicas particulares, así como algunos procesos que pueden convertirse en simuladores de infección.
Imaging techniques are routinely used to evaluate patients with suspected musculoskeletal infection. Although radiographs will not establish the diagnosis, they should always be performed when infection is suspected because of their utility in differential diagnosis and follow-up. Radiographs provide an overview of the anatomical region of interest and of previous alterations that can influence the selection and interpretation of subsequently used techniques. Magnetic resonance imaging is the most sensitive examination, does not irradiate, and provides excellent anatomic detail and rapid results. This technique is especially valuable in spondylodiscitis, osteomyelitis, and diabetic foot infections. Its main limitations are the false-positives caused by nonspecific bone edema and poor reliability in the assessment of short-term therapeutic response. Among nuclear medicine procedures, the 3-phase bone scan is widely available and highly accurate in previously healthy bone. Labeled leukocyte scintigraphy should be used in complicated osteomyelitis, such as prosthetic infection, although it is also useful to exclude infection in diabetic foot and neuropathic joints. Ga-67 scintigraphy is useful in spinal infections. In these infections, positron emission tomography can also be a useful alternative. Finally, it is important to remember atypical radiological presentations in distinct locations and particular clinical situations, as well as certain conditions that can mimic infection.
El diagnóstico de las infecciones musculoesqueléticas puede suponer una situación clínica comprometida, y las técnicas de imagen son fundamentales en el proceso diagnóstico. Aunque existe una plétora de técnicas de imagen entre las que elegir, ninguna es óptima para todas las situaciones, y el abordaje debe individualizase en cada paciente. Las técnicas de imagen nos pueden ayudar a definir la extensión de la enfermedad y a planificar la estrategia terapéutica. Sin embargo, la interpretación de los hallazgos puede suponer un reto diagnóstico. La sensibilidad de las radiografías para detectar una osteomielitis (OM) aguda o una espondilodiscitis es escasa. La resonancia magnética (RM) y los estudios de medicina nuclear tienen una especificidad limitada, particularmente en el contexto de patologías subyacentes, aunque ambas tienen un alto valor predictivo negativo.
Técnicas de imagenRadiologíaLas radiografías deben realizarse siempre, no solo porque son baratas y por su universal disponibilidad. Incluso cuando no son diagnósticas, son útiles, ya que aportan información anatómica de la región de interés y alteraciones previas que puede influir posteriormente en la selección e interpretación de otras técnicas. Pueden sugerir el diagnóstico de OM, excluir otras patologías o dar pistas de otros diagnósticos1.
Las alteraciones radiológicas tempranas son la tumefacción de tejidos blandos y el borramiento de los planos grasos, que pueden tardar varios días en ser evidentes desde el inicio de la infección (los cambios en los tejidos blandos, aunque inespecíficos, pueden aparecer en los primeros 3días). Aproximadamente a los 10días se observa la osteólisis trabecular en la médula ósea, la pérdida focal cortical y la reacción perióstica.
La sensibilidad de la radiología simple en la OM oscila entre el 43-75% y la especificidad entre el 75-83%1. Aunque son muy útiles cuando muestran alteraciones, su ausencia no excluye la OM. En pacientes con patología ósea de base las radiografías son menos específicas y pueden ser diagnósticas en tan solo el 5% de los casos con confirmación microbiológica.
Los hallazgos característicos de la OM crónica incluyen la erosión cortical, la reacción perióstica y las imágenes de osteólisis y osteoesclerosis mixtas. Otros datos posibles son el secuestro (tejido óseo desvitalizado con traducción radiodensa) y la tumefacción de tejidos blandos (particularmente cuando la OM se acompaña de celulitis o absceso). En el contexto de la infección protésica se observa una interfase radiolucente periprotésica, indicativa de aflojamiento protésico.
Las radiografías pueden mostrar hallazgos patológicos hasta en el 89% de las infecciones vertebrales, según una revisión de la literatura reciente2.
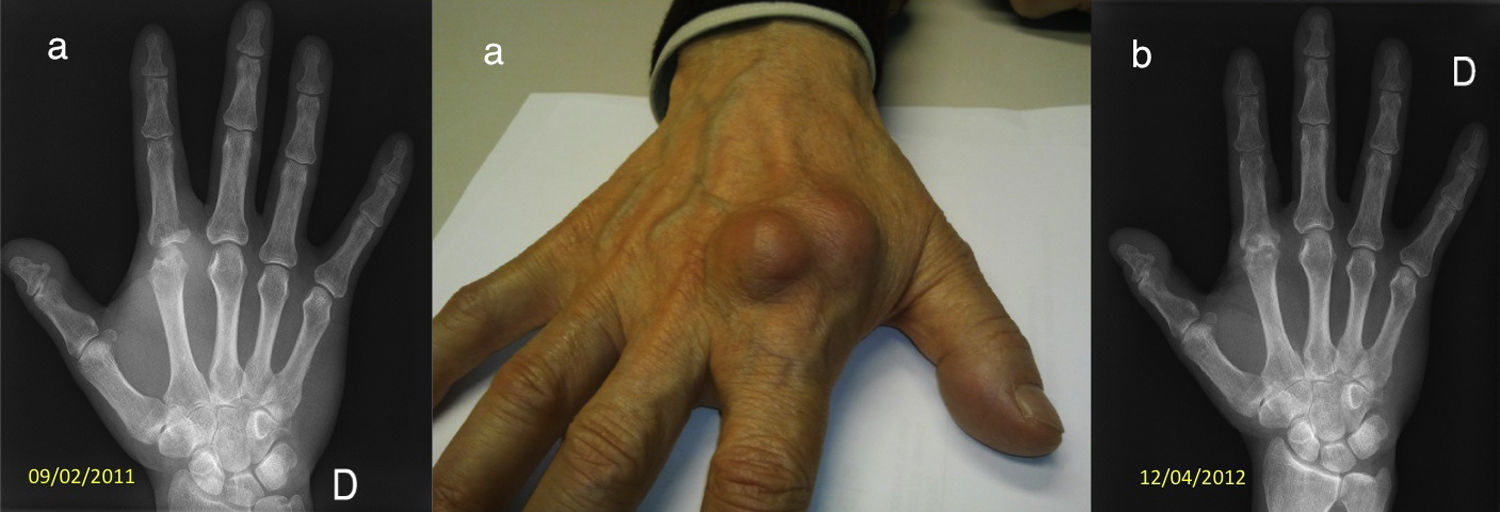
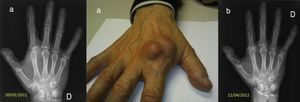
El retraso diagnóstico que se produce con frecuencia en la artritis tuberculosa contribuye a que las lesiones radiológicas sean evidentes en su presentación (fig. 1).
Resonancia magnéticaLas ventajas de la RM son la excelente definición anatómica, tanto del hueso como de los tejidos blandos, su carencia de irradiación y su rápida realización. Entre sus desventajas están que en ocasiones no permite diferenciar la infección de la inflamación reactiva, así como su limitación en presencia de artefactos metálicos o de prótesis.
La alteración inicial en la RM en la OM aguda es la alteración de la señal medular, que puede aparecer a los 1 o 2días del inicio de la infección. El edema inflamatorio característico de la infección se traduce en un descenso de la señal medular en T1 y un incremento en las secuencias con supresión grasa en T2, que refleja el aumento de agua en el exudado inflamatorio. Los márgenes de esta alteración de la señal están generalmente mal delimitados. En situaciones clínicas no complicadas no es imprescindible usar contraste, ya que las alteraciones en T2 con supresión de grasa son tan buenas como las de T1 con contraste. El empleo de gadolinio es particularmente útil para la evaluación de abscesos, demostrar la presencia de fístulas y diferenciar el engrosamiento sinovial del derrame.
La RM tiene un valor predictivo negativo (VPN) del 100% en la sospecha de OM, y si la médula ósea es normal, se puede descartar este diagnóstico con certeza. El valor predictivo positivo (VPP), es decir, su capacidad de diferenciar la infección de otros procesos inflamatorios, no es tan bueno. Puede haber un edema óseo reactivo no infeccioso que puede aparecer en el hueso vecino a un foco infeccioso óseo o de tejidos blandos. El mecanismo exacto por el que se produce no está claro, pero parece que se debe a una hiperemia vasogénica. La señal de este edema medular reactivo puede confundirse con el de la OM, y también puede potenciarse con el gadolinio, lo que contribuye a aumentar los falsos positivos. Puede observarse en muchas otras patologías, como contusiones, fracturas y cambios posquirúrgicos, artropatía de Charcot, osteonecrosis, artritis adyacente o neoplasia. Por tanto, como el diagnóstico diferencial del edema óseo es amplio, lo que ayuda a establecer el diagnóstico son los datos clínicos u otros signos radiológicos. Particularmente si coexisten otras patologías que cursen con edema óseo, la RM no puede ayudar es su diferenciación.
La RM puede sobreestimar tanto la extensión como la duración de la infección. El edema óseo reactivo puede coexistir con el propio de la infección, aumentando el área estimada de infección. Además el edema puede persistir por semanas o meses tras el control terapéutico de la infección. Estos 2 aspectos pueden inducir a un tratamiento más agresivo de lo necesario.
La RM es también la técnica de elección en la infección del pie diabético y de las úlceras plantares, por delante de la radiología simple y de las gammagrafías con tecnecio (Tc) y con leucocitos marcados, como mostró un metaanálisis de 16 estudios1.
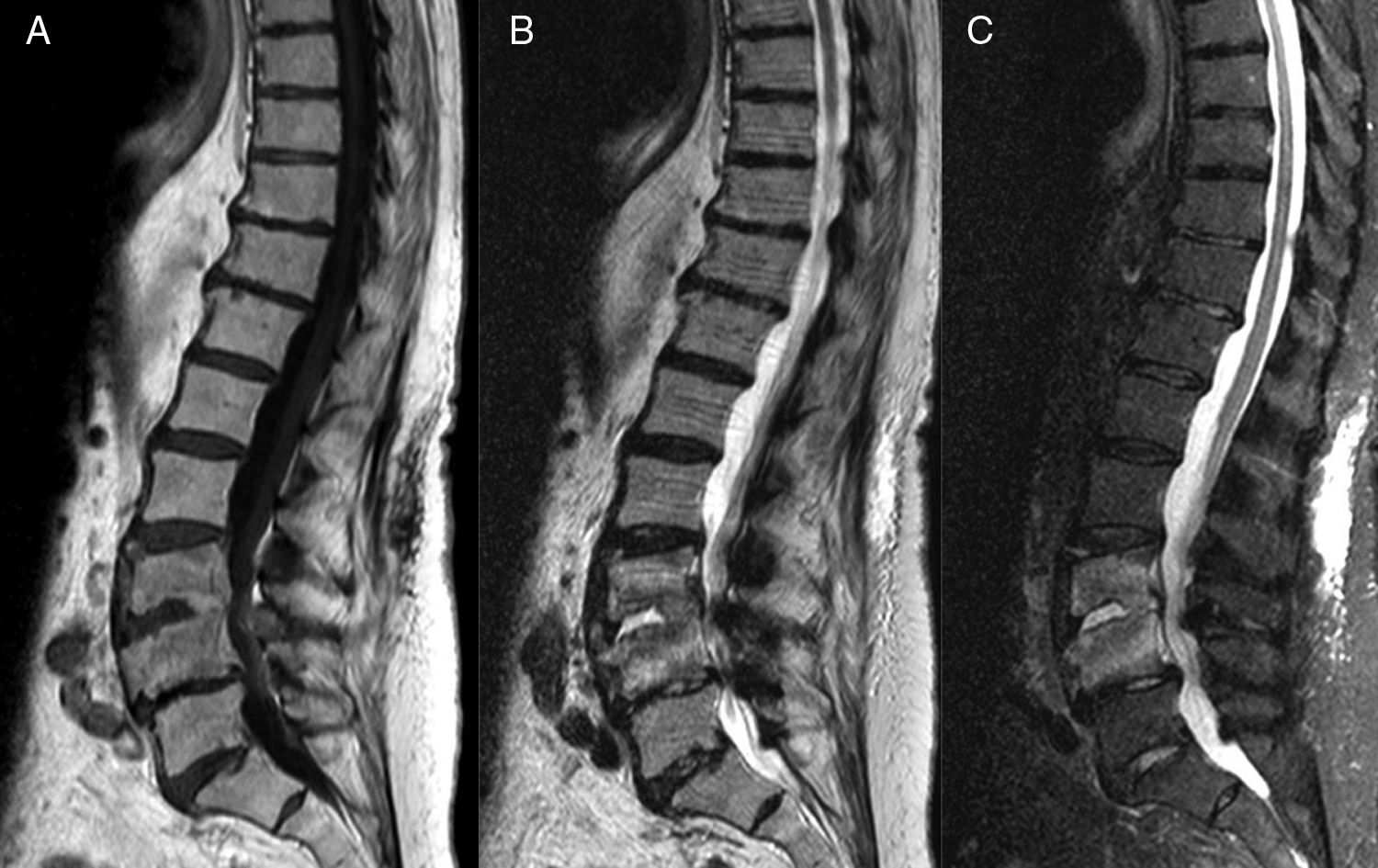
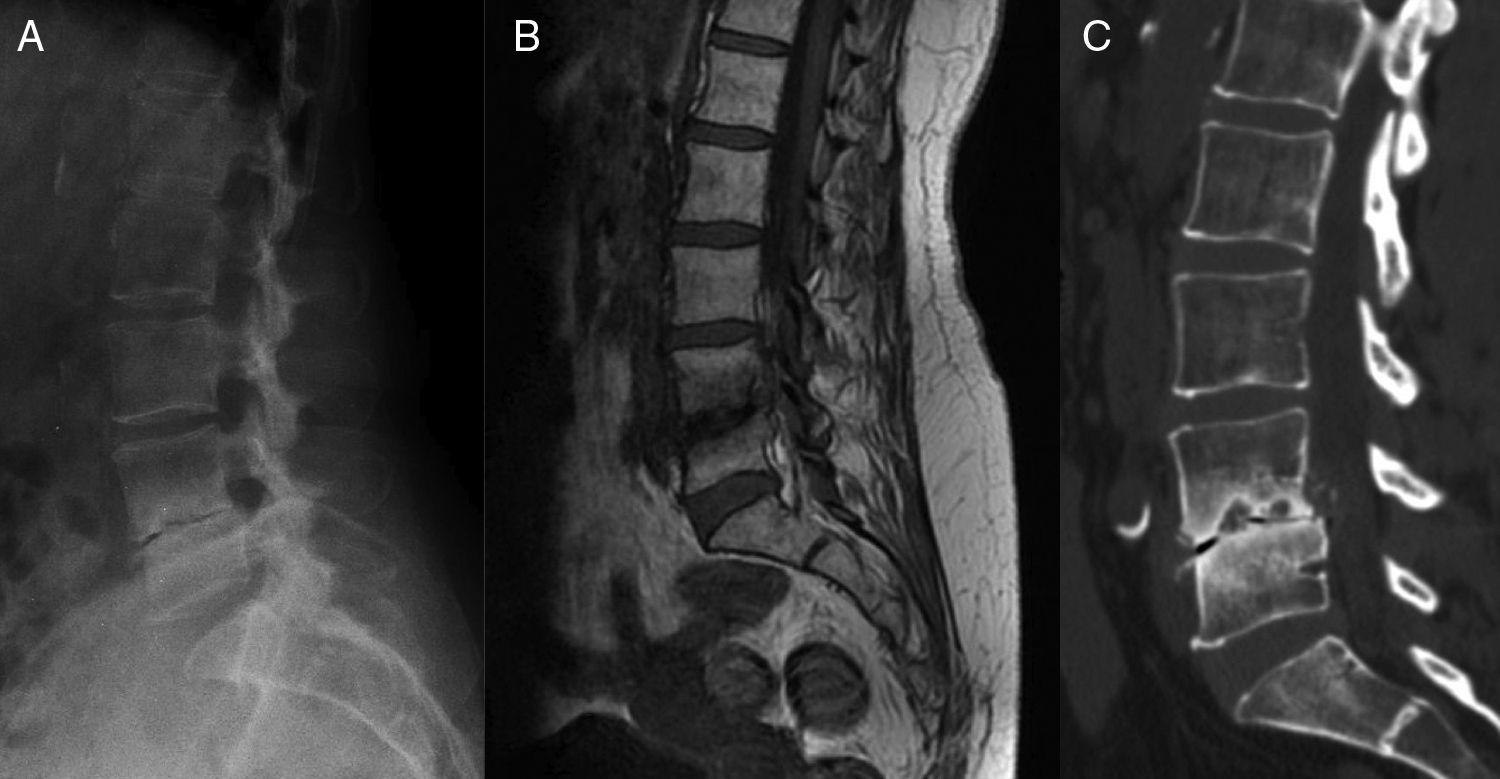
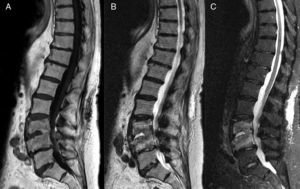
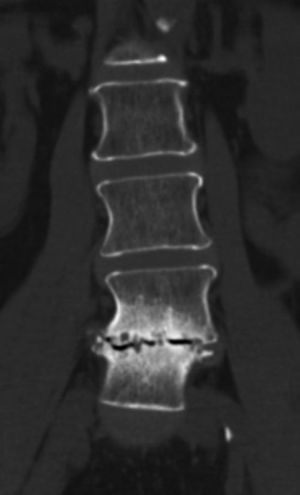
La RM es la técnica de elección en la espondilodiscitis y la OM vertebral, en su capacidad de definir las relaciones anatómicas, las estructuras neurales, la médula ósea y los tejidos blandos3. En la OM vertebral, los hallazgos en secuencias T1 incluyen un descenso en la señal del disco intervertebral y la pérdida de definición del platillo vertebral (fig. 2). En T2 se manifiesta como un aumento de la señal del disco y de los cuerpos adyacentes. La administración intravenosa de gadolinio potencia la señal del disco y de los cuerpos adyacentes así como de la afectación de tejidos paraespinales y epidurales.
Sin embargo, otras entidades pueden producir un aumento de señal espinal que puede confundirse con la infección: la discopatía degenerativa con edema del platillo vertebral, las espondiloartritis, la espondiloartropatía del hemodializado, la artropatía neuropática, la osteocondrosis erosiva intervertebral, y ocasionalmente las neoplasias4.
Los criterios de RM con mejor sensibilidad en el diagnóstico de espondilodiscitis u OM vertebral incluyen la presencia de inflamación paraespinal o epidural, la captación del disco, la hiperintensidad del disco en T2 y la erosión o la destrucción de al menos un platillo vertebral5 (tabla 1). En cambio, criterios con baja sensibilidad son la disminución de la altura del disco intervertebral y la hipointensidad del disco en T12.
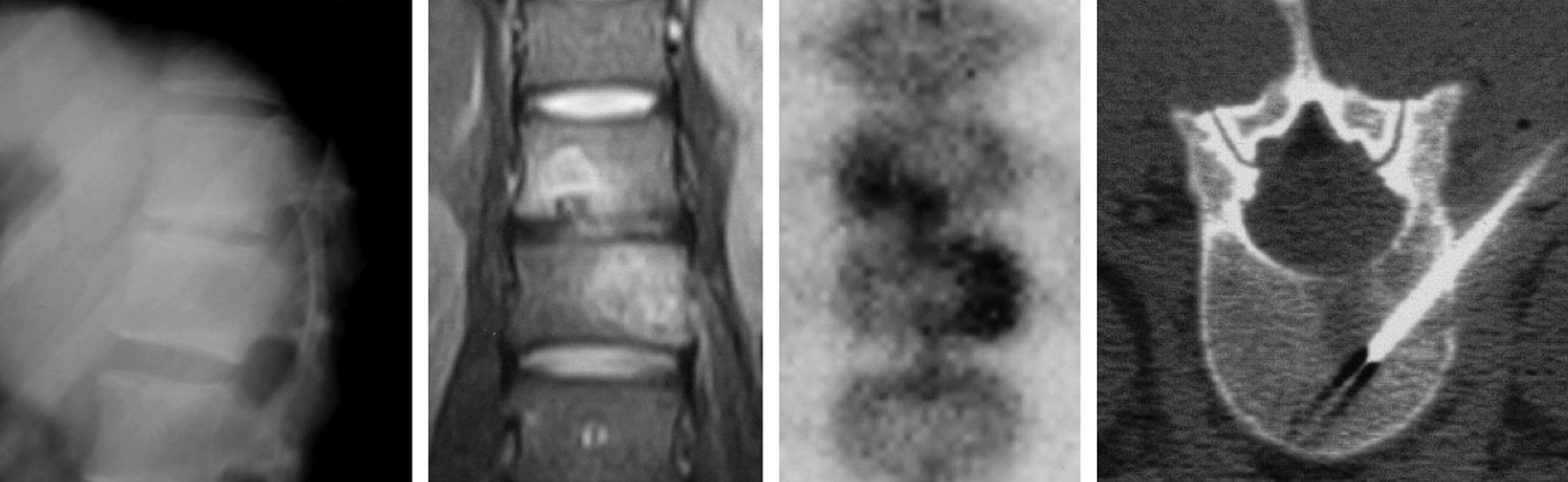
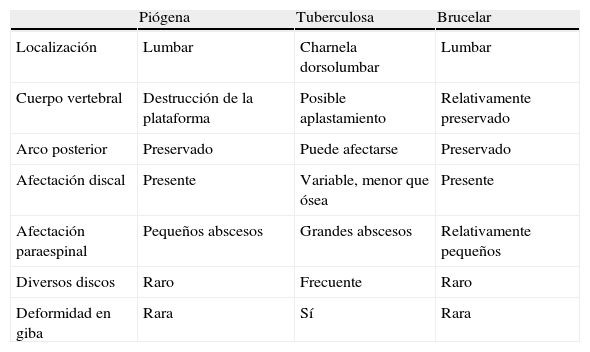
El radiólogo y el reumatólogo deben saber que puede existir infección sin que aparezcan todos los signos característicos de infección, o en presencia de formas particularmente raras. Las alteraciones de la señal en la infección tuberculosa pueden ser heterogéneas y difusas, pero también pueden afectar de forma selectiva a una parte de la vértebra (tabla 2). Aunque los grandes abscesos son típicos, en ocasiones pueden confundirse con una neoplasia o un linfoma (fig. 3).
Características diferenciales por técnicas de imagen entre la espondilodiscitis piógena, tuberculosa y brucelar
| Piógena | Tuberculosa | Brucelar | |
| Localización | Lumbar | Charnela dorsolumbar | Lumbar |
| Cuerpo vertebral | Destrucción de la plataforma | Posible aplastamiento | Relativamente preservado |
| Arco posterior | Preservado | Puede afectarse | Preservado |
| Afectación discal | Presente | Variable, menor que ósea | Presente |
| Afectación paraespinal | Pequeños abscesos | Grandes abscesos | Relativamente pequeños |
| Diversos discos | Raro | Frecuente | Raro |
| Deformidad en giba | Rara | Sí | Rara |
Aunque lo característico es el aumento de señal del disco y de las 2 plataformas vertebrales, hay casos en los que solo se observa aumento de señal en una de las plataformas vertebrales. En cuanto a la altura del disco intervertebral, aunque suele verse disminuida, puede ser normal hasta en una tercera parte, e incluso en el 10% puede verse aumentada.
Tomografía computarizadaLa tomografía computarizada (TC) y la ecografía son también utilizadas, pero no son piedras angulares en el estudio de la infección osteoarticular. En la TC las características de la OM aguda son el aumento de la densidad en el canal medular a medida que se reemplaza por el edema infeccioso, el borramiento de los planos grasos, y en ocasiones la reacción perióstica y la pérdida cortical.
La TC permite evaluar la afectación cortical, la integridad trabecular, la reacción perióstica, el gas intraóseo y la extensión de tractos fistulosos. Es la mejor técnica para evaluar el secuestro óseo, y puede dar una información anatómica excelente.
Aunque la TC puede mostrar estos cambios antes que la radiología simple, es menos apropiada que la RM por el menor contraste de los tejidos blandos y por su exposición radiológica. Además, la presencia de cuerpos extraños metálicos supone una limitación de esta técnica.
EcografíaEn muchos lugares la ecografía es la técnica de mayor disponibilidad tras la radiología simple. Característicamente la ecografía no es una buena técnica para evaluar el hueso, pero en algunos casos permite la visualización del absceso subperióstico, y puede ser particularmente útil en niños y en pacientes con prótesis, así como para dirigir punciones.
Sus desventajas son la dependencia del evaluador y los posibles falsos positivos y negativos. En fases tempranas, en las que aún no haya absceso subperióstico, la ecografía puede ser normal. El Power Doppler puede ser útil para visualizar la hiperemia de la zona.
Técnicas funcionales (radioisótopos)Las técnicas de medicina nuclear en ocasiones son una alternativa útil a la RM, aunque los resultados deben ser interpretados con cautela. Son técnicas de evaluación de mayor utilidad en las infecciones agudas que en las crónicas, por su alta sensibilidad en detectar un proceso inflamatorio incipiente.
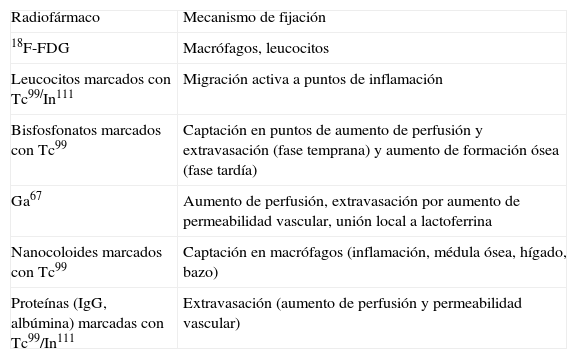
La gammagrafía ósea de 3 fases con Tc99 es la más utilizada. El Tc99 se acumula en las áreas óseas de aumento de la actividad osteobástica, al unirse a los fosfatos óseos (tabla 3). Las 3 fases se obtienen inmediatamente tras la administración del trazador (fase de flujo vascular), a los 15min de la inyección (fase de pool vascular) y a las 4h (fase ósea). En los casos de OM las 3fases están aumentadas en la captación. En cambio, en caso de celulitis solo están aumentadas las 2 primeras, mientras que la fase ósea es normal.
Mecanismos de acumulación de los radiotrazadores en los tejidos inflamados
| Radiofármaco | Mecanismo de fijación |
| 18F-FDG | Macrófagos, leucocitos |
| Leucocitos marcados con Tc99/In111 | Migración activa a puntos de inflamación |
| Bisfosfonatos marcados con Tc99 | Captación en puntos de aumento de perfusión y extravasación (fase temprana) y aumento de formación ósea (fase tardía) |
| Ga67 | Aumento de perfusión, extravasación por aumento de permeabilidad vascular, unión local a lactoferrina |
| Nanocoloides marcados con Tc99 | Captación en macrófagos (inflamación, médula ósea, hígado, bazo) |
| Proteínas (IgG, albúmina) marcadas con Tc99/In111 | Extravasación (aumento de perfusión y permeabilidad vascular) |
La gammagrafía es una técnica ampliamente disponible, barata, fácil de realizar y se completa rápidamente. Es muy sensible y puede ser positiva a los 2días del inicio de los síntomas. Con una precisión superior al 90%, la gammagrafía ósea es la técnica de elección para el diagnóstico de la OM aguda en hueso sano, especialmente en niños6. En cambio, su sensibilidad empeora en hueso patológico, como fracturas, osteosíntesis o artropatía neuropática, en los cuales ya hay un aumento del metabolismo de formación ósea y, por tanto, ya tienen un aumento de captación del trazador, lo que disminuye su especificidad. Los falsos negativos pueden producirse en casos de OM aguda temprana o en la OM crónica cuando se produce un defecto del flujo sanguíneo o un infarto óseo.
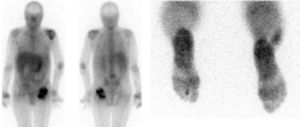
La gammagrafía de galio (Ga67) utiliza la afinidad de este trazador por los reactantes de fase aguda (lactoferrina, transferrina y otros) y puede mostrar por tanto áreas de inflamación, que pueden estar relacionadas con la infección (fig. 4). El galio también puede ser captado directamente por algunas bacterias, y también es transportado por los leucocitos. Esta técnica es bastante sensible y más específica que la gammagrafía ósea (la sensibilidad puede llegar al 80% y la especificidad al 67%), y por tanto tiene un alto VPN para el diagnóstico de OM. Los falsos positivos se observan en caso de fracturas o neoplasia, por lo que es necesario la interpretación conjunta con las radiografías.
La lectura gammagráfica se hace a las 24h de la inyección del Ga67, y por tanto debe reservarse para pacientes que no estén inestables. Además, por lo general se realiza después de la gammagrafía Tc99, pues la información conjunta de ambas es superior a la de cada una de ellas por separado. Por ello los 2trazadores se inyectan conjuntamente.
Aunque es fiable cuando es claramente positiva o negativa, el estudio con frecuencia es equívoco, y la precisión de la gammagrafía ósea junto al Ga67 oscila entre el 60 y el 80%. La definición de imagen del galio no es buena, y precisa de mucho tiempo hasta obtener los resultados, lo que representa una importante limitación.
Los leucocitos marcados in vitro son el trazador de elección en las OM secundarias o complejas. Es útil en las infecciones mediadas por neutrófilos y menos en las linfocitarias, como la tuberculosis.
Dado que la MO normal capta leucocitos, y de forma muy variable dentro de la normalidad, conviene tener paralelamente una fase de coloide marcado con Tc para ver la diferencia con los leucocitos y poder interpretar los resultados. La exploración positiva es la que muestra actividad en los leucocitos sin actividad correspondiente en el coloide medular, con una precisión conjunta del 90%. Se realiza con leucocitos autólogos marcados con In111, Ga67 o Tc99. Ello conlleva un proceso de extracción, separación de los leucocitos, marcado y reinfusión en el flujo sanguíneo del paciente tras unas pocas horas, para obtener las imágenes unas 24h después.
La sensibilidad es similar a la de la gammagrafía ósea, pero la especificidad puede ser baja si las radiografías correspondientes no son normales y hay patología subyacente. Además, las regiones con gran volumen medular, como las vértebras, no se visualizan de forma adecuada, por lo que resulta más útil para la evaluación de las extremidades. Pueden mostrar falsos positivos en caso de otros procesos inflamatorios como la fractura o la artropatía de Charcot. Los falsos negativos son posibles en las OM crónicas, por la menor migración leucocitaria a estos lugares de infección.
La mayor limitación de las técnicas de medicina nuclear son los falsos positivos de otros procesos inflamatorios, como los traumatismos, la cirugía reciente, una OM recientemente curada, la enfermedad degenerativa articular, los tumores óseos, la enfermedad de Paget y otros procesos inflamatorios no infecciosos. Los falsos negativos son posibles en lugares con defecto de vascularización o isquemia, que es una comorbilidad frecuente en los enfermos con OM.
La gammagrafía con leucocitos tiene muchas limitaciones, porque es compleja, no siempre disponible, y precisa de la manipulación de productos sanguíneos. Por ello se han ido estudiando técnicas in vitro de marcaje de los leucocitos, incluyendo péptidos y anticuerpos antigranulocíticos7. Se han obtenido anticuerpos monoclonales IgG que se unen a antígenos leucocitarios, pero por el momento la sensibilidad para el diagnóstico de OM no es buena. Por otra parte se ha observado que se generan anticuerpos contra el monoclonal, lo que limita exploraciones sucesivas. Además, alguno de los agentes desarrollados (Fanolesomab-Tc99) ha sido retirado por complicaciones cardiopulmonares graves y muerte súbita.
La tomografía por emisión de positrones (PET) tiene diversas ventajas respecto a las técnicas convencionales de medicina nuclear. Los resultados están disponibles rápidamente. La médula ósea normal tiene un bajo metabolismo de glucosa en condiciones fisiológicas, lo que permite diferenciar los infiltrados celulares inflamatorios de la médula hematopoyética. Los cambios degenerativos tienen una captación de glucosa mínima comparando con la infección. Las imágenes no se ven afectadas por los implantes metálicos y tienen mayor resolución espacial que las diferentes gammagrafías.
Los resultados apoyan la capacidad de la PET para diagnosticar la OM, por ejemplo en el sustrato de pacientes con fracturas. El VPP es del 65% y el VPN del 100%8. También se ha señalado su utilidad para distinguir entre la espondilodiscitis y los cambios degenerativos tipo Modic9. La sensibilidad y la especificidad son altas si se usa conjuntamente con las técnicas convencionales.
En el caso concreto de los niños hay que tener en cuenta la posibilidad de infección politópica, que pueden detectarse fácilmente por el PET, aunque la RM corporal total también es útil y además no irradia. En los pacientes con marcapasos, el PET es una excelente alternativa a la RM. También es útil en el estudio del enfermo con fiebre de origen desconocido, implantes infectados o infecciones crónicas.
Entre las gammagrafías con antibióticos marcados destaca la que utiliza ciprofloxacino marcado con Tc99, pero por el momento solo en investigación. En un estudio en OM de edad pediátrica10 se observó que la gammagrafía con ciprofloxacino marcado con Tc99 tenía una sensibilidad del 97% y una especificidad del 100%, y por tanto puede ser útil en esta población para diferenciar entre procesos inflamatorios e infecciosos. También se ha demostrado útil en el seguimiento del tratamiento en pacientes con mal de Pott11.
Situaciones clínicas particularesInfecciones de columnaAunque la patología más frecuente de este grupo es la espondilodiscitis, existen otras infecciones axiales, como son los abscesos epidurales y subdurales, la artritis facetaria y la piomiositis. También en estas situaciones la RM es la técnica diagnóstica de mayor sensibilidad y especificidad.
Espondilodiscitis piógenaLa espondilodiscitis es la infección bacteriana de los huesos de la columna, los discos intervertebrales y/o los ligamentos extradurales de la columna. La causa más frecuente de espondilodiscitis es la diseminación hematógena, que generalmente se produce por vía arterial, aunque el plexo venoso paravertebral también está implicado. Las infecciones urinarias son el origen del foco séptico en muchos de los casos. En otros se producen por inoculación directa, tras cirugía, discografía o infiltraciones de columna.
Los cuerpos vertebrales y los discos intervertebrales en el adulto tienen una mala vascularización, que se produce por una involución de las profusas redes vasculares en la adolescencia12. La hipótesis fisiopatológica más plausible es que un émbolo infeccioso causa un infarto y la subsecuente infección de la metáfisis del cuerpo vertebral. La infección característicamente se inicia en el aspecto anterior del cuerpo vertebral, desde donde se puede extender al resto del cuerpo vertebral, al disco intervertebral y al platillo vertebral contiguo. La extensión a los espacios paraespinales y/o epidurales es frecuente. También puede extenderse de manera más profunda a los espacios subdural y subaracnoideo. En los niños, en los que aún hay una gran vascularización, la infección se inicia en el disco intervertebral.
La evaluación radiológica siempre debe iniciarse por la radiografía simple, pues aunque la sensibilidad sea baja al inicio, el retraso diagnóstico contribuye a que las alteraciones en el hueso (irregularidad de las plataformas, destrucción, pérdida de altura discal, distensión de partes blandas y líneas paraespinales) sean ya evidentes. La desaparición del gas intradiscal (fenómeno del vacío) en un paciente con espondilosis previa y cambio del ritmo del dolor debe alertarnos sobre una espondilodiscitis añadida2.
La RM es la técnica de imagen más útil en la infección de columna. Las secuencias con supresión grasa en T2 son útiles, y las imágenes T1 posgadolinio deben también incluir secuencias de supresión grasa, para aumentar la sensibilidad de los hallazgos.
La alteración de la médula ósea se manifiesta como edema, con señal hipointensa en T1 e hiperintensa en T2, con captación de contraste, y es más intensa en los platillos vertebrales afectados. La hipointensidad medular en T1 puede ser incluso más marcada que la hiperintensidad en T2. En fases avanzadas pueden verse las erosiones y la destrucción del cuerpo vertebral. La afectación discal se evidencia por la señal hiperintensa en T2, la pérdida de altura discal y la pérdida de la señal normal intranuclear hipointensa en T2. El realce del disco es muy variable. Por último, puede haber realce tipo edema en los tejidos blandos paraespinales o franco absceso.
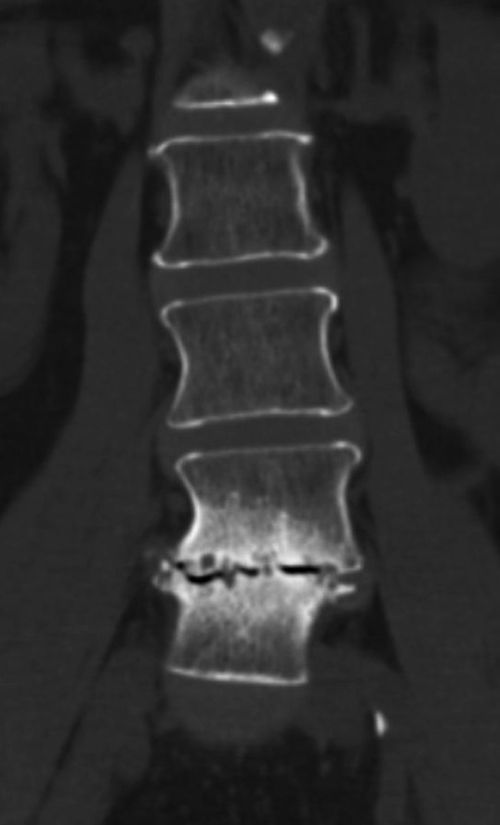
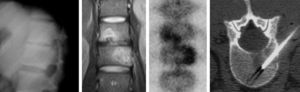
La TC es más sensible que la radiografía por su mayor resolución anatómica. Es particularmente útil cuando la RM está contraindicada, no está disponible o resulta equívoca. También puede ser muy útil en señalar cambios degenerativos discales avanzados que permitan obviar una biopsia (fig. 5).
A pesar de la relativamente alta sensibilidad y especificidad de las gammagrafías, estas técnicas solo se indican en determinadas situaciones (RM equívoca o contraindicada, infección multifocal, o alta sospecha clínica con RM negativa).
Absceso epiduralAunque puede aparecer secundarios a la espondilodiscitis o a la artritis séptica interapofisaria, los abscesos epidurales generalmente son primarios. La localización más frecuente es la columna dorsal. Debe hacerse RM completa de columna cuando se sospechan, por su posible extensión. Muestran característicamente una masa que ocupa el espacio epidural, anterior o posterior con señal hipointensa T1/hiperintensa T2.
Artritis interapofisariaSu reconocimiento ha aumentado en los últimos años, y hasta el 20% de las infecciones vertebrales corresponden a esta localización13. La artritis interapofisaria cursa con mucho dolor, incluso más que la espondilodiscitis, pero con menos leucocitosis. La RM es la técnica de elección, sobre todo en secuencias de supresión grasa en T2 y posgadolinio en T1. Se observan las erosiones en la articulación llena de líquido.
PiomiositisHay 3 estadios clásicos: la infección muscular difusa, el absceso intramuscular y la mionecrosis con sepsis.
En la TC se observa hipoatenuación y tumefacción del grupo muscular afectado. La RM es la prueba más sensible y específica: hiperintensidad en T2, en caso de absceso con realce periférico, y con señal variable central en T1.
Papel de la resonancia magnética en el seguimiento de la espondilodiscitisLa mayoría de los pacientes con espondilodiscitis son tratados con tratamiento antibiótico intravenoso entre 4-6semanas. Los clínicos deben entonces decidir si suspenden el tratamiento antibiótico, pasan a tratamiento oral o indican cirugía. La RM se utiliza en esta toma de decisiones, a pesar de su coste y de que no está bien demostrada esta utilidad. Diversos estudios han señalado que la RM puede mostrar persistencia o incluso empeoramiento de las alteraciones a pesar de una buena respuesta clínica14.
En los casos de espondilodiscitis tratada y con buena evolución clínica, la RM muestra mejoría en cuanto a la inflamación paraespinal y epidural, o en los abscesos. En cambio, el realce del disco, el edema de médula ósea y el realce vertebral son variaciones más equívocas, e incluso muestran empeoramiento15.
Por el contrario la RM sí puede ser útil cuando la evolución clínica no es favorable. Un signo de la RM de seguimiento que sí se ha visto que se correlaciona con la curación clínica es la aparición de señal hiperintensa medular en T1 (y que antes era hipo) que se debe a la infiltración grasa de la médula ósea antes afectada3.
Por otra parte, las técnicas híbridas como la PET/TC se han demostrado útiles en la evaluación de la respuesta terapéutica en la espondilodiscitis16.
Sacroileítis infecciosaLa radiología simple no es útil en el diagnóstico, ya que en las fases iniciales puede tardar entre días o semanas en verse signos evidentes de sacroileítis.
La RM es más sensible que la TC o que la gammagrafía en el diagnóstico de la sacroileítis infecciosa en fases iniciales, incluso sin contraste. Además la sensibilidad de la RM en fases muy iniciales puede aumentarse con las secuencias de supresión grasa o secuencias STIR. El alto contraste de tejidos blandos permite la valoración directa del cartílago, el edema óseo periarticular y las erosiones, así como el derrame en el espacio articular.
Las características de la sacroileítis séptica por RM son el aumento de la señal en T2/STIR en el espacio articular, en los tejidos periarticulares, y la infiltración subperióstica anterior y posterior. Las secuencias de T2 STIR son particularmente útiles para demostrar edema medular y los signos inflamatorios de la musculatura adyacente, que se han visto solo en la sacroileítis séptica. Esta área de hiperintensidad se inicia en el espacio anterior o en el posterior, desde donde se extiende subperiósticamente a lo largo del hueso periarticular. Se ha descrito este fenómeno como infiltración subperióstica o «fenómeno de lava en la hendidura»17. Este hallazgo sería específico de la infección, ya que en la sacroileítis de las espondiloartritis nunca se observaría inflamación de los tejidos pericapsulares. Otros aspectos como el edema medular, las erosiones, la captación de contraste en la articulación y el realce de la cápsula sí pueden verse tanto en la sacroileítis inflamatoria como en la infecciosa. Otra característica de la sacroileítis séptica es la infiltración de las láminas pericapsulares de los músculos iliopsoas y glúteo, que tampoco se observan en las espondiloartritis.
Las fases avanzadas de la sacroileítis séptica siempre incluyen erosiones, secuestro y formación de abscesos.
La TC muestra en la sacroileítis séptica un ensanchamiento del espacio articular y la aparición de erosiones. Otros signos son el adelgazamiento de la lámina grasa periarticular, el aumento en el tamaño de los músculos adyacentes y la formación de abscesos.
Artritis: ¿séptica o no séptica?Los hallazgos de la RM en la artritis séptica no son específicos. Al igual que en la OM, el punto clave en el pronóstico es el retraso en el diagnóstico. Todo retraso conlleva complicaciones como la destrucción del cartílago, osteonecrosis, artrosis secundaria, OM y potencialmente anquilosis.
En la radiografías de la artritis séptica puede apreciarse el derrame sinovial, la pérdida de cartílago, las erosiones y la destrucción ósea, como hallazgos tardíos (fig. 1).
La RM ha demostrado la presencia de alteraciones a las 24h del inicio de la artritis séptica, pero muchos de estos signos no son específicos y se observan en otras artropatías inflamatorias. Los estudios no identifican ningún hallazgo que resulte patognomónico de artritis séptica, aunque los elementos más distintivos son las erosiones óseas, la pérdida de cartílago y el edema de tejidos blandos18.
Ni el derrame sinovial ni el engrosamiento sinovial pueden diferenciar en la RM entre artritis séptica y no séptica. La pérdida de cartílago, así como las erosiones y el edema de médula ósea, son los mejores indicativos de artritis séptica. La combinación de erosiones óseas y presencia de edema de médula ósea son más evidentes en las artritis sépticas, pero no pueden tomarse como signos específicos.
Infecciones del pie diabéticoEl mal perforante plantar representa el 90% de la OM del pie diabético.
Las radiografías siempre deben ser el punto de partida, aunque su sensibilidad es del 54% y la especificidad del 80%; la gammagrafía ósea de 3fases tiene una sensibilidad del 91% y una especificidad del 46%; la gammagrafía con leucocitos marcados aporta una sensibilidad del 88% y una especificidad del 82%, mientras que la RM tiene una sensibilidad del 92% y una especificidad del 84% y se sitúa como la técnica de elección en este contexto. La PET se ha posicionado como una alternativa a la RM tras las radiografías, con una sensibilidad del 81% y una especificidad del 93%19.
El 5% de los diabéticos tienen artropatía de Charcot, que es difícil de distinguir de la OM incluso por RM. La gammagrafía con leucocitos marcados puede ser útil en el seguimiento.
Diagnóstico diferencial por imagen de la infección osteoarticularOsteomielitis vs neoplasiaEn casi la mitad de los niños con OM aguda existe un error de diagnóstico inicial donde la lesión radiológica es interpretada como un tumor20.
La OM puede ser considerada en función de la evolución en aguda (menos de un mes), subaguda (1-3meses) o crónica (>3meses). La OM aguda es supurativa y no encapsulada, la subaguda es supurativa y también encapsulada en forma de absceso, y la crónica presenta una forma variable supurativa con fenómeno de reparación ósea.
La OM aguda se produce predominantemente en niños y característicamente se presenta con fiebre, dolor, signos locales inflamatorios e impotencia funcional. Estos signos no son específicos y pueden estar presentes en lesiones pseudotumorales o en tumores inflamatorios como el sarcoma de Ewing.
CronologíaLas radiografías son siempre normales al inicio en la fase aguda. De forma temprana puede verse tumefacción de tejidos blandos y desmineralización a partir de los 7días, reacción perióstica a los 15 días y osteólisis cortical y trabecular a las 3semanas.
El sarcoma de Ewing tarda unos 6meses en producir destrucción ósea, la OM entre 4-6semanas y el granuloma eosinófilo produce la misma cantidad de destrucción ósea en tan solo 10días.
Signos radiológicosLos signos radiológicos de OM incluyen una combinación variable de osteólisis trabecular y después cortical, el secuestro, la reacción perióstica y las alteraciones de partes blandas (colecciones y fístulas).
La OM preferentemente afecta las metáfisis y epífisis de las extremidades inferiores y los huesos largos. La osteólisis se produce por la reacción inflamatoria y la necrosis séptica en las superficies óseas. Se caracteriza por la aparición de una banda de desmineralización de bordes borrosos, que se extiende al córtex, produciendo la imagen de mordedura de apariencia porótica. La lesión trabecular y cortical puede ser evaluada en mayor detalle con TC. Puede observarse un aumento de densidad de la médula ósea de forma inespecífica, debida al infiltrado inflamatorio. Finalmente, la presencia de gas o de nivel en la médula ósea es muy específica de OM en ausencia de antecedente traumático20.
La reacción perióstica está presente en más del 50% de las OM agudas, subagudas o crónicas. Generalmente aparece de forma temprana y es más visible en niños, que tienen un periostio activo que está poco adherido al hueso. Necesita osificarse para ser visible, aunque puede verse antes por TC que en la radiografía.
La reacción perióstica puede ser unilaminar, polilaminar (en capas de cebolla) o compacta. Es relativamente inespecífica, ya que puede tener múltiples causas: fisiológica (prematuros), fractura, osteosarcoma o granuloma eosinófilo en la reacción unilaminar; sarcoma de Ewing u osteosarcoma en la reacción plurilaminar; la fractura y el osteoma osteoide producen una reacción perióstica compacta.
El secuestro es un fragmento de hueso muerto rodeado de tejido de granulación que se observa en más del 50% de las OM crónicas. Aparece en la radiografía como un aumento de densidad irregular con un halo claro alrededor. La sensibilidad de este signo radiológico es baja, pero mejora con la TC. No es enteramente específico, ya que también aparece en el granuloma eosinófilo, en el fibrosarcoma, y ocasionalmente puede confundirse con el nido calcificado del osteoma osteiode. Es muy importante realizar un diagnóstico precoz, tanto como indicador de infección como por ser un reservorio bacteriano al que llega mal el tratamiento antibiótico que precisa escisión quirúrgica.
Los planos grasos desaparecen en la infección y son desplazados por los tumores. Las fístulas y las colecciones son invisibles en radiología simple, a menos que se haga una fistulografía.
La primera técnica para detectar una colección subperióstica o yuxtaósea es la ecografía. El hueso y los tejidos blandos son estudiados con gran detalle por la RM. Cuando esto no es posible, la TC multiplanar con contraste puede ser de utilidad en la valoración urgente del paciente.
Las calcificaciones y las osificaciones son raras en la infección ósea por gérmenes piógenos y son más sugestivas de neoplasia (osteosarcoma) o de lesiones pseudoneoplásicas (miositis osificante). Por otra parte, son un hallazgo típico de la tuberculosis, aunque también se observan en el quiste hidatídico y en las infecciones fúngicas.
Rasgos clínico-radiológicos y diagnóstico diferencialLa OM subaguda representa la situación clínica más difícil en el diagnóstico diferencial con el tumor. La forma más típica es el absceso de Brodie, que generalmente aparece en las metáfisis y puede extenderse a las epífisis a través del cartílago epifisario. El diámetro oscila entre 1-5cm y es ovoide en el eje longitudinal del hueso. No hay reacción perióstica ni secuestro, que sí se observan en las formas diafisarias. El diagnóstico diferencial fundamental se hace con el granuloma eosinófilo y con el osteoma osteoide.
Otras formas son las lesiones osteolíticas metafisarias con destrucción cortical. En este caso se han de diferenciar del osteosarcoma o del quiste aneurismático.
En el tercer tipo se produce un engrosamiento cortical diafisario, con una reacción endostal y periostal marcada, por lo que el diagnóstico diferencial se establece con el osteoma osteiode y con las fracturas de estrés. El último tipo es el que cursa con reacción plurilaminar diafisaria, y debe diferenciarse del sarcoma de Ewing.
Otras formas pueden afectar a las epífisis imitando un condroblastoma o un tumor de células gigantes.
En la OM crónica predominan los fenómenos reparativos y los episodios de reactivación son frecuentes. La supuración crónica puede estar presente, y en el 1% de casos puede complicarse en forma de un carcinoma escamoso.
Manifestaciones en la resonancia magnéticaLa RM es extremadamente útil en el diagnóstico de la OM aguda en fases iniciales, con sensibilidad y especificidad que oscilan entre el 60 y el 100% y que siempre son mayores cuando se utiliza contraste.
Las alteraciones de la señal medular ósea son inicialmente debidas al edema, la presencia de células inflamatorias y la isquemia ósea, y después reflejan la formación de colecciones y la reparación ósea. Las alteraciones de la señal en el hueso trabecular son homogéneas, poco delimitadas, con normal o baja intensidad en T1 y alta intensidad en T2, que simultáneamente afecta a la cavidad medular, la cortical y los tejidos blandos circundantes. Estas anomalías son mucho más evidentes en la OM subaguda, aunque en el secuestro puede verse disminuida la señal en T1 y T2. Las alteraciones de la señal son más heterogéneas en la OM crónica con combinaciones variables de reducción en T1 y aumento en T2 y de descenso de ambas en las áreas de esclerosis.
La periferia de las colecciones se aprecian mucho mejor con contraste, mientras que el absceso de Brodie se muestra como varias capas con diferentes señales.
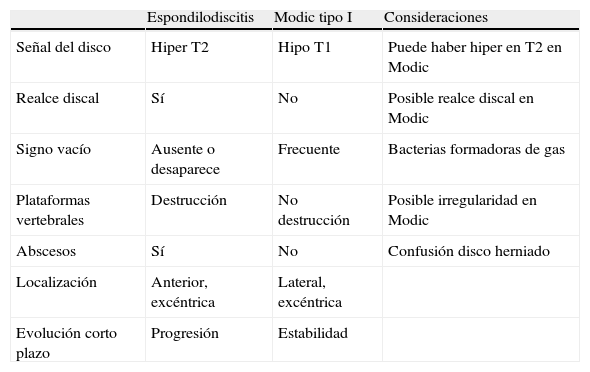
Simuladores de espondilodiscitisEl diagnóstico diferencial fundamental de la espondilodiscitis se realiza con la discopatía degenerativa avanzada, especialmente en los cambios Modic tipo i (tabla 4). Puntos en común con la espondilodiscitis son los cambios típicos del edema (hipo T1, hiper T2), la alteración de la señal en las plataformas vertebrales, que pueden captar contraste cuando se administra así como el propio disco intervertebral. Pero hay otros hallazgos que los diferencian: generalmente el disco en T2 no tiene hiperseñal o es hipointenso, frente a la hiperseñal típica de la espondilodiscitis. La estabilidad con el tiempo también apunta hacia los cambios tipo Modic, así como la ausencia de afectación paraespinal o epidural, la ausencia de realce de plataformas o del disco, la ausencia de destrucción de plataformas y la presencia de fenómeno de vacío discal. Varias de estas alteraciones se definen mejor en la TC que en la RM, aunque las técnicas nucleares también pueden ayudar en estos casos2 (fig. 6).
Rasgos diferenciales por resonancia magnética entre la espondilodiscitis y los cambios inflamatorios Modic tipo I
| Espondilodiscitis | Modic tipo I | Consideraciones | |
| Señal del disco | Hiper T2 | Hipo T1 | Puede haber hiper en T2 en Modic |
| Realce discal | Sí | No | Posible realce discal en Modic |
| Signo vacío | Ausente o desaparece | Frecuente | Bacterias formadoras de gas |
| Plataformas vertebrales | Destrucción | No destrucción | Posible irregularidad en Modic |
| Abscesos | Sí | No | Confusión disco herniado |
| Localización | Anterior, excéntrica | Lateral, excéntrica | |
| Evolución corto plazo | Progresión | Estabilidad |
La artropatía neuropática de columna (Charcot) también puede simular infección discal. Los rasgos de esta entidad que no están en la infección son: fenómeno de vacío discal, afectación facetaria, detritus o cuerpos libres exuberantes, distorsión articular, espondilolistesis e hiperseñal en T2 del cuerpo de forma difusa.
Las hernias de Schmörl también pueden simular espondilodiscitis, aunque en este caso el edema es típicamente concéntrico alrededor del núcleo y la afectación ósea se limita a la carilla vertebral en la que se halla el nódulo intraesponjoso.
Las fracturas de columna en bloque, las de la espondilitis anquilosante o de la hiperostosis vertebral anterior pueden también simular una espondilodiscitis, así como la espondiloartropatía del hemodializado o los tumores que pueden cruzar el disco, como el cordoma o el mieloma21.
Las metástasis óseas vertebrales también pueden simular una OM vertebral, con lesiones solitarias o múltiples hipointensas en T1 e hiperintensas en T222.
Simuladores de artritis séptica en el niñoLa sinovitis transitoria de cadera puede ser difícil de diferenciar de una coxitis séptica23. Los hallazgos en la RM de la sinovitis transitoria son el derrame, el realce sinovial, con frecuencia la presencia de derrame contralateral, el engrosamiento sinovial, así como el aumento de señal en tejidos blandos. Es característica, en cambio, la ausencia de alteración de la señal medular, a diferencia de lo observado en la artritis séptica24.
El sarcoma sinovial es una patología infrecuente, pero clínica y radiológicamente puede confundirse con una artritis infecciosa25.
La artritis idiopática juvenil puede cursar con presencia de cuerpos libres intraarticulares o en las bursas26. Son generalmente cuerpos pequeños, uniformes y no calcificados, semejantes a los cuerpos de arroz que se observan en la tuberculosis o la coccidiomicosis.
Conclusiones- •
La radiografía debe ser la primera exploración.
- •
La RM es la técnica de elección en la espondilodiscitis, la OM y la infección del pie diabético.
- •
La gammagrafía ósea Tc99 es particularmente útil en la OM sobre hueso sano y con leucocitos marcados sobre hueso patológico.
- •
La gammagrafía con Ga67 es útil en la columna, a diferencia de la gammagrafía con leucocitos marcados.
- •
La PET puede ser una alternativa en situaciones especiales.
- •
Deben tenerse en cuenta los posibles simuladores, particularmente por la presencia de edema óseo en la RM.
- •
La RM no es útil en el seguimiento de la respuesta terapéutica, salvo en la evaluación de complicaciones.
- •
Las técnicas con radioisótopos pueden ser más útiles en el seguimiento.
- •
Los parámetros clínicos y analíticos son claves en el control terapéutico.
Los autores declaran no tener ningún conflicto de intereses.
Agradezco a los doctores Ricard Pérez y Jordi del Blanco su colaboración con algunas de las figuras del manuscrito.