Bajo el término de espondiloartropatía, designamos un grupo de diversas entidades reumatológicas inflamatorias crónicas, caracterizadas por la afectación de las articulaciones sacroilíacas y de la columna vertebral, oligoartritis asimétrica de predominio en extremidades inferiores, entesitis, negatividad del factor reumatoide, y asociación con el antígeno HLA-B27, entre otras manifestaciones. Bajo este epígrafe incluímos patologías como la espondilitis anquilosante, la artritis psoriásica, las artritis reactivas, las artritis asociadas a enfermedad inflamatoria intestinal, y las espondiloartropatías indiferenciadas.
Definimos comorbilidad como la presencia simultánea de 2 o más enfermedades en una misma persona. Como tal, el estudio de las comorbilidades asociadas a las enfermedades de base inmunoinflamatoria ha crecido en interés en los últimos años, sobre todo por la morbimortalidad asociada que ello conlleva en esta población de pacientes. A pesar de que el uso de las nuevas terapias biológicas ha supuesto un mejor control de los pacientes con espondiloartropatías, aún existen una serie de patologías asociadas o comorbilidades que pueden ensombrecer el pronóstico de dichos pacientes.
Realizaremos una breve descripción de las comorbilidades relacionadas con las espondiloartropatías, siendo quizá la más descrita en la literatura científica la patología cardiovascular, sin restar importancia a otras patologías como la osteoporosis y el síndrome metabólico, entre otras.
The term spondyloarthropathy refers to a group of diverse chronic inflammatory rheumatic diseases, characterized by involvement of the sacroiliac joints and spinal column, asymmetric oligoarthritis with a predominance in the lower limbs, enthesopathy, the absence of rheumatoid factor, and an association with the histocompatibility antigen HLA-B27, among other manifestations. This concept includes entities such as ankylosing spondylitis, psoriatic arthritis, reactive arthritis, spondyloarthritis associated with chronic inflammatory bowel disease, and undifferentiated spondyloarthritis.
Comorbidity has been defined as the simultaneous presence of two or more diseases in the same person. In recent years, interest in the study of the comorbidities associated with immunoinflammatory diseases has grown, mainly because of the high morbidity and mortality associated with these comorbidities in this patient population. Although the use of new biologic therapies has improved the control of these entities, there are several associated diseases or comorbidities that worsen prognosis in these patients.
We briefly review some spondyloarthropathy-related comorbidities including cardiovascular disease, perhaps the most widely described comorbidity in the literature, as well as osteoporosis and metabolic syndrome, among others.
El término médico comorbilidad, fue acuñado por el epidemiólogo AR Feinstein en 1970, en un artículo publicado en Journal of Chronic Diseases, refiriéndose a la presencia de más de una patología en la misma persona y el efecto de estos trastornos o enfermedades adicionales1. El término «comórbido» indica una condición médica que existe simultáneamente pero con independencia de otra en un mismo paciente, siendo empleado como valoración del estado de salud y riesgo de muerte, en numerosos índices sanitarios. La OMS, no difiere de la definición de Feinstein, al afirmar que comorbilidad sería la presencia simultánea de 2 o más enfermedades en una misma persona.
Bajo el término espondiloartropatía (Spa) o espondiloartritis, definimos a un grupo de entidades reumatológicas inflamatorias crónicas, con un espectro semiológico muy diverso en el que podemos destacar las siguientes características principales: afectación de las articulaciones sacroilíacas y de la columna vertebral, oligoartritis asimétrica de predominio en extremidades inferiores y grandes articulaciones (rodilla, tobillo, cadera), presencia de entesitis, negatividad del factor reumatoide, presencia de manifestaciones extra-articulares típicas como uveítis, afectación cutánea (psoriasis) o genital (balanitis circinada), presencia de enfermedad inflamatoria intestinal, agregación familiar y asociación con el antígeno HLA B27 (tabla 1).
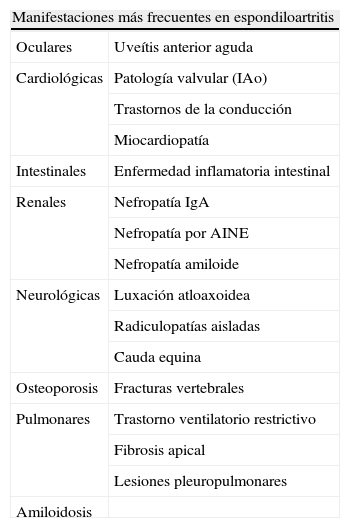
Ateniéndonos a la definición de comorbilidad de Feinstein, podríamos considerar las manifestaciones extraarticulares de las espondiloartritis, como patología comórbida asociada a estas enfermedades. No obstante, todos los tratados clásicos de Reumatología las describen no como estados comórbidos, sino como manifestaciones típicas o en directa relación con las espondiloartritis. Dentro de este grupo de manifestaciones extraarticulares, incluímos uveítis, manifestaciones cardiovasculares, renales o neurológicas, bien conocidas y relacionadas con las espondiloartritis como grupo2 (tabla 2). No es objeto de este artículo revisar dichas manifestaciones. Tampoco profundizaremos en la comorbilidad secundaria a tratamientos empleados en pacientes con espondiloartritis, (como la comorbilidad renal o cardiovascular por AINE, o el aumento de incidencia de infecciones secundarias al uso de terapias biológicas).
Manifestaciones extraarticulares más frecuentes en espondiloartritis
| Manifestaciones más frecuentes en espondiloartritis | |
| Oculares | Uveítis anterior aguda |
| Cardiológicas | Patología valvular (IAo) |
| Trastornos de la conducción | |
| Miocardiopatía | |
| Intestinales | Enfermedad inflamatoria intestinal |
| Renales | Nefropatía IgA |
| Nefropatía por AINE | |
| Nefropatía amiloide | |
| Neurológicas | Luxación atloaxoidea |
| Radiculopatías aisladas | |
| Cauda equina | |
| Osteoporosis | Fracturas vertebrales |
| Pulmonares | Trastorno ventilatorio restrictivo |
| Fibrosis apical | |
| Lesiones pleuropulmonares | |
| Amiloidosis | |
Básicamente, describiremos las diversas patologías comórbidas cuya frecuencia parece estar incrementada según la literatura científica en pacientes con espondiloartritis, y las agruparemos en comorbilidad cardiovascular, comorbilidad metabólica, comorbilidad relacionada con la pérdida de calidad de vida, comorbilidad neoplásica, y por último un conjunto heterogéneo de comorbilidades bajo el término de miscelánea.
Comorbilidad cardiovascularActualmente, numerosas líneas de investigación, se dirigen al estudio de la patología cardiovascular relacionada con enfermedades reumáticas sistémicas. En este sentido, podemos encontrar amplios estudios en lupus eritematoso sistémico (LES), artritis reumatoide (AR) y en menor número, en espondiloartritis3,4; siendo la artritis psoriásica (Aps) la enfermedad más estudiada dentro de este último grupo5.
En los últimos años, la concepción etiopatogénica de la aterosclerosis ha cambiado radicalmente. En un principio, fue considerada únicamente, como la acumulación de material lipídico en la pared de los vasos arteriales. En la actualidad, se reconoce como una enfermedad mediada por mecanismos inflamatorios. Los factores de riesgo cardiovascular clásicos y su incidencia aumentada en enfermedades como la AR o el LES, están claramente relacionados con un incremento de la mortalidad cardiovascular en estos pacientes. El dato mas reseñable del perfil lipídico que presentan los pacientes con AR y LES, quizá sea la presencia de bajos niveles de colesterol HDL, mostrando una correlación inversa con los eventos cardiovasculares.
La aterosclerosis es una enfermedad multifactorial en la que intervienen estilos de vida, factores genéticos, y factores de riesgo específicos. El proceso aterosclerótico sigue una serie de pasos que mencionamos a continuación. En primer lugar, se produce una activación endotelial mediada por fosfolípidos proinflamatorios formados tras la oxidación y modificación enzimática de moléculas de colesterol LDL en la íntima arterial. Posteriormente, actúan determinados mediadores proinflamatorios como el TNF-α ligado tanto a la activación como a la disfunción endotelial (segundo paso implicado en la aterogénesis). La activación endotelial persistente, conduciría a una reducción de la producción de óxido nítrico y al incremento de expresión de moléculas de adhesión y quimiocinas, junto con el reclutamiento de monocitos y linfocitos T. El factor inhibidor de la migración macrofágica (MIF) es una citocina pleiotrópica implicada en el proceso de aterogénesis al inducir la activación de numerosos mediadores de la inflamación como TNF-α, IL1, IL-6 y metaloproteasas. En concomitancia con estos factores, otro mecanismo implicado, sería el fallo en los mecanismos antiinflamatorios como la producción de citocinas como IL-10 o TGF-β6. Finalmente los monocitos atraviesan el endotelio, diferenciándose a macrófagos, donde captan de forma masiva las moléculas LDL oxidadas y se transforman en células espumosas cuya acumulación en la íntima origina la formación de la llamada estría grasa. El resultado de la interacción de estos factores es una respuesta fibroproliferativa que hace evolucionar la estría grasa a la placa aterosclerótica. La rotura o ulceración de las placas inestables tiene como consecuencia la exposición de superficies procoagulantes y protrombóticas que provocan la activación de plaquetas y la formación de trombos, que pueden desencadenar complicaciones clínicas, o bien contribuir al crecimiento de la placa de forma asintomática6.
Numerosos estudios en psoriasis cutánea, demuestran un aumento de patología cardiovascular en esta enfermedad7, implicada en un incremento de morbilidad y mortalidad en estos pacientes y su relación con los factores de riesgo cardiovascular clásicos como la hipertensión arterial, la obesidad, la diabetes mellitus o la dislipemia. Junto a estos, existen factores ligados a la propia inflamación en el riesgo aterogénico aumentado que se aprecia en esta población.7–9 De hecho, la psoriasis ha sido identificada como factor de riesgo independiente para infarto de miocardio10. En cuanto a la Aps, González-Juanatey y cols11 demostraron la presencia de aterosclerosis subclínica en 59 pacientes diagnosticados de Aps, mediante la medición del grosor de la túnica íntima media carotídea por ultrasonografía de alta resolución, evidenciando un aumento de este índice en la arteria carótida de estos pacientes, que por otra parte, no presentaban factores de riesgo cardiovascular clásicos. El mismo grupo español, demostró la presencia de disfunción endotelial medida por vasodilatación mediada por flujo postoclusión de arteria braquial mediante ultrasonografía braquial de alta sensibilidad, en 50 pacientes diagnosticados de Aps, sin presencia de factores de riesgo cardiovascular o enfermedad cardiovascular evidente clínicamente12. Otros autores hallan los mismos resultados en pacientes con Aps y factores de riesgo cardiovascular, demostrando la presencia de aterosclerosis subclínica en estos pacientes13.
Gladman y cols14 llevaron a cabo un estudio con 648 pacientes, con el objeto de describir la morbilidad cardiovascular y su prevalencia en paciente con Aps. De ellos, 122 desarrollaron hipertensión arterial, 38 infarto de miocardio, 5 ACV, 21 angor, y 11 insuficiencia cardiaca congestiva. La ratio de prevalencia estandarizada para infarto de miocardio fue de 2,57 (95% CI 1,73–3,80), para angor 1,97 (95% CI 1,24–3,12), e hipertensión 1,90 (95% CI 0,34–2,43). Respecto a insuficiencia cardiaca y ACV, no encontraron diferencias estadísticamente significativas respecto a la población control. Los autores concluyeron que los pacientes con Aps, tienen un incremento de riesgo de comorbilidad cardiovascular comparada con la población general, y que a parte de los ya conocidos factores de riesgo cardiovascular clásicos, la severidad de la psorasis cutánea es un importante predictor de dicho riesgo.
Respecto a la espondilitis anquilosante (EA), en una revisión sobre las causas de mortalidad en dicha enfermedad, se cita el incremento de enfermedad cardiovascular, con un ratio de prevalencia para patología isquémica cardiaca de 1,2, para patología vascular periférica del 1,6, para aterosclerosis del 1,5 y para los factores clásicos de riesgo cardiovascular entre 1,3–1,7, respecto a controles sanos. Además, se implica la actividad de la enfermedad medida por elevación de la velocidad de sedimentación globular (VSG) y por el BASDAI con un mayor perfil lipídico aterogénico15.
Comorbilidad metabólicaNumerosos estudios en psoriasis cutánea ponen de manifiesto una clara relación de esta enfermedad con las comorbilidades que se engloban bajo el término de síndrome metabólico (obesidad, dislipemia, hipertensión y resistencia insulínica)7–9.
Respecto a los pacientes con espondiloartritis, también se ha visto un aumento de los factores que componen el síndrome metabólico. Vinsonneau y cols16 realizaron una revisión de la enfermedad cardiovascular observada en pacientes con espondiloartritis, relacionando una alta actividad de la enfermedad, el daño estructural radiológico, y el hábito tabáquico, con una peor calidad de vida y más sedentarismo, lo que a su vez, conllevaría un aumento del síndrome metabólico y del riesgo cardiovascular. También citan la reducción de los niveles de HDL colesterol en relación con este riesgo cardiovascular aumentado. Asimismo, otros factores relacionados con un estilo de vida sedentario, como depresión, ansiedad, edad avanzada, y dolor crónico, se correlacionaron con un aumento de enfermedad cardiovascular.
En otro estudio caso control de 102 pacientes con Aps comparados con 82 controles sanos se evidenció un aumento de factores del síndrome metabólico en estos pacientes17 En suma, los estudios en este sentido demuestran que tanto por incremento de los factores que componen el síndrome metabólico (factores de riesgo cardiovascular clásicos), como por elementos ligados a la propia inflamación, los sujetos con espondiloartritis tienen una comorbilidad cardiovascular aumentada.
HiperuricemiaExiste una clara asociación entre hiperuricemia y psoriasis, y también entre esta alteración bioquímica y Aps18, pero recientemente se ha puesto en evidencia el probable rol de la hiperuricemia como factor independiente para riesgo cardiovascular19. González-Juanatey et al20 en un estudio de 52 pacientes con Aps, describieron que un 11,5% de los pacientes presentaban hiperuricemia, encontrando una correlación significativa entre niveles de ácido úrico y aterosclerosis subclínica severa manifestada por un grosor de la túnica íntima media mayor de 0,9mm. Parece por tanto, que en Aps un elemento añadido de riesgo cardiovascular es la hiperuricemia que acompaña a esta entidad, y que por tanto, habría que tener en cuenta en los esquemas de tratamiento de esta enfermedad.
Periaortitis crónicaBajo este término se engloban un conjunto de enfermedades idiopáticas con presencia de tejido fibroinflamatorio normalmente en retroperitoneo, y englobando estructuras vecinas. Se incluye aquí, la fibrosis retroperitoneal idiopática (siendo esta la etiología más frecuente del conjunto y representando 2 tercios de los casos de periaortitis crónica), el aneurisma inflamatorio de aorta abdominal, la fibrosis retroperitoneal perianeurismática, y la fibrosis mediastínica. Este grupo de entidades ha sido descrito como manifestación de enfermedad autoinmune en procesos como LES, AR, Wegener, y en espondiloartritis HLA-B27 positivas21 En este sentido, las comunicaciones de este tipo son anecdóticas en el campo de las espondiloartritis. Así, Vaglio et al22 describieron el caso de una artritis reactiva a salmonella en un paciente diagnosticado de fibrosis retroperitoneal idiopática. Otros autores han descrito casos de periaortitis crónica en relación a espondiloartritis B27 positivas, por lo que dicho gen se ha postulado como factor de riesgo genético en la teoría etiopatogénica de la periaortitis crónica21.
Comorbilidad relacionada con la pérdida de calidad de vidaLa mayoría de las enfermedades reumáticas impactan negativamente en la salud global de los pacientes que las padecen. Así, en un estudio relativo a la calidad de vida relacionada con la salud realizado en pacientes con AR, EA y Aps se encontraron peores puntuaciones tanto en el componente físico como mental del cuestionario de calidad de vida SF-36 comparados con controles23. El componente físico se correlacionó con la actividad de la enfermedad (medida por DAS), con la presencia de comorbilidades y con el daño radiológico en la AR. Respecto a la Aps y EA también se encontró correlación con la presencia de comorbilidades y con la actividad de la enfermedad. El componente mental, se asoció a la actividad de la enfermedad en la AR, al bajo nivel educacional en la EA y Aps, y en esta última además se correlacionó con la severidad de las lesiones psoriáticas23.
Respecto a la Aps, diversos estudios ponen de manifiesto una peor puntuación del componente mental del SF-36 en los pacientes con mayor afectación cutánea23. Entre un 5–20% de pacientes con psoriasis cutánea han tenido ideación suicida23. Asimismo, la literatura refleja consistentemente la relación que hay entre psoriasis y Aps con enfermedades psiquiátricas como la depresión o la ansiedad9,23. Los pacientes con Aps, manifiestan una peor calidad de vida manifestada por SF-36 y peor capacidad funcional medida por HAQ, que incluso puede ser comparable a la evidenciada en pacientes con AR24.
Otros artículos corroboran la presencia en pacientes con EA, artritis reactiva (Are) y Aps de mayor limitación para las actividades de la vida diaria y peor calidad de vida medida por SF-36 en estos pacientes frente a controles sanos25.
En un estudio de 326 pacientes con EA, se describieron los factores que se hallaron relacionados con una mayor limitación funcional en estos pacientes, mediante un análisis multivariado de regresión lineal. Dichos factores fueron: trabajo físico intenso, condiciones comórbidas asociadas, y hábito tabáquico. En cambio, los enfermos con alto nivel educacional e historia familiar de EA, presentaron menor limitación funcional26.
Existen pocos estudios sobre mortalidad en espondiloartritis. En el caso de la Aps, los datos son controvertidos, ya que en la literatura científica encontramos un aumento del riesgo de muerte con una tasa de mortalidad estandarizada de 1,62 (95% CI: 1,25–2,21)27 sobre la población normal. Esta sobre mortalidad se relacionó con VSG elevada al inicio, enfermedad erosiva, medicación, y enfermedad activa y severa. Las causas de muerte identificadas en este estudio no diferían de las de la población general28. En cambio, otros estudios no confirman estos datos referentes al aumento de mortalidad en Aps29.
Comorbilidad neoplásicaAlgunas entidades reumáticas se han vinculado a un mayor riesgo de cierto tipo de neoplasias, siendo el caso más paradigmático el de la relación entre la AR y el riesgo de linfomas. Por eso, cabría pensar en la posibilidad de que en los pacientes con espondiloartropatía existiera un aumento de prevalencia de neoplasias.
En un estudio de cohortes de 680 pacientes con Aps en seguimiento prospectivo desde 1978–2004 no se encontró una mayor prevalencia de neoplasias respecto a la población sana30. Las neoplasias más frecuentes en esta cohorte fueron las de mama, pulmón y próstata.
Un estudio sueco examinó la incidencia de cáncer en pacientes con EA y no encontró diferencias claras con la población general, aunque sí se apreció una tendencia aumentada de cáncer de riñón y un riesgo disminuido de cáncer de recto. Los autores atribuyeron estos resultados al empleo de irradiación pélvica y el uso de AINES, respectivamente31.
Zochling y cols15 analizaron las causas de muerte en pacientes con EA sin encontrar un aumento de mortalidad debida a neoplasias.
Por tanto, no parece que exista un aumento de comorbilidad neoplásica en estos pacientes.
MisceláneaVaricoceleUn grupo de autores turcos encontró un aumento de incidencia de varicocele, tanto clínico (52% frente a 20% en controles), como el detectado por ultrasonografía doppler (57% frente a 20%), en un estudio caso control de 21 pacientes diagnosticados de EA. Dichos autores proponen como probable explicación de esta elevación de incidencia de varicocele, el aumento de maniobras de Valsalva en estos pacientes (debido al dolor lumbar y contracturas musculares) que incrementaría el flujo venoso retrógrado como resultado de la insuficiencia valvular de las venas espermáticas. Otra teoría etiopatogénica, tampoco demostrada, sería el incremento de óxido nítrico observado en estos pacientes, que por diversos mecanismos se relacionaría con el desarrollo de varicocele32.
Enfermedad celiacaAl igual que en psoriasis cutánea33 se ha demostrado un aumento de prevalencia de los niveles de anticuerpos antigliadina IgA (AGA) y de enfermedad celiaca en la Aps. Así mismo existen cambios significativos en el nivel de inmunoglobulinas en sangre, con aumento de IgA y disminución de IgM, en los pacientes con Aps sin enfermedad celiaca. En un grupo de 114 pacientes diagnosticados de Aps el 4,4% fueron diagnosticados también de enfermedad celiaca por criterios histológicos, frente al grupo de controles sanos en el cual únicamente el 0,4% fueron diagnosticados de dicha enfermedad34. Asimismo, en dicho estudio se comprobó que los pacientes con Aps y altos títulos de anticuerpos antigliadina IgA tenían mas actividad de su enfermedad articular, con mayor elevación de reactantes de fase aguda (PCR y VSG), mayor rigidez matutina y más tendencia a las erosiones que los pacientes con Aps IgA AGA negativos.
Trastornos del sueñoLa EA se ha relacionado con varios trastornos del sueño incluyendo insomnio de conciliación, peor calidad del sueño y dificultad para despertarse35. En un estudio longitudinal de 175 pacientes diagnosticados de EA, el 54,1% refirió sueño alterado como el factor más importante relacionado con la pérdida de calidad de vida35. La fatiga en cambio fue relatada como el mayor síntoma en el 65% de 295 pacientes con EA en otro estudio36. En estos pacientes la discapacidad funcional, la rigidez y el dolor fueron relacionados significativamente con el grado de fatiga. Además, el 41% de los pacientes referidos despertaban más de 3 veces por la noche.
Anecdóticamente, en un varón de 66 años con EA, se demostró la presencia de síndrome de apnea del sueño por compresión orofaríngea, probablemente debido a hipertrofia y osificación del ligamento cervical longitudinal anterior37.
OsteoporosisClásicamente incluída dentro de las manifestaciones extrarticulares de las espondiloartropatías, y en concreto de la espondilitis anquilosante2 únicamente cabe destacar la alta prevalencia de fracturas osteoporóticas y la comorbilidad que ello conlleva. En este sentido, en un estudio de 80 pacientes con diagnóstico de EA, la prevalencia de osteoporosis fue del 25% y la presencia de fracturas vertebrales del 18,8%. Los autores relacionaron la presencia de osteoporosis con el bajo peso, duración de la enfermedad, edad, PCR, VSG, BASFI y BASDAI; mientras que la presencia de fracturas vertebrales se relacionó más con la duración y la severidad estructural de la enfermedad.38
Fibromialgia y fatigaEsta patología ha sido frecuentemente asociada a otras enfermedades reumatológicas como la AR o LES. En un estudio de 36 pacientes, 18 mujeres y 18 hombres con EA se diagnosticó fibromialgia (FM) a la mitad de los pacientes de sexo femenino, relacionándose este hallazgo con un elevado BASDAI y BASFI, pero sin hallazgos en exploración física o elevación de VSG. De ahí la dificultad o el valor relativo de utilizar estos cuestionarios en presencia concomitante de EA y FM39.
En otras espondiloartritis también se aprecia una alta prevalencia de FM. De hecho en Aps se ha estimado una prevalencia del 24% de FM40.
En un estudio de 499 pacientes con Aps se estimó que la fatiga moderada estaba presente hasta en el 49,5% de los pacientes y severa en el 28,7%, asociándose dicha fatiga al dolor, sexo femenino, discapacidad funcional, medicación, y estrés psicológico en estos pacientes41.
AmiloidosisAl igual que la osteoporosis, se ha incluído en los clásicos tratados de reumatología dentro de las manifestaciones extra articulares de EA2. Cabe destacar la alta prevalencia de amiloidosis subclínica detectada por PAAF de grasa abdominal que se menciona en algunos estudios de pacientes con EA, llegando a un 7% en pacientes con diagnóstico de EA de más de 5 años de evolución42,43.
También en otras espondiloartropatías como la Aps44 o síndrome Reiter45 hay casos publicados en la literatura científica aunque en menor cuantía. Un grupo de autores españoles presentó recientemente el caso de un paciente con Aps de 14 años de evolución con sospecha de amiloidosis en base a proteinuria y edemas de miembros inferiores, y finalmente confirmada por biopsia renal ante PAAF falsamente negativa, con buena respuesta a colchicina44.
ConclusiónA modo de conclusión, podemos afirmar que existen numerosas patologías o estados comórbidos, relacionadas con el grupo de enfermedades reumatológicas englobadas bajo el término de espondiloartropatías. Probablemente, la comorbilidad cardiovascular sea una de las más importantes, quedando patente en la literatura científica actual, sobretodo en el campo de la Aps. El estudio y detección de estos estados comórbidos confronta al reumatólogo con la potencial necesidad de tratar a todos los pacientes con espondiloartritis, para prevenir este aumento de copatologías, máxime de tipo cardiovascular. Este aspecto cobra especial relevancia si se logra demostrar que el uso de terapias altamente eficaces, como la terapia biológica, puede no solo evitar el daño estructural propio de estas enfermedades, sino que, además, logra reducir de modo sustancial estas comorbilidades, y ello a su vez, se traduce en una mejora en las tasas de mortalidad. En esa línea, es de esperar que iniciativas como REGISPONSER arrojen luz sobre estos aspectos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.