Determinar si la ecografía y punción con aguja fina ecoguiada (PAAF), en pacientes con cáncer de mama que reúnen los criterios de selección del ACOSOG Z0011, puede identificar a las que tienen alto compromiso de la axila (más de 2 ganglios con macrometástasis).
Material y métodosSe incluyeron 115 pacientes consecutivas con cáncer mamario (hasta 5cm de diámetro), con axila clínicamente negativa y axila patológicamente positiva. Todas tenían ecografía axilar preoperatoria. En los casos con ganglios de aspecto ecográfico sospechoso se realizó PAAF ecoguiada. En todos los casos con citología positiva se realizó el vaciamiento ganglionar axilar (VGA). En todos los casos con ecografía y punción negativa se realizó biopsia del ganglio centinela, y cuando esta fue positiva, se realizó VGA. Se evaluó el número de ganglios patológicos después del VGA.
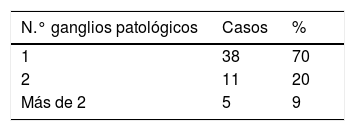
ResultadosEn 61 pacientes la ecografía y punción axilar fue positiva. En 42 de ellas (69%) había más de dos ganglios patológicos. Hubo 54 pacientes con ecografía y punción axilar negativa. En 49 de ellas (90%) había solamente uno o 2 ganglios patológicos. La ecografía axilar y PAAF fue capaz de identificar 42 de los 47 casos (89%) con más de 2 ganglios patológicos.
ConclusiónEn pacientes con cáncer de mama que reúnen los criterios de selección del ACOSOG Z0011, la ecografía y PAAF ecoguiada puede identificar a aquellas que tienen alto compromiso de la axila (más de 2 ganglios con macrometástasis), las cuales se beneficiarían con el VGA.
To determine whether ultrasound and ultrasound-guided fine-needle aspiration in patients with breast cancer who meet the ACOSOG Z0011 selection criteria can identify those with high axillary involvement (more than 2 lymph nodes with macrometastases).
Material and methodsA total of 115 consecutive patients with breast cancer (up to 5cm in diameter), with clinically negative axilla and pathologically positive axilla. All patients underwent preoperative axillary ultrasound. Ultrasound-guided fine-needle aspiration cytology was performed in patients with suspicious nodes on ultrasound. In all patients with positive cytology, lymphadenectomy was performed. In all patients with negative ultrasound and cytology, sentinel lymph node biopsy was performed, and when it was positive, lymphadenectomy was performed. The number of pathological lymph nodes was evaluated after lymphadenectomy.
ResultsA total of 61 patients had positive ultrasound and axillary cytology. In 42 of them (69%), there were more than 2 pathological lymph nodes. There were 54 patients with negative ultrasound and axillary cytology. In 49 of them (90%), there were only 1 or 2 pathological lymph nodes. Axillary ultrasound and fine-needle aspiration cytology were able to identify 42 of the 47 patients (89%) with more than 2 pathological lymph nodes.
ConclusionIn patients with breast cancer who meet the ACOSOG Z0011 selection criteria, ultrasound and ultrasound-guided fine-needle aspiration can accurately identify those with high axillary involvement (more than 2 lymph nodes with macrometastasis), which would benefit from lymphadenectomy.
La biopsia del ganglio centinela (BGC) se estableció como la técnica estándar para la estadificación de la axila en el cáncer de mama, en los casos con axila clínicamente negativa. El vaciamiento ganglionar axilar (VGA) quedaría relegado a los casos con axila clínicamente positiva.
Con la incorporación de la ecografía y técnicas de punción de los ganglios, como la punción aspirativa con aguja fina (PAAF) o la biopsia con aguja gruesa, se logra una mayor precisión en la selección de pacientes para BGC o para VGA.
La incorporación de estas técnicas permitió compensar la baja precisión del examen clínico de la axila.
En un trabajo anterior hemos demostrado que la ecografía axilar, con PAAF ecoguiada, tiene alta precisión para estadificar la axila, proporciona información útil para la planificación del tratamiento y permite seleccionar a las pacientes con cáncer mamario que tienen escaso número de adenopatías afectas en la axila1.
La publicación, en el año 2011, de los resultados del estudio Z0011 del American College of Surgeons Oncology Group (ACOSOG) planteó el debate de la validez de realizar el VGA en pacientes con tumores T1 y T2, axila clínicamente negativa y BGC con un resultado de hasta 2 ganglios con macrometástasis2. El estudio indica que, en este grupo de pacientes, tratadas con cirugía conservadora y radioterapia de toda la mama, el VGA no generaba un beneficio en cuanto a la supervivencia global y a la recurrencia locorregional. Este estudio fue actualizado, con las mismas conclusiones en abril de 2016 en el encuentro anual de la American Surgical Association, con un tiempo promedio de seguimiento de 9 años3.
Esta tendencia hacia una cirugía de la axila reservada solamente para los casos con un compromiso ganglionar importante (más de 2 ganglios centinela con macrometástasis) obliga a redefinir cuál sería el rol de la ecografía con PAAF ecoguiada de los ganglios axilares.
El objetivo de este trabajo es analizar si la ecografía con PAAF ecoguiada de un ganglio axilar, en pacientes con cáncer de mama, podría asumir un rol importante para diferenciar a las pacientes que tienen bajo compromiso de la axila (hasta a 2 ganglios con macrometástasis) de las que tienen alto compromiso de la axila (más de 2 ganglios con macrometástasis). Estas últimas son las pacientes que se beneficiarían con el VGA, obviando la BGC.
Material y métodosSe analizaron, en forma retrospectiva, 115 casos consecutivos de pacientes con cáncer de mama con axila patológicamente positiva, diagnosticados y tratados en el Centro de Diagnóstico y Tratamiento Mamario de la Asociación Española.
Todas las pacientes que fueron incluidas en la serie presentaban un tumor mamario de hasta 5cm de diámetro mayor, y la axila era clínicamente negativa.
La realización del estudio fue aprobada por la dirección del centro.
En todos los casos se exploró ecográficamente la axila homolateral al cáncer. Se utilizó un ecógrafo marca General Electric, modelo Logiq P5, con un transductor lineal de 10MHz.
Se consideraron ecográficamente sospechosos los ganglios que presentaban un engrosamiento cortical, focal o difuso, mayor de 3 mm. La obliteración y el desplazamiento del hilio adiposo del ganglio están incluidos dentro de los criterios de sospecha ya que se deben a un engrosamiento máximo de la cortical.
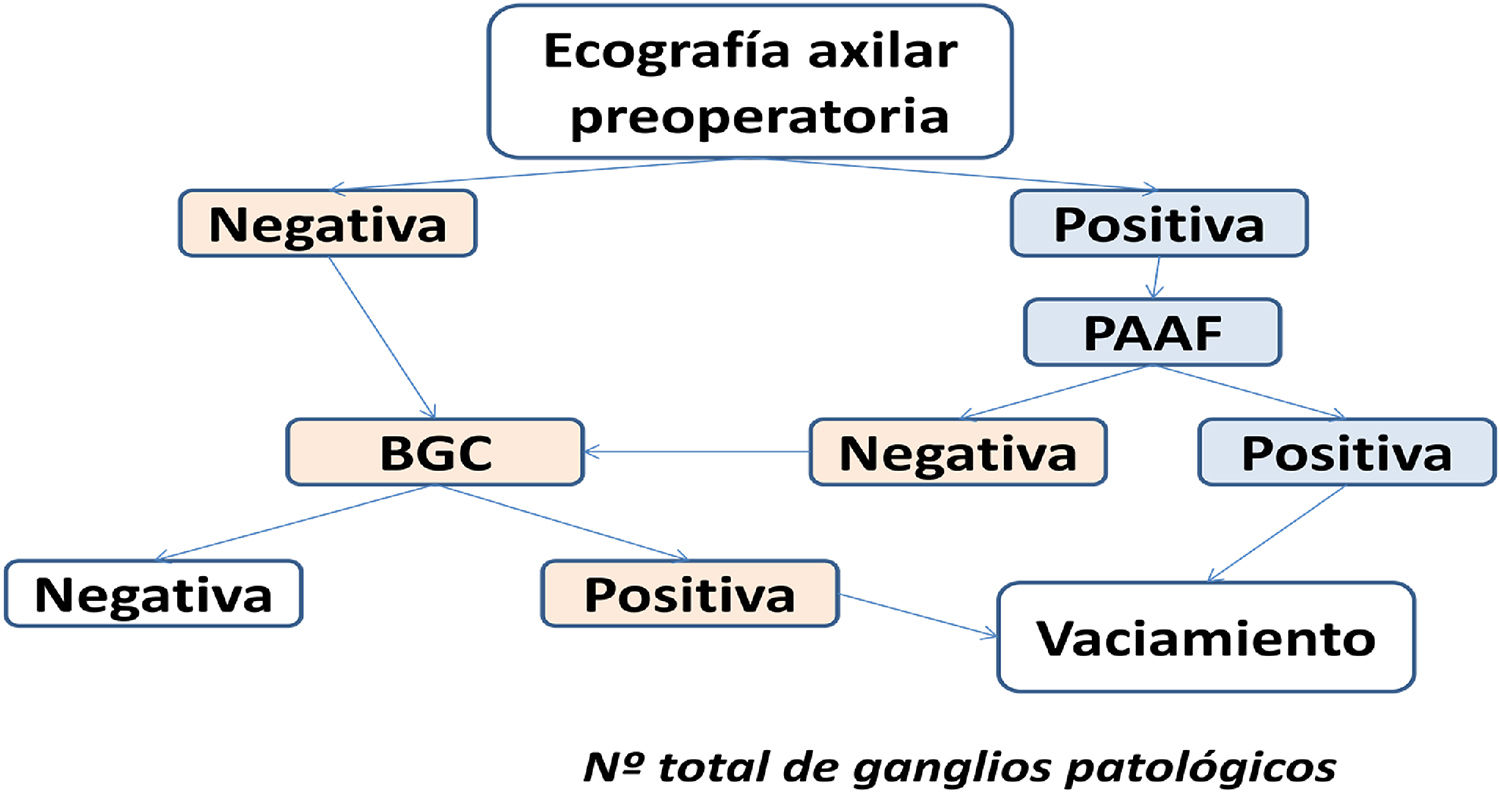
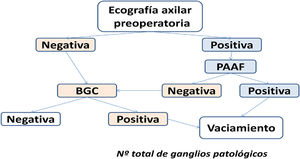
En los casos en los cuales se detectó algún ganglio de aspecto ecográfico sospechoso, se realizó la PAAF de uno de ellos. Todo el procedimiento se realizó con control ecográfico y se utilizó una aguja calibre 21 G y una jeringa de 20 cc. Se realizaron varias pasadas con aspiración permanente a través de la zona patológica del ganglio. La muestra obtenida se extendió en una lámina de vidrio y se dejó secar al aire. El citólogo evaluó la suficiencia de la muestra en el momento de la punción. Se utilizó la técnica de tinción de May Grünwald Giemsa.
En las pacientes en las cuales la PAAF fue positiva se realizó directamente el VGA, sin BGC.
En las pacientes en las cuales no se detectó ningún ganglio sospechoso, o cuando la PAAF fue negativa, se realizó la BGC. Cuando el resultado de esta biopsia mostró la presencia de macrometástasis, se realizó el VGA. En la figura 1 se incluye un diagrama de flujo que muestra el proceso de actuación para la elaboración del trabajo.
No se incluyeron en la serie pacientes en los cuales no se haya realizado el VGA. Tampoco se incluyeron pacientes que hayan recibido quimioterapia neoadyuvante.
Para el estudio patológico de los ganglios resecados se realizó una cuidadosa disección de los mismos y todos se incluyeron en parafina. Los ganglios de mayor tamaño se hemiseccionaron y, en caso de observarse compromiso macroscópico evidente, se ingresó un fragmento representativo en relación con la cápsula. Se realizaron cortes seriados, que fueron tenidos con hematoxilina-eosina.
Se realizó un análisis comparativo del número de ganglios patológicos resultantes del vaciamiento ganglionar axilar entre los dos grupos de pacientes: las que tenían ecografía axilar y PAAF positivas y las que tenían ecografía y eventual PAAF negativas pero con BGC positiva.
Para la realización de los cálculos se utilizaron el soft-ware SPSS versión 12.0 y el EPIDAT versión 3.1. Se aplicaron los test de chi cuadrado de asociación y test de prueba exacta de Fisher.
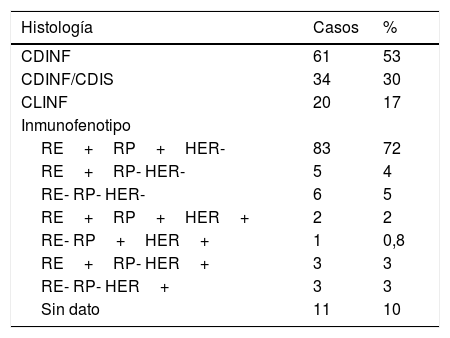
ResultadosLa media de edad de las pacientes incluidas fue de 59 años (de 31 a 85). Las características histológicas y el inmunofenotipo de todos los casos incluidos en la serie se pueden ver en la tabla 1.
Características histológicas e inmunofenotipo de todos los casos
| Histología | Casos | % |
|---|---|---|
| CDINF | 61 | 53 |
| CDINF/CDIS | 34 | 30 |
| CLINF | 20 | 17 |
| Inmunofenotipo | ||
| RE+RP+HER- | 83 | 72 |
| RE+RP- HER- | 5 | 4 |
| RE- RP- HER- | 6 | 5 |
| RE+RP+HER+ | 2 | 2 |
| RE- RP+HER+ | 1 | 0,8 |
| RE+RP- HER+ | 3 | 3 |
| RE- RP- HER+ | 3 | 3 |
| Sin dato | 11 | 10 |
CDINF: carcinoma ductal infiltrante; CDIS: carcinoma ductal in situ; CLINF: carcinoma lobulillar infiltrante; HER: HER 2/neu; RE: receptores de estrógenos; RP: receptores
de progesterona.
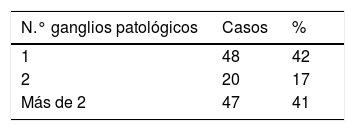
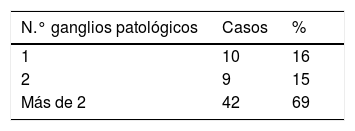
El resultado del estudio patológico de los ganglios resecados en las 115 pacientes incluidas en la serie se puede ver en la tabla 2.
De las 115 pacientes con cáncer de mama y axila patológicamente positiva incluidas en la serie, 61 tenían ecografía y PAAF axilar positiva (53%), mientras que 54 tenían ecografía y PAAF axilar negativa (47%).
De las 61 pacientes con ecografía y PAAF positiva, en 42 casos (69%) había más de dos ganglios patológicos según el resultado de la anatomía patológica final (tabla 3). De las 54 pacientes con ecografía y PAAF axilar negativa, en 5 casos (9%) había más de 2 ganglios patológicos, según el resultado de la anatomía patológica final (tabla 4). La diferencia entra ambos grupos fue estadísticamente significativa (p=0,00001).
En el grupo con ecografía y PAAF positivas la media del tamaño tumoral en los casos con más de 2 ganglios patológicos fue de 25mm y de 22mm para los casos con hasta 2 ganglios patológicos.
En el grupo con ecografía y PAAF negativa la media del tamaño tumoral en los casos con más de 2 ganglios patológicos fue de 32mm y de 19mm para los casos con hasta 2 ganglios patológicos.
En el grupo de pacientes con ecografía y PAAF positivas la media de ganglios metastásicos fue 5,3, mientras que en el grupo con ecografía y punción negativas fue 1,6.
En el grupo con eco/PAAF positiva se registraron 7 casos con inmunofenotipo HER 2/neu positivo, mientras que había 3 casos en el grupo con eco/PAAF negativa. La diferencia no fue estadísticamente significativa (p=0,2). Se registró el mismo número de casos con inmunofenotipo triple negativo en ambos grupos (3casos).
Considerando todas las pacientes incluidas en la serie, la ecografía axilar y PAAF de los ganglios sospechosos, fue capaz de identificar 42 de los 47 casos (89%) con más de 2 ganglios patológicos. Los resultados de los parámetros que permiten evaluar la eficacia del método para detectar este grupo de pacientes son los siguientes: sensibilidad, 89%; especificidad, 72%; valor predictivo positivo, 69%; valor predictivo negativo 91%.
DiscusiónLa evolución del conocimiento acerca de la biología y la diseminación del cáncer de mama, marca una tendencia hacia la restricción de la cirugía de la axila. De afirmarse los conceptos que se están desarrollando, el VGA quedaría restringido a los tumores con más de dos macrometástasis diagnosticadas en la BGC.
Nuestros resultados indican que en pacientes con cáncer de mama y axila clínicamente negativa, la ecografía axilar con PAAF de los ganglios sospechosos es un método eficiente para evaluar la carga tumoral en la axila. Hemos observado que en el grupo de pacientes con ecografía y PAAF positivas, en el 69% de los casos había más de dos ganglios metastásicos, mientras que, en el grupo de pacientes con ecografía y PAAF negativas, esto ocurría solamente en el 9% de los casos.
Esta información es útil en la toma de decisiones en relación con la conducta quirúrgica en la axila, y consideramos que tiene vigencia aún con el avance de las nuevas tendencias derivadas del estudio Z0011.
Recientemente han surgido opiniones contrarias a nuestra interpretación del tema, provenientes del grupo de trabajo del Memorian Sloan Kettering Cancer Center.
Pilewskie et al.4, publicaron en el año 2016, un estudio cuyo objetivo fue determinar si las imágenes anormales de la axila eran un indicador de la necesidad de realizar el VGA en una serie de pacientes que reunían los criterios de selección del ACOSOG Z0011. Se incluyeron 425 pacientes con cáncer mamario de hasta 5cm de diámetro, con axila clínicamente negativa. A todas se les realizó BGC. En los casos con más de dos ganglios centinela con metástasis, se realizó el VGA y en los casos con dos o menos de dos ganglios centinela metastásicos, el mismo no se realizó. Posteriormente se analizaron retrospectivamente las imágenes axilares de las pacientes de ambos grupos. Se observó que el 71% de las pacientes con imágenes axilares anormales estaba en el grupo que no requirió VGA. La conclusión fue que las imágenes axilares preoperatorias anormales no son un indicador fiable de la necesidad de realizar el VGA. Sin embargo, se trata de un estudio con múltiples limitaciones metodológicas, reconocidas por los propios autores. Las imágenes no estaban disponibles para todas las pacientes. En los casos en los cuales había imágenes disponibles, en varios casos se trataba de estudios que no habían sido específicamente realizados para evaluar la axila. No se utilizó la ecografía de la axila en todas las pacientes. Los médicos que analizaron los estudios estaban en conocimiento de que se trataba de pacientes con cáncer de mama y axila patológicamente positiva. Se realizó punción solamente en 18 casos con imágenes anormales en los ganglios axilares y no se especifica qué método se utilizó. Se incluyeron pacientes con micrometástasis. Este mismo trabajo fue citado por la Dra. Morrow en una comunicación con fines de actualización del tema, dirigida a profesionales de la salud, pero no hace referencia a las limitaciones metodológicas mencionadas anteriormente5.
Morrow et al.6 publicaron en el año 2017 los resultados de una serie de 793 pacientes con cáncer mamario, elegidas según los criterios de selección del ACOSOG Z0011, para evaluar las tasas de linfadenectomía axilar y de recurrencia axilar. En el estudio se menciona que las pruebas de imagen axilar previa a la cirugía, no fueron realizadas en forma rutinaria. Los autores concluyeron que aun sin dichas pruebas de imagen preoperatorias, el VGA pudo ser evitado en la mayoría (84%) de las pacientes con un excelente control regional (93% de sobrevida libre de eventos a los 5 años). Sin embargo, las pruebas de imagen de la axila fueron utilizadas e influyeron en la decisión con respecto a la conducta quirúrgica (VGA o BGC). Aunque no se especifica en cuántas pacientes se aplicó, o qué método se utilizó, se menciona que en los casos con 3 o más ganglios de aspecto sospechoso por la imagen, se realizó una PAAF. En los casos con citología positiva se optó por el VGA. Es decir que, a pesar de desacreditarlo inicialmente, el método se utilizó como criterio de selección.
Consideramos que estas controversias no le restan vigencia al método de ecografía axilar con punción preoperatoria, en pacientes con cáncer de mama, aun con axila clínicamente negativa. Nuestros datos indican que el método es capaz de identificar con una buena precisión a las pacientes con más de 2 ganglios patológicos, que son las que se beneficiarían con el VGA (sensibilidad, 89%; VPP, 69%).
La mayoría de los estudios se han centrado principalmente en la capacidad de la ecografía con punción para detectar la enfermedad axilar, informando la sensibilidad, especificidad y valor predictivo de la técnica. Hay algunos trabajos que evalúan la carga tumoral en la axila comparando dos grupos de pacientes: las que tienen metástasis ganglionares en la axila detectadas por ecografía y PAAF preoperatoria, con las que tienen metástasis ganglionares detectadas por BGC (con eco/PAAF negativas).
Caudle et al.7 publicaron un estudio en el cual se compara un grupo de 190 pacientes con cáncer mamario con metástasis ganglionares en la axila detectadas por la ecografía y PAAF preoperatoria, con un grupo de 518 pacientes con metástasis axilares detectadas por BGC. En el grupo eco/PAAF había más ganglios patológicos que en el grupo BGC (la media 4,1 versus 2,2; p=0,0001). Más de 2 ganglios patológicos se detectaron en el 48% de las pacientes en el grupo eco/PAAF, comparado con el 19% en el grupo BGC.
Farrell et al.8 compararon 169 pacientes con metástasis axilares detectadas por eco/PAAF con 127 pacientes con metástasis axilares detectadas por BGC. En el grupo eco/PAAF había una media de 7,3 ganglios patológicos, mientras que la media era 2,2 en el grupo BGC.
Boone et al.9 compararon 199 pacientes con metástasis axilares detectadas por eco/PAAF con 434 pacientes con metástasis axilares detectadas por BGC. La media de ganglios patológicos en el grupo eco/PAAF positivo fue 5,7 y en el grupo BGC positivo fue 2,5. También en el grupo eco/PAAF positivo había mayor incidencia de estadio axilar N2 (33,2 vs. 12,4%) y N3 (17,1 vs. 3,9%).
En el estudio de Van Wely et al.10, en las pacientes con eco/PAAF positiva la media del número de ganglios patológicos fue 4 (1 a 30). En las pacientes con eco/PAAF y BGC positiva, la media del número de ganglios patológicos fue 2 (1 a 38). Concluyen que las pacientes con eco/PAAF positiva tienen significativamente más ganglios patológicos que las pacientes con BGC positiva (en las cuales la ecografía axilar y punción habían sido negativas).
En nuestra serie la media de ganglios patológicos fue 5,3 en el grupo con eco/PAAF positiva y 1,6 en el grupo con eco/PAAF negativa.
Verheuvel et al.11 compararon 139 pacientes con metástasis axilares detectadas por eco/PAAF con 163 pacientes con metástasis axilares detectadas por BGC. La media de ganglios patológicos en el grupo con eco/PAAF positivas fue 4, mientras que fue uno en el grupo con BGC positiva. En el grupo con eco/PAAF positiva hubo mayor incidencia de caso con receptores hormonales negativos (38 vs. 10%) y de casos con HER 2/neu positivo (18 vs. 8%). También en el grupo con eco/PAAF positiva, la sobrevida libre de enfermedad a 5 años fue menor en relación con el otro grupo (72,6 vs. 87,7%).
Los autores concluyen que los criterios del Z0011 para omitir el VGA, solo son aplicables si existe una ecografía con punción previa cuyo resultado haya sido negativo. En nuestra serie no se registraron diferencias estadísticamente significativas entre ambos grupos.
Del Riego et al.12 evaluaron la eficacia de la ecografía axilar y PAAF preoperatoria, para detectar las pacientes con cáncer mamario y más de dos ganglios metastásicos, en 288 pacientes que reunían los criterios de selección del ACOSOG Z0011. Los resultados fueron los siguientes: sensibilidad 83%, especificidad 80,6%, valor predictivo positivo 45,4%, valor predictivo negativo 96,1%. Nuestros resultados de estos mismos parámetros fueron los siguientes: sensibilidad 89%, especificidad 72%, valor predictivo positivo 69% y valor predictivo negativo 91%.
El año 2012 el Instituto Europeo de Oncología comenzó un estudio prospectivo randomizado multicéntrico (Sentinel node vs Observation after axillary UltrasouND [SOUND])13, donde se comparan los resultados de la biopsia del ganglio centinela versus la observación sin cirugía de la axila, cuando la ecografía axilar (y eventual punción ecoguiada) es normal, en pacientes con cánceres mamarios pequeños (hasta 2cm), candidatas a cirugía conservadora.
La hipótesis de este estudio es que la ecografía preoperatoria permite identificar pacientes que no tienen una afectación clínicamente relevante de los ganglios axilares, en las cuales la cirugía axilar puede ser obviada. Cuando se conozcan los resultados del estudio se podrá determinar si tiene o no relevancia clínica ese escaso volumen tumoral que en algunos casos podría existir después de una ecografía y punción negativas.
Dentro de las limitaciones de nuestro trabajo se puede señalar que deberíamos incorporar un mayor número de casos para apoyar nuestros conceptos, que no hemos cuantificado por ecografía el número de ganglios de aspecto patológico y que en todos los casos se punciona un solo ganglio. No se establece una relación entre el número de ganglios ecográficamente sospechosos y el número de ganglios metastásicos resecados.
En conclusión, nuestros datos indican que, en pacientes con cáncer de mama que reúnen los criterios de selección del ACOSOG Z0011, la ecografía y PAAF ecoguiada pueden identificar con precisión a aquellas que tienen alto compromiso de la axila (más de 2 ganglios con macrometástasis), las cuales se beneficiarían con la linfadenectomía. Consideramos que para tomar la decisión de obviar la linfadenectomía en este grupo de pacientes, debería existir una ecografía axilar preoperatoria para seleccionar las pacientes con una baja carga tumoral en la axila.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.