Presentamos 2 casos de filariasis linfática de localización mamaria, con el propósito de describir los distintos hallazgos radiológicos de una enfermedad inusual en los países occidentales. Sin embargo, debido al incremento de la inmigración desde áreas endémicas, progresivamente veremos a más pacientes con esta enfermedad en nuestro medio. En el primer caso, la paciente presentaba un nódulo mamario sólido que precisó de punción aspirativa con aguja fina para llegar al diagnóstico. Se trataba de un ganglio linfático con microfilarias. En el segundo caso, en una mamografía rutinaria se observan unas calcificaciones serpinginosas y tubulares, sin masa acompañante, compatibles con tejido parasitario necrosado y calcificado. Estas calcificaciones son características de la filariasis.
We report two cases of lymphatic filariasis of the breast, presenting the various imaging findings of an unusual disease in western countries. However, due to increased immigration from endemic areas, more patients with this disease will gradually be seen in this country. In the first case, the patient had a solid breast lump, which required fine needle aspiration cytology to be diagnosed. It was a lymph node with microfilariae. In the second case, a routine mammogram showed serpiginous and tubular calcifications without an accompanying mass compatible with necrotic tissue and calcified parasite. These calcifications are typical of filariasis.
La filariasis linfática se caracteriza por brotes intermitentes de linfangitis que, fundamentalmente, afecta a las extremidades inferiores, región inguinal, cordón espermático y tercio superior del brazo1. La afectación de la mama es poco frecuente2.
La enfermedad presenta tres fases diferenciadas. La infección conduce a una microfilaremia asintomática. La fase aguda consiste en episodios recurrentes con fiebre, náuseas, vómitos, adenomegalias, crisis de dolor y edema en extremidades inferiores, región inguinal y genitales3. La filariasis crónica comienza de modo insidioso después de muchos años. La obstrucción de los nódulos linfáticos puede provocar linfedemas crónicos, hidroceles y, de forma tardía, elefantiasis1,2.
La filariasis está presente en las áreas tropicales y subtropicales de África, Asia, el Pacífico y América, incluidas zonas del Caribe. Se estima que afecta a unas 120 millones de personas4. En nuestro medio, es una enfermedad inusual y a menudo desconocida.
El objetivo de este artículo es mostrar los hallazgos radiológicos característicos de la filariasis mamaria, para poder diagnosticar esta infección sin confundirla con otras enfermedades mamarias, dado que el número de casos de parasitosis en los países desarrollados está aumentando debido a la creciente inmigración procedente de áreas endémicas y al incremento del turismo hacia esos países.
Casos clínicosCaso 1Mujer de 36 años, procedente de la República Dominicana, con antecedentes de endometriosis ovárica, que consultó por presentar una tumoración en la mama izquierda. Carecía de mamografías previas. En la exploración física se palpó un nódulo localizado en el cuadrante supero-externo (CSE) de mama izquierda, de pequeño tamaño, superficie lisa y no adherido a planos profundos.
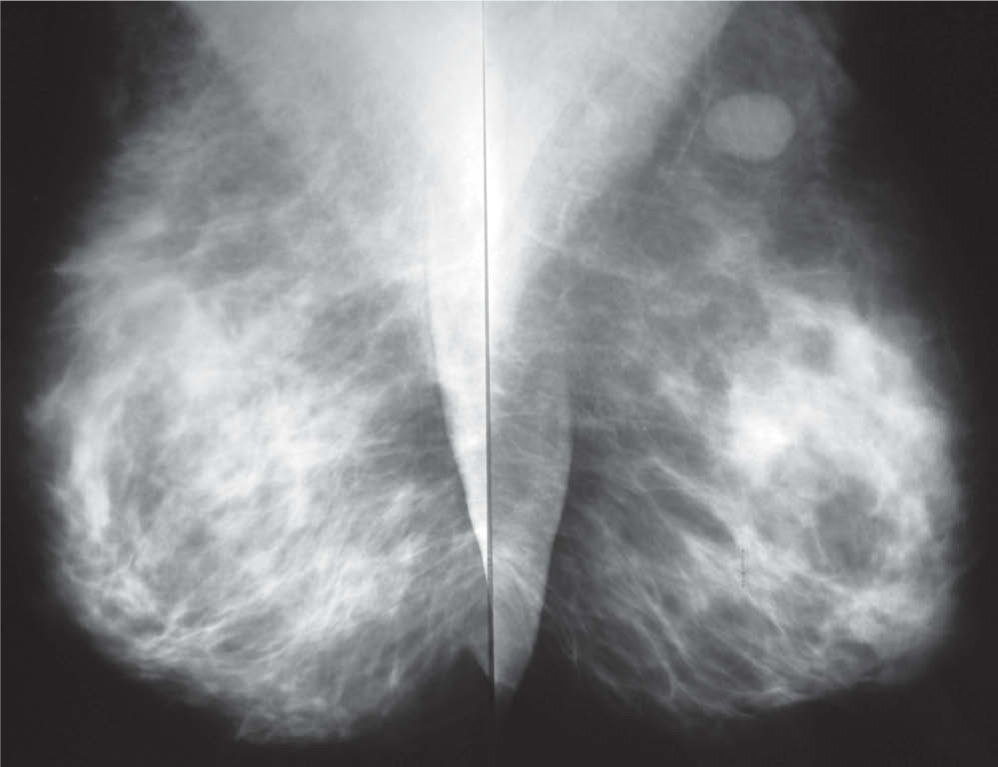
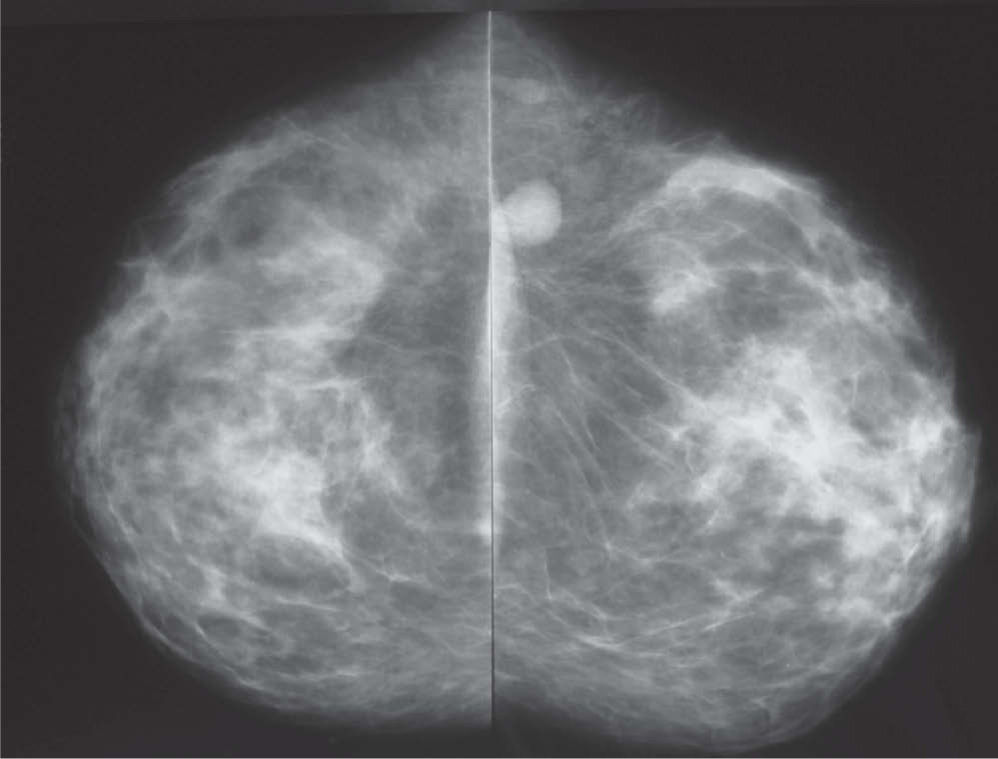
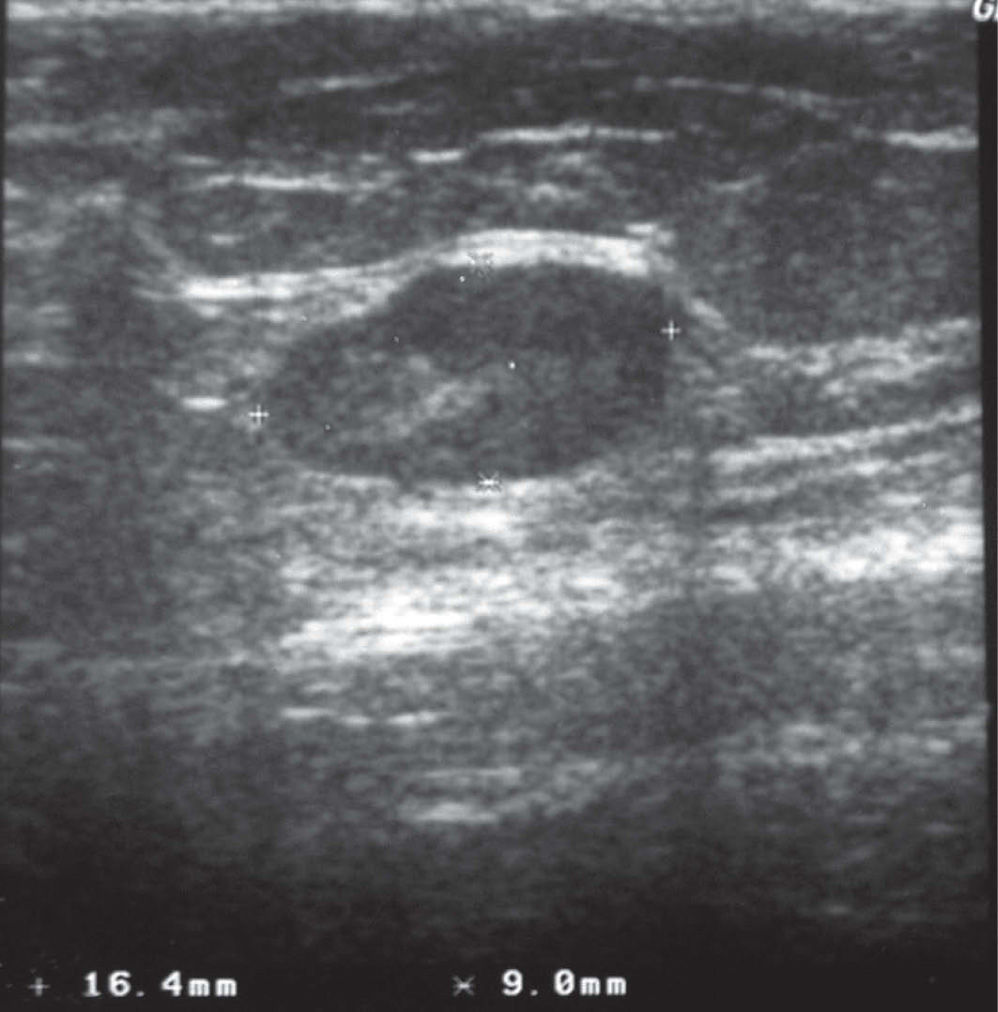
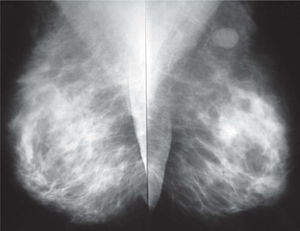
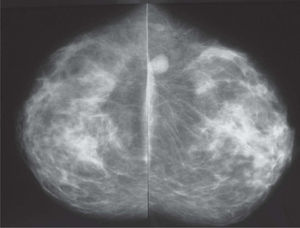
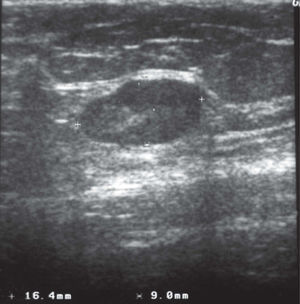
En la mamografía (figs. 1 y 2), en el CSE de mama izquierda, se observó una densidad nodular de morfología ovalada, límites bien definidos, que no contenía calcificaciones. La mama derecha no presentaba alteraciones. Se observaron adenopatías axilares bilaterales de aspecto inflamatorio inespecífico. En la ecografía (fig. 3) se mostró una lesión nodular de naturaleza sólida, próxima a la cola axilar, con unas dimensiones de 16×9×11mm, de límites precisos, débil refuerzo posterior y ecoestructura hipoecoica con un área refringente excéntrica mal definida. Entre los diagnósticos de presunción fundamentales se pensó en fibroadenoma y adenopatía. La lesión se clasificó como BIRADS III, probablemente benigna.
Mamografía en proyección oblicua. Mamas con abundante cantidad de tejido fibroglandular, y que en el cuadrante supero-externo de la mama izquierda adyacente a la cola axilar se identifica una imagen nodular densa, de aproximadamente 15mm de eje mayor, de contornos nítidos, que cumple criterios semiológicos de benignidad.
Se realizó una punción aspirativa con aguja fina (PAAF) en la lesión. El estudio citológico mostraba una celularidad muy abundante, constituida por linfocitos en diferentes estadios madurativos y células plasmáticas. Se observaban también algunas células epitelioides en acúmulos. Destacaba la presencia de estructuras parasitarias con características de microfilarias. El diagnóstico anatomopatológico fue de ganglio linfático con reacción granulomatosa y presencia de nematodos tipo microfilarias.
No se logró aislar microfilarias en sangre y en la analítica sanguínea realizada únicamente destacó una moderada eosinofilia.
La paciente recibió tratamiento por vía oral con dietilcarbamazina durante 4 semanas, con buena evolución, y en la mamografía de control a los 6 meses se observó una marcada disminución del tamaño del ganglio afectado. Se repitió la PAAF y se obtuvo un resultado citológico de extendidos linfoides polimorfos de hábito reactivo. No se encontraron parásitos.
Caso 2Mujer de 49 años, procedente de Guinea Ecuatorial, sin antecedentes clínicos de interés, asintomática, que acudió al Servicio de Radiodiagnóstico para realizarse una mamografía de cribado. La exploración física fue normal, sin que se apreciaran tumoraciones en mamas ni axilas.
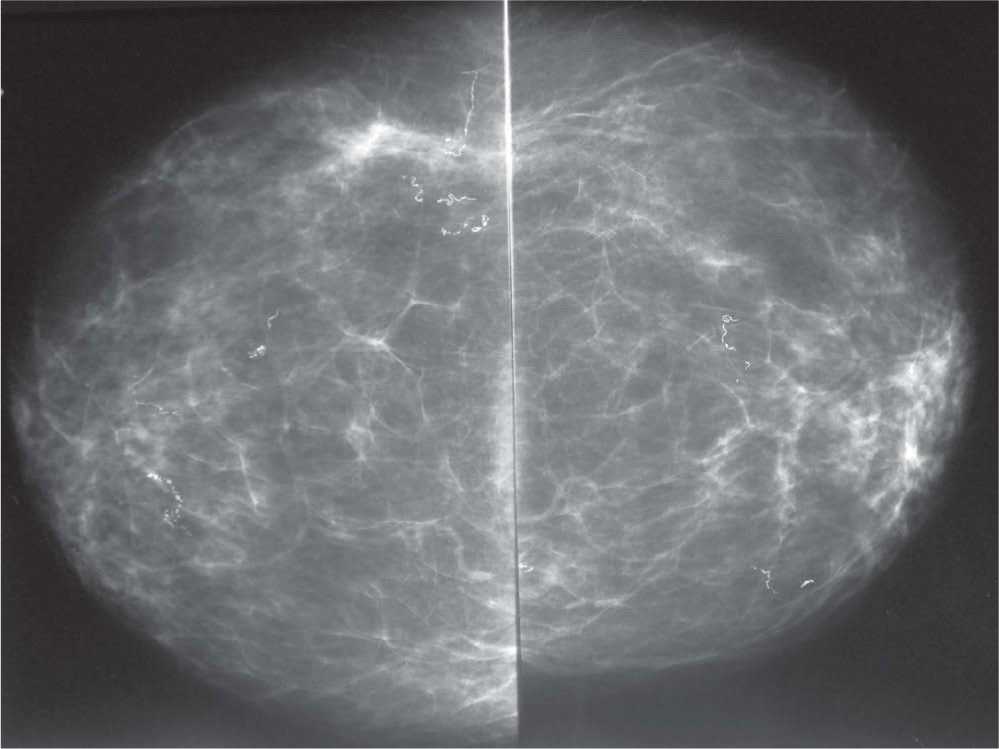
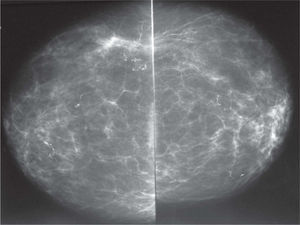
En la mamografía (fig. 4) se observaron unas mamas con predomino del componente graso y múltiples calcificaciones bilaterales, de calibre muy escaso, que adoptaban una morfología lineal, serpinginosa, en trayectos longitudinales sinuosos o vermiculares. Este hallazgo se consideró típico de filariasis, por lo que se creyó que no precisaba de otras pruebas complementarias para llegar al diagnóstico.
Mamografía en proyección cráneo-caudal. Mamas con predomino del componente graso y escasos restos de tejido fibroglandular, en las que se identifican múltiples calcificaciones bilaterales, de predominio en mama derecha, que se agrupan de forma lineal y ondulante. La mayoría son de fino calibre y serpinginosas, pero otras son más gruesas y con un centro radiolucente.
La paciente recibió como tratamiento una única dosis de dietilcarbamazina más ivermectina. No se identificaron microfilarias en sangre ni antes ni después del tratamiento. Las calcificaciones mamarias persistieron en la mamografía de control, sin cambios significativos respecto al estudio previo, las cuales se consideraron lesiones residuales.
DiscusiónLa filariasis es una enfermedad parasitaria causada por nematodos. La más extendida es Wuchereria bancrofti que, junto con Brugia malayi y Brugia timori, constituyen las filariasis linfáticas2,3.
La infección se transmite al ser humano a través de la picadura de un mosquito, que inocula las larvas infecciosas en la herida de la picadura y éstas emigran a los nódulos linfáticos, donde se trasforman en gusanos adultos tras un período de maduración que puede alargarse de 6 meses a 2 años. En estado adulto, pueden sobrevivir 10 años o más. Las hembras grávidas producen microfilarias que circulan por la sangre y desde allí pueden ser aspiradas por un nuevo mosquito3,5.
Las formas adultas, aunque de modo poco frecuente, pueden llegar a los nódulos linfáticos de la mama y producir una reacción aguda inflamatoria granulomatosa, que se traduce clínicamente como un nódulo superficial y palpable, generalmente solitario y doloroso. En ocasiones, se acompaña de eritema, edema y piel de naranja4, lo cual puede confundirnos con otras entidades, como carcinoma inflamatorio6 o enfermedad de Paget5. Con más frecuencia se localiza en el CSE de ambas mamas7. Generalmente, en la mamografía nos encontraremos con una imagen nodular de densidad mayor y límites bien definidos, como en la paciente del caso 1. Ecográficamente, la lesión puede ser anecoica (de aspecto quístico) o hipoecoica (de naturaleza sólida). Suele presentar márgenes nítidos y lisos, con buena transmisión del sonido. El diagnóstico diferencial es muy amplio8. Si la lesión es de aspecto líquido, debemos pensar en absceso, quiste sebáceo o quiste fibrosado. Sin embargo, si muestra características de lesión sólida, incluimos entidades como lipoma, fibroadenoma, ganglio intramamario, incluso carcinoma. Patil et al7 describen el “signo de la danza filariásica”, un hallazgo ecográfico que consiste en observar, en tiempo real, el rápido movimiento de unas estructuras lineales y serpinginosas, hiperecogénicas en el interior de una imagen quística, que corresponden a las filarias adultas moviéndose dentro de un conducto linfático dilatado.
En la fase tardía de la enfermedad, las lesiones residuales pueden calcificarse. En la mamografía podemos encontrarnos granulomas calcificados o calcificaciones sin masa asociada que corresponden al parásito inactivo5. Estas calcificaciones suelen ser elongadas, serpinginosas, ondulantes, con un centro radiolucente7, como observamos en la mamografía de la paciente del caso 2. Ante este hallazgo mamográfico debemos realizar un diagnóstico diferencial que incluya calcificaciones benignas distróficas, enfermedades parasitarias y carcinoma. Se distinguen de las microcalcificaciones malignas porque no se relacionan con los ductos, ni presentan signos de pleomorfismo ni irregularidad8. Las calcificaciones distróficas presentan un aspecto más tosco e irregular. Se diferencian de las calcificaciones producidas por otros nematodos por su localización y morfología. En la loiasis nos podemos encontrar con unas calcificaciones finas en forma de burbuja, o calcificaciones continuas de corta o larga longitud, y de forma menos frecuente con forma de tirabuzón. Las calcificaciones de la trichinosis no tienen forma serpinginosa, son más numerosas, de pequeño tamaño, y se hallan localizadas exclusivamente en el músculo pectoral. La localización típica de las calcificaciones en la onchocerciasis es inmediatamente por debajo del epitelio de la piel, donde forma una complicada maraña4.
Sin embargo, las calcificaciones no siempre presentan un aspecto tan característico, como en la paciente del caso 2. A veces, son indeterminadas o se asocian a una masa. En tal caso, para llegar al diagnóstico definitivo, es necesario llevar a cabo una PAAF o una biopsia con aguja gruesa5.
La epidemiología, las manifestaciones clínicas y los hallazgos radiológicos son aspectos fundamentales para sospechar la enfermedad, pero el diagnóstico definitivo requiere aislar al parásito. La detección microscópica de microfilarias en sangre establece el diagnóstico, pero la microfilaremia no es constante en la enfermedad. En las fases temprana y tardía, las microfilarias pueden no encontrarse, como constatamos en los análisis de nuestras 2 pacientes. La periodicidad de W. bancrofti es de tipo nocturno, por lo que se aconseja tomar las muestras de sangre entre las 22.00 horas y las 4.00 horas9, pero, aún así, muchas veces no se logran aislar microfilarias. El frotis se tiñe con Giemsa o hematoxilina férrica. También se puede realizar el diagnóstico mediante pruebas serológicas, que consisten en la detección de anticuerpos por inmunofluorescencia indirecta, ELISA o hemaglutinación, o bien en la detección de antígenos circulantes2,6. La eosinofilia es un hallazgo frecuente en la fase aguda, pero inespecífico2. Otra forma de localizar a las filarias es mediante PAAF o biopsia de un ganglio linfático.
Se considera que si la historia clínica de la paciente es acorde con la enfermedad y la mamografía muestra las calcificaciones típicas, es muy probable el diagnóstico de filariasis y no se requiere biopsia, ni otras pruebas adicionales, como ocurrió en nuestra segunda paciente. Sin embargo, si las manifestaciones clínicas son atípicas o los hallazgos mamográficos inespecíficos, o se acompaña de masa, como en nuestro primer caso, es necesario completar el estudio con PAAF o biopsia de la lesión5.
Hay discrepancias en el tratamiento de la filariasis. Los tres fármacos clave en el manejo de la filariasis linfática son la dietilcarbamazina, la ivermectina y el albendazol. Pero no hay consenso sobre cuál es la pauta terapéutica más eficaz. Durante muchísimos años se ha tratado con dietilcarbamazina de 2 a 4 semanas, aunque en estudios recientes se ha demostrado que una única dosis de dietilcarbamazina es igual de efectiva, a pesar de que conlleva menos reacciones adversas, un porcentaje mayor de cumplimiento del tratamiento por parte de los pacientes y un descenso del coste económico10. El tratamiento prolongado con dietilcarbamazina puede provocar serios efectos secundarios desencadenados por una liberación rápida y masiva de los antígenos de las microfilarias al ser destruidas. Esta respuesta consiste en la aparición de fiebre, escalofríos, vértigos, mareos, vómitos, prurito que se puede acompañar de un engrosamiento, así como eritema de la piel mamaria que simula una mastitis. Debe tratarse con antiinflamatorios y antihistamínicos3,4.
La ivermectina provoca una disminución rápida de la microfilaremia y puede inhibir el desarrollo de las larvas en los mosquitos, pero no destruye a las filarias adultas. En distintos estudios se comparan los resultados obtenidos con dosis individuales o tratamientos combinados (dietilcarbamazina más ivermectina, dietilcarbamazina más albendazol o ivermectina más albendazol), sin llegar a una misma respuesta. Algunos refieren que no hay diferencias significativas respecto de la eliminación de microfilarias y la reducción de la antigenemia, mientras que otros autores obtienen mejores resultados con uno u otro régimen terapéutico10. Cuando hay grandes granulomas, además del tratamiento médico, hay que recurrir a la cirugía8.
Es necesario conocer y estudiar ésta y otras parasitosis, debido al previsible aumento de su presentación en nuestro medio, como consecuencia de una mayor emigración de personas procedentes de zonas geográficas donde la filariasis es un problema endémico, para saber diagnosticar la enfermedad y poder prestar la atención médica correcta. Con la exposición de estos 2 casos clínicos hemos descrito las distintas formas de presentación radiológica de la filariasis y hemos explicado las pautas de acción y su tratamiento adecuado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.