las lesiones B3 comprenden un grupo heterogéneo de lesiones proliferativas epiteliales de mama que suponen un riesgo variable de aparición subsiguiente de carcinoma. Nuestro objetivo es analizar el manejo de las lesiones B3 en nuestro centro entre 2017 y 2021 y compararlo con las recomendaciones de los consensos internacionales.
Material y métodosanálisis descriptivo retrospectivo. Se incluyeron en el estudio todos los pacientes con diagnóstico histológico (por BAG o BAV) de lesión de mama B3, intervenidos o no, en el periodo indicado.
Resultadosse identificaron 79 casos. Se realizó BAG en el 83,54% de los casos y BAV en el 16,45%. El 80,3% de las BAG realizadas fueron diagnósticas de LP, en 6 casos HDA y en 5 casos TF. Se realizó BAV en 11 casos. Se indicó intervención quirúrgica en el 97,46% de los casos. El análisis anatomopatológico de la pieza quirúrgica mostró en el 63,63% de los casos LP sin atipia. Cinco casos (6,49%) fueron diagnosticados de CLIS, 5 casos de CDIS, 4 casos de TF benigno y 4 casos de HDA. Dos casos fueron diagnosticados de CR y de HD usual.
Discusiónel manejo de las lesiones B3 llevado a cabo en nuestro centro está marcado por el sobretratamiento respecto a las recomendaciones de los consensos. Una adaptación más estricta a las recomendaciones vigentes, la discusión de los casos en el CMD, que incluya la correlación radio-patológica y la evaluación de la lesión residual, y el uso más frecuente de BAV podría disminuir esta tendencia.
B3 lesions comprise a heterogeneous group of proliferative epithelial lesions of the breast that pose a variable risk of subsequent development of carcinoma. Our objective is to analyze the management of B3 lesions in our center between 2017 and 2021 and compare it with the recommendations of the international consensus.
Material and methodsRetrospective descriptive analysis. All patients with a histological diagnóstico (by BAG or AVB) of a B3 breast lesion, operated on or not, in the indicated period, were included in the study.
Results79 cases were identified. BAG was performed in 83.54% of the cases and BAV in 16.45%. 80.3% of the BAG performed were diagnostic of LP, HDA in 6 cases and TF in 5 cases. BAV was performed in 11 cases. Surgical intervention was indicated in 97.46% of the cases. The anatomopathological analysis of the surgical specimen showed LP without atypia in 63.63% of the cases. Five cases (6.49%) were diagnosed with LCIS, five cases with DCIS, four cases with benign TF, and four cases with HDA. Two cases were diagnosed with CR and usual HD.
DiscussionThe management of B3 lesions carried out in our center is marked by overtreatment with respect to the consensus recommendations. A stricter adaptation to the current recommendations, the discussion of the cases in the CMD, which includes the radiopathological correlation and the evaluation of the residual lesion, and the more frequent use of AVB could reduce this tendency.
Las lesiones B3 de la mama son un grupo heterogéneo de lesiones con un potencial maligno incierto en la biopsia percutánea, que muestran variabilidad y pueden albergar malignidad en sí mismas o en el tejido mamario adyacente1–9. Su prevalencia oscila entre el 5 y el 10% de todas las biopsias de mama4,8–11.
Estas lesiones presentan un riesgo demostrado de progresión histológica a lesiones preinvasivas como el carcinoma ductal in situ (CDIS) y posteriormente a carcinomas invasivos (CI), predominantemente de bajo grado4,10–12.
Las lesiones B3 se subdividen en 2 grupos, B3a y B3b, en función de si presentan atipia en el estudio histológico7,13. Dentro de las lesiones B3a encontramos las lesiones papilares sin atipia (papiloma intraductal), la cicatriz radial (CR), las lesiones mucinosas o las lesiones fibroepiteliales con estroma celular (tumor filodes benigno y borderline) y la adenosis esclerosante sin atipia. En el grupo de las lesiones B3b (con atipia) se incluyen la atipia epitelial plana (AEP), la hiperplasia ductal atípica (HDA), el carcinoma lobulillar in situ (CLIS) y la hiperplasia lobulillar atípica (HLA)4,13.
Radiológicamente, la forma más habitual de presentación es la detección de microcalcificaciones en la mamografía y su diagnóstico se establece mediante la biopsia percutánea guiada6. La sensibilidad de la biopsia percutánea va a depender del tipo de dispositivo de biopsia, el calibre de la aguja (gauge), la extensión del muestreo de la lesión, el número de cilindros obtenidos, el apropiado procesamiento de las muestras, la exactitud de la valoración patológica y la correlación radiopatológica3,6,10,13,14.
Se dispone de diversos dispositivos de biopsia. La biopsia convencional con aguja gruesa (BAG) de calibre 14G ha demostrado tener limitaciones, especialmente en la evaluación de las microcalcificaciones10,15–17. La biopsia asistida por vacío (BAV) se introdujo en 1995 para remediar las limitaciones de la BAG y permite utilizar agujas más grandes (de calibre de 12 a 8 G), con lo que se obtienen muestras de mayor tamaño3,6,19,24.
Se ha demostrado que la infraestimación de malignidad en la biopsia percutánea tras la exéresis quirúrgica de estas lesiones es menor con las muestras obtenidas mediante BAV que con la BAG. La BAV se considera en la actualidad el método idóneo para el diagnóstico de estas lesiones, especialmente en el caso de las microcalcificaciones3–5,9,13–18. Sin embargo, no carece de falsos negativos ni de un porcentaje considerable de infraestimación histológica, dependiendo del tipo de lesión y de la experiencia del radiólogo4,13.
El manejo de estas lesiones es controvertido debido a su relativa infrecuencia y a los pocos estudios prospectivos publicados. En 2016 se redactaron en Zurich las recomendaciones para el Primer Consenso Internacional de lesiones B3 durante el encuentro bianual de la International Breast Ultrasound School (IBUS), que tuvo bastante aceptación en varios países1,2. En dicho consenso se acordó que la biopsia quirúrgica podía evitarse en la mayoría de lesiones B3 (excepto HDA y tumor filodes) considerando la escisión con BAV una alternativa aceptable1,2.
En 2018 se realizó el Segundo Consenso Internacional de lesiones B3 cuyo objetivo era reevaluar el efecto que habían tenido las recomendaciones del Primer Consenso en la práctica diaria y en las publicaciones más recientes1.
Dicho consenso confirmó las recomendaciones previas del Primer Consenso, aunque con cierta tendencia más conservadora. Se fijó el porcentaje de infraestimación de malignidad en 5% para CI y en 10% para el CDIS. En general, si una lesión B3 presenta un riesgo de infraestimación de más del 10% el seguimiento no está recomendado1,7.
El Segundo Consenso reafirmó también la recomendación tomada en 2016 de seguimiento después de una lesión B3 diagnosticada por BAV, especialmente en caso de AEP, CR, LP (lesión papilar) y tumor filodes (TF). En el caso de lesiones B3b con mayor riesgo de infraestimación como la HDA las recomendaciones de 2018 eran similares a las de 2016, abogando por la biopsia quirúrgica. En el caso de las neoplasias lobulillares (NL), aquellas con hallazgos de pleomorfismo o necrosis en el estudio histológico deben ser reportadas como lesiones B5a y realizarse biopsia quirúrgica como si de un CDIS se tratase1.
Nuestro objetivo es describir las características clínicas así como el manejo de las lesiones B3 diagnosticadas en nuestro centro desde enero 2017 hasta diciembre de 2021 y compararlo con las recomendaciones de los consensos internacionales.
Material y métodosAnálisis descriptivo retrospectivo de una serie de casos identificada desde la base de datos de anatomía patológica. Se incluyeron en el estudio todos los pacientes con diagnóstico histológico (por BAG o BAV) de lesión de mama B3, entre enero 2017 y diciembre 2021, intervenidos o no quirúrgicamente. El análisis estadístico fue realizado con el programa SPSS.
Se calculó el porcentaje de casos en los que se realizó un abordaje quirúrgico, de manera global y por subtipos de lesiones B3. En nuestro estudio se consideró el estudio histológico tras exéresis quirúrgica el gold standar y como tal, para calcular la tasa de infraestimación de malignidad se tuvieron en cuenta solo aquellos casos que habían recibido ese tratamiento.
Para calcular ese valor en general y para cada subtipo de lesión se determinaron de la siguiente manera: (número de casos de malignidad) x 100/(número total de casos de B3 intervenidos).
Se consideró malignidad hallazgos de CDIS y de carcinoma infiltrante (CI).
ResultadosNuestra serie consta de 79 casos. Todos los casos menos uno son mujeres, con una media de edad de 55 años. Ninguna tenía antecedentes personales de cáncer de mama pero el 15,2% presentaba antecedentes familiares de primer grado de cáncer de mama.
El 49,4% de los casos fueron derivados desde el programa de cribado por hallazgos patológicos en la mamografía. El 26,6% de los casos consultaban por nódulo palpable de nueva aparición y el 10,1% de los casos por telorrea. El resto de casos acudían por telorragia, mastodinia e invaginación del pezón.
Para el diagnóstico histopatológico se realizó BAG en 66 casos (83,54%). En los 13 casos restantes se realizó BAV (16,45%).
El 80,30% de las BAG realizadas fueron diagnósticas de LP. La HDA y el TF benigno fueron el segundo tipo de lesión B3 más frecuente en nuestra serie, presentes en 6 (9,09%) y 5 casos respectivamente (7,57%). Las siguientes lesiones B3 más frecuentes fueron la CR y las lesiones mucinosas tipo mucocele, presentes en 2 pacientes cada una.
Se realizó BAV en aquellos casos que presentaron microcalcificaciones heterogéneas sospechosas en la mamografía. En total se realizó BAV en 13 casos. En 5 casos la BAV fue diagnóstica de HDA y en 4 casos de LP. En uno de los casos la BAV mostró hallazgos de lesión mucinosa, en otro de HLA, otro de AEP y en otro hallazgos compatibles con CLIS.
El 17% de los casos fueron presentados en un comité multidisciplinar comprendido por radiólogos, oncólogos, anatomopatólogos, cirujanos, ginecólogos y equipo de enfermería.
En nuestra serie se indicó intervención quirúrgica en 77 casos (97,46%), de los cuales en el 94,8% de los casos (73 casos) se realizó tumorectomía. En los 4 casos restantes se realizó cuadrantectomía, tumorectomía bilateral, mastectomía bilateral reductora de riesgo y tumorectomía con recambio de prótesis (intervenida 10 años antes por papilomatosis en mama contralateral realizándose mastectomía y reconstrucción con prótesis).
Dos pacientes rechazaron la opción quirúrgica y prefirieron un manejo conservador de su enfermedad con seguimiento en consultas externas. Una de ellas, diagnosticada por BAG de lesión mucinosa, se repitió prueba de imagen a los 6 meses, sin cambios, y fue remitida para seguimiento en su centro de cribado. En la otra paciente, diagnosticada de CLIS por BAV, se decidió seguimiento anual con prueba de imagen y quimioprofilaxis con tamoxifeno, que la paciente también rechazó.
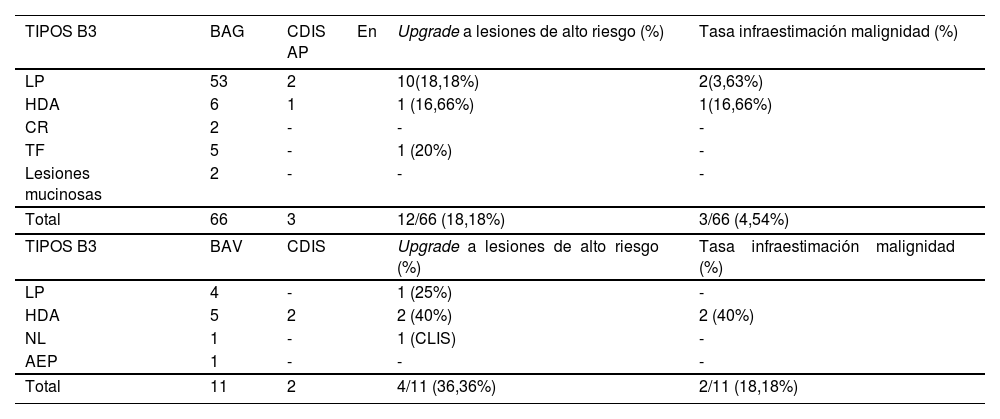
El estudio anatomopatológico (AP) de la pieza quirúrgica mostró en el 63,63% de los casos LP sin atipia y en el 3,89% de los casos con atipia. Cinco casos (6,49%) fueron diagnosticados de CLIS y otros 5 casos de CDIS. El resto de resultados quedan reflejados en la tabla 1.
Porcentaje de upgrade a lesiones de alto riesgo y tasa de infraestimación de malignidad con BAG y BAV
| TIPOS B3 | BAG | CDIS En AP | Upgrade a lesiones de alto riesgo (%) | Tasa infraestimación malignidad (%) |
|---|---|---|---|---|
| LP | 53 | 2 | 10(18,18%) | 2(3,63%) |
| HDA | 6 | 1 | 1 (16,66%) | 1(16,66%) |
| CR | 2 | - | - | - |
| TF | 5 | - | 1 (20%) | - |
| Lesiones mucinosas | 2 | - | - | - |
| Total | 66 | 3 | 12/66 (18,18%) | 3/66 (4,54%) |
| TIPOS B3 | BAV | CDIS | Upgrade a lesiones de alto riesgo (%) | Tasa infraestimación malignidad (%) |
| LP | 4 | - | 1 (25%) | - |
| HDA | 5 | 2 | 2 (40%) | 2 (40%) |
| NL | 1 | - | 1 (CLIS) | - |
| AEP | 1 | - | - | - |
| Total | 11 | 2 | 4/11 (36,36%) | 2/11 (18,18%) |
En el 82,5% de los casos los márgenes de resección estaban libres de lesión y en el 17,5%, afectos.
El 92,25% de los pacientes intervenidos no presentaron complicaciones en el postoperatorio mientras que 5 casos presentaron hematomas, seromas o dehiscencia de herida. Ningún caso precisó de reintervención quirúrgica por complicaciones en postoperatorio precoz y estas se pudieron manejar con curas locales de manera ambulatoria.
Las pacientes con diagnóstico de CDIS en el análisis histológico de la pieza quirúrgica se presentaron de nuevo en CMD. En uno de los casos, con márgenes afectos, se realizó mastectomía de mama afecta, simetrización de mama contralateral y quimioprofilaxis con tamoxifeno durante 5 años. En otro caso, con márgenes libres, se propuso seguimiento y quimioprofilaxis con tamoxifeno 5 años. En una paciente con márgenes libres pero persistencia de las microcalcificaciones en el seguimiento se realizó cirugía reductora de riesgo (mastectomía bilateral y reconstrucción con prótesis de silicona bilateral). En otro caso, con márgenes afectos focalmente, se optó por RT adyuvante y seguimiento, y finalmente en una paciente de 88 años, con márgenes afectos, se decidió vigilancia. Durante el seguimiento de estas pacientes no se objetivó recidiva tumoral con una media de seguimiento de 36 meses.
Durante el seguimiento se objetivó recidiva de la lesión B3 diagnosticada inicialmente en 7 casos (8,75%). El diagnóstico de recidiva fue radiológico y el tiempo medio hasta la recidiva fue de 9 meses. En 5 casos la recidiva fue de papilomatosis, en un caso de CLIS y en otro caso de TF benigno. Se propuso cirugía en todos los casos pero 2 pacientes declinaron esa opción en favor del seguimiento estrecho por previsión de mal resultado estético.
El seguimiento medio en nuestra serie ha sido de 23,27 meses. Nueve pacientes fueron dados de alta del seguimiento en CCEE, 33 pacientes fueron dados de alta del seguimiento en CCEE y remitidos, por edad, al cribado poblacional y 33 pacientes permanecen aún en seguimiento en CCEE. Se registraron 5 pérdidas durante el seguimiento.
Cinco casos fueron diagnosticados de CDIS en el análisis AP definitivo, 2 de ellos con diagnóstico de HDA tras BAV y 3 con diagnóstico de LP y HDA por BAG.
Se calculó el riesgo de upgrade a lesiones de alto riesgo así como el riesgo de infraestimación de malignidad, tanto para BAG como para BAV, referidas en la tabla 1.
DiscusiónLa mayoría de las biopsias percutáneas de mama pueden clasificarse, de acuerdo a la clasificación B descrita por Ellis et al.19 y según las directrices europeas20 y británicas21, como normal (B1), benigno (B2), sospechosa (B4) o maligna (B5). Sin embargo, una pequeña proporción de lesiones no pueden encajar en estas categorías con indicaciones claras y deben introducirse en la categoría intermedia de B3 como lesiones de potencial maligno incierto3,19.
La actitud ante categorías «extremas», claramente benignas o malignas, está bien establecida, pero no ocurre igual ante el hallazgo de una categoría intermedia.
Hiperplasia ductal atípicaLa HDA se caracteriza por una proliferación de células epiteliales atípicas de un tamaño menor o igual de 2 mm19,22,23. Constituye la lesión de alto riesgo más frecuente. Aumenta el riesgo de desarrollar cáncer de mama de 4 a 5 veces en la población general y de 8 a 10 veces si se asocia con historia de cáncer de mama en un familiar de primer grado6,8,13.
El diagnóstico diferencial entre HDA y CDIS se basa únicamente en el tamaño. El European Working Group on Breast Screening Pathology recomienda que siempre se tenga en cuenta que el hallazgo de HDA en una biopsia puede representar la periferia de un CDIS13,19,22,23.
Dado que las tasas de upgrade en este tipo de lesiones exceden los límites aceptables definidos para la infraestimación, en el consenso de 2018 se decidió que toda lesión diagnosticada de HDA ya sea por BAG o BAV debe ser resecada quirúrgicamente. El seguimiento solo estaría justificado en situaciones especiales, tras discusión del caso en CMD7,8,13.
Dados los resultados de nuestra serie con un riesgo de infraestimación superior al 15% en caso de la BAV consideramos adecuado realizar biopsia quirúrgica en todos los casos (tras individualizar y comentar el caso en CMD), como indican en el segundo consenso.
Neoplasia lobulillarEl término neoplasia lobulillar (NL) incluye tanto la HLA como CLIS.
Se caracterizan por proliferaciones no cohesivas de células epiteliales con atipia nuclear leve. En el caso de CLIS, estas células ocupan más del 50% de los acinos de la unidad ductolobulillar terminal (UDLT), mientras que en la HLA esto afecta a menos del 50%6,8,13,19,23. Confiere un RR de cáncer de mama de 8 a 10 veces en comparación con la población general.
El consenso de 2018 defiende que una lesión que contenga NL clásica, visible en las imágenes, puede someterse a escisión con BAV. A partir de entonces, la vigilancia está justificada si no hay discordancia radio-patológica ni lesión residual. En cambio, las variantes morfológicas de NL (LIN 3, CLIS pleomórfico y CLIS florido), que se informan como lesiones B5a, deben someterse a exéresis quirúrgica7,8,13.
En nuestra serie solo contamos con un caso de HLA diagnosticado por BAV y 2 casos de CLIS en análisis AP definitivo. Tras exéresis quirúrgica uno de los casos presentó recidiva del CLIS. Dado que nuestros casos no presentaban las variantes morfológicas que según los consensos tienen indicación de biopsia quirúrgica consideramos que hemos sobretratado a estos pacientes ofreciéndoles una biopsia quirúrgica en vez de BAV.
Lesiones papilaresLas LP de mama representan un grupo heterogéneo de lesiones con apariencias clínicas, radiológicas y patológicas distintas1,6. Entre ellas encontramos el papiloma intraductal, único o múltiple, la papilomatosis juvenil y el carcinoma papilar6,8. Presentan un incremento del riesgo de desarrollar cáncer de mama de 2 a 5 veces superior a la población general13.
El consenso de 2018 establece que una LP visible en las imágenes debe someterse a escisión con BAV3. Las lesiones más grandes que no pueden extirparse por completo mediante BAV necesitan una escisión abierta. Después de eso la vigilancia está justificada1,13.
A pesar de que el porcentaje de upgrade para estas lesiones en nuestra serie es significativo (18,18%), la gran mayoría de los casos de LP habían sido identificados inicialmente por BAG. Dado que el consenso y la literatura avalan la realización de exéresis por BAV y seguimiento posterior, sería necesario una reorganización en los protocolos de nuestro centro en el manejo de estas lesiones hacia esta tendencia.
Tumor filodesEl tumor filodes es un tumor infrecuente de la mama de estirpe fibroepitelial. El TF benigno y el borderline se incluyen en la categoría lesiones B3. Confieren un riesgo de desarrollar cáncer de mama de 1,5 a 2 veces el de la población general. Según el consenso de 2018, el manejo más adecuado tras el diagnóstico de un TF en una biopsia percutánea (BAG o BAV) es la extirpación quirúrgica7,13,24.
El manejo de este tipo de lesión realizado en nuestro centro coincide con las recomendaciones del consenso de 2018.
Respecto al resto de lesiones B3a y a la AEP, de acuerdo con el consenso de 2018 la exéresis con BAV y seguimiento posterior es la mejor alternativa terapéutica, incluso tras haberse diagnosticado por BAG1,3,7,13.
Dados los resultados de nuestra serie tanto en la AEP, la CR como en las lesiones mucinosas, sin upgrade tras exéresis quirúrgica, la BAV y seguimiento posterior, asegurándose de su exéresis completa y siempre que haya concordancia radiopatológica podría haber sido una alternativa adecuada.
ConclusionesEl manejo de las lesiones B3 llevado a cabo en nuestro centro está marcado por el sobretratamiento respecto a las recomendaciones de los consensos internacionales, que abogan por la realización de BAV como método de diagnóstico idóneo y un seguimiento posterior en la mayoría de lesiones en ausencia de otros factores de riesgo que recomienden biopsia quirúrgica.
Una adaptación más estricta a las recomendaciones vigentes, la discusión de los casos en el CMD, que incluya la correlación radio-patológica, y la evaluación de la lesión residual y el uso más frecuente de BAV podría disminuir esta tendencia.
Responsabilidades éticasLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
FinanciaciónLos autores declaran no haber recibido financiación para la realización del trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.