La conceptualización de la esquizofrenia ha cambiado desde su concepción inicial en el siglo xix hasta la reciente publicación de la CIE-11. Los cambios incorporados en esta última versión se han realizado con base en la evaluación de la CIE vigente, la evidencia científica disponible y los consensos logrados por sus desarrolladores. En el presente trabajo se describen los cambios en la conceptualización (criterios diagnósticos y especificadores) de la esquizofrenia de la CIE-11 respecto a aquella de la CIE-10 y del DSM-5. Los cambios encontrados son discutidos con base en la bibliografía científica publicada en Medline, Scopus y Scielo hasta julio del 2019 y la información de las páginas web de la Organización Mundial de la Salud y la American Psychiatric Association. Dado que el diagnóstico de la esquizofrenia se basa en los criterios diagnósticos de los sistemas de clasificación diagnóstica, resulta importante conocer los cambios hechos en su conceptualización y la evidencia que sustenta tales modificaciones.
The conceptualization of schizophrenia has changed from its initial conception in the 19th century to the recent publication of the ICD-11. The changes incorporated in this latest version were made based on the evaluation of the current ICD, the available scientific evidence, and the consensus reached by its developers. In this paper we describe the conceptualization changes (diagnostic criteria and specifiers) of ICD-11 schizophrenia with respect to those of ICD-10 and DSM-5. The changes found are discussed based on the scientific literature published in Medline, Scopus and Scielo until July 2019 and the information on the Wordl Health Organization and American Psychiatric Association websites. Given that the diagnosis of schizophrenia is based on the diagnostic criteria of the diagnostic classification systems, it is important to know the changes made in its conceptualization and the evidence supporting such modifications.
Los sistemas de clasificación diagnóstica, Clasificación Internacional de Enfermedades (CIE) elaborado por la Organización Mundial de la Salud (OMS) y el Diagnostic Statistical Manual (DSM) desarrollado por la American Psychiatric Association (APA), conceptualizan la psicopatología mental en trastornos mentales1-4. Este proceso define el conjunto de manifestaciones clínicas propias de cada trastorno por medio del consenso llegado por sus desarrolladores5. El uso de la CIE y el DSM ha permitido hacer diagnósticos, aplicar tratamientos y postular pronósticos en psiquiatría6,7, pero no ha permitido conocer las raíces subyacentes a la psicopatología mental8,9. Como una forma de hacer frente a esta limitación, el Instituto Nacional de Salud Mental de los Estados Unidos ha propuesto el proyecto Research Dominian Criteria, que busca construir un sistema de clasificación basado en la correlación directa entre conductas observadas y hallazgos en neurociencias10,11. El proyecto sistematiza la psicopatología mental en 5 constructos, los mismos que deben ser estudiados en 7 unidades de análisis (p. ej., genes, moléculas, etc.). Aunque el objetivo primario es ofrecer un marco para la investigación en psiquiatría, se espera que en un futuro sus resultados permitan el diagnóstico y el tratamiento de los síntomas mentales12. Por ello, mientras que no existan bases para la construcción de un sistema clasificatorio basado en hallazgos neurobiológicos, la conceptualización de los trastornos mentales realizada por la CIE y el DSM continuará siendo el procedimiento de clasificación en psiquiatría13.
La conceptualización de los trastornos mentales especifica los límites, las características y el contenido de estas entidades clínicas para su uso en investigación, clínica, estadística y salud pública14,15. La conceptualización es un proceso continuo que se realiza con cada publicación de los sistemas de clasificación diagnóstica con base en la evidencia científica disponible16, valoración de los sistemas clasificatorios vigentes17,18 y consensos logrados por los encargados de su desarrollo19. De esta forma, la conceptualización de los trastornos mentales ha variado a través de 5versiones de la CIE y 6versiones del DSM buscando alcanzar una adecuada descripción de estas entidades clínicas20,21. En las distintas versiones de los sistemas de clasificación diagnóstica, la esquizofrenia ha sido una de las principales categorías diagnósticas22 y su conceptualización, iniciada incluso antes de la publicación de las primeras versiones de estos sistemas clasificatorios, ha presentado cambios conceptuales en el tiempo y entre ambos sistemas clasificatorios.
La noción de la esquizofrenia se empezó a forjar a finales del siglo xix por insignes psiquiatras europeos16. Sin embargo, su concepto actual fue elaborado por Emil Kraepelin, quien formuló el concepto de demencia precoz y señaló como características del trastorno el inicio en la juventud, curso progresivo y pobre resultado clínico16,23. Eugen Bleuler denominó la demencia precoz de Kraepelin como esquizofrenia, bajo la asunción que este trastorno se debía a una escisión en la psique de la persona, e indicó que la característica más importante eran los síntomas fundamentales (síntomas negativos)16,24. Kurt Schneider, por su parte, indicó que el defecto principal en el trastorno se debía a un daño en la comunicación empática y consideró a los síntomas de primer rango (síntomas positivos) como las manifestaciones más relevantes3,25,26. Basados en estos conceptos, las distintas versiones de los sistemas clasificatorios han incorporado, en mayor o menor medida, la cronicidad kraepeliana, los síntomas negativos de Bleuler y los síntomas de primer rango de Scheneider dentro del constructo de la esquizofrenia3,22,25,27.
La conceptualización de la esquizofrenia también ha variado entre la CIE y el DSM. Las versiones iniciales de ambos sistemas conceptualizaron la esquizofrenia bajo una descripción clínica de enfoque psicodinámico28. Luego, mientras que el DSM-II (1968) conceptualizó la esquizofrenia como la «pérdida de los límites del ego» fundamentados en el enfoque de Bleuler dominante en Estados Unidos16, la CIE-8 (1967) conceptualizó el trastorno con base en los síntomas positivos, la cronicidad y los pobres resultados clínicos apoyados en la perspectiva de Schneider y Kraepelin imperante en el resto del mundo16. Las diferencias en la conceptualización del trastorno condujeron a problemas en el diagnóstico, lo cual fue evidenciado en un estudio que mostró que los pacientes en Estados Unidos tenían el doble de probabilidad de recibir el diagnóstico de esquizofrenia que en Londres29. El DSM-III (1980), posteriormente, introdujo un sistema diagnóstico basado en criterios explícitos, lo cual facilitó el diagnóstico y permitió el uso extendido de los sistemas clasificatorios en la práctica clínica e investigación16,30. Las últimas versiones de la CIE (CIE-10) y el DSM (DSM-IV y DSM-5) han compartido una mayor similitud en la conceptualización de la esquizofrenia3,16.
La CIE-11, publicada en junio del 2018, ha introducido una serie de cambios en la conceptualización de la esquizofrenia respecto a aquella del CIE-10 y del DSM-51,2,31. Los cambios se realizaron con la finalidad de mejorar la utilidad clínica del trastorno17,32,33, o asemejar los criterios de la CIE-11 con las del DSM-534. Los cambios se fundamentan en una base empírica o, por el contrario, los criterios son mantenidos por no haberse encontrado una razón que justifique su modificación. El objetivo del trabajo es describir los cambios realizados en la conceptualización de la esquizofrenia de la CIE-11 con relación a aquella de la CIE-10 y del DSM-5, y mostrar la evidencia que sustenta tales modificaciones.
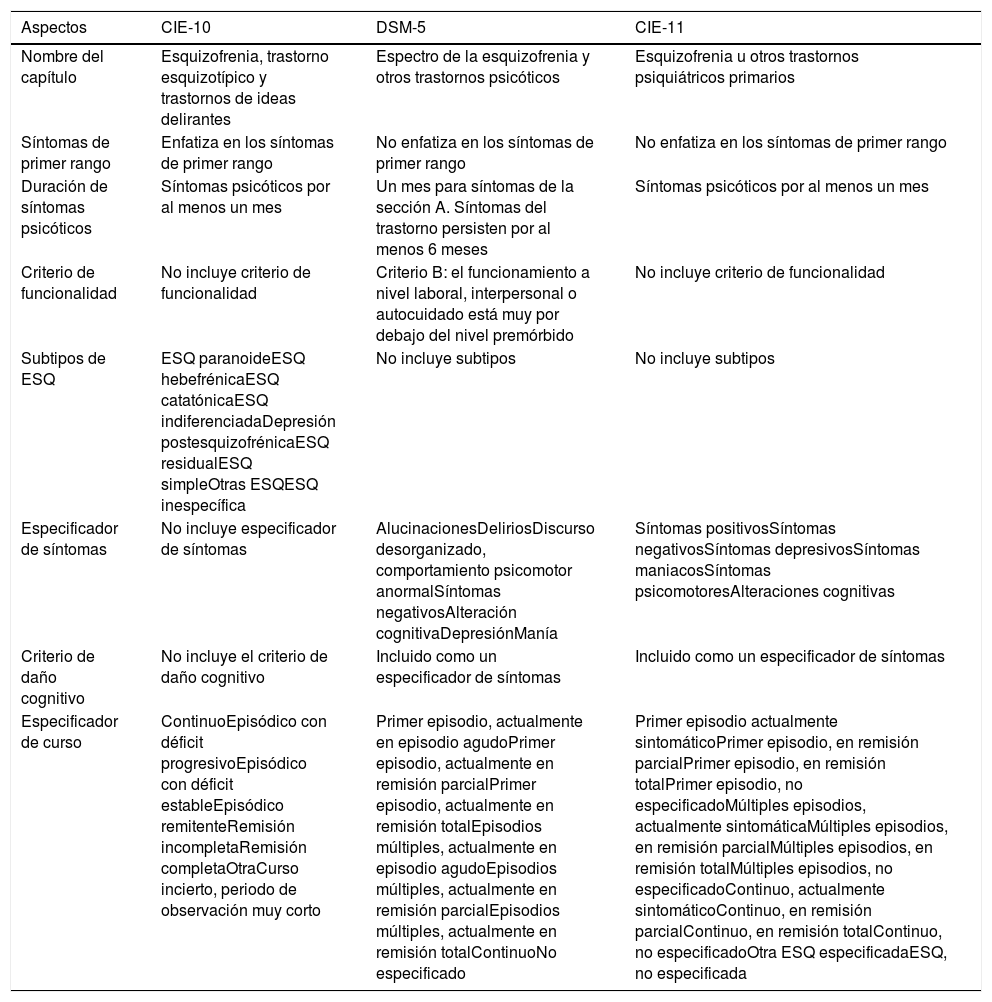
MetodologíaSe revisaron los sistemas de clasificación diagnóstica: CIE-11, CIE-10 y DSM-51,2,31, y se comparó la conceptualización (criterios diagnósticos y especificadores) de la esquizofrenia de la CIE-11 (2018) con la de la CIE-10 (1992) y la del DSM-5 (2013). Los criterios diagnósticos definen y delimitan el trastorno, mientras que los especificadores lo caracterizan de acuerdo con su curso, severidad y forma de presentación. Las diferencias encontradas entre los sistemas de clasificación diagnóstica son discutidas con base en la evidencia científica disponible en Medline, Scopus y Scielo publicada hasta julio del 2019. La recolección de esta información se realizó mediante la elaboración de estrategias de búsqueda con la combinación de los términos: International Clasification Diseases, ICD, ICD-11, ICD-10, Diagnostic Statistical Manual, DSM, DSM-5,psychiatric nosology, schizophrenia y psychosis, que fueron introducidos en el buscador de cada una de estas bibliotecas virtuales. La búsqueda en Scielo se realizó con los mismos términos traducidos al idioma español. Adicionalmente, se revisaron las páginas web de la OMS y la APA para recolectar información sobre el desarrollo de la CIE-11 y el DSM-5, respectivamente35,36. Las diferencias encontradas entre la CIE-11, la CIE-10 y el DSM-5 se muestran en la tabla 1.
Comparación entre los sistemas de clasificación diagnóstica
| Aspectos | CIE-10 | DSM-5 | CIE-11 |
|---|---|---|---|
| Nombre del capítulo | Esquizofrenia, trastorno esquizotípico y trastornos de ideas delirantes | Espectro de la esquizofrenia y otros trastornos psicóticos | Esquizofrenia u otros trastornos psiquiátricos primarios |
| Síntomas de primer rango | Enfatiza en los síntomas de primer rango | No enfatiza en los síntomas de primer rango | No enfatiza en los síntomas de primer rango |
| Duración de síntomas psicóticos | Síntomas psicóticos por al menos un mes | Un mes para síntomas de la sección A. Síntomas del trastorno persisten por al menos 6 meses | Síntomas psicóticos por al menos un mes |
| Criterio de funcionalidad | No incluye criterio de funcionalidad | Criterio B: el funcionamiento a nivel laboral, interpersonal o autocuidado está muy por debajo del nivel premórbido | No incluye criterio de funcionalidad |
| Subtipos de ESQ | ESQ paranoideESQ hebefrénicaESQ catatónicaESQ indiferenciadaDepresión postesquizofrénicaESQ residualESQ simpleOtras ESQESQ inespecífica | No incluye subtipos | No incluye subtipos |
| Especificador de síntomas | No incluye especificador de síntomas | AlucinacionesDeliriosDiscurso desorganizado, comportamiento psicomotor anormalSíntomas negativosAlteración cognitivaDepresiónManía | Síntomas positivosSíntomas negativosSíntomas depresivosSíntomas maniacosSíntomas psicomotoresAlteraciones cognitivas |
| Criterio de daño cognitivo | No incluye el criterio de daño cognitivo | Incluido como un especificador de síntomas | Incluido como un especificador de síntomas |
| Especificador de curso | ContinuoEpisódico con déficit progresivoEpisódico con déficit estableEpisódico remitenteRemisión incompletaRemisión completaOtraCurso incierto, periodo de observación muy corto | Primer episodio, actualmente en episodio agudoPrimer episodio, actualmente en remisión parcialPrimer episodio, actualmente en remisión totalEpisodios múltiples, actualmente en episodio agudoEpisodios múltiples, actualmente en remisión parcialEpisodios múltiples, actualmente en remisión totalContinuoNo especificado | Primer episodio actualmente sintomáticoPrimer episodio, en remisión parcialPrimer episodio, en remisión totalPrimer episodio, no especificadoMúltiples episodios, actualmente sintomáticaMúltiples episodios, en remisión parcialMúltiples episodios, en remisión totalMúltiples episodios, no especificadoContinuo, actualmente sintomáticoContinuo, en remisión parcialContinuo, en remisión totalContinuo, no especificadoOtra ESQ especificadaESQ, no especificada |
ESQ: esquizofrenia.
La CIE, sistema estándar de información en salud para las estadísticas de mortalidad y morbilidad a nivel mundial, define el universo de enfermedades, trastornos, lesiones y otras afecciones relacionadas con la salud. La CIE se usa en clínica e investigación para definir enfermedades y estudiar sus patrones, así como en la administración de los servicios de salud para monitorizar resultados y asignar recursos35. La CIE-11 se publicó después de 25 años, lo que representa el mayor tiempo de elaboración de una versión de la CIE37,38. El proyecto comenzó en 1999 y por 14 años cientos de expertos alrededor del mundo contribuyeron a crear la nueva versión a través de un proceso de revisión electrónica que recibió más de 10.000 propuestas de revisión39-41. La CIE-11 fue diseñada para ser usada en distintas áreas de la salud y campos anexos, por lo que es fácil de usar, tiene un lenguaje claro y permite la toma de decisiones42. Los estados miembros de la OMS reunidos en la Asamblea Mundial de la Salud adoptaron la CIE-11 en mayo del 2019, por lo que esta nueva versión de la CIE entrará en vigor en enero del 202243.
La elaboración del capítulo sobre trastornos mentales y del comportamiento de la CIE-11 estuvo a cargo del WHO Department of Mental Health and Substance Abuse17,37,44. El departamento supervisó que los cambios a los criterios diagnósticos se realizaran a través de un proceso multidisciplinario, transparente y multilingüe, y, a su vez, que estuviera lo más libre posible de conflictos de intereses37. El departamento llevó a cabo un programa exhaustivo y sistemático de estudios de campo en escenarios clínicos y por Internet, que evaluaron los criterios diagnósticos de los trastornos mentales (Clinical description and diagnostic guidelines)17,41,44. Estos trabajos se llevaron a cabo en países con diferente idioma y distinto nivel de ingresos económicos con la finalidad de investigar ampliamente la confiabilidad y la utilidad clínica de los criterios diagnósticos18,44-46. El capítulo sobre trastornos psicóticos en la CIE-11 fue desarrollado por el Working group on the Classification of Psychotic Disorders, el cual estuvo a cargo de revisar la evidencia científica y desarrollar las propuestas diagnósticas que finalmente se incluyeron en la CIE-1137.
La CIE-11 describe los trastornos psicóticos en el capítulo «Esquizofrenia u otros trastornos psiquiátricos primarios». El capítulo incluye la esquizofrenia, el trastorno esquizoafectivo, el trastorno esquizotípico, el trastorno psicótico agudo y transitorio, el trastorno delirante y otras esquizofrenias especificadas u otros trastornos psicóticos primarios. Estos trastornos se caracterizan por presentar una alteración en la evaluación de la realidad y del comportamiento, y por la presencia de síntomas positivos (delirios, alucinaciones, pensamiento y conducta desorganizada y experiencias de pasividad y control), síntomas negativos (afecto abolido o aplanado) y alteraciones psicomotoras31. El diagnóstico de esquizofrenia, en particular, se basa en la presencia de alteraciones a nivel del pensamiento, la percepción, la experiencia del yo, la cognición, la volición, el afecto y el comportamiento, los cuales deben persistir por al menos un mes. También pueden estar presentes alteraciones psicomotoras como la catatonia. Se requiere que los síntomas no sean una manifestación de otra condición de salud ni del consumo de sustancias o medicación31.
Comparación entre la CIE-11 y la CIE-10Comparación conceptualLa CIE-11 realizó un cambio en los criterios diagnósticos de la esquizofrenia de la CIE-10. El cambio consistió en la resta de preponderancia a los síntomas de primer rango de Scheneider de la CIE-10 (delirio extravagante o alucinación de primer rango). Kurt Scheneider consideró que los síntomas de primer rango eran importantes para el diagnóstico de la esquizofrenia, por lo que los denominó de «primer rango», pero nunca consideró que fuesen suficientes ni necesarios47. La CIE-10 otorgó un valor casi patognomónico a estas manifestaciones clínicas47,48, al considerar que la presencia de un solo síntoma era suficiente para hacer el diagnóstico de esquizofrenia1. La decisión de restar preponderancia a los síntomas de primer rango se dio fundamentalmente por la evidencia que mostraba su poca especificidad para diferenciar la esquizofrenia de otras psicosis no afectivas48,49 y de las psicosis afectivas47,50. Con este cambio, la CIE-11 valora de igual forma los síntomas de primer rango con las alucinaciones y delirios de cualquier tipo como criterios diagnósticos de la esquizofrenia31.
Comparación en la descripciónLa CIE-11 realizó 3cambios en la caracterización de la esquizofrenia de la CIE-10. La CIE-11 retiró los subtipos de la esquizofrenia de la CIE-10 que habían sido propuestos como una forma de captar la heterogeneidad clínica del trastorno31. Estas categorías, creadas con base en la combinación de síntomas, no constituían entidades clínicas naturales, sino solo constructos sintomáticos que proporcionaban alguna información sobre el cuadro clínico51. En la práctica clínica, los subtipos de la esquizofrenia presentaban una baja estabilidad diagnóstica en las evaluaciones longitudinales52,53 y superposición de síntomas entre los distintos subtipos de esquizofrenia (síntomas de desorganización en la esquizofrenia catatónica) y con los trastornos del humor y otras condiciones médicas (catatonia)51,54. Adicionalmente, estas categorías no permitían describir la presentación clínica diferente e independiente de los componentes psicótico y del estado de ánimo del trastorno22. En ese sentido, la retirada de los subtipos de esquizofrenia en la CIE-11 puede suponer una simplificación en la descripción clínica del trastorno22.
La CIE-11ha introducido un especificador de síntomas como reemplazo de los subtipos de esquizofrenia31. El especificador registra información sobre la presencia o ausencia de síntomas, su curso longitudinal, la respuesta al tratamiento y el pronóstico en el trastorno22. El especificador debe ser evaluado constantemente en el curso de la enfermedad dado que la gravedad de las manifestaciones clínicas varía entre pacientes y en un mismo paciente en distintos momentos22. Las categorías del especificador incluyen los síntomas positivos, negativos, depresivos, maníacos, psicomotores y déficits cognitivos34,55,56. Aunque el déficit cognitivo no se ha considerado un síntoma nuclear de la esquizofrenia, su inclusión como especificador se basó en el papel que cumple en la recuperación psicosocial y funcional de los pacientes34. La evaluación de estos síntomas se realiza individualmente con una escala que va de cero (ausente) a 4(severo)55. El especificador de síntomas, comparado con los subtipos de la esquizofrenia, puede permitir captar de manera más precisa y dinámica los distintos síntomas de la esquizofrenia22.
La CIE-11 modificó el especificador de curso de la esquizofrenia de la CIE-10. El curso del trastorno en la CIE-10 estaba dividido en curso continuo, episódico (con déficit progresivo o estable y remitente), remisión (completa e incompleta), otro y curso incierto1. Estos especificadores se cambiaron en la CIE-11 por las categorías: primer episodio, múltiples episodios, curso continuo y no especificado, donde las 3primeras categorías permiten especificar si el paciente presenta un episodio agudo, una remisión parcial o total de síntomas o es no especificado31. La innovación más relevante del especificador de curso es la incorporación de la categoría «primer episodio», la cual permitirá un mejor registro de los pacientes que iniciaron con síntomas psicóticos en los sistemas de salud y un mejor estudio longitudinal del trastorno desde sus estadios iniciales. La introducción de esta categoría en la CIE-11 se relaciona con el interés global que existe por el estudio de los cuadros psicóticos desde sus primeros estadios en las últimas décadas57-59. De esta forma, el especificador de curso de la CIE-11 ofrece un sistema más completo para la descripción de los distintos cursos que puede seguir la esquizofrenia.
Comparación entre la CIE-11 y el DSM-5Comparación conceptualLa CIE-11 y el DSM-5 realizaron similarmente un cambio en los criterios diagnósticos de la esquizofrenia. El cambio consistió en el retiro de los síntomas de primer rango de Schneider de los criterios diagnósticos de la esquizofrenia por ambos sistemas3,34. El DSM-IV requería de un solo delirio extravagante o alucinación auditiva de primer rango para cumplir con el criterio A de los criterios diagnósticos60. El DSM-5 eliminó este criterio y por ello, en esta versión del DSM, cualquier tipo de delirio o alucinación tiene un mismo valor en el diagnóstico3. Esta decisión se basó en los estudios que mostraron la poca especificidad de los delirios extravagantes y la dificultad que existía para distinguir entre delirios extravagantes y no extravagantes61,62, y en los trabajos que mostraban que las alucinaciones auditivas de primer rango presentaban confiabilidad variable, pobre valor pronóstico, poca especificidad y frecuencia inconsistente62. Dado que menos del 2% de pacientes eran diagnosticados de esquizofrenia con base en los síntomas de primer rango, se espera que este cambio no produzca un mayor impacto en el diagnóstico62.
La CIE-11 presenta 2diferencias en los criterios diagnósticos de la esquizofrenia con la del DSM-5. Si bien la CIE-11 y el DSM-5 requieren que los síntomas psicóticos duren al menos un mes para hacer el diagnóstico de esquizofrenia2,31, el DSM-5, adicionalmente, demanda que estos síntomas junto con los síntomas prodrómicos o residuales estén presentes por 6 meses2,42. Se ha señalado que existen pocos estudios que han investigado directamente el criterio de duración de un mes de síntomas psicóticos63, pero que este criterio es mantenido en la CIE-11 dada la alta estabilidad del constructo de la esquizofrenia tomando en cuenta este periodo64. Por otro lado, mientras que la merma en la funcionalidad es un criterio diagnóstico de esquizofrenia en el DSM-5, la CIE-11 no la considera. La CIE argumenta que los déficits funcionales no ocurren en todas las personas con esquizofrenia y, por lo tanto, no son específicos del trastorno42. Además, señala que los trastornos mentales deben ser definidos con base en sus síntomas y no con relación a las limitaciones en la actividad17. Por su parte, el DSM usa un criterio de «significación clínica de daño» como umbral para identificar a los trastornos mentales. Por ello, acorde con este enfoque, el DSM-5 mantiene el deterioro en la funcionalidad como un criterio diagnóstico37.
Comparación en la descripciónLa CIE-11 y el DSM-5 han realizado cambios similares en la descripción de la esquizofrenia. Ambos sistemas retiraron los subtipos del trastorno dado que presentaban poca utilidad clínica, baja estabilidad diagnóstica, nula heredabilidad y poca influencia en el tratamiento3,42. Asimismo, estudios de análisis de clusters mostraron que los síntomas de esquizofrenia se agrupaban de una manera distinta de los subtipos propuestos en el DSM65,66. En la práctica clínica, solo los subtipos indiferenciado y paranoide se utilizaban con cierta frecuencia, mientras que los otros subtipos eran raramente usados22. Por ejemplo, en Estados Unidos, el subtipo catatónico solo se utilizó en el diagnóstico del 1% de pacientes del Medicaid y en el 2% de pacientes tratados de forma ambulatoria27. En investigación, estas categorías eran poco utilizadas, observándose que solo el 9,8% de estudios publicados en 1990 y el 6,5% en el 2010 tomaron en cuenta los subtipos de la esquizofrenia67. Estos hallazgos han servido para fundamentar el retiro de los subtipos de la esquizofrenia de ambos sistemas clasificatorios.
El DSM-5, al igual que la CIE-11, incorporó un especificador de síntomas en la evaluación de las manifestaciones clínicas de la esquizofrenia (delirios, alucinaciones, comportamiento psicomotor anormal, lenguaje desorganizado y síntomas negativos)2. Los síntomas han sido divididos en 8especificadores: alucinaciones, delirios, discurso desorganizado, comportamiento psicomotor anormal, síntomas negativos, alteración cognitiva, depresión y manía68, los cuales deben ser evaluados con una escala que va de 0 (ausente) a 4 (severo), descrita en el capítulo «Medidas de evaluación» de la sección iii del DSM-52. La incorporación del especificador de síntomas permite evaluar la heterogeneidad clínica de la esquizofrenia de una manera válida y clínicamente útil27. Además, brinda información sobre la naturaleza de la enfermedad en un paciente en particular y permite evaluar el impacto del tratamiento en diferentes aspectos del trastorno69. La incorporación de un especificador de síntomas común entre el DSM-5 y la CIE-11 permitirá comparar información clínica entre ambos sistemas clasificatorios6.
La catatonia, al ser retirada como un subtipo de esquizofrenia, fue manejada de forma similar por la CIE-11 y el DSM-570. La CIE-11 considera que la catatonia se puede producir por trastornos mentales (p. ej., esquizofrenia), sustancias psicoactivas (incluidos medicamentos) y por condiciones médicas71. En el primer caso, la catatonia se valora con el especificador de síntomas dentro de la categoría «síntomas psicomotores»37,72 y en los otros 2casos como una forma de presentación secundaria71. El DSM-5 considera que la catatonia puede deberse a trastornos mentales, condiciones médicas y tener una forma no especificada70. La catatonia en la esquizofrenia se valora con un especificador independiente («con catatonia»), al igual que el especificador de curso y de síntomas2,27. La catatonia por condiciones médicas es una forma secundaria a una afección de salud determinada y la catatonia no especificada se reserva para los casos en que no se conoce la causa subyacente de esta condición70. La clasificación de la catatonia no está respaldada en datos empíricos, por lo que su asignación como una categoría del especificador de síntomas, un especificador de síntomas o una entidad clínica separada está dada por el consenso llegado por los desarrolladores de la CIE y el DSM72,73.
La CIE-11 y el DSM-5 han modificado el especificador de curso de la esquizofrenia. El DSM-IV incluía las categorías: episódico (con y sin síntomas residuales interepisódicos), continuo, episodio único (remisión parcial y total), otro patrón no especificado y menos de un año desde el inicio de los primeros síntomas de fase activa60. El DSM-5 modificó estas categorías y, en su lugar, buscó resaltar el estado actual y el patrón longitudinal que puede seguir el trastorno27. El estado actual valora si el paciente se encuentra con síntomas activos o presenta una remisión parcial o total de síntomas. El patrón longitudinal caracteriza el trastorno como primer episodio, múltiples episodios, continuo e inespecífico27. La combinación de estas categorías ofrece un set de distintos especificadores de curso que permiten a clínicos e investigadores documentar el estado actual y el curso general del trastorno de un paciente en una determinada evaluación27. La similitud de los actuales especificadores de curso entre la CIE-11 y el DSM-5 permitirá comparar los distintos patrones de curso que puede seguir la esquizofrenia entre ambos sistemas clasificatorios.
DiscusiónLa conceptualización de la esquizofrenia ha evolucionado desde su concepción inicial a finales del siglo xix hasta la reciente publicación de la CIE-11 en el 2018. Durante todo este periodo, la definición del trastorno ha variado, sus límites se han expandido o reducido y sus criterios diagnósticos se han modificado3,16,19. Los cambios en su conceptualización se deben a lo poco esclarecido de su naturaleza (anomalías genéticas, desregulación de neurotransmisores, alteraciones anatómicas)74,75, que hace que hasta la fecha no exista un marcador biológico que permita hacer un diagnóstico empírico76. Esto ocasiona que el diagnóstico de la esquizofrenia se siga fundamentando en los datos obtenidos mediante la observación clínica en lugar de estar basados en marcadores biológicos relacionados con la función o enfermedad cerebral77. En ese sentido, la conceptualización de la esquizofrenia realizada por la CIE y el DSM tiene una vital importancia para el estudio, diagnóstico y tratamiento de esta patología.
La CIE-11, al igual que sus versiones antecesoras, ha conceptualizado la esquizofrenia bajo un enfoque categórico, siguiendo los principios del modelo biomédico6,78,79. La aplicación de este modelo ha permitido el diagnóstico y el manejo clínico de los cuadros psicóticos crónicos7; sin embargo, también ha puesto en evidencia que los cuadros de psicosis, incluidos bajo el constructo de esquizofrenia, no presentan las características de una entidad categórica9,80,81. Esto se evidencia en los problemas diagnósticos que surgen al evaluar casos que presentan conjuntamente síntomas de psicosis y del estado del ánimo82, la alta comorbilidad que presenta la esquizofrenia con otros trastornos mentales83,84 y las dificultades en el diagnóstico de los cuadros psicóticos subumbrales82. De esta forma, aunque la esquizofrenia está conceptualizada como una entidad categórica en los actuales sistemas de clasificación diagnóstica, la enfermedad psicótica no muestra poseer tal característica82. Esto ha puesto en duda la existencia de las estrictas separaciones entre trastornos mentales (zona de rareza) que asume el enfoque categórico9,85 y, por lo tanto, la adecuación de este enfoque para el estudio de la enfermedad psicótica86.
Un modelo alternativo para el estudio de la esquizofrenia es el enfoque dimensional87-89. Este enfoque considera la existencia de una variación cuantitativa y gradual entre los distintos trastornos mentales y entre la «normalidad» y la patología81. El enfoque dimensional coloca la esquizofrenia junto con el trastorno esquizoafectivo y el trastorno bipolar con síntomas psicóticos dentro del espectro psicótico88,90. Así, considera que los trastornos dentro de este espectro comparten varios factores etiológicos (genéticos y ambientales)91-93 y que mientras los factores compartidos explican el desarrollo de psicosis, los factores no compartidos explican los síntomas específicos de cada enfermedad87,93. La influencia del enfoque dimensional en la CIE-11 y el DSM-5 se observa en el sistema de evaluación del especificador de síntomas (graduación de la severidad) y en el nombre del capítulo de los trastornos psicóticos del DSM-5 («Espectro de la esquizofrenia y otros trastornos psicóticos»)22,73. El enfoque dimensional no es excluyente del categórico; por ello, se está planteando el estudio de la esquizofrenia con un modelo híbrido que combine el enfoque categórico y dimensional81,94. Un ejemplo de ello es en la estadificación clínica de la esquizofrenia, que busca prevenir la progresión del trastorno a estadios avanzados o promover el retorno a estadios menos severos o incluso la remisión completa95. Para ello estudia la enfermedad psicótica en un continuum de severidad en sus distintos estadios (p. ej., fase prodrómica, primer episodio psicótico y fase crónica) y propone estrategias terapéuticas específicas en cada una de ellas96.
Los cambios propuestos en la esquizofrenia no solo están referidos a su conceptualización, sino también a su denominación. Distintos movimientos conformados por profesionales de la salud, pacientes y familiares han hecho un llamado para el cambio de nombre de la patología97,98. Estos movimientos argumentan que el término «esquizofrenia» es altamente estigmatizante y que está asociado con desesperanza, violencia y discriminación97,99. Por ello, sostienen que dicha denominación tiene un impacto negativo para los pacientes que no solo tienen que convivir con los síntomas del trastorno, sino también con la presión social dada por la enfermedad100,101. En ese sentido, se han propuesto nuevos nombres que buscan reemplazar la denominación de esquizofrenia97, tales como: «enfermedad de Kraepelin-Bleuler»102, «síndrome de susceptibilidad a la psicosis»103 y «enfermedad de Bleuler»104. Estas ideas han calado en países de Asia que han cambiado el nombre de esquizofrenia por el de trastorno de integración (Japón), trastorno de la sintonización (Corea del Sur) y disfunción del pensamiento y percepción (Hong Kong y Taiwán)105. Los cambios propuestos en el enfoque de estudio y en la denominación de la esquizofrenia son temas en agenda para las futuras versiones de la CIE y el DSM.
En conclusión, la CIE-11 conceptualizó la esquizofrenia bajo un enfoque categórico y realizó un cambio en los criterios diagnósticos (retiro de los síntomas de primer rango de Scheneider) y 3cambios en los especificadores (retiro de los subtipos de la esquizofrenia, cambios de los especificadores de síntomas y de curso) respecto a la esquizofrenia de la CIE-10. Por lo tanto, la definición nuclear de la esquizofrenia de la CIE-10 se mantiene en la CIE-11, pero se modifica su descripción. Por otro lado, la definición de la esquizofrenia de la CIE-11 se armonizó con la del DSM-5 con el retiro de los síntomas de primer rango62, pero persisten diferencias respecto a la duración de síntomas y alteración de la funcionalidad. Los cambios en los especificadores de la esquizofrenia en la CIE-11 son similares a los que hizo el DSM-5 al DSM-IV. Una diferencia en los especificadores es el distinto manejo que se ha dado a la catatonía, ya que la CIE-11 lo considera como una categoría del especificador de síntomas y el DSM-5 lo evalúa como un especificador independiente72. En general, los cambios incorporados en la conceptualización de la esquizofrenia de la CIE-11 lo han hecho más similar con la del DSM-5.
FinanciaciónLa investigación no recibió ningún financiamiento de ninguna agencia pública, comercial o institución sin fines de lucro.
Conflicto de interesesNinguno.