La búsqueda de ayuda profesional por enfermedad mental es un proceso complejo, con etapas y momentos temporales diferentes, en el que desempeñan un papel especialmente relevante los aspectos motivacionales. Sin embargo, no hay instrumentos de evaluación que permitan valorar tanto las variables temporales como las motivacionales. El objetivo de este estudio es ofrecer información detallada sobre ambos conjuntos de variables, mediante un instrumento específicamente diseñado para ello, de tal manera que se pueda comprender mejor el proceso de búsqueda de tratamiento.
Material y métodosParticiparon 152 pacientes ambulatorios que habían solicitado ayuda profesional en una unidad de salud mental del SNS. Los diagnósticos principales fueron: trastorno obsesivo-compulsivo (n=71), agorafobia (n=21), trastorno depresivo mayor (n=18), anorexia nerviosa (n=20) y dependencia a cocaína (n=22). Los pacientes fueron evaluados mediante una entrevista estructurada, específicamente diseñada para el estudio. Asimismo, se obtuvieron datos sobre gravedad y calidad de vida.
ResultadosLos pacientes con agorafobia y depresión mayor tardaron menos en reconocer los síntomas que los pacientes de los otros grupos. Asimismo, los pacientes con depresión mayor demoraron menos en solicitar ayuda profesional. Las variables motivacionales se agruparon en 3 conjuntos: motivos de consulta, relacionados con el malestar y la falta de control; motivos de demora de la consulta, relacionados con la minimización del problema; y motivos asociados al estigma.
ConclusionesLos resultados indican la necesidad de valorar las distintas variables motivacionales implicadas en las diferentes etapas del proceso de búsqueda de ayuda profesional. La entrevista que presentamos ha mostrado ser útil para ello.
Help-seeking for mental disorders is a complex process, which includes different temporary stages, and in which the motivational variables play an especially relevant role. However, there is a lack of instruments to evaluate in depth both the temporary and motivational variables involved in the help-seeking process. This study aims to analyse in detail these two sets of variables, using a specific instrument designed for the purpose, to gain a better understanding of the process of treatment seeking.
Material and methodsA total of 152 patients seeking treatment in mental health outpatient clinics of the NHS were individually interviewed: 71 had Obsessive-Compulsive Disorder, 21 had Agoraphobia, 18 had Major Depressive Disorder), 20 had Anorexia Nervosa, and 22 had Cocaine Dependence. The patients completed a structured interview assessing the help-seeking process. Disorder severity and quality of life was also assessed.
ResultsThe patients with agoraphobia and with major depression took significantly less time in recognising their mental health symptoms. Similarly, patients with major depression were faster in seeking professional help. Motivational variables were grouped in 3 sets: motivators for seeking treatment, related to the negative impact of symptoms on mood and to loss of control over symptoms; motivators for delaying treatment, related to minimisation of the disorder; and stigma-associated variables.
ConclusionsThe results support the importance of considering the different motivational variables involved in the several stages of the help-seeking process. The interview designed to that end has shown its usefulness in this endeavour.
Padecer un trastorno mental supone para quien lo sufre, y a menudo también para su entorno, enfrentarse a un proceso complejo de decisión sobre las medidas a tomar para afrontar el malestar, proceso que puede llevar o no a la búsqueda de ayuda profesional. El «camino» que conecta al paciente con el profesional sanitario especializado no siempre es directo e inmediato, pues se halla muy mediatizado por el grado de activación y la dirección con los que se inicia el recorrido, además de por la persistencia con la que se mantiene. En este sentido, es muy probable que el tipo de malestar y su gravedad desempeñen un papel importante en activar la consciencia de que se necesita ayuda, mientras que otros aspectos, desde los sociodemográficos hasta las actitudes, creencias y valores sobre los trastornos y enfermedades mentales y su tratamiento, tanto de la persona como de su entorno, determinen hacia dónde dirigir la búsqueda.
La dificultad que conlleva la decisión de buscar ayuda profesional se refleja en el bajo porcentaje de personas con trastorno mental que solicita tratamiento, a pesar de experimentar un elevado malestar y deterioro en la calidad de vida1 y a pesar de percibir la necesidad de ayuda. Los estudios publicados indican tasas de búsqueda de tratamiento que oscilan entre el 23,3% y el 41%2–7, y que aumentan hasta el 55-65% en caso de comorbilidad y/o interferencia moderadas y/o graves2–4.
Entre las variables más relevantes que explican cómo se desarrolla el proceso de decidir buscar ayuda desempeñan un papel fundamental las motivacionales. La literatura especializada se ha centrado sobre todo en analizar los motivos por los que no se solicita ayuda profesional. Desde esta perspectiva, se han evidenciado motivos muy diversos, que van desde los relacionados específicamente con el trastorno, hasta la incomodidad en revelarlo, la preocupación por el estigma, el temor a la opinión de terceros, el miedo a que los síntomas empeoren, o incluso la determinación a manejar por uno mismo el problema. Otro grupo de motivos está relacionado con las creencias: desde las que cuestionan la utilidad y/o eficacia de los tratamientos, hasta las relativas a que los síntomas remitirán sin tratamiento, o que se resolverán con el apoyo de familia y amigos, o que no revisten la suficiente gravedad como para requerir tratamiento especializado. El tercer grupo de motivos incluye variables muy diversas, en general asociadas a factores externos al problema en sí: falta de tiempo, dificultades económicas, accesibilidad de terapeutas y/o de centros adecuados, listas de espera, e incluso desconocimiento de los recursos sanitarios8–12.
Desde la perspectiva opuesta, es decir, desde el análisis de los motivos que favorecen la búsqueda de ayuda profesional, el número de estudios publicados es menor. Entre los motivos aducidos destacan la interferencia ocasionada por la enfermedad mental, la sensación (real o no) de que los síntomas están fuera de control, la persistencia de los síntomas a pesar de los esfuerzos por manejarlos, el deterioro o empeoramiento13–15 y la influencia del entorno sociofamiliar15–18.
Teniendo en cuenta la importancia tanto de los factores temporales como de los motivacionales en el análisis y comprensión del proceso por el cual un enfermo mental decide consultar con un profesional de salud mental, la escasez de estudios en nuestro contexto sobre estos aspectos, y el reducido número de instrumentos de evaluación estandarizados sobre la búsqueda de ayuda19, decidimos llevar a cabo un estudio con los objetivos siguientes: Primero, obtener información sobre el tiempo que pacientes con distintos trastornos mentales tardan en (a) reconocer que tienen un problema (conciencia de enfermedad), (b) revelar a terceros el problema y/o las dificultades para manejarlo y (c) buscar ayuda profesional especializada. Segundo, analizar los motivos que subyacen a cada uno de los periodos temporales mencionados: los que favorecieron o ayudaron al reconocimiento del problema, los que contribuyeron a la demora en la búsqueda de tratamiento y los que favorecieron la búsqueda activa de tratamiento.
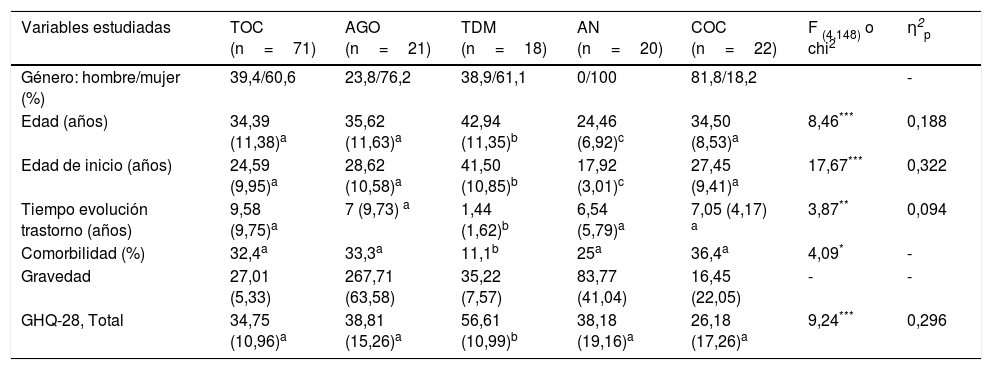
Material y métodosParticipantesParticiparon 152 pacientes ambulatorios adultos con los siguientes diagnósticos principales (eje 1, DSM-IV-TR20): trastorno obsesivo-compulsivo (TOC, 71 pacientes), agorafobia (AGO, 21 pacientes), trastorno depresivo mayor (TDM, 18 pacientes), anorexia nerviosa (AN, 20 pacientes) y dependencia a cocaína (COC, 22 pacientes). En la tabla 1 se muestran las características sociodemográficas y clínicas de cada grupo. Como se puede constatar, los 5 grupos se diferenciaron en todas las variables sociodemográficas, con tamaños del efecto entre medio y grandes. Los análisis post-hoc (Bonferroni) mostraron que, mientras en el grupo AN únicamente había mujeres, los hombres predominaban en el grupo COC. Los pacientes con TDM eran mayores que los de los otros 4 grupos, tanto en el momento del estudio como en el comienzo de los primeros síntomas. Por el contrario, las pacientes con AN eran más jóvenes que el resto de los grupos clínicos y, por tanto, también presentaron el trastorno a una edad más temprana. Respecto a las variables clínicas, los pacientes con TDM presentaron una menor duración del trastorno y menos comorbilidad que el resto de los grupos clínicos. Todos los grupos puntuaron de forma elevada en las medidas de gravedad, que al ser diferentes para cada trastorno no han sido objeto de comparación (ver más abajo la descripción de los diferentes instrumentos). La peor calidad de vida la mostraron los pacientes con TDM (Goldberg General Health Questionnaire-28 [GGHQ-28]21), con un tamaño del efecto grande, sin que hubiera diferencias entre el resto de los grupos clínicos en esta variable.
Características sociodemográficas y clínicas de la muestra y diferencias entre los 5 grupos de pacientes (ANOVA)
| Variables estudiadas | TOC (n=71) | AGO (n=21) | TDM (n=18) | AN (n=20) | COC (n=22) | F (4,148) o chi2 | η2p |
|---|---|---|---|---|---|---|---|
| Género: hombre/mujer (%) | 39,4/60,6 | 23,8/76,2 | 38,9/61,1 | 0/100 | 81,8/18,2 | - | |
| Edad (años) | 34,39 (11,38)a | 35,62 (11,63)a | 42,94 (11,35)b | 24,46 (6,92)c | 34,50 (8,53)a | 8,46*** | 0,188 |
| Edad de inicio (años) | 24,59 (9,95)a | 28,62 (10,58)a | 41,50 (10,85)b | 17,92 (3,01)c | 27,45 (9,41)a | 17,67*** | 0,322 |
| Tiempo evolución trastorno (años) | 9,58 (9,75)a | 7 (9,73) a | 1,44 (1,62)b | 6,54 (5,79)a | 7,05 (4,17) a | 3,87** | 0,094 |
| Comorbilidad (%) | 32,4a | 33,3a | 11,1b | 25a | 36,4a | 4,09* | - |
| Gravedad | 27,01 (5,33) | 267,71 (63,58) | 35,22 (7,57) | 83,77 (41,04) | 16,45 (22,05) | - | - |
| GHQ-28, Total | 34,75 (10,96)a | 38,81 (15,26)a | 56,61 (10,99)b | 38,18 (19,16)a | 26,18 (17,26)a | 9,24*** | 0,296 |
AGO: agorafobia; AN: anorexia nerviosa; COC: dependencia cocaína; GHQ-28: Goldberg General Health Questionnaire-28; TDM: trastorno depresivo mayor; TOC: trastorno obsesivo-compulsivo.
Los datos se expresan como media (DE).
Los superíndices a,b,c indican las diferencias entre-grupos (mismo superíndice, sin diferencias; Bonferroni).
La gravedad se evaluó con un instrumento específico para cada trastorno. La gravedad del TOC se evaluó mediante la entrevista estructurada Yale-Brown Obsessive-Compulsive Scale (YBOCS)22,23. La gravedad de la AGO se evaluó mediante el Inventario de Agorafobia24, un autoinforme con 69 ítems (escala de respuesta de 0 a 5), agrupados en 3 subescalas: conductas de evitación, síntomas físicos y síntomas cognitivos. El punto de corte clínico se sitúa en 176. La consistencia interna en este estudio fue de α=0,747. La gravedad del TDM se evaluó mediante la versión española del Inventario de Depresión de Beck25. La gravedad de la AN se evaluó mediante la versión española del Eating Disorder Inventory-II26. La consistencia interna en este estudio osciló entre α=0,695 y α=0,944 para las 11 subescalas. La gravedad de la COC se evaluó mediante la entrevista semiestructurada Cocaine Selective Severity Assessment27, que valora la presencia e intensidad de los síntomas de abstinencia a cocaína durante las últimas 24h (consistencia interna: α=0,913).
La calidad de vida se valoró con la versión española del GGHQ-2821, un autoinforme compuesto por 4 subescalas. La consistencia interna de la puntuación total del instrumento en los grupos clínicos osciló entre α=0,855 (grupo TOC) y α=0,956 (grupo AN).
La Entrevista sobre Motivos de Búsqueda de Ayuda (EMBA) fue desarrollada por los autores basándose en la entrevista sobre demora en solicitar ayuda profesional para el TOC13. Se trata de una entrevista estructurada que administra el clínico en el proceso normal de evaluación diagnóstica. La entrevista se diseñó para valorar la búsqueda de ayuda profesional como un proceso compuesto por 3 fases: reconocimiento del problema, revelación del problema y solicitud formal de tratamiento. La búsqueda de ayuda se definió como el primer contacto voluntario con un profesional sanitario o sociosanitario (médico de cualquier especialidad, psiquiatra, psicólogo clínico o trabajador social). Las primeras 4 preguntas hacen referencia a determinaciones temporales: momento en que se inició el problema por el que solicita ayuda profesional, momento en que reconoció el problema, momento en que habló con alguien por primera vez de su problema, momento en que solicitó por primera vez ayuda por parte de un profesional sanitario. Tras esas preguntas iniciales, se solicita al paciente que responda a 3 bloques de preguntas: a) motivos por los que reconoció el problema, b) motivos por los que se demoró en solicitar tratamiento (i.e., barreras de la búsqueda de ayuda) y c) motivos por los que solicitó ayuda profesional (i.e., facilitadores de la búsqueda de ayuda). Cada uno de los 3 bloques se presenta con una pregunta abierta: «¿Cómo se dio cuenta de que lo que le pasaba no era normal?», «¿Por qué tardó en solicitar ayuda profesional? » y «¿Por qué solicitó ayuda profesional?». Tras cada pregunta, se ofrece un listado de posibles respuestas y el paciente debe señalar todas las que se apliquen a su caso. La primera pregunta va seguida de 7 posibles respuestas, la segunda de 18 y la tercera de 15 posibles respuestas. Además, al final de cada bloque, se ofrece la opción de añadir otros motivos no recogidos en el listado. Para el análisis de los resultados del estudio se excluyeron los motivos de demora ajenos al paciente (p. ej., lista de espera, dificultades laborales, dificultades de acceso al centro de salud, compromisos personales, etc.). El tiempo requerido para la realización de la entrevista es de unos 15min aproximadamente. Se adjunta como material complementario.
ProcedimientoLa muestra fue recabada de manera consecutiva durante un periodo temporal acotado de un año en 3 Unidades de Salud Mental de la red sanitaria pública y de la Universidad. La derivación de los pacientes a los autores en las Unidades de Salud Mental seguía el procedimiento habitual de cada unidad. En el caso del Servicio ubicado en la Universidad, los pacientes eran derivados en su mayor parte por otros profesionales (psiquiatras o psicólogos clínicos) de la red de Salud Mental, y en una proporción menor eran autorreferidos. Los criterios de inclusión fueron: diagnóstico principal de TOC, AGO, TDM, AN o COC; edad entre 18 y 65 años; ausencia de trastorno mental orgánico o retraso mental; y no haber iniciado tratamiento psicológico para no sesgar la valoración de la gravedad clínica en el momento del estudio. Además, los pacientes que recibían tratamiento psicofarmacológico debían mantener una pauta estable durante al menos 3 semanas antes de iniciar el protocolo de evaluación. No se consideraron como criterios de exclusión la gravedad del trastorno, el tiempo de evolución, la comorbilidad con otros trastornos mentales, ni la concurrencia de tratamiento psicofarmacológico.
Todos los pacientes que cumplían criterios para participar en el estudio fueron evaluados por una de las autoras del estudio, todas ellas facultativos especialistas en psicología clínica y grado de Doctor. Previamente, los pacientes eran informados sobre la finalidad y el procedimiento de evaluación, y si aceptaban participar firmaban un consentimiento informado. La evaluación inicial consistió en una entrevista diagnóstica mediante la Entrevista Estructurada para los Trastornos de Ansiedad del DSM-IV (ADIS-IV-L)28. También se recogió información sobre los datos sociodemográficos, la presencia de enfermedades médicas y si habían recibido o recibían en el momento del estudio tratamiento psicológico y/o farmacológico. Seguidamente, respondieron a la EMBA. Tras esta sesión de evaluación, cada paciente recibió un cuadernillo con los cuestionarios de autoinforme descritos anteriormente. En el caso de los pacientes con TOC, la evaluadora también cumplimentó el YBOCS para valorar la gravedad. Los Comités Éticos de la Universidad y de los Hospitales a los que pertenecen los recursos de Salud Mental aprobaron el estudio.
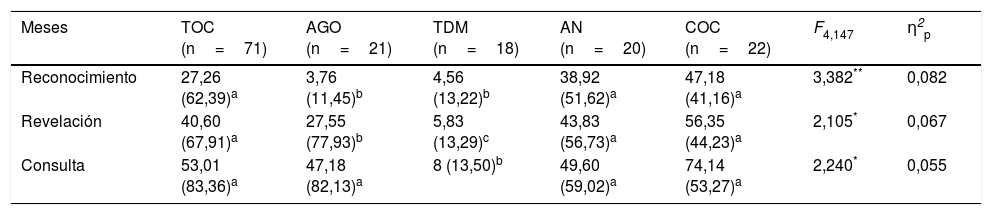
ResultadosTiempo que los pacientes tardan en reconocer, revelar y consultar sus síntomasLos 5 grupos evidenciaron diferencias en los 3 periodos temporales evaluados, con tamaños del efecto medios (ver tabla 2). El tiempo medio que los pacientes tardaron en reconocer el problema osciló entre algo más de 3 meses en el grupo AGO y cerca de 4 años en el grupo COC. Las comparaciones post-hoc (Bonferroni) mostraron que los pacientes con AGO y TDM tardaron significativamente menos tiempo en reconocer sus síntomas que el resto de grupos, que no se diferenciaron entre sí. Resultados similares se obtuvieron respecto al tiempo que los pacientes tardaron en hablar por primera vez del problema (revelación), aunque en este caso los pacientes con TDM tardaron menos que los AGO. Por el contrario, los pacientes TOC, AN y COC tardaron más tiempo en revelarlo sin que entre ellos hubiera diferencias significativas. Por último, los pacientes TDM también tardaron menos en solicitar ayuda profesional, mientras que no se obtuvieron diferencias entre el resto de los grupos clínicos. No obstante, cabe destacar la amplia variabilidad en los 3 periodos temporales, lo cual indica la existencia de diferencias entre pacientes en todos los grupos clínicos por la influencia de las diversas variables que participan en el proceso de búsqueda de ayuda.
Diferencias entre grupos en el tiempo de reconocimiento, de revelación y de consulta de los síntomas
| Meses | TOC (n=71) | AGO (n=21) | TDM (n=18) | AN (n=20) | COC (n=22) | F4,147 | η2p |
|---|---|---|---|---|---|---|---|
| Reconocimiento | 27,26 (62,39)a | 3,76 (11,45)b | 4,56 (13,22)b | 38,92 (51,62)a | 47,18 (41,16)a | 3,382** | 0,082 |
| Revelación | 40,60 (67,91)a | 27,55 (77,93)b | 5,83 (13,29)c | 43,83 (56,73)a | 56,35 (44,23)a | 2,105* | 0,067 |
| Consulta | 53,01 (83,36)a | 47,18 (82,13)a | 8 (13,50)b | 49,60 (59,02)a | 74,14 (53,27)a | 2,240* | 0,055 |
AGO: agorafobia; AN: anorexia nerviosa; COC: dependencia cocaína; TDM: trastorno depresivo mayor; TOC: trastorno obsesivo-compulsivo.
Los datos se expresan como media (DE).
Los superíndices a,b,c indican las diferencias entre-grupos (mismo superíndice, sin diferencias; Bonferroni).
Con el fin de analizar si la estructura de la entrevista se correspondía con el diseño teórico inicial de 3 conjuntos de motivos (los que favorecen el reconocimiento, los que contribuyen a la demora y los que favorece la búsqueda de tratamiento) se realizó un análisis factorial exploratorio (componentes principales) con los 40 ítems. El análisis de KMO dio un valor de 0,553 y la prueba de esfericidad de Bartlett resultó significativa (χ2(780)=1342,145; p=0,0001), lo que indica una distribución de datos adecuada para los análisis. En primer lugar, se aplicó una rotación Oblimin que mostró independencia entre los factores, por lo que se realizó una segunda rotación Varimax. En ambos casos, para la extracción del número óptimo de factores se aplicó el Scree test. La estructura más satisfactoria fue la de 3 factores, con un 29,06% de varianza total. El contenido de los 3 factores no se ajustó a los 3 bloques teóricos de motivos del proceso de búsqueda de ayuda inicialmente diseñados, ya que los ítems de cada bloque se distribuyeron en cada uno de los 3 factores obtenidos. El primer factor (13,91% de varianza explicada, VE; 17 ítems) estuvo compuesto fundamentalmente por motivos que llevan al paciente a consultar por su problema, y por tanto, se ajustó bien al bloque teórico inicial de razones por las cuales se busca ayuda. Entre estas razones están básicamente las relacionadas con sensación de pérdida de control, además de ítems relacionados con el reconocimiento del problema por el propio paciente. El segundo factor (VE=7,61%; 10 ítems) incluyó valoraciones positivas sobre el trastorno y falta de percepción de repercusiones negativas del mismo, lo que indica minimización del problema y demora en la búsqueda de ayuda por ello. El tercer factor (VE=7,54%; 9 ítems) incluyó ítems sobre el estigma y su influencia sobre la demora.
Cabe destacar que 4 ítems (demora por desconfianza de la ayuda profesional, demora porque el problema ocurría pocas veces, consulta porque se lo recomendó otra persona y demora por miedo al tratamiento) no saturaron en ningún factor concreto debido a que su saturación fue <0,30 y se distribuyeron entre los 3 factores.
En síntesis, el análisis revela 3 conjuntos bien diferenciados de factores que, a su vez, son el reflejo de los motivos por los que los pacientes deciden o no buscar ayuda profesional: en primer lugar (factor 1), se hallan los motivos de índole «personal» que llevan a consultar con un profesional por un problema de salud mental: experimentar síntomas emocionales (ansiedad, tristeza, etc.) y pérdida de control sobre el problema. En segundo lugar (factor 2) se sitúan las razones que impiden el reconocimiento del problema y, por lo tanto, inciden en demorarse en la búsqueda de ayuda. Entre esas razones destacan las sensaciones positivas, el minimizar los síntomas y/o sus consecuencias, etc. Y en tercer lugar (factor 3) se encuentra otro grupo de razones diferentes a las anteriores que también inciden en la demora de búsqueda de consulta, ya que se trata de motivos vinculados con el miedo al rechazo social y, por lo tanto, apelan al estigma asociado a la enfermedad mental.
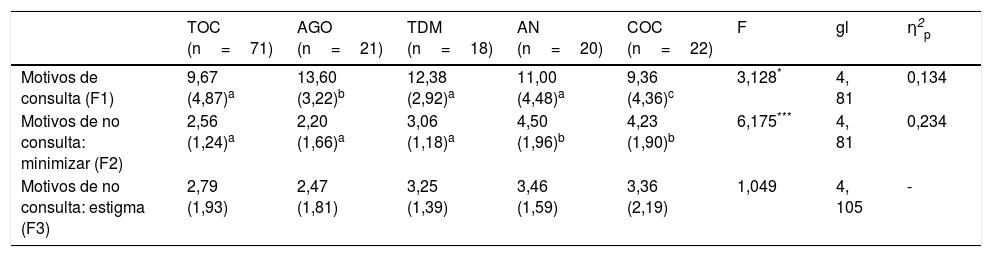
Diferencias entre grupos de pacientes en los factores-subescalas de la Entrevista sobre Motivos de Búsqueda de AyudaSe analizaron las diferencias entre los grupos (ANOVA, con pruebas post-hoc Bonferroni) en los 3 factores o subescalas de la entrevista (tabla 3). Los resultados mostraron diferencias significativas en los 2 primeros factores, con tamaños del efecto grandes. Los análisis post-hoc indicaron que los pacientes del grupo COC adujeron un menor número de motivos para consultar que los pacientes AGO, mientras que los otros 3 grupos se situaron en un punto intermedio entre los 2 grupos mencionados. Respecto a las diferencias en el factor 2, los pacientes de los grupos AN y COC presentaron las puntuaciones más bajas, es decir, identificaron un mayor número de motivos para no consultar y, por tanto, tendieron a minimizar más el problema que los otros grupos. Por último, ningún grupo se diferenció en el factor 3 (i.e. motivos de no consulta: miedo y estigma), lo cual indica la existencia de un nivel de estigma personal y de temor al rechazo social parecido, independientemente de la enfermedad que se padezca.
Diferencias entre los 5 grupos de pacientes en ANOVA en los factores de la Entrevista sobre Motivos de Búsqueda de Ayuda
| TOC (n=71) | AGO (n=21) | TDM (n=18) | AN (n=20) | COC (n=22) | F | gl | η2p | |
|---|---|---|---|---|---|---|---|---|
| Motivos de consulta (F1) | 9,67 (4,87)a | 13,60 (3,22)b | 12,38 (2,92)a | 11,00 (4,48)a | 9,36 (4,36)c | 3,128* | 4, 81 | 0,134 |
| Motivos de no consulta: minimizar (F2) | 2,56 (1,24)a | 2,20 (1,66)a | 3,06 (1,18)a | 4,50 (1,96)b | 4,23 (1,90)b | 6,175*** | 4, 81 | 0,234 |
| Motivos de no consulta: estigma (F3) | 2,79 (1,93) | 2,47 (1,81) | 3,25 (1,39) | 3,46 (1,59) | 3,36 (2,19) | 1,049 | 4, 105 | - |
AGO: agorafobia; AN: anorexia nerviosa; COC: dependencia cocaína; TDM: trastorno depresivo mayor; TOC: trastorno obsesivo-compulsivo.
Los datos se expresan como media (DE).
Los superíndices a,b,c indican las diferencias entre-grupos (mismo superíndice, sin diferencias; Bonferroni).
En el proceso de búsqueda de ayuda por enfermedades mentales intervienen diferentes etapas, en las que se entrelazan aspectos temporales y motivacionales, y en las que participan el paciente y su entorno. Por ello, es necesario disponer de un instrumento de evaluación fiable que permita apresar el conjunto de variables que configuran dicho proceso. La EMBA fue construida con esta finalidad. El hecho de haber sido diseñada como entrevista permite recabar información detallada, en la que se combina información cuantitativa y cualitativa. Además, la estructura que da forma a la entrevista recoge lo esencial del proceso. Frente a instrumentos más específicos que se centran en una etapa del proceso, como el reconocimiento del problema29, los motivos de demora8,30–32, o los recursos de los que se recibe ayuda4,33–36, la entrevista desarrollada para este estudio intenta aunar el máximo de información en un único instrumento, y para ello delimita temporalmente las etapas de reconocimiento, de revelación del problema y de consulta con un profesional sanitario, y apresa los motivos que favorecen el reconocimiento del trastorno, los motivos que dificultan la búsqueda de ayuda profesional y las razones que facilitan la solicitud de tratamiento.
Respecto a los aspectos temporales del proceso, los resultados de este estudio reflejan la elevada demora en las distintas fases del proceso de búsqueda de ayuda, que oscila entre los 3,76 y los 47,18 meses en la fase de reconocimiento, entre los 5,83 y los 56,35 meses en la fase de revelación y entre los 8 y los 74,14 meses en la fase de solicitud de tratamiento.
En cuanto a los aspectos motivacionales, la entrevista los agrupa en 3 bloques que reflejan la influencia que tienen los síntomas emocionales y la vivencia de pérdida de control sobre la solicitud de ayuda profesional, la influencia de las sensaciones positivas y la consiguiente minimización de los síntomas y/o de sus consecuencias sobre la demora en reconocer el problema y en solicitar ayuda profesional, y la repercusión negativa del estigma sobre la decisión de buscar tratamiento. Estos resultados se corresponden con los de otros estudios, que indican que las personas con más probabilidad de pedir ayuda son aquellas que reconocen una mayor interferencia por los síntomas en su vida cotidiana2,3. El incremento en la conciencia de enfermedad es sin duda una de las variables más importantes por las que los pacientes deciden finalmente pedir ayuda. En este estudio, esto resultó especialmente importante en el grupo de pacientes AGO. En el polo opuesto se encuentra la influencia negativa que tiene la minimización de los síntomas sobre el reconocimiento del problema, es decir, sobre la conciencia de enfermedad, lo cual se ajusta al planteamiento de Saunders37 cuando señalaba que el reconocer que se tiene un problema que supera las propias capacidades de control, es una de las etapas más difíciles en el proceso de búsqueda de ayuda. Esta situación se observa de forma clara en los pacientes COC y en las AN, quienes sobrevaloran los «beneficios» de sus síntomas, derivados del consumo en el COC y asociados con la restricción alimentaria en la AN, a la vez que infravaloran sus inconvenientes, lo que repercute en su tardanza en reconocer el problema y en solicitar tratamiento. La minimización del problema, presente en todos los grupos clínicos del estudio, puede ser reflejo de la influencia que tiene en nuestro contexto la escasa educación sobre salud mental, y en consecuencia, el influjo negativo que sigue teniendo el estigma asociado a las enfermedades mentales. La influencia negativa del estigma coincide con lo hallado en otros estudios en los que este problema es un importante condicionante a la hora de buscar ayuda profesional9,10,15,38–40.
De los 3 factores que configuran la estructura de la entrevista, el mayor peso recayó sobre el relacionado con los motivos de consulta, relacionados a su vez con el aumento, o la instauración, de la conciencia de enfermedad, lo que indica que este conjunto de variables es el más importante a la hora de determinar cuándo una persona va a solicitar ayuda profesional, independientemente de cuál sea su trastorno, como se ha constatado en otros estudios10,15.
El estudio presenta limitaciones. Por una parte, su diseño retrospectivo y transversal posibilita la presencia de sesgos de memoria en la evaluación de los pacientes. Por otra parte, el limitado tamaño de los grupos AGO, TDM, AN y COC dificulta la generalización de los resultados. A pesar de estas limitaciones, pensamos que los datos permiten entender mejor el proceso de búsqueda de ayuda en personas con trastorno mental y el papel que desempeñan las variables motivacionales de cara a acortar o alargar el tiempo que los pacientes tardan en reconocer su problema, hablar de él y solicitar tratamiento. Disponer de este tipo de información puede contribuir a mejorar la diseminación de la información adecuada sobre las enfermedades mentales y el acceso a los tratamientos eficaces en nuestro contexto, uno de los aspectos imprescindibles para mejorar la calidad de vida de los pacientes y disminuir el coste personal y social asociado a la enfermedad mental41.
Conflicto de interesesNinguno.
La realización de este estudio ha contado con la ayuda del MINECO (PSI2013-44733-R) y la Conselleria d’Educació, Cultura i Esport, Generalitat Valenciana (PROMETEO/2013/066).