El suicidio representa un problema destacado en la actualidad; una línea de prevención e intervención es la detección de los factores de riesgo. En este estudio se pretende identificar los predictores de suicidio en pacientes con repetición de intento de suicidio (RIS) en seguimiento en un programa de intervención intensiva.
Material y métodosLa muestra la forman los pacientes incluidos en el programa de intervención intensiva por intento de suicidio. Se registran las variables sociodemográficas y clínicas, los abandonos, la RIS, las faltas a consulta y los resultados obtenidos en las escalas de depresión y desesperanza de Beck a lo largo de los 12 meses de seguimiento en el programa (inicial, 6 meses y 12 meses).
Análisis estadísticoLa asociación entre RIS y variables cualitativas de estudio se realizó empleando Chi-Cuadrado y para las cuantitativas T-Student. Los análisis se hicieron utilizando el software SPSS 19.0.
El estudio ha sido aprobado por el Comité Autonómico de Ética de la Investigación de Galicia.
ResultadosDe la muestra de 319 pacientes, 29 (9%) realizan una RIS, 22 (76%) durante los primeros 6 meses del programa. De los pacientes con RIS, 7 (24%) tienen historia de intento previo durante un periodo inferior a 180 días al intento índice (p=0,033).
La intoxicación medicamentosa fue el método más empleado pues fue utilizada en el intento índice por 240 pacientes (76%). Veintisiete (93%) mantienen el método en la RIS (p<0,001).
ConclusionesLa sobreingesta de fármacos como método de intento y reintento, y el tiempo transcurrido desde el intento previo son los factores de riesgo destacados asociados a la RIS, de ahí la importancia de identificar a los pacientes con historia de intento de suicidio para llevar a cabo una intervención más intensiva y un ajuste adecuado del tratamiento sobre todo en los primeros 180 días.
Suicide is, at present, an important global public health problem; detection of risk factors can be used as a method for prevention and intervention. This study aims to identify predictors of suicide in patients with suicidal attempt retry (SAR), who are followed-up an in the Intensive Intervention Program (PII).
Material and methodsThe sample includes patients followed up at the Intensive Intervention Program because of a previous suicidal attempt. The following variables were collected during the 12 months follow-up (baseline, 6 months and 12 months): Repeated attempts, socio-demographic and clinical variables, lack of adherence and the Beck Depression Inventory and Hopelessness Scale.
Statistic analysisThe association between SAR and qualitative study variables was performed using Chi-Square and for the quantitative, T-Student was used. The analysis was carried out with the software SPSS 19.0. The study has been approved by the Research Ethics Committee of Galicia.
ResultsOf the 319 patients, 29 (9%) of them committed a new suicidal attempt, 22 (76%) of these new attempts happened during the first 6 month of the Program. Of those who repeat the attempt, 7 (24%) have a history of a previous attempt that precede the basal attempt (P=.033) in less than 180 days.
Medication overdose is the most used method, as it was used by 240 of the patients (76%). 27 (93%) kept drug overdose as their retry method, also reaching significance(P<.001).
ConclusionsOverdose as a method of attempt and re-attempt, and the time elapsed from the previous attempt, are the highlighted risk factors associated with repeated suicidal attempts. For this reason, it is crucial to identify patients with a new suicide attempt so that a more intense intervention and drug treatment control is delivered during the first 180 days.
El suicidio representa un problema para la salud pública, por su elevada prevalencia en el momento actual y por la falta de implementación de adecuadas estrategias preventivas en una buena parte de países, incluida España1. Según la Organización Mundial de la Salud (OMS), el número de muertes por suicidio alcanza cerca de 800.000 personas al año a nivel mundial, y por su tendencia ascendente se estima que en el año 2020 la cifra de suicidios consumados alcance los 1,53 millones2. En España, según los datos del instituto Nacional de Estadística3, el suicidio es la principal causa externa de mortalidad desde el año 20084, con una cifra de 3.679 muertes por dicho motivo en 2017, un 3,1% más que en 2016. Sin embargo, la magnitud real del problema está infraestimada por la tendencia a la subnotificación que se realiza en la mayoría de los países del mundo, incluida España5.
Se estima que el número de intentos de suicidio (IS) sea aproximadamente unas 10-20 veces superior a los suicidios consumados. Hasta la fecha, la historia previa de IS es el mejor predictor de posterior suicidio consumado, con un porcentaje del 35-50% de repetición de intento de suicidio (RIS) dentro de este grupo. Pero se carece de cifras oficiales por dificultades metodológicas, lo cual entorpece el conocimiento real del problema6–10.
La existencia de trastornos mentales es otro de los principales factores de riesgo, siendo el trastorno afectivo no reactivo (estado depresivo que no se presenta como respuesta directa a una situación estresante) muy prevalente en la conducta suicida11,12.
Todo ello ha llevado al desarrollo de estrategias encaminadas a la disminución de la conducta suicida, como la Mental Health Promotion and Mental Disorder Prevention13 promovida desde la Unión Europea o las recientemente promovidas por la European Evidence-Based Suicide Prevention Program Group by the Expert Platform on Mental Health14.
Por todo lo comentado, la hipótesis a constatar es que la presencia de un trastorno afectivo no reactivo conlleva una prevalencia más elevada de RIS, el IS previo es un factor de riesgo destacado, y hay una relación directa entre el tiempo trascurrido desde el IS y el riesgo de RIS.
El objetivo principal del presente estudio es la identificación de variables que puedan ayudar al clínico a determinar el grado de riesgo de un paciente de realizar una RIS, tanto en la población general como en pacientes en estrecho seguimiento por profesionales de la salud mental, con el fin de evitar la recurrencia del comportamiento suicida.
MétodoDiseño del estudioSe realizó un estudio observacional de carácter retrospectivo que abarcó el periodo entre abril de 2009, momento en el que comienza la actividad del programa de intervención intensiva (PII) hasta diciembre del año 2012, periodo que se dispuso para esta primera fase de estudio y publicación.
Se incluyeron en el estudio los pacientes que hayan realizado un IS, derivados del servicio de urgencias de psiquiatría o de los médicos de atención primaria del Área de Gestión Integrada de Ourense, Verín y Barco de Valdeorras (población de 335.646 habitantes de media según los datos del Instituto Nacional de Estadística entre los años 2009 y 201215) y que acudieron al menos a una consulta del PII por IS. Se excluyeron sujetos menores de 18 años, discapacitados intelectuales, síndromes orgánicos y aquellos que no accedieron a participar en el programa.
El PII es un programa asistencial y preventivo de la conducta suicida. Su principal objetivo es la intervención terapéutica en el menor tiempo posible. El periodo de intervención dura 6 meses, con una consulta de seguimiento al año del inicio del programa. Desde la solicitud de cita en la unidad hasta la primera valoración, el periodo de espera no puede superar los 15 días. Para más información, el programa esta descrito en el artículo de Reijas et al.16.
Los investigadores respetaron todos los aspectos establecidos en la legislación vigente en materia de investigación clínica, y el estudio ha sido aprobado por el Comité Autonómico de Ética de la Investigación de Galicia con el número de registro 2010/473.
Variables del estudioSe recogió como variable principal la RIS durante el año de seguimiento en el programa (fecha, número, método y tiempo transcurrido hasta la RIS). Se consideraron como RIS solo aquellos que suponían una asistencia en urgencias hospitalarias. Definimos IS según los criterios de la Organización Mundial de la Salud17: Acto cuyo resultado no es la muerte, en el cual un individuo de modo deliberado y sin intervención de otros se causa daño o ingiere una sustancia a más dosis de la recomendada como terapéutica, cuyo objetivo es realizar cambios por medio de las consecuencias físicas esperadas o derivadas de dicho acto.
Como variables independientes se incluyeron el sexo, edad, estado civil, número de convivientes, estado laboral, estudios completados, estructura familiar, intento índice (IS por el cual el paciente entra en el PII) e intento previo (historia de IS previa al intento índice), fecha y método, numero de IS previos, diagnóstico según la Clasificación Internacional de Enfermedades Mentales (CIE-10)18, antecedentes familiares de suicidio, faltas a consulta y abandonos (considerados aquellos que dejan de asistir al programa por decisión propia). También se analizaron la Escala de Desesperanza de Beck (BDE, por sus siglas en inglés)19, el Inventario de Depresión de Beck (BDI, por sus siglas en inglés)20,21 e impulsos suicidas (ítem 9 del BDI), al inicio, a los 6 y a los 12 meses.
Análisis estadísticoSe realizó un análisis descriptivo de los datos expresando las variables cuantitativas como media y desviación estándar y las variables cualitativas como frecuencia y porcentaje. Para determinar la asociación entre RIS y variables cualitativas de estudio se realizó Chi-Cuadrado y para las cuantitativas T-Student. Posteriormente, con las variables que resultaron significativas en el análisis univariante se realizó un modelo de regresión logística por pasos hacia atrás de Wald. En el modelo final se incluyeron como variables independientes el método de tentativa índice y días desde la tentativa previa a la tentativa índice. Para determinar si existían cambios en los impulsos suicidas (ítem 9 del BDI) a lo largo del tiempo se emplearon el test de McNemar para variables cualitativas y la T-Student para datos apareados en el caso de variables cuantitativas. Para el estudio de repetición de tentativa de suicidio durante el seguimiento en el PII se utilizaron curvas de Kaplan-Meier. Se empleó el test log rank para la comparación de las curvas de repetición de tentativa de suicidio en función de las tentativas previas y en función del método de tentativa.
En todos los análisis se consideraron diferencias estadísticamente significativas los valores de p<0,05. Todos los análisis se realizaron utilizando el software SPSS 19.0.
ResultadosEl estudio se compone de una muestra de 319 sujetos.
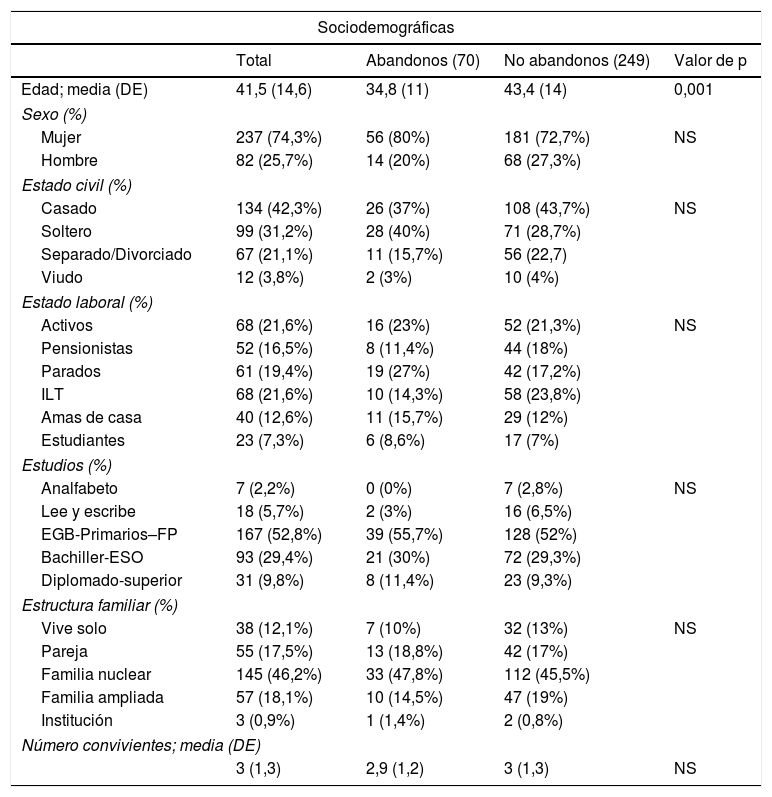
Las variables sociodemográficas y clínicas de los pacientes que abandonan el programa, 70 (22%), frente los que no abandonan, 249 (78%), se presentan en la tabla 1.
Variables sociodemográficas y clínicas de la muestra, considerando los abandonos, versus no abandonos
| Sociodemográficas | ||||
|---|---|---|---|---|
| Total | Abandonos (70) | No abandonos (249) | Valor de p | |
| Edad; media (DE) | 41,5 (14,6) | 34,8 (11) | 43,4 (14) | 0,001 |
| Sexo (%) | ||||
| Mujer | 237 (74,3%) | 56 (80%) | 181 (72,7%) | NS |
| Hombre | 82 (25,7%) | 14 (20%) | 68 (27,3%) | |
| Estado civil (%) | ||||
| Casado | 134 (42,3%) | 26 (37%) | 108 (43,7%) | NS |
| Soltero | 99 (31,2%) | 28 (40%) | 71 (28,7%) | |
| Separado/Divorciado | 67 (21,1%) | 11 (15,7%) | 56 (22,7) | |
| Viudo | 12 (3,8%) | 2 (3%) | 10 (4%) | |
| Estado laboral (%) | ||||
| Activos | 68 (21,6%) | 16 (23%) | 52 (21,3%) | NS |
| Pensionistas | 52 (16,5%) | 8 (11,4%) | 44 (18%) | |
| Parados | 61 (19,4%) | 19 (27%) | 42 (17,2%) | |
| ILT | 68 (21,6%) | 10 (14,3%) | 58 (23,8%) | |
| Amas de casa | 40 (12,6%) | 11 (15,7%) | 29 (12%) | |
| Estudiantes | 23 (7,3%) | 6 (8,6%) | 17 (7%) | |
| Estudios (%) | ||||
| Analfabeto | 7 (2,2%) | 0 (0%) | 7 (2,8%) | NS |
| Lee y escribe | 18 (5,7%) | 2 (3%) | 16 (6,5%) | |
| EGB-Primarios–FP | 167 (52,8%) | 39 (55,7%) | 128 (52%) | |
| Bachiller-ESO | 93 (29,4%) | 21 (30%) | 72 (29,3%) | |
| Diplomado-superior | 31 (9,8%) | 8 (11,4%) | 23 (9,3%) | |
| Estructura familiar (%) | ||||
| Vive solo | 38 (12,1%) | 7 (10%) | 32 (13%) | NS |
| Pareja | 55 (17,5%) | 13 (18,8%) | 42 (17%) | |
| Familia nuclear | 145 (46,2%) | 33 (47,8%) | 112 (45,5%) | |
| Familia ampliada | 57 (18,1%) | 10 (14,5%) | 47 (19%) | |
| Institución | 3 (0,9%) | 1 (1,4%) | 2 (0,8%) | |
| Número convivientes; media (DE) | ||||
| 3 (1,3) | 2,9 (1,2) | 3 (1,3) | NS | |
| Clínicas | ||||
|---|---|---|---|---|
| Total | Abandonos (70) | No abandonos(249) | Valor de p | |
| Procedencia (%) | ||||
| Urgencias | 212 (66,6%) | 53 (75,7%) | 159 (64%) | NS |
| Atención Primaria | 24 (7,5%) | 7 (10%) | 17 (7%) | |
| USM | 39 (12,3%) | 2 (3%) | 37 (15%) | |
| Unidad de agudos | 17 (5,3%) | 2 (3%) | 15 (6%) | |
| Interconsulta hospitalaria | 25 (7,8%) | 6 (8,6%) | 19 (7,7%) | |
| Gravedad somática (%) | ||||
| Leve | 206 (66,2%) | 56 (81,2%) | 150 (62%) | 0,011 |
| Moderado | 65 (20,9%) | 7 (10%) | 58 (24%) | |
| Severo | 40 (12,9%) | 6 (8,7%) | 34 (14%) | |
| IS previo (%) | 157 (50,3%) | 37 (53,6%) | 120 (49,4%) | NS |
| RIS en el programa (%) | 29 (9,1%) | 2 (2,9%) | 27 (10,8%) | 0,040 |
| Antecedentes familiares de suicidio (%) | ||||
| 28 (8,8%) | 8 (11,4%) | 20 (8%) | NS | |
| Escala BDI inicial | 31,4 (8,8) | 28,9 (9,2) | 27,2 (9,3) | NS |
| Escala BDE inicial | 13,5 (5) | 11,8 (4,9) | 11,5 (5,5) | NS |
| Método intento índice (%) | ||||
| Intoxicación medicamentosa | 240 (75,7%) | 57 (81,4%) | 183 (74%) | NS |
| Resto de métodos | 77 (24,3%) | 13 (18,6%) | 64 (26%) | |
| Diferencia fecha intento índice menos IS previa (%) | ||||
| No intentos previos | 181 (56,9%) | 36 (51,4%) | 146 (58,6%) | NS |
| Menor de 180 días | 30 (9,4%) | 8 (11,4%) | 22 (8,8%) | |
| De 180 a 365 días | 11 (3,5%) | 2 (3%) | 9 (3,6%) | |
| Más de 365 días | 96 (30,2%) | 24 (34,3%) | 72 (29%) | |
| Diagnósticos (CIE-10) (%) | ||||
| Trastorno psicótico | 9 (2,8%) | 1 (1,4%) | 8 (3,2%) | 0,043 |
| Trastorno ansiedad | 8 (2,5%) | 2 (2,9%) | 6 (2,4%) | |
| Trastorno afectivo no reactivo | 64 (20,1%) | 10 (14,3%) | 54 (21,7%) | |
| Trastorno adaptativo-Reacción depresiva prolongada | 182 (57,1%) | 37 (53%) | 145 (58,2%) | |
| Trastorno personalidad | 38 (11,9%) | 16 (23%) | 22 (8,8%) | |
| Otros trastornos | 18 (5,6%) | 4 (5,7%) | 14 (5,6%) | |
BDE: Escala de Desesperanza de Beck; BDI: Inventario de Depresión de Beck; CIE-10: Clasificación Internacional de Enfermedades Mentales; DE: desviación estándar; EGB: Educación General Básica; ESO: Educación Secundaria Obligatoria; FP: Formación Profesional; ILT: incapacidad laboral transitoria; IS: intento de suicidio; NS: no significativo; RIS: repetición de intento de suicidio; USM: unidad de salud mental.
En cada grupo para las variables cuantitativas se representa la media y su desviación estándar y para las variables cualitativas las frecuencias y sus porcentajes.
En el grupo de abandonos la edad media es de 34,8 años, con un predominio de intento de gravedad somática leve, 56 (80%), y destacan los diagnósticos de trastorno adaptativo-reacción depresiva prolongada, 37 (53%), y de trastorno de la personalidad, 16 (23%). Para todas estas variables se observan diferencias estadísticamente significativas entre los sujetos que abandonan y los que no abandonan el programa.
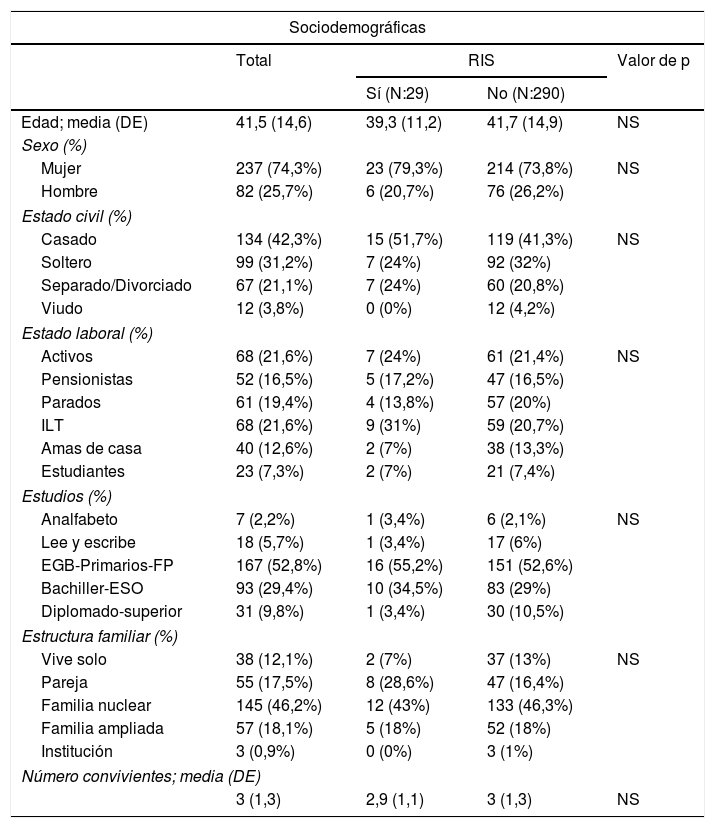
Atendiendo a la RIS durante el seguimiento en el programa, se obtiene un grupo de 29 pacientes (9,1%) que realizan RIS y otro de 290 pacientes (90,9%) que no realizan RIS (tabla 2). El 76% de las RIS se producen en los primeros 180 días, dentro de los cuales más de 2 tercios (68%) se produce en los primeros 90 días.
Variables sociodemográficas y clínicas de la muestra, considerando las RIS versus no RIS
| Sociodemográficas | ||||
|---|---|---|---|---|
| Total | RIS | Valor de p | ||
| Sí (N:29) | No (N:290) | |||
| Edad; media (DE) | 41,5 (14,6) | 39,3 (11,2) | 41,7 (14,9) | NS |
| Sexo (%) | ||||
| Mujer | 237 (74,3%) | 23 (79,3%) | 214 (73,8%) | NS |
| Hombre | 82 (25,7%) | 6 (20,7%) | 76 (26,2%) | |
| Estado civil (%) | ||||
| Casado | 134 (42,3%) | 15 (51,7%) | 119 (41,3%) | NS |
| Soltero | 99 (31,2%) | 7 (24%) | 92 (32%) | |
| Separado/Divorciado | 67 (21,1%) | 7 (24%) | 60 (20,8%) | |
| Viudo | 12 (3,8%) | 0 (0%) | 12 (4,2%) | |
| Estado laboral (%) | ||||
| Activos | 68 (21,6%) | 7 (24%) | 61 (21,4%) | NS |
| Pensionistas | 52 (16,5%) | 5 (17,2%) | 47 (16,5%) | |
| Parados | 61 (19,4%) | 4 (13,8%) | 57 (20%) | |
| ILT | 68 (21,6%) | 9 (31%) | 59 (20,7%) | |
| Amas de casa | 40 (12,6%) | 2 (7%) | 38 (13,3%) | |
| Estudiantes | 23 (7,3%) | 2 (7%) | 21 (7,4%) | |
| Estudios (%) | ||||
| Analfabeto | 7 (2,2%) | 1 (3,4%) | 6 (2,1%) | NS |
| Lee y escribe | 18 (5,7%) | 1 (3,4%) | 17 (6%) | |
| EGB-Primarios-FP | 167 (52,8%) | 16 (55,2%) | 151 (52,6%) | |
| Bachiller-ESO | 93 (29,4%) | 10 (34,5%) | 83 (29%) | |
| Diplomado-superior | 31 (9,8%) | 1 (3,4%) | 30 (10,5%) | |
| Estructura familiar (%) | ||||
| Vive solo | 38 (12,1%) | 2 (7%) | 37 (13%) | NS |
| Pareja | 55 (17,5%) | 8 (28,6%) | 47 (16,4%) | |
| Familia nuclear | 145 (46,2%) | 12 (43%) | 133 (46,3%) | |
| Familia ampliada | 57 (18,1%) | 5 (18%) | 52 (18%) | |
| Institución | 3 (0,9%) | 0 (0%) | 3 (1%) | |
| Número convivientes; media (DE) | ||||
| 3 (1,3) | 2,9 (1,1) | 3 (1,3) | NS | |
| Clínicas | ||||
|---|---|---|---|---|
| Total | RIS | Valor de p | ||
| Sí (N:29) | No (N:290) | |||
| Procedencia (%) | ||||
| Urgencias | 212 (66,6%) | 18 (62%) | 194 (67%) | NS |
| Atención Primaria | 24 (7,5%) | 1 (3,4%) | 23 (8%) | |
| USM | 39 (12,3%) | 4 (13,8%) | 35 (12%) | |
| Unidad de agudos | 17 (5,3%) | 1 (3,4%) | 16 (5,5%) | |
| Interconsulta hospitalaria | 25 (7,8%) | 5 (17,2%) | 20 (7%) | |
| Gravedad somática (%) | ||||
| Leve | 206 (66,2%) | 17 (58,6%) | 189 (67%) | NS |
| Moderado | 65 (20,9%) | 6 (20,7%) | 59 (21%) | |
| Severo | 40 (12,9%) | 6 (20,7%) | 34 (12%) | |
| IS previo (sí) (%) | 157 (50,3%) | 17 (60,7%) | 140 (49,3%) | NS |
| Faltas a consulta (sí) (%) | 93 (40%) | 17 (63%) | 76 (37%) | 0,009 |
| Número faltas a consulta media (DE) | 0,95 (1,5) | 1,67 (1,7) | 0,8 (1,4) | 0,005 |
| Antecedentes familiares de suicidio (%) | 28 (8,8%) | 3 (10,3%) | 25 (8,6%) | NS |
| Escala BDI; media (DE) | ||||
| Inicial | 27,6 (9,3) | 31,4 (8,8) | 27,3 (9,2) | 0,025 |
| 6 meses | 14 (10,2) | 17,0 (9,5) | 13,8 (10,2) | NS |
| 12 meses | 14,4 (9,9) | 19,7 (9,6) | 13,42 (9,7) | 0,009 |
| Escala BDE; media (DE) | ||||
| Inicial | 11,6 (5,4) | 13,5 (5) | 11,4 (5,4) | 0,05 |
| 6 meses | 6,3 (5,5) | 7,2 (5,3) | 6,2 (5,5) | NS |
| 12 meses | 6,6 (5,2) | 8,4 (5,7) | 6,3 (5) | NS |
| Método intento índice (%) | ||||
| Intoxicación medicamentosa | 240 (75,7%) | 27 (93%) | 213 (74%) | 0,022 |
| Resto de métodos | 77 (24,3%) | 2 (7%) | 75 (26%) | |
| Diferencia fecha intento índice menos IS previa (%) | ||||
| No intentos previos | 181 (56,9%) | 12 (41,4%) | 170 (58,6%) | 0,033 |
| Menor de 180 días | 30 (9,4%) | 7 (24%) | 23 (8%) | |
| De 180 a 365 días | 11 (3,5%) | 1 (3,4%) | 10 (3,4%) | |
| Más de 365 días | 96 (30,2%) | 9 (31%) | 87 (30%) | |
| Diagnósticos (CIE-10) (%) | ||||
| Trastorno psicótico | 9 (2,8%) | 1 (3,4%) | 8 (2,8%) | 0,035 |
| Trastorno ansiedad | 8 (2,5%) | 3 (10,3%) | 5 (1,7%) | |
| Trastorno afectivo no reactivo | 64 (20,1%) | 9 (31%) | 55 (19%) | |
| Trastorno adaptativo-Reacción depresiva prolongada | 182 (57,1%) | 11 (38%) | 171 (59%) | |
| Trastorno personalidad | 38 (11,9%) | 3 (10,3%) | 35 (12%) | |
| Otros trastornos | 18 (5,6%) | 2 (7%) | 16 (5,5%) | |
BDE: Escala de Desesperanza de Beck; BDI: Inventario de Depresión de Beck; CIE-10: Clasificación Internacional de Enfermedades Mentales; DE: desviación estándar; EGB: Educación General Básica; ESO: Educación Secundaria Obligatoria; FP: Formación Profesional; ILT: incapacidad laboral transitoria; IS: intento de suicidio; NS: no significativo; RIS: repetición de intento de suicidio; USM: unidad de salud mental.
En cada grupo para las variables cuantitativas se representa la media y su desviación estándar y para las variables cualitativas las frecuencias y sus porcentajes.
El número de RIS en los pacientes que abandonaron el programa fue de 2 (6,9%) durante el periodo de seguimiento en el programa, mientras que en los sujetos que no lo abandonaron fue de 27 (10,8%). Por otro lado, otros 5 sujetos (7,1%) tras el abandono del programa cometieron una RIS según los registros del servicio de urgencias, en el periodo de 12 meses desde su incorporación.
En cuanto a las faltas a consulta, el 40% de los pacientes faltó a alguna consulta durante el periodo de seguimiento, de los cuales un 37% no realizan RIS frente al 63% de pacientes con alguna falta que sí lo hicieron (p=0,009).
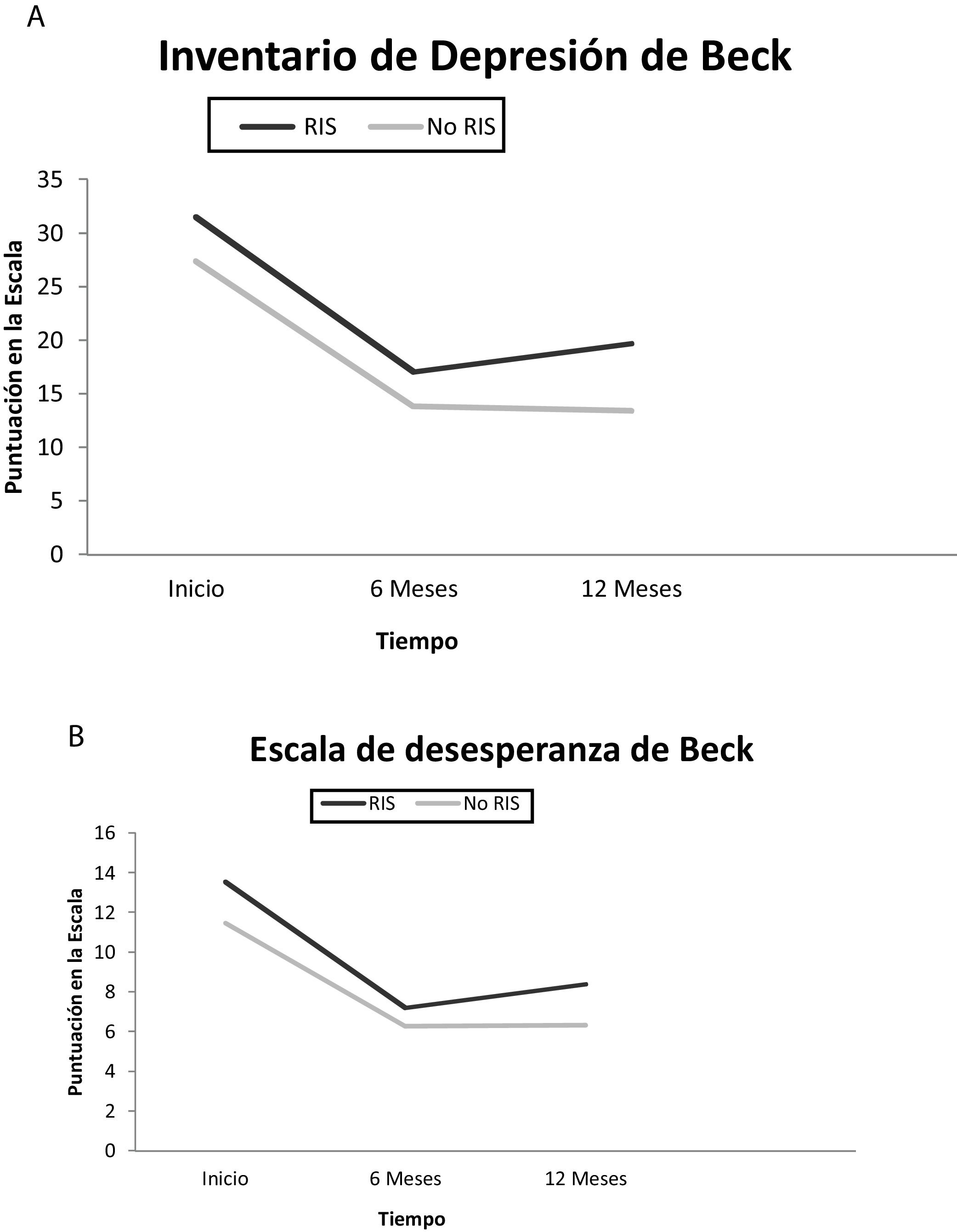
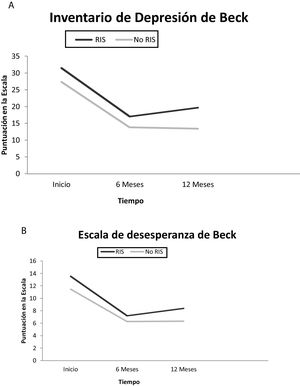
Con respecto a las escalas, BDI y BDE, se registra una mayor puntuación en los pacientes que realizan una RIS en comparación con los que no. Es estadísticamente significativa en la escala inicial (p<0,05) y a los 12 meses en el caso de la escala BDI (p<0,009). No hay evidencias de que la evolución en el tiempo de los que realizan RIS sea diferente a los que no la realizan (fig. 1).
Respecto a los impulsos suicidas (ítem 9 BDI), se observa una mejoría en las puntuación a los 6 y a los 12 meses tanto en la muestra total de pacientes como en los que realizan RIS (p<0,001).
La intoxicación medicamentosa fue el método más empleado en el intento índice, con 240 casos (76%) y este porcentaje aumenta hasta el 96% (27 sujetos) en los que presentan RIS (p<0,05). De los 27 pacientes que realizan RIS escogiendo la sobreingesta de fármacos como método del intento índice, 25 (93%) mantienen el mismo método en la RIS (p<0,001).
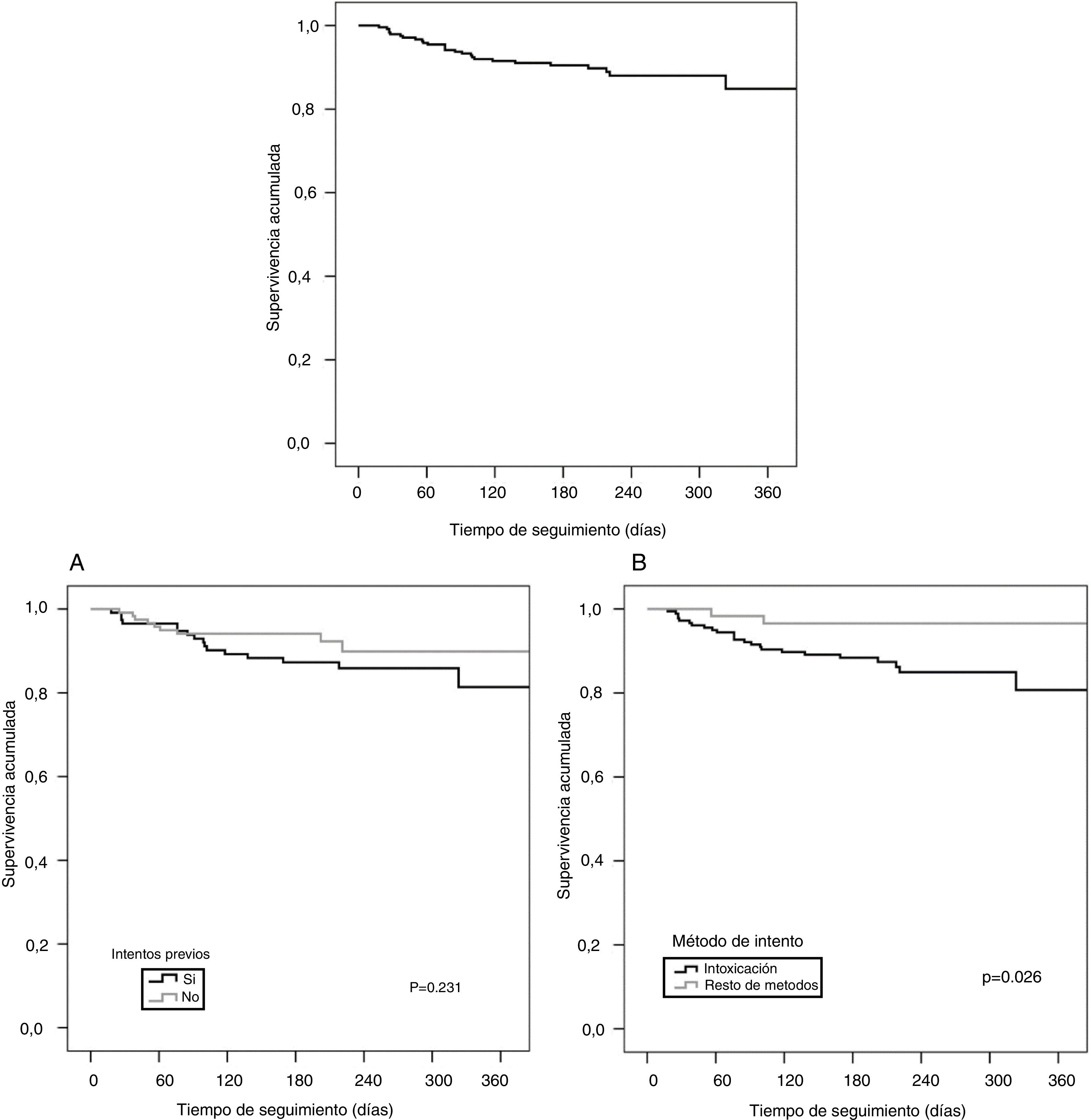
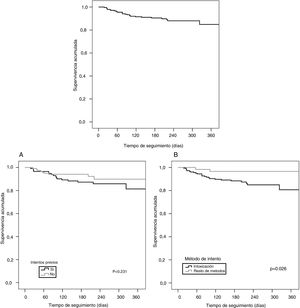
La probabilidad de RIS es significativamente mayor en los pacientes con historia de IS previo en los últimos 180 días en comparación con los que no tienen historia de IS o historia de IS previo entre 180-365 días o más tiempo.
Hubo 2 suicidios consumados en la muestra durante el seguimiento (0,9%). De ellos, uno se incluyó en el programa después de un IS tras la ingesta de fármacos, con posterior suicido consumado por precipitación; y el otro, se desconoce el método de suicidio consumado, se incorporó al programa por lesiones con arma blanca.
En el análisis multivariante (tabla 3) destaca que los pacientes que utilizan la intoxicación medicamentosa como método de intento índice tienen 5,4 veces más riesgo (IC95% 1,2-23,6) de realizar un nuevo IS que los pacientes que emplean otros métodos. Con respecto a la historia de IS previo al intento índice, tienen un riesgo 4,9 veces mayor (IC95% 1,7-14) de RIS durante los primeros 180 días, con una disminución progresiva a medida que pasa el tiempo.
Análisis multivariante. Modelo de regresión logística
| Variable | OR | IC95% | Valor de p |
|---|---|---|---|
| Método de intento índice | |||
| Otros métodos | 1 | - | |
| Medicación | 5,38 | 1,22-23,64 | 0,026 |
| Días desde el intento previo al intento índice | |||
| No intento previo | 1 | - | |
| <180 días | 4,86 | 1,69-14 | 0,003 |
| 180-365 días | 1,86 | 0,21-16,51 | 0,577 |
| >365 días | 1,46 | 0,59-3,62 | 0,416 |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
En negrita, valores estadísticamente significativos.
En la figura 2 se muestran las curvas de supervivencia de los pacientes que realizan RIS durante el seguimiento en el PII, en función de las variables previamente analizadas y se reflejan las diferencias estadísticas encontradas entre ellas.
DiscusiónEn este estudio se observa que el porcentaje de RIS durante el PII se sitúa en torno al 10%, porcentaje similar a publicaciones de otros autores7,22.
Con relación al objetivo principal del estudio, destacar que los principales factores que parecen relacionarse con la RIS son el método en el intento índice y los días transcurridos desde el IS previo al intento índice.
Los métodos empleados en el IS han demostrado tener un importante valor predictivo23. El método más utilizado en la muestra para el intento índice fue la sobreingesta de fármacos, acorde con los resultados de los estudios publicados, que lo consideran el método más utilizado tanto en el IS como en la RIS, y con una prevalencia elevada en el sexo femenino17,24,25, teniendo en cuenta que en el presente estudio el 74,3% son mujeres. Señalar que casi la totalidad de las RIS sale de este grupo, con empleo de métodos de letalidad similar al intento índice.
Estos datos subrayan la necesidad de prestar más atención y no subestimar la peligrosidad de la sobreingesta de fármacos ya que el riesgo de RIS es elevado, sobre todo en los primeros 180 días tras el intento.
Por otra parte, la historia previa de IS es señalada como uno de los factores de riesgo más predictivos de futuros comportamientos suicidas26-28. Hasta dos tercios de los individuos que realizan un IS, tienen historia previa de intento29. En nuestro estudio, el 50% de la muestra tiene historia previa de intento y esta tasa se eleva a un 60% en el grupo de pacientes que realizan RIS durante el periodo de seguimiento.
Una variable de alto interés y relacionada con el intento previo es el tiempo transcurrido desde el último intento. Durante los primeros 180 días e incluso durante el primer año después del IS, el riesgo aumenta considerablemente30. Estudios recientes estiman que la incidencia en el primer año es del 16% para la RIS y del 2% para el suicidio consumado31. En el presente estudio, la tasa de RIS fue mayor en los pacientes con historia de intento previo en los últimos 180 días, con un riesgo 5 veces mayor y un descenso gradual con el paso del tiempo. Según algunos autores, podría estar en relación con la mayor accesibilidad a la memoria de los recuerdos del intento previo, por lo que ante un mínimo estimulo se desencadena un nuevo IS32.
El papel de los trastornos mentales como factores de riesgo de IS es bien conocido. El trastorno adaptativo-reacción depresiva prolongada es el más prevalente en este estudio y su sintomatología afectiva es moderada. Por otro lado, el trastorno afectivo no reactivo es el más frecuente en los pacientes con RIS, dejando claro que a una mayor sintomatología depresiva le corresponde un mayor riesgo de RIS. Estos datos son concordantes con los que refleja el Programa de Prevención de la Conducta Suicida en Barcelona, donde el trastorno afectivo no reactivo representa el 48% de la muestra7,33,34.
Niveles elevados de depresión y desesperanza se asocian a RIS. La desesperanza se considera el factor psicológico más influyente en relación con el riesgo de IS; el 91% de los pacientes que realizan IS expresan desesperanza en la escala de Beck33.
Se recoge en la muestra una mayor puntuación en las escalas de Beck (BDI y BDE) en los pacientes que realizan un nuevo IS durante el programa en comparación con los que no lo hacen, coincidiendo con los registros de otras publicaciones en las que se vio una mayor puntuación en los pacientes con múltiples intentos, comparados con los que realizan un solo intento27.
Las escalas de Beck tienen excelentes propiedades psicométricas por lo que pueden ser consideradas una herramienta útil para valorar los niveles de depresión y desesperanza35. El descenso en la puntuación de los test a los 6 meses podría ser reflejo de la utilidad de la intervención que se realiza en el PII, tal como recogen otras publicaciones, en la que se demuestra una reducción de los niveles de depresión y desesperanza significativamente mayor con la intervención especializada con relación a la estándar36. Se produce un aumento de la puntuación a los 12 meses, en los pacientes que presentan RIS, sobre los que no realizan RIS. Una RIS implica una nueva elevación de los niveles de depresión y desesperanza, reflejado en la puntuación de las escalas, lo que nos haría plantear la necesidad de reiniciar la intervención en dichos pacientes.
Con relación a los pacientes que no presentan RIS, el descenso acusado de la puntuación no persiste después de los 6 meses ya que nos encontramos con valores próximos a la normalidad.
Respecto al Ítem 9 del BDI, la menor puntuación a los 6 y 12 meses es reflejo de la reducción del impulso suicida y, por tanto, la mejoría clínica.
A diferencia de lo observado en estudios previos, no se ha encontrado asociación estadística entre RIS y las variables sociodemográficas30,31.
La probabilidad de RIS en los pacientes que faltan a consulta del PII es mayor que en los pacientes que abandonan el programa. Es probable que estos últimos necesiten menos la intervención ya que son pacientes menos graves. Esto queda reflejado por la menor edad, la presencia de una menor gravedad somática en el intento índice y una menor prevalencia del diagnóstico del trastorno afectivo no reactivo en comparación con los pacientes que no abandonan. En los pacientes que realizan RIS, casi el 60% no asistió a alguna consulta durante el PII, el doble que los que no presentan RIS.
Finalmente matizar que en el PII, como en otros programas que se han diseñado para prevenir la RIS, el foco de acción se centra principalmente en el seguimiento estrecho de los pacientes en los primeros meses tras el IS y el tratamiento psicofarmacológico y psicoterapéutico del trastorno afectivo no reactivo. El esfuerzo en dichos puntos se debe principalmente a su nivel de evidencia en las estrategias de prevención11,14,22,25,37.
Este estudio presenta algunas limitaciones. Por un lado, el carácter retrospectivo del estudio facilita la aparición de sesgos debido a la dificultad en la recogida y calidad de la información. Por otro lado, están los abandonos; 70 pacientes de la muestra abandonan el programa a lo largo de los 12 meses de seguimiento, de los cuales 5 realizan una RIS tras el abandono según los registros del EOXI; pero, es posible que algunos RIS no hayan pasado por el servicio de urgencias del EOXI, por lo que se podría carecer del registro completo de los pacientes que realizasen RIS. La falta de homogeneidad de la intervención médica tras el intento índice es otra limitación; las intervenciones variaron según la gravedad del IS, pudiendo ir desde una entrevista psiquiátrica y derivación al PII hasta un ingreso hospitalario en la unidad psiquiátrica de agudos. Sin embargo, el protocolo de intervención tiende a evitar el ingreso y promueve la derivación a la unidad del PII, ya que los recursos son limitados, y en caso de ingreso son de corta duración, por lo que se mantiene una relativa homogeneidad de las intervenciones. Por otra parte, existen una serie de sujetos que han podido realizar un IS sin haber sido atendidos y registrados por el servicio de urgencias del EOXI ya sea porque son valorados por centros sanitarios privados o simplemente porque no acuden a ningún centro sanitario.
Los criterios de inclusión del PII abarcan todos los IS independientemente de la gravedad, lo que puede generar un sesgo de selección. Si bien es conveniente un tiempo de seguimiento para determinar de forma adecuada la gravedad de los trastornos, teniendo en cuenta que la mayoría de los pacientes no son conocidos para la red asistencial, lo que lleva al riesgo de no incluir a pacientes de evolución grave que pueden desencadenar un suicidio consumado.
Por último reseñar que la muestra es muy específica y no se puede considerar totalmente representativa de los casos que realizan tentativa de suicidio; esta limitación está en relación con la dispersión geográfica del área del estudio.
La unidad del PII está en Ourense ciudad, lo que conlleva que muchos pacientes prefieran realizar un seguimiento por su psiquiatra del hospital comarcal de referencia (Verín y el Barco de Valdeorras) ya que la distancia es considerable y supone una limitación para el seguimiento.
Ante los resultados obtenidos en este estudio hay que resaltar que, aunque los psicofármacos son necesarios para el tratamiento psicopatológico, el alto riesgo de mal uso, constatado ya en el intento previo, obliga a un seguimiento más estrecho del paciente.
Resulta de suma importancia el reconocimiento de los pacientes con historia de IS previo, con necesidad de un seguimiento más estrecho durante los primeros 180 días, evitando una baja adherencia a la consulta. Por ello hay que insistir en la necesidad de una recogida de la información lo más exhaustiva posible y en la creación de un sistema de advertencia informático, que alerte al clínico del paciente con historia de intento previo, especialmente en el periodo señalado.
ConclusionesEn el momento actual carecemos de test psicológicos, técnicas clínicas o marcadores biológicos con la sensibilidad y especificidad suficientes para predecir RIS30. El valor de los resultados de este estudio radica en que variables como el diagnóstico de trastorno afectivo no reactivo, la puntuación elevada en las escalas de Beck, la historia de IS previa (principalmente en los últimos 6 meses) y la sobreingesta de fármacos, indican un alto riesgo de RIS, por lo cual, investigar su presencia supone una herramienta fundamental para el clínico, ya que permite estimar el nivel de riesgo del paciente y así realizar una intervención más individualizada y acertada. Sin olvidar que los datos indican que todo paciente que haya realizado un IS debe ser seguido más estrechamente durante los primeros 180 días tras el intento. Sería recomendable la aplicación de diferentes estrategias de prevención, en base a los factores de riesgo más destacados, con el fin de disminuir tanto la tasa de RIS como de suicidios consumados.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de paciente.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Unidad de Psiquiatría de Orense por su colaboración, a Fiz Lagoa Labrador por su apoyo estadístico y a Susana Rigueira Rey por la realización del abstract.