El trastorno límite de la personalidad (TLP) es un trastorno mental frecuente y grave. Su detección precoz es importante y para ello se requieren instrumentos fiables de cribado. Sin embargo, no existen hasta la fecha instrumentos de screening específicos para el TLP validados en población castellanohablante. El McLean Screening Instrument for Borderline Personality Disorder (MSI-BPD) es un cuestionario autoinformado de 10 ítems que permite detectar la presencia de TLP de forma fiable y rápida. El objetivo de este estudio es la validación del MSI-BPD para su uso en población de habla española.
MétodoSe examinaron las propiedades psicométricas de la versión española del MSI-BPD en una muestra de 344 participantes (170 pacientes con orientación diagnóstica de TLP y 174 controles sanos).
ResultadosEl análisis factorial exploratorio mostró la existencia de una estructura bifactorial. La escala presentó una elevada consistencia interna (KR-20=0,873) y una óptima fiabilidad test-retest (CCI=0,87). Mediante un análisis de regresión logística y con la DIB-R como referencia se estableció un punto de corte óptimo de 7, obteniendo una adecuada sensibilidad (0,71) y especificidad (0,68). El área bajo la curva fue de 0,742 (IC 95% 0,660-0,824). El análisis discriminante permitió observar una capacidad clasificatoria de la escala del 72,8%.
ConclusionesLa versión española del MSI-BPD presenta buenas propiedades psicométricas como instrumento de cribado del TLP. Su aplicación en la práctica clínica y en la investigación puede ser de gran utilidad para la detección del TLP por su rapidez y facilidad de uso.
Borderline personality disorder (BPD) is a common and severe mental illness. Early detection is important and reliable screening instruments are required. To date, however, there has been no evidence of any specific BPD screening tool validated for the Spanish-speaking population. The McLean Screening Instrument for Borderline Personality Disorder (MSI-BPD) is a 10-item self-report questionnaire that can detect the presence of BPD in a reliable and quick manner. The aim of the present study is the validation of the MSI-BPD for its use in the Spanish-speaking population.
MethodPsychometric properties of the MSI-BPD Spanish version were examined in a sample of 344 participants (170 outpatients with the possible diagnosis of BPD and 174 healthy controls).
ResultsExploratory factor analysis revealed the existence of a bi-factorial structure. The scale showed a high internal consistency (KR-20=0.873) and an optimal test-retest reliability (ICC=0.87). Using logistic regression analyses and taking the DIB-R as reference, a best cut-off of 7 was determined, obtaining a good sensitivity (0.71) and specificity (0.68). The area under the curve, was 0.742 (95% CI 0.660-0.824). The discriminant analysis showed a classification ability of 72.8%.
ConclusionsThe Spanish version of the MSI-BPD has good psychometric properties as a measure for the screening of BPD. Its ease and quickness of use make it valuable to detect the presence of BPD in clinical and research settings.
El trastorno límite de la personalidad (TLP) es un desorden mental frecuente y grave con una prevalencia estimada de entre el 0,5 y el 5,9% en población general y del 10% en los pacientes visitados ambulatoriamente en psiquiatría1. Los sujetos diagnosticados de TLP presentan unos elevados costes económicos directos e indirectos y graves consecuencias sociales para los propios individuos, sus familias y para el sistema de salud mental en general debido a las dificultades en la adaptación social, el mayor uso de servicios sanitarios y la elevada tasa de suicidio1–4.
El TLP se caracteriza por un patrón persistente de inestabilidad en las relaciones interpersonales, la autoimagen y la afectividad y una marcada impulsividad, especialmente en la conducta autolesiva5. La heterogeneidad clínica del TLP, la frecuente comorbilidad con otros trastornos de la personalidad y la aparición periódica de enfermedad del eje i contribuyen a la dificultad para establecer un diagnóstico fiable, por lo que a menudo es infradiagnosticado en muchos contextos asistenciales1,4–7. Esta complejidad hace aconsejable el uso de instrumentos estandarizados que complementen la exploración clínica habitual8. Las entrevistas semiestructuradas como la Structured Clinical Interview for DSM-IV Axis II Personality Disorders (SCID-II)9 y la Revised Diagnostic Interview for Borderlines (DIB-R)10, ambas validadas al español, son actualmente los instrumentos de referencia para el diagnóstico del TLP11. Sin embargo, la necesidad de experiencia previa del clínico para la realización de dichas entrevistas y el elevado tiempo que estas requieren dificultan su uso en la práctica clínica general.
Los instrumentos autoinformados pueden ser un buen complemento, ya que aportan algunas ventajas significativas respecto a las entrevistas heteroaplicadas: por su brevedad y por ser autorreportadas pueden ser fácilmente introducidas en la práctica clínica, ahorrando tiempo al clínico, permiten una mayor utilización en distintos contextos sanitarios o de investigación, reducen la defensividad en las respuestas y, debido a su mayor estandarización, suelen presentar propiedades psicométricas superiores. La rapidez y facilidad de uso los hacen especialmente útiles como sistema de cribado; sin embargo, cabe subrayar que no deben ser utilizados como único instrumento diagnóstico, sino en una primera fase, como herramienta para identificar a aquellos sujetos que deben ser evaluados posteriormente de forma más exhaustiva7,12.
El McLean Screening Instrument for Borderline Personality Disorder (MSI-BPD)7 es la primera escala de cribado para el diagnóstico del TLP basada en los criterios diagnósticos del DSM-IV y DSM-V. Surgió como respuesta a la necesidad de una escala válida, fiable y fácil de administrar que permitiera identificar la presencia de TLP de forma preliminar. Hasta este momento, el Personality Diagnostic Questionnaire13 era la única medida de cribado disponible, aunque no era específica para el TLP y presentaba una alta tasa de falsos positivos y una baja especificidad (0,41). El MSI-BPD es un cuestionario autoinformado de 10 ítems puntuados de forma dicotómica (verdadero-falso) que en su versión original presenta unas adecuadas propiedades psicométricas, especialmente en muestras de adolescentes y jóvenes adultos7. Diferentes estudios con población comunitaria, estudiantes y población psiquiátrica han confirmado la bondad psicométrica del instrumento como medida de cribado del TLP14–16. Por ello, en los últimos años, la escala ha sido adaptada y validada a otros idiomas17–19.
Actualmente existen varios instrumentos validados para el diagnóstico y evaluación de los trastornos de personalidad en población de habla española. Hay entrevistas y cuestionarios para el diagnóstico de trastornos de personalidad general, como la SCID-II9,20, la International Personality Disorder Examination21,22, el Personality Assessment Inventory23,24, el Minnesota Multiphasic Personality Inventory-225,26, el Millon Clinical Multiaxial Inventory27,28 y el Personality Diagnostic Questionnaire-429,30, esta última con una escala específica para TLP. También existe la entrevista semiestructurada DIB-R6,10, antes citada, que es específica para el TLP. Finalmente, en los últimos años se han validado escalas para evaluar la severidad clínica del TLP como la Borderline Symptom List-2331,32 y la Clinical Global Impression Scale for Borderline Personality Disorder Patients33.
Sin embargo, no existen hasta la fecha instrumentos de cribado específicos para el TLP validados en población hispanohablante. Por esa razón, el objetivo del presente estudio es la validación de la versión al castellano del MSI-BPD para su uso en la investigación y el ámbito clínico en población de habla española.
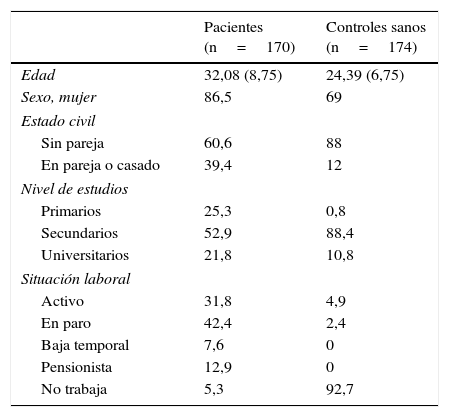
MetodologíaParticipantesEn función de las diferentes características psicométricas a evaluar, se estimó un tamaño muestral necesario de 150 sujetos. De las diferentes características psicométricas a evaluar, la que requiere de un mayor número de efectivos para su estudio adecuado es la validez de constructo (estructura factorial). De acuerdo con la guía (entre 5 y 10 casos por ítem) propuesta por Gorsuch34, el tamaño muestral seleccionado es más que adecuado al situarse por encima de la banda alta del intervalo que delimitaría el número de pacientes necesario (50-100). La muestra total final fue de 344 sujetos; en la tabla 1 se presentan las principales características sociodemográficas de la muestra.
Características sociodemográficas de las muestras de pacientes y controles sanos
| Pacientes (n=170) | Controles sanos (n=174) | |
|---|---|---|
| Edad | 32,08 (8,75) | 24,39 (6,75) |
| Sexo, mujer | 86,5 | 69 |
| Estado civil | ||
| Sin pareja | 60,6 | 88 |
| En pareja o casado | 39,4 | 12 |
| Nivel de estudios | ||
| Primarios | 25,3 | 0,8 |
| Secundarios | 52,9 | 88,4 |
| Universitarios | 21,8 | 10,8 |
| Situación laboral | ||
| Activo | 31,8 | 4,9 |
| En paro | 42,4 | 2,4 |
| Baja temporal | 7,6 | 0 |
| Pensionista | 12,9 | 0 |
| No trabaja | 5,3 | 92,7 |
En la tabla, los datos se muestran como medias (desviaciones estándar) o porcentajes.
El grupo clínico de pacientes estaba constituido por 170 sujetos con orientación diagnóstica inicial de TLP derivados al Hospital de la Santa Creu i Sant Pau y al Hospital de Igualada para su estudio y diagnóstico. El perfil general de la muestra clínica era: mujeres en su gran mayoría, con una media de edad de 32 años, sin pareja estable en la actualidad, con educación secundaria y sin trabajo estable (para más detalle, ver tabla 1). El diagnóstico de TLP fue confirmado para 115 de ellos y descartado para 47, que fueron todos ellos diagnosticados de otro trastorno de la personalidad. No se pudo finalizar la evaluación de 8 pacientes por desvinculación de la unidad.
El grupo control de sujetos sanos estaba constituido por 174 voluntarios sin antecedentes psiquiátricos, en su mayoría estudiantes seleccionados para participar en estudios de farmacología clínica, y también por trabajadores del hospital.
Para el estudio, se excluyeron todos aquellos participantes que presentaban historia clínica de trastorno neurocognitivo, trastorno del espectro de la esquizofrenia y otros trastornos psicóticos, trastorno por dependencia del alcohol u otros tóxicos y trastorno bipolar.
ProcedimientoPara la adaptación de la escala se siguió el procedimiento de traducción-retrotraducción. La escala original fue traducida por una persona bilingüe y con experiencia clínica y fue consensuada con el resto del equipo de investigación. La primera versión fue traducida de nuevo al inglés por un traductor independiente y esta versión fue corregida por los autores de la escala original, que verificaron la adecuación al texto original (ver Anexo 1 con la validación al castellano de la MSI-BPD).
Durante el procedimiento, a los sujetos incluidos en el estudio con sospecha de TLP se les administró inicialmente el MSI-BPD y posteriormente las 2 entrevistas diagnósticas: DIB-R y SCID-II. También se utilizó la escala Psychiatric Diagnostic Screening Questionnaire (PDSQ)35 para descartar enfermedad psiquiátrica. A los controles sanos únicamente se les administró el MSI-BPD. Todo este proceso se realizó durante un periodo aproximado de entre una semana y 15 días. Se excluyeron 3 casos de la muestra inicial por error en la cumplimentación. Para el estudio de la fiabilidad test-retest, una submuestra de 30 sujetos contestó por segunda vez la MSI-BPD al cabo de 2 semanas de la primera administración.
Todos los participantes leyeron y firmaron el consentimiento informado y participaron en el estudio de forma voluntaria.
Instrumentos- -
MSI-BPD7: es un cuestionario autoinformado de 10 ítems puntuados de forma dicotómica (verdadero-falso). Incluye un ítem por cada uno de los 8 primeros criterios del DSM-IV y DSM-V para el TLP y 2 ítems para el noveno criterio de paranoia/disociación. La versión original de la escala presenta una alta sensibilidad (0,81) y especificidad (0,85), siendo 7 la puntuación de corte óptima. También se reportó una correcta fiabilidad test-retest (Spearman rho=0,72, p<0,0001).
- -
DIB-R6: es una entrevista semiestructurada compuesta por 125 ítems (cada uno puntuado de 0 a 2 según la frecuencia durante los últimos 2 años). Los ítems exploran 4 dimensiones: cognitiva, afectos, patrones de acción impulsivos y relaciones interpersonales. Las puntuaciones parciales de cada dimensión determinan la puntuación global que va de 0 a 10 puntos, siendo 6 el punto de corte compatible con el diagnóstico de TLP para la versión española de la entrevista.
- -
SCID-II20: es una entrevista clínica semiestructurada que permite la evaluación de todos los trastornos de personalidad específicos del eje ii del DSM-IV, así como los otros 2 del apéndice y los inespecíficos. Contiene 15 ítems para el TLP en formato de respuesta sí/no, correspondientes a los 9 criterios del DSM-IV. Cada criterio DSM-IV tiene una pregunta en la SCID-II, excepto el tercero (alteración de la identidad), que está incluido en 4 ítems, el quinto (comportamiento suicida recurrente), con 2 ítems, y el octavo (ira inapropiada), con 3 preguntas.
- -
PDSQ35: es un cuestionario autoadministrado, constituido por 125 ítems con respuesta dicotómica (sí/no) y diseñado para la detección de 13 de los trastornos psiquiátricos de mayor prevalencia. Interroga al sujeto sobre la presencia de síntomas en las últimas 2 semanas, cuando se trata de las 6 primeras subescalas: Trastorno depresivo mayor, Trastorno por estrés postraumático, Bulimia, Trastorno obsesivo-compulsivo, Crisis de angustia, Psicosis; o en los últimos 6 meses, cuando se hace referencia a las otras 7 afecciones incluidas: Agorafobia, Fobia social, Abuso/dependencia al alcohol, Abuso/dependencia de sustancias, Trastorno de ansiedad generalizada, Trastorno de somatización e Hipocondría.
Todos los análisis se llevaron a cabo mediante el paquete estadístico SPSS versión 18.0 para Windows. Una vez calculados los estadísticos descriptivos de la muestra, se examinaron las propiedades psicométricas del MSI-BPD.
Se llevó a cabo un análisis factorial exploratorio para evaluar la validez de constructo del MSI-BPD. También se estudió la consistencia interna de la escala mediante el coeficiente Kuder-Richardson (KR-20). La fiabilidad test-retest se analizó en una submuestra de 30 pacientes con diagnóstico de TLP mediante el coeficiente de correlación intraclase (CCI) entre las puntuaciones del MSI-BPD obtenidas en 2 administraciones consecutivas separadas por 2 semanas.
Posteriormente se establecieron los niveles de sensibilidad y especificidad para estudiar la concordancia diagnóstica entre el MSI-BPD y la DIB-R (utilizada como escala gold standard para el diagnóstico del trastorno) en la muestra clínica teniendo en cuenta diferentes puntos de corte y estableciendo el punto de corte óptimo para la versión española del MSI-BPD. Una vez establecido dicho punto de corte, se realizó un análisis de regresión logística para analizar la precisión diagnóstica de la escala. El área bajo la curva COR fue interpretada según los rangos de precisión diagnóstica recomendados por Fischer et al.36.
La validez convergente con las subescalas de la SCID-II se estimó mediante la prueba χ2 y con las puntuaciones en las subescalas del PDSQ mediante correlaciones de Spearman. Se realizó un análisis discriminante por el procedimiento stepwise con la intención de examinar la capacidad del MSI-BPD para clasificar correctamente los casos TLP positivos vs. negativos.
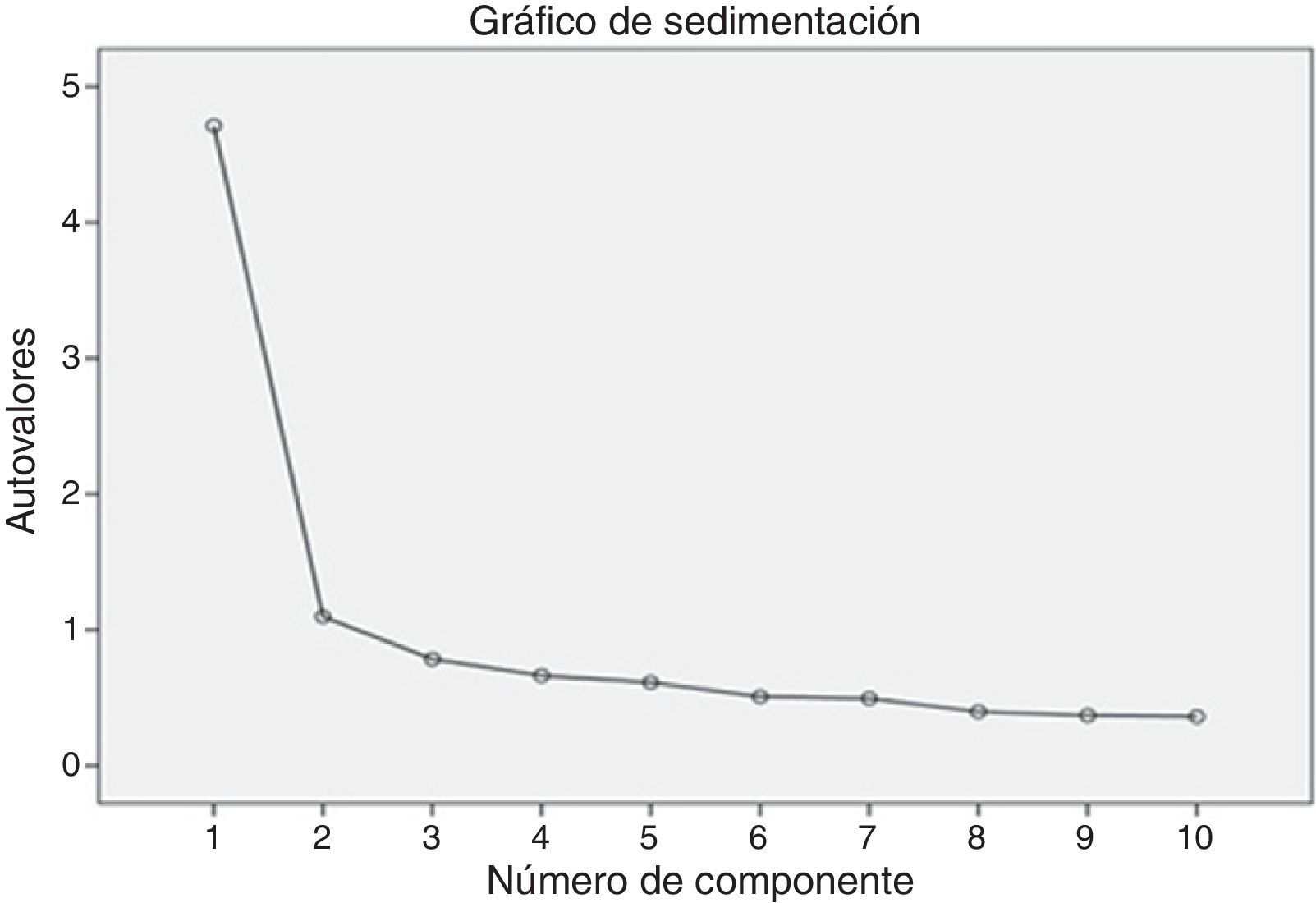
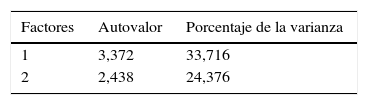
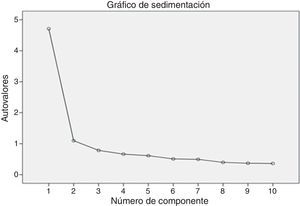
ResultadosValidez de constructoEl análisis factorial exploratorio se realizó con la muestra completa. Después de comprobar que cumplían las condiciones de aplicación (KMO=0,90 y prueba de esfericidad de Bartlett significativa [χ2(45)=1.301,58, p<0,001]), se procedió a la factorización de ejes principales de la escala con rotación Varimax. La solución indicó la existencia de 2 factores observados en el gráfico de sedimentación (fig. 1). El primer factor mostró una varianza del 33,71%, y el segundo factor, del 24,37%. Todos los ítems presentaron comunalidades superiores al 50% excepto el ítem 2 (46%) y el 6 (49%). Respecto a la carga factorial, todos los ítems presentaron cargas elevadas con el primer factor, excepto el ítem 7. En la matriz de componentes rotados con Varimax, los ítems 7, 8 y 9 presentaron cargas elevadas en el segundo factor. El análisis del contenido de los ítems de ambos factores demostraría la existencia de un factor principal caracterizado por ítems relacionados con el constructo de «impulsividad-emocionalidad» y un segundo factor con ítems sobre «clínica cognitiva» (ver fig. 1). Dicha solución bifactorial explicó un 58,09% de la varianza total de la escala.
Consistencia internaLa versión española del MSI-BPD presentó para la muestra total un buen nivel de consistencia interna (KR-20=0,873), indicando una alta fiabilidad interna global con puntuaciones totales que oscilaron entre 0 y 10 y con una puntuación media de 4,43 (DE=3,27).
Estabilidad temporalSe estudió la fiabilidad test-retest del MSI-BPD en una submuestra de 30 participantes. Se compararon las puntuaciones obtenidas en 2 administraciones separadas por 2 semanas mediante el CCI entre ambas puntuaciones totales (CCI=0,87).
Sensibilidad y especificidadEn la muestra clínica, el MSI-BPD mostró una sensibilidad de 0,71 y una especificidad de 0,68 con la DIB-R utilizando un punto de corte situado en 7 (el establecido en la versión original del MSI-BPD7). Utilizando un punto de corte de 6, se observó una sensibilidad algo mayor de 0,84 y una especificidad más reducida de 0,51. La baja especificidad observada con el punto de corte en 6 justifica la utilización del situado en 7 para la versión española, igual que en la versión original (tabla 2).
Análisis factorial exploratorio: varianza explicada y matriz de configuración
| Factores | Autovalor | Porcentaje de la varianza |
|---|---|---|
| 1 | 3,372 | 33,716 |
| 2 | 2,438 | 24,376 |
| Matriz de componentes rotados | ||
|---|---|---|
| Componente | ||
| 1 | 2 | |
| 1. ¿Alguna de tus relaciones personales más cercanas se ha visto en problemas debido a múltiples discusiones o rupturas frecuentes? | 0,778 | 0.206 |
| 2. ¿Has tratado intencionadamente de hacerte daño físico (quemarte, cortarte, pegarte)? ¿Has realizado alguna tentativa de suicidio? | 0,732 | −0,037 |
| 3. ¿Has tenido al menos 2 de los siguientes problemas de impulsividad?: atracones frecuentes, gastos desproporcionados, abuso de alcohol, episodios de agresividad verbal | 0,685 | 0,229 |
| 4. ¿Te has sentido extremadamente malhumorado? | 0,681 | 0,297 |
| 5. ¿Te has sentido o te sientes enfadado la mayor parte del tiempo? ¿Has actuado frecuentemente de manera furiosa o sarcástica? | 0,601 | 0,359 |
| 6. ¿A menudo has sentido desconfianza de la gente? | 0,568 | 0,447 |
| 7. ¿Te has sentido frecuentemente tú mismo como irreal o como si las cosas que te rodean no fuesen reales? | 0,535 | 0,417 |
| 8. ¿Te has sentido o te sientes vacío de forma crónica? | 0,026 | 0,845 |
| 9. ¿Te has sentido a menudo con la sensación de no saber quién eres o que no tienes identidad propia? | 0,280 | 0,800 |
| 10. ¿Has hecho esfuerzos desesperados para evitar sentirte abandonado, como, por ejemplo: llamar repetidamente a una persona para que te confirme que está preocupada por ti, suplicarle que no te deje, agarrarte físicamente? | 0,499 | 0,630 |
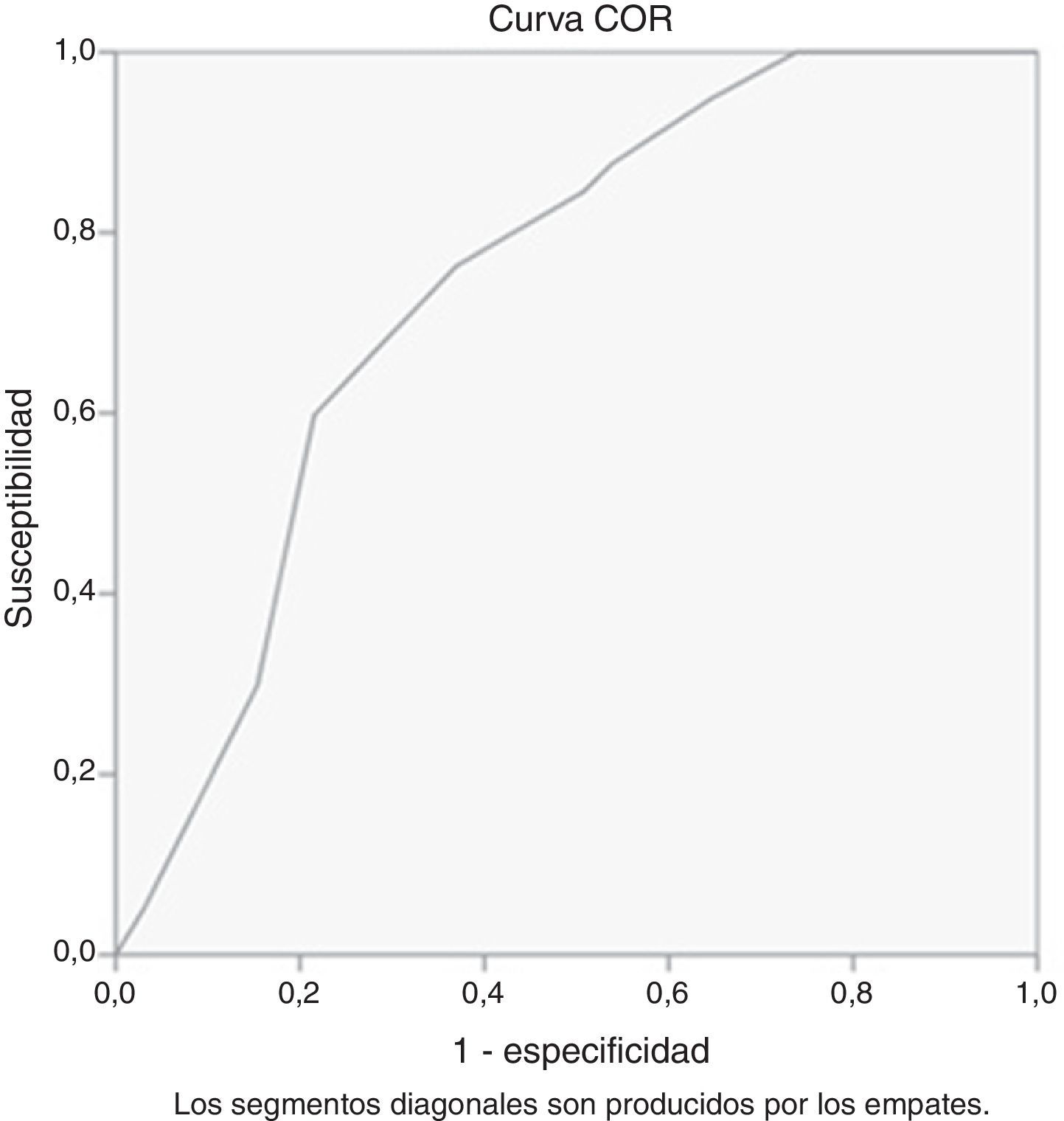
El análisis de las curvas COR se realizó tomando como referencia la DIB-R. Para el punto de corte de 6, el área bajo la curva (AUC) fue de 0,752, p<0,001 (con un intervalo de confianza de 0,65-0,85). Para el punto de corte de 7 la AUC fue de 0,742, p<0,001 (con un intervalo de confianza de 0,66-0,82) (fig. 2).
Validez convergentePara el análisis de validez convergente, se comparó el resultado del MSI-BPD con la subescala de TLP de la SCID-II, observándose una relación significativa (χ2=15,42, p<0,01), así como con las subescalas Histriónico y Antisocial (χ2=4,66 y χ2=6,67, p<0,05). Con las subescalas Evitativo, Obsesivo, Depresivo, Paranoide y Narcisista mostró una relación de independencia (p>0,05), y con el resto, la relación entre variables no se pudo definir por valores muy bajos en algunas de las frecuencias teóricas.
También se compararon las puntuaciones del MSI-BPD con las del PDSQ mediante una correlación de Spearman (n=67), obteniéndose correlaciones moderadas con las subescalas de Agorafobia (rho=0,63), Trastorno depresivo mayor (rho=0,59), Trastorno de ansiedad generalizada (rho=0,53), Fobia social (rho=0,55), Psicosis (rho=0,59), Crisis de angustia (rho=0,49) y Trastorno por estrés postraumático (rho=0,43) (todas con p<0,01); y correlaciones más débiles con las subescalas de Bulimia (rho=0,34) y Trastorno obsesivo-compulsivo (rho=0,39) (p<0,01), y con Trastorno de somatización (rho=0,31) e Hipocondría (rho=0,27) (p<0,05). No se observaron correlaciones significativas entre el MSI-BPD y el resto de las subescalas del PDSQ: Abuso/dependencia al alcohol (rho=0,20) y Abuso/dependencia de sustancias (rho=0,07) (p>0,05).
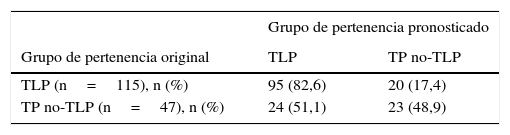
Análisis discriminanteFinalmente, se realizó un análisis discriminante mediante el procedimiento stepwise para comparar una submuestra de pacientes con TLP (n=115) y otra de pacientes con trastorno de la personalidad no TLP (n=47). El análisis mostró una λ de Wilks=0,806, χ2=34,20 (p<0,001). La función discriminante contó por el 100% de la variabilidad intersujetos. La correlación canónica fue de 0,441 y la habilidad de clasificación del MSI-BPD fue de 72,8% (tabla 3).
Análisis discriminante del MSI-BPD: capacidad de detección de casos TLP versus TP no-TLP
| Grupo de pertenencia pronosticado | ||
|---|---|---|
| Grupo de pertenencia original | TLP | TP no-TLP |
| TLP (n=115), n (%) | 95 (82,6) | 20 (17,4) |
| TP no-TLP (n=47), n (%) | 24 (51,1) | 23 (48,9) |
Clasificados correctamente el 72,8% de los casos agrupados originales.
Aunque el TLP es el trastorno de personalidad más frecuente en el ámbito clínico y sobre el que más investigación se realiza en la actualidad1, hasta la fecha no existía ninguna escala de cribado validada para población hispanohablante. Este instrumento puede ser muy útil en la práctica clínica y en la investigación por su facilidad y rapidez de uso y por ser autorreportado. En el presente estudio, la validación al español del MSI-BPD mostró unas adecuadas características psicométricas.
El análisis de la estructura dimensional de la versión española del MSI-BPD mostró una solución bifactorial, con un factor principal predominante que denominamos «impulsividad-emocionalidad» y un segundo factor etiquetado como «clínica cognitiva», que incluiría los ítems 7, 8 y 9. A pesar de dicha solución de 2 factores, por coherencia con el concepto clínico del trastorno se debería considerar una única puntuación global de la escala. Al ser el TLP un trastorno con una sintomatología heterogénea y hasta 5 áreas disfuncionales, resulta congruente la aparición de más de un factor, a pesar de tratarse de una única entidad clínica37. Es por este motivo que la versión original del MSI-BPD7 fue considerada como unifactorial y con una sola puntuación final. De forma parecida a nuestro estudio, otras validaciones de la escala también han reportado una estructura multifactorial del MSI-BPD; así, en un estudio previo en población china14 se observaron hasta 4 factores distintos (disregulación afectiva, impulsividad, vacío crónico y problemas interpersonales), correspondientes con las 4 dimensiones principales en la clínica del TLP.
La consistencia interna (KR-20=0,873) y la fiabilidad test-retest (CCI=0,873) de la versión castellana del MSI-BPD fueron elevadas y superiores a las de la versión original. Se obtuvieron aceptables valores de sensibilidad (0,71) y especificidad (0,68), con un punto de corte óptimo de 7. Este punto de corte fue utilizado también en la validación de la versión original de la escala, aunque con una eficiencia diagnóstica superior, sensibilidad=0,81 y especificidad=0,85. En nuestro caso, descartamos el punto de corte de 6 porque, aunque obtuvimos una alta sensibilidad (0,84), la especificidad disminuía considerablemente (0,51). La mayoría de las adaptaciones han utilizado el mismo punto de corte de la escala original, excepto la de André et al.38, la de Noblin et al.16 y la de Chanen et al.39, cuyos puntos de corte fueron≥5, 5,5 y>7, respectivamente, obteniendo ligeras diferencias en los resultados. El AUC observado en nuestro estudio (0,742) indicaría una precisión diagnóstica moderada del MSI-BPD. Los distintos resultados obtenidos en otros estudios tienen que ver, en gran medida, con las distintas poblaciones y contextos en los que se han llevado a cabo. Estudios como el de Noblin et al.16 con adolescentes ingresados, el estudio comunitario con mujeres de Patel et al.15 o el de Kröger et al.18, con una muestra heterogénea de pacientes ambulatorios, son un buen ejemplo de ello (AUC de 0,73, 0,79 y 0,90, respectivamente).
El presente estudio utilizó la DIB-R como medida criterio por considerarla la entrevista con mayor fiabilidad diagnóstica en el TLP6. En la versión original, así como en el estudio de Patel et al.15, se utilizó la DIPD-BPD, mientras que en otras adaptaciones la SCID-II fue la medida de elección (por ejemplo, Melartin et al.17, André et al.38 y Chanen et al.39). Dicha diversidad en la elección del instrumento gold standard, así como los otros puntos anteriormente mencionados, podrían explicar también los distintos resultados entre validaciones en cuanto a la validez de criterio.
En el análisis de la convergencia entre el MSI-BPD y la SCID-II, la correlación con la subescala de TLP fue significativa, tal y como era esperable. También lo fue con las subescalas Histriónico y Antisocial, algo esperable por la elevada prevalencia de comorbilidad descrita y porque comparten algunos criterios diagnósticos ubicados los 3 en el grupo de Trastornos de la Personalidad Clúster B40.
Se observaron correlaciones positivas y significativas entre el MSI-BPD y distintas subescalas del PDSQ. Dichos resultados eran esperables teniendo en cuenta el amplio espectro de síntomas que suelen presentar los pacientes con TLP y la elevada comorbilidad con trastornos de ansiedad y afectivos1. En la misma línea, en el estudio de Noblin et al.16 también se observaron concurrencias entre el MSI-BPD y psicopatología del eje i e ideación suicida. También la validación de la versión holandesa del MSI-BPD19 reportó una correlación moderada (r=0,62) con la escala de depresión. Contrariamente a lo esperado, nuestro estudio no mostró convergencia del MSI-BPD con la subescala del PDSQ de consumo de tóxicos. En este sentido, Gardner y Qualter41 tampoco observaron validez predictiva del MSI-BPD en relación con el abuso de sustancias y los trastornos de alimentación. El análisis discriminante entre pacientes con TLP y personas con otros trastornos de la personalidad permitió observar que la versión española del MSI-BPD parecería ser capaz de clasificar correctamente el 72,8% de los casos clínicos.
Es importante señalar las limitaciones del presente estudio. En primer lugar, hay que destacar que el grupo de pacientes estaba formado principalmente por mujeres, hecho que debería tenerse especialmente en cuenta dado que en la actualidad se estima una prevalencia del trastorno en hombres más elevada de lo que se creía inicialmente1,15. En segundo lugar, hay que tener en cuenta que la muestra clínica de TLP se seleccionó en unidades específicas para el TLP a nivel terciario. Posiblemente la gravedad de los participantes seleccionados sea mayor que en la comunidad o en asistencia primaria. Esto puede haber repercutido en el poder discriminativo de la escala observado y que esta capacidad discriminante fuera menor en otros entornos con pacientes de menor severidad. Las variables sociodemográficas pueden generar diferencias significativas en relación con la sintomatología límite evaluada en el MSI-BPD, con la comorbilidad, con el deterioro social, etc., y deberían controlarse en futuros estudios. También hay que señalar que el tamaño de la submuestra de 30 sujetos utilizada para evaluar la estabilidad temporal de la escala fue algo limitado. Otro aspecto a considerar es la limitada submuestra de pacientes con trastorno de la personalidad no TLP (n=47). Futuros estudios deberían disponer de una muestra clínica de comparación mayor para poder examinar mejor la especificidad de la escala.
En conclusión, la versión española del MSI-BPD presenta unas buenas propiedades psicométricas y una elevada sensibilidad para su utilización como instrumento de cribado en el TLP. Su uso en la práctica clínica puede ser de gran utilidad para una primera aproximación al diagnóstico de pacientes con sospecha de TLP en población de habla española. La rapidez y facilidad de su uso la hace especialmente útil como sistema de cribado en diferentes contextos, como la asistencia primaria o dispensarios de atención en Salud Mental. Sin embargo, la recomendación debe ser como instrumento para identificar aquellos sujetos que deben ser posteriormente evaluados de forma más exhaustiva. También puede ser muy útil en el ámbito de la investigación para descartar de forma rápida y sencilla la presencia de un diagnóstico de TLP.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nombre:
Fecha:
Responde 1 (SI) ó 2 (NO) a las siguientes preguntas:
Durante este último año:
- 1.
¿Alguna de tus relaciones personales más cercanas se ha visto en problemas debido a múltiples discusiones o rupturas frecuentes? 1(SI) 2(NO)
- 2.
¿Has tratado intencionadamente de hacerte daño físico (quemarte, cortarte, pegarte)? ¿Has realizado alguna tentativa de suicidio? 1(SI) 2(NO)
- 3.
¿Has tenido al menos otros dos de los siguientes problemas de impulsividad; atracones frecuentes, gastos desproporcionados, abuso de alcohol, episodios de agresividad verbal? 1(SI) 2(NO)
- 4.
¿Te has sentido extremadamente malhumorado? 1(SI) 2(NO)
- 5.
¿Te has sentido o te sientes enfadado la mayor parte del tiempo? ¿Has actuado frecuentemente de manera furiosa o sarcástica? 1(SI) 2(NO)
- 6.
¿A menudo has sentido desconfianza de la gente? 1(SI) 2(NO)
- 7.
¿Te has sentido frecuentemente tu mismo como irreal o como si las cosas que te rodean no fuesen reales? 1(SI) 2(NO)
- 8.
¿Te has sentido o te sientes vacío de forma crónica? 1(SI) 2(NO)
- 9.
¿Te has sentido a menudo con la sensación de no saber quién eres o que no tienes identidad propia? 1(SI) 2(NO)
- 10.
¿Has hecho esfuerzos desesperados para evitar sentirte abandonado o ser abandonado, como por ejemplo: llamar repetidamente a una persona para que te confirme que está preocupada por ti, suplicarle que no te deje, agarrarte físicamente? 1(SI) 2(NO)