Los enormes efectos potenciales de determinadas intervenciones en el estilo de vida sobre la mortalidad, morbilidad y costes sanitarios son motivación más que suficiente para el interés actual en la medicina del estilo de vida. La medicina del estilo de vida se ocupa de las intervenciones sobre el estilo de vida que afectan a la salud y a la calidad de vida, y tiene en cuenta todas las causas anteriores a la enfermedad y al riesgo de enfermar, desde todos los niveles de causalidad. En consecuencia, en su manejo terapéutico se incluye una combinación de intervenciones preventivas de salud con actuaciones clínicas personalizadas para cada paciente. Ejemplos de dichas intervenciones incluyen, sin limitarse a, todos los siguientes: abandono tabáquico: dieta equilibrada; control de peso corporal; aumento de la actividad física; consumo moderado de alcohol; sueño y descanso adecuados; e incremento del bienestar emocional y mental, entre otros. La aplicación efectiva de la medicina del estilo de vida debería considerarse prioritaria dentro de los cambios necesarios en los actuales sistemas sanitarios y en las políticas públicas de salud.
The enormous potential effects of health behavior change on mortality, morbidity, and health care costs provide ample motivation for the concept of lifestyle medicine. Lifestyle medicine involves the therapeutic use of lifestyle interventions on health and quality of life, and considers not only risk factors and markers, but also a range of antecedent factors from all levels of causality. Treatment would ultimate employ a combination of clinical (patient-centered) and public-health interventions. Examples of target patient behaviors include, but are not limited to, eliminating tobacco use, moderating alcohol consumption, increasing physical activity, improving diet, sleep, and emotional and mental well-being. The effective implementation of lifestyle medicine should be a priority within the necessary changes in current healthcare systems and public health policies.
En los países desarrollados, el estilo de vida es uno de los mayores condicionantes sobre el estado de salud de la población. Un porcentaje muy elevado de las consultas médicas en Atención Primaria y especializada son por enfermedades relacionadas con el estilo de vida (y por lo tanto prevenibles). Asimismo, en la gran mayoría de guías de práctica clínica se recomiendan cambios en el estilo de vida como primera línea de tratamiento. En consecuencia, el estilo de vida no es solamente un tema de salud pública, es también de gran relevancia clínica en el manejo terapéutico actual de la enfermedad, y en especial de las patologías crónicas. El advenimiento de la «medicina del estilo de vida» pretende resolver los déficits existentes y dar continuidad entre la medicina preventiva y la práctica clínica real centrada en el paciente1.
La carga de las enfermedades crónicas: la salud mentalLa enfermedad coronaria, los accidentes vasculares cerebrales, la hipertensión, la hipercolesterolemia, la obesidad, la diabetes, la EPOC, muchos tipos de neoplasias, la osteoporosis, los dolores musculares y de espalda, las cefaleas, el estreñimiento, las patologías alérgicas, las enfermedades de transmisión sexual, la infertilidad, la disfunción eréctil, y muchas de las enfermedades mentales, entre otras, son condiciones de salud directamente relacionadas con el estilo de vida. Entre todas ellas, y debido a la combinación de alta prevalencia, inicio temprano, persistencia y disfunción, las enfermedades mentales suponen una importante contribución a la carga total de enfermedad. La Organización Mundial de la Salud (OMS) atribuye a los trastornos neuropsiquiátricos el 31% de todos los años vividos con discapacidad y el 1,4% de todos los años perdidos2, aunque esta última cifra estaría muy probablemente infraestimada, puesto que no se incluye aquí la mortalidad por suicidio. La esquizofrenia y las psicosis relacionadas, el trastorno afectivo bipolar, la depresión mayor y el trastorno de pánico son las entidades que en mayor medida contribuyen a la carga global de dichos trastornos. Para el año 2030, la depresión unipolar se predice como la primera causa de carga total de enfermedad3.
¿Qué es el estilo de vida?El concepto «estilo de vida» se utilizó por primera vez en 1979, por el escritor y futurista Alvin Toffler4, quien predijo la explosión de distintos estilos de vida en una sociedad post-industrial. La manera de comer, efectuar ejercicio, descansar, jugar, comportarse con los demás, pensar, planear, conducir un vehículo, dormir, trabajar, entre otros, y en general la forma total de vivir, están todos incluidos en el término «estilo de vida». Incluye patrones de relaciones sociales, ocio y vestido, y también refleja una actitud típica individual, valores o imagen. Un estilo de vida específico significa la elección consciente o inconsciente de un tipo de comportamiento u otro y puede influenciar sobre los mecanismos biológicos fundamentales que conducen a la enfermedad: cambios en la expresión genética, inflamación, estrés oxidativo y disfunción metabólica.
¿Qué es la medicina del estilo de vida?La medicina del estilo de vida es una disciplina clínica basada en los hechos («evidencia») que se ocupa de las intervenciones sobre el estilo de vida que afectan a la salud y a la calidad de vida. Podría definirse como la «aplicación de principios médicos, ambientales, motivacionales y de comportamiento al manejo clínico y terapéutico de problemas de salud relacionados con el estilo de vida»5. Además de la prevención de la enfermedad (disminución del riesgo), la medicina del estilo de vida también se focaliza en su manejo terapéutico (si dicha condición ya está presente), a menudo de manera más coste-efectiva6 que los tratamientos convencionales basados en fármacos y cirugía. Los enormes efectos potenciales de determinadas intervenciones en el estilo de vida sobre la mortalidad, morbilidad y costes sanitarios son motivación más que suficiente para el interés en la medicina del estilo de vida7. Ejemplos de dichas intervenciones incluyen, sin limitarse a, todos los siguientes: abandono tabáquico: dieta equilibrada; control de peso corporal; aumento de la actividad física; consumo moderado de alcohol; sueño y descanso adecuados, e incremento del bienestar emocional y mental.
La medicina del estilo de vida fue originalmente desarrollada en los Estados Unidos8 y actualmente existen varias asociaciones médicas y proyectos en marcha relacionados con la medicina del estilo de vida, también en España9. Asimismo, desde enero de 2007 se publica la primera revista especializada, la American Journal of Lifestyle Medicine (http://ajl.sagepub.com/). Como disciplina novedosa, la medicina del estilo de vida no pretender ser una alternativa a la medicina convencional, sino más bien una estrategia complementaria para tratar los retos clínicos que suponen los modernos cambios en el estilo de vida. Sin embargo, la medicina del estilo de vida no resulta lucrativa y no suele estar financiada por los sistemas públicos de salud ni por las aseguradoras privadas, por lo que su utilización en la práctica clínica real es muy limitada y no suele formar parte de los programas de formación médica.
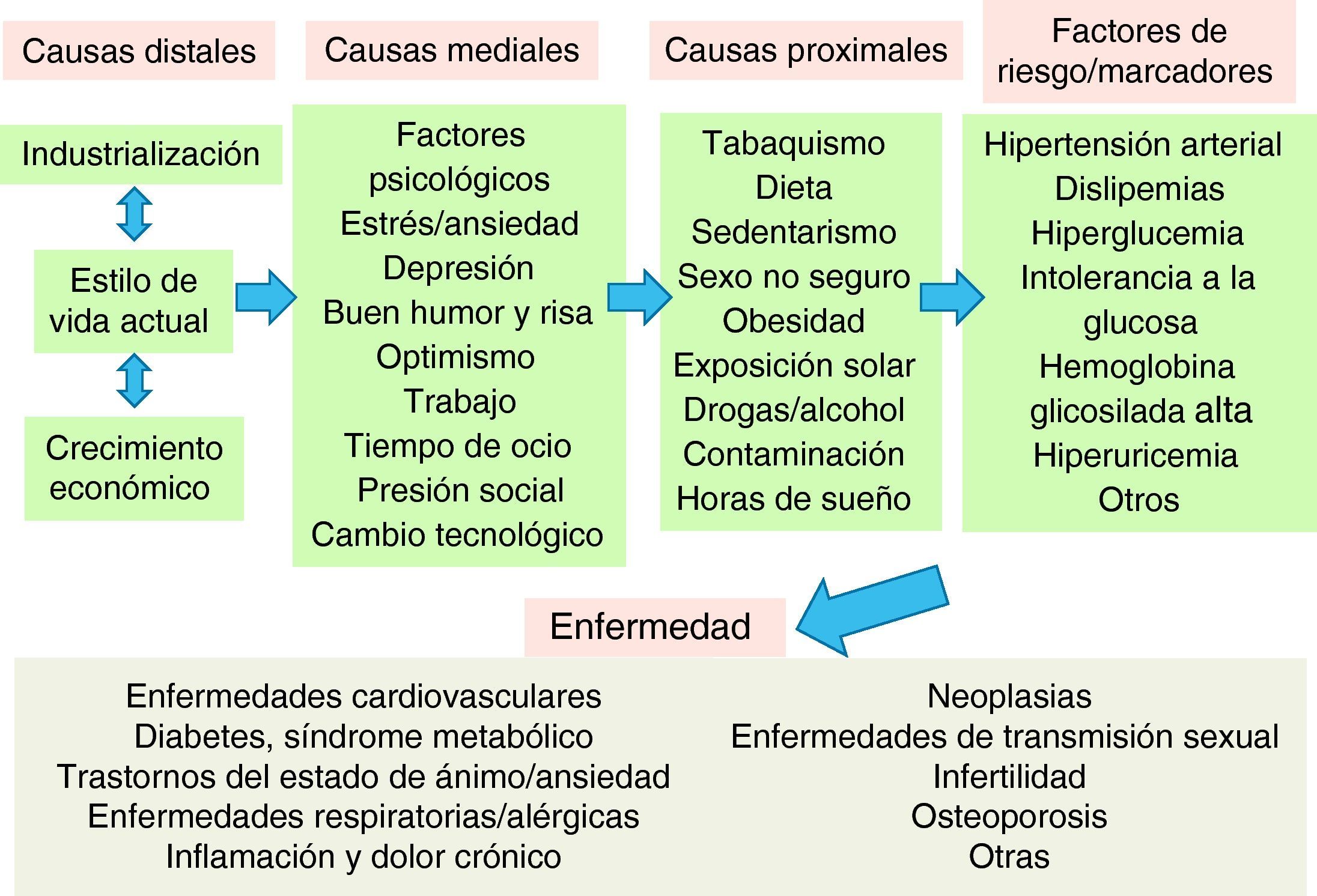
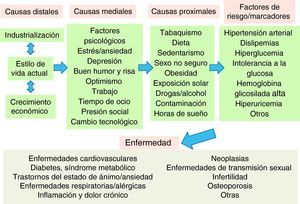
Las causas de la enfermedadEn la actualidad, el abordaje terapéutico de la enfermedad, y más en particular de las patologías crónicas, suele centrarse en los factores de riesgo y en los marcadores biológicos. Sin embargo, estos factores y marcadores tienen numerosas «causas» que son anteriores a la enfermedad (fig. 1). En la medicina del estilo de vida, se tienen en cuenta todas las causas anteriores a la enfermedad y al riesgo de enfermar, desde todos los niveles de causalidad. En consecuencia, en su manejo terapéutico se incluye una combinación de intervenciones preventivas de salud (pública e individual) con actuaciones clínicas personalizadas para cada paciente. Por ejemplo, la prevalencia de hipertensión arterial en la población se podría reducir no sólo con el tratamiento individualizado a nivel de práctica clínica, sino con actuaciones comunitarias de concienciación de los efectos ambientales del uso de combustibles fósiles en lugar de emplear energía personal (ir en bicicleta o caminar) para el transporte. Esta intervención también tendría como consecuencia un aumento del nivel de actividad física, de reducción de la obesidad10 o de los síntomas de depresión y ansiedad, entre otros factores de riesgo de enfermedad cardiovascular y mental, por lo que su rendimiento final podría ser muy superior al abordaje actual de la hipertensión en la medicina convencional.
Jerarquía de causalidad de las enfermedades crónicas.
Fuente: adaptada y ampliada de Egger et al7.
Numerosos estudios («evidencia») avalan la efectividad de las intervenciones sobre el estilo de vida para reducir el riesgo de desarrollar una enfermedad crónica, así como para ayudar en el manejo terapéutico de una condición de salud ya existente11. En base a los datos disponibles, las guías nacionales e internacionales enfatizan la relevancia de las intervenciones sobre el estilo de vida para una buena salud en general, así como para la mayoría de condiciones y enfermedades. El consenso general de estas recomendaciones incluye, sin limitarse a, distintas actuaciones a nivel de la dieta, hábitos tóxicos, ejercicio físico control del peso y bienestar emocional y mental, entre otros (tabla 1)12–15. Para condiciones médicas específicas existen otras recomendaciones (en ocasiones son variaciones de las generales), aunque siempre se enfatizan los siguientes dos puntos clave: se detallan todos los comportamientos saludables y se remarca que incluso pequeñas mejorías en el estilo de vida, si se mantienen en el tiempo, también pueden ayudar a reducir el riesgo de enfermar o bien frenar su progresión.
Medicina del estilo de vida: recomendaciones generales de salud
| • Practicar alguna actividad física moderadamente intensa al menos 5 días por semana, y preferiblemente cada día |
| • Abandonar el hábito tabáquico (si se es fumador) |
| • Moderar el consumo de alcohol: limitarlo a 2 unidades estándara/día (en varones); una unidad estándar/día (en mujeres) |
| • Reducir el peso corporal entre el 5-10% (si sobrepeso u obesidad): |
| ∘ Disminuir la ingesta calórica en 500 kcal/día |
| ∘ Aumentar gradualmente la intensidad del ejercicio físico hasta 60 minutos/día |
| • Asegurar una dieta equilibrada, variada y saludable: |
| ∘ Rica en vegetales y frutas: al menos 2 frutas/3 vegetales por día |
| ∘ Seleccionar alimentos integrales, con alto contenido en fibra (al menos la mitad de cereales que sean integrales) |
| ∘ Limitar la ingesta de ácidos grasos saturados a menos del 10% de las calorías y de ácidos grasos trans (margarina, bollería, fritos) a menos del 1% |
| ∘ Reducir el colesterol a menos de 300 mg/día, seleccionando carnes magras, alternativas vegetales y productos lácteos desnatados, y minimizando la ingesta de grasas parcialmente hidrogenadas |
| ∘ Consumir pescado, en especial pescado azul, al menos dos veces por semana |
| ∘ Minimizar la ingesta de bebidas y comidas con azúcar añadido |
| ∘ Limitar el consumo de sal (< 5g al día) |
| ∘ Beber suficiente agua (> 1,5 litros/día) |
| • Aumentar el bienestar emocional y mental: |
| ∘ Presentar una actitud optimista y positiva ante la vida12 |
| ∘ Practicar/experimentar el buen humor y la risa13 (≥ 3 minutos de risa intensa al día14) |
| ∘ Gestionar efectivamente el estrés |
| • Dormir las horas de sueño adecuadas (7-9 horas en adultos y mayores) |
Fuente: adaptadas y ampliadas de American College of Preventive Medicine 200911.
Los pacientes con alguna enfermedad mental suelen tener peor salud física que la población general, con tasas más altas de morbilidad y mortalidad16. La comorbilidad con otros trastornos es frecuente y puede ocurrir a cuatro niveles: con otras enfermedades mentales; con el abuso y dependencia de sustancias; con otras enfermedades crónicas; o con lesiones accidentales y no accidentales, y se atribuiría en parte a factores sociales y de estilo de vida17,18. En particular, se ha descrito un mayor porcentaje de pacientes con dietas inadecuadas, inactividad física, hábito tabáquico, diabetes, obesidad o hiperlipidemia, entre otras condiciones de salud19,20. Asimismo, los efectos secundarios de la propia medicación para tratar la enfermedad mental pueden agravar o añadir riesgos adicionales, como la obesidad, diabetes, enfermedad cardiovascular o síndrome metabólico21. En consecuencia, en estos pacientes adquiere gran importancia la promoción y el mantenimiento de un estilo de vida saludable. Las actuaciones sobre el estilo de vida pueden resultar efectivas tanto para disminuir la morbilidad, la mortalidad y aumentar la calidad de vida22,23, como para optimizar el rendimiento clínico del tratamiento utilizado, incrementar su cumplimiento o mejorar la relación médico-paciente24–28. Las estrategias terapéuticas más coste-efectivas deberán incluir, por lo tanto, una combinación de las terapias farmacológicas con distintas intervenciones preventivas y psicosociales sobre el estilo de vida que pueden facilitarse a nivel comunitario o de Atención Primaria29,30. Las principales barreras para su implementación son factores derivados de la propia enfermedad y del tratamiento, como la falta de motivación, baja autoestima y confianza, o la sedación o el aumento de peso secundarios al tratamiento farmacológico19. Ello sugiere la necesidad de asegurar que los profesionales sanitarios, además de poder ser referentes con su ejemplo, reúnan determinadas competencias, presenten una actitud positiva y esperanzadora frente a la intervención sobre el estilo de vida, y ésta aplicarla preferentemente en grupo (aunque no siempre será recomendable).
Competencias para prescribir medicina del estilo de vidaMotivar de manera efectiva para cambiar el estilo de vida puede ser altamente frustrante y suponer todo un reto, en todo tipo de pacientes. Además de establecer planes de acción en colaboración con el paciente y de programar un seguimiento adecuado, la entrevista motivacional31 ha demostrado ser una técnica útil en práctica clínica para mejorar los resultados deseados en los cambios prescritos. Las técnicas conductuales son las más recomendables para influir sobre cambios en los factores de riesgo y pueden incluir todo lo siguiente11: valoración del paciente, establecimiento de metas, aumento de concienciación, superación de barreras, gestión efectiva del estrés, reestructuración cognitiva, prevención de recaídas, y proporcionar soporte y tratamiento adecuados. No obstante, los profesionales de la salud manifiestan carecer de los conocimientos y habilidades necesarios para motivar y aconsejar intervenciones sobre el estilo de vida a sus pacientes32. Entre las competencias sugeridas para poder prescribir medicina del estilo de vida, se incluyen todas las siguientes33: a) Liderazgo para practicar y promover estilos de vida saludables; b) Saber identificar los marcadores del estado de salud del paciente relacionados con el estilo de vida y demostrar conocimiento de los cambios específicos precisos; c) Valorar la motivación y la disponibilidad del paciente y su familia a realizar dichos cambios y establecer planes de acción conjuntos; d) Utilizar las guías de práctica clínica para ayudar a los pacientes a automanejar su comportamiento de salud y estilo de vida; y e) Trabajar con un equipo multidisciplinario para atender al paciente desde todos los frentes necesarios.
ConclusionesLa medicina del estilo de vida ha demostrado ser una estrategia más coste-efectiva que los abordajes actualmente utilizados en la prevención y el tratamiento de la enfermedad, en particular de las patologías crónicas. No obstante, los profesionales de la salud carecen actualmente de la formación y de los recursos para manejar intervenciones sobre el estilo de vida para sus pacientes. Entre otros factores limitantes, no existen suficientes incentivos y programas de soporte para animar a los profesionales a tratar las causas reales de la enfermedad con intervenciones sobre el estilo de vida, y no con actuaciones a nivel de los factores de riesgo o marcadores. La aplicación efectiva de la medicina del estilo de vida debería considerarse prioritaria dentro de los cambios necesarios en los actuales sistemas sanitarios y en las políticas públicas de salud. En esta época de racionalización del gasto sanitario y de utilización óptima de los recursos disponibles, además de reducir los costes totales, la medicina del estilo de vida tiene el potencial de poder aumentar espectacularmente los indicadores de salud física y mental y de calidad de vida de la población.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.