La linfadenectomía pélvica sirve para una correcta estadificación de neoplasias urológicas, siendo útil para tomar de decisiones terapéuticas.
ObjetivoDescribir la técnica de la linfadenectomía pélvica laparoscópica y estandarizarla.
Material y métodosSe realizó linfadenectomía pélvica laparoscópica a paciente masculino 73 años de edad, con tumor prostático Gleason 6 (3+3) T1bNxM0 y tumor vesical (neoplasia urote-lial de bajo potencial maligno), con urotomografía que demostró ganglio linfático ilíaco interno derecho de 1cm, con reforzamiento de medio de contraste para determinar histopatológicamente origen de ganglio linfático.
ResultadosSe realizó la cirugía en 129 minutos, resecando 4 ganglios izquierdos, 7 derechos, retirando drenaje al cuarto día y egresándose al quinto día. El reporte histopatológico fue negativo.
DiscusiónLa tasa de ganglios positivos reportados en linfadenectomía pélvica varían desde 3.2 % hasta 26.2 %, dependiendo la población estudiada. La técnica deberá estandarizarse en los centros urooncológicos para tener resultados comparativos y confiables. Es un tratamiento de mínima invasión, seguro y eficaz para la estadificación tumoral.
ConclusionesLa descripción y estandarización de la técnica quirúrgica la hace reproducible en el ámbito hospitalario para aquellos médicos que no cuenten con experiencia suficiente, esto los guiará paso a paso con las referencias anatómicas explicadas en el presente artículo.
Urologic neoplasias can be correctly staged through pelvic lymphadenectomy and this procedure is useful for making therapeutic decisions.
AimsTo describe and standardize the technique of laparoscopic pelvic lymphadenectomy.
MethodsA 73-year-old man presented with a stage T1b Nx M0 prostate tumor with a Gleason score of 6 (3+3) and a bladder tumor (urothelial neoplasia of potentially low malignancy). A contrastenhanced computed tomography urography showed a 1cm right internal iliac lymph node. Laparoscopic pelvic lymphadenectomy was performed to histopathologically determine the lymph node origin.
ResultsSurgery lasted 129 minutes, 4 left and 7 right lymph nodes were resected, the drain was removed on the fourth day, and the patient was released on the fifth day. The histopathologic report was negative.
DiscussionThe rate of positive lymph nodes reported for pelvic lymphadenectomy varies from 3.2 % to 26.2 %, depending on the population studied. The technique should be standardized in the urooncologic centers in order to have comparative and reliable results. It is a minimally invasive, safe, and effective treatment for tumor staging.
ConclusionsThe description and standardization of the surgical technique makes it reproducible in the hospital environment for physicians that do not have enough experience, offering a stepbystep guide with anatomic references explained in this article.
El cáncer de próstata ha superado a otros tumores malignos como el principal cáncer en hombres. Desde el advenimiento de la era del antígeno prostático específico (APE), el hallazgo de metástasis ganglionares en los candidatos quirúrgicos con cáncer de próstata ha disminuido significativamente. La mayoría de los datos están reportados a una plantilla de disección en la fosa obturatriz1-4. La disección de ganglios linfáticos pélvicos (linfadenectomía), representa el procedimiento de estadificación más preciso de la presencia de invasión ganglionar (LNI) en el cáncer de próstata clínicamente localizado5. Desde el establecimiento de la linfadenectomía pélvica laparoscópica como un procedimiento de estadificación en pacientes con cáncer de próstata, las indicaciones para la realización de la misma han sido ampliadas para estadificación de neoplasias vesicales, de pene y uretra6. Desafortunadamente, los procedimientos de imagen como la tomografía computarizada (TC) y la resonancia magnética estándar (RM), tienen una capacidad muy limitada para predecir la actividad tumoral en ganglios linfáticos7. La linfadenectomía pélvica laparoscópica ha sido descrita ampliamente para los templetes anatómicos respectivos en revistas extranjeras8,9, en nuestro caso se describirá la técnica laparoscópica en el Hospital Central Militar con la finalidad de estandarizar dicho procedimiento y su abordaje pueda ser adoptado de manera convencional. Se propone en este artículo un abordaje quirúrgico paso a paso de manera detallada.
Material y métodosSe incluye paciente de 73 años de edad, con comorbilidad asociada de hipertensión arterial sistémica controlada adecuadamente; se estudió por sintomatología urinaria obstructiva baja, siendo llevado a resección transuretral de próstata con reporte histopatológico de adenocarcinoma de próstata Gleason 6 (3+3) en más del 5 % de tejido resecado, por lo que se etapifica la neoplasia prostática como un T1bNxMx; observando igualmente durante la resección, una tumoración vesical monofocal menor de 1cm, la cual se resecó por separado y envía a estudio histopatológico reportando neoplasia urotelial de bajo potencial maligno, etapificándose en vejiga un T1NxMx. Se decidieron estudios de extensión con urotomografía, reportando únicamente ganglio ilíaco interno derecho de 1cm con reforzamiento posterior al medio de contraste, se realiza gammagrama óseo negativo para metástasis óseas y se decide realizar linfadenectomía pélvica diagnóstica para determinar origen ganglionar (secundario a neoplasia prostática o vesical), con la finalidad de ofrecer manejo definitivo para ambos primarios conocidos.
Descripción de la técnicaInsuflación de pared abdominal. Se utilizó en el paciente la técnica abierta o de Hasson para la colocación del trocar inicial. El sistema Hasson consiste en una válvula de trompeta con una camisa cónica y un obturador con punta roma. Se realizó incisión de 2cm en la piel a nivel umbilical, se retrajo la grasa pre peritoneal y se incide la fascia. El peritoneo se levanta con un par de pinzas de Kelly y se incide con bisturí frio.
Con esto se obtiene acceso a cavidad peritoneal, y se inserta trocar fijándolo a la fascia. Se establece hemoperitoneo a través del trocar de Hasson, y se visualiza la cavidad abdominal en su totalidad con ayuda de cámara laparoscópica de 30°.
Se utilizaron 5 trocares, los cuales se colocaron bajo visión directa con ayuda de la cámara de video laparoscópica. Un trocar de 10mm a nivel umbilical se pone para el acceso de la cámara laparoscópica. Un segundo trocar se ubica en el lado izquierdo y un tercer trocar de lado derecho a nivel umbilical, lateral a los vasos epigástricos inferiores, alineados con la cresta ilíaca anterosuperior. Dos trocares adicionales se colocan lateralmente a la mitad de la línea entre el ombligo y la sínfisis del pubis. Se inicia la disección del lado donde se tenga la sospecha mayor de afección linfática maligna.
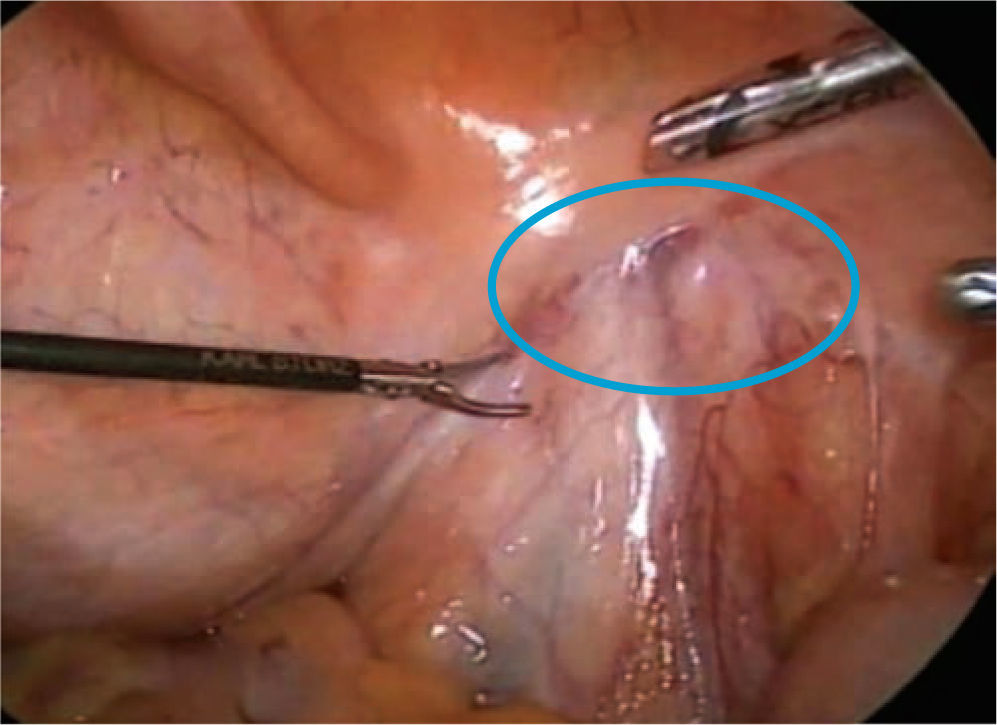
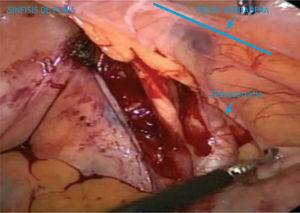
Se posiciona la mesa en posición de Trendelemburg 25°–30° para permitir a estructuras intestinales descender en dirección del diafragma y alejarlas del campo operatorio. Se identifican al ligamento umbilical, los vasos ilíacos, el anillo inguinal interno, deferente, y las estructuras del cordón (fig. 1).
Se determina con estas referencias anatómicas la línea de corte en peritoneo. Con el testículo preparado dentro del campo quirúrgico, el cirujano puede aplicar tracción al testículo del lado de la disección para identificar las estructuras del cordón espermático a medida que ingresan en el anillo inguinal interno.
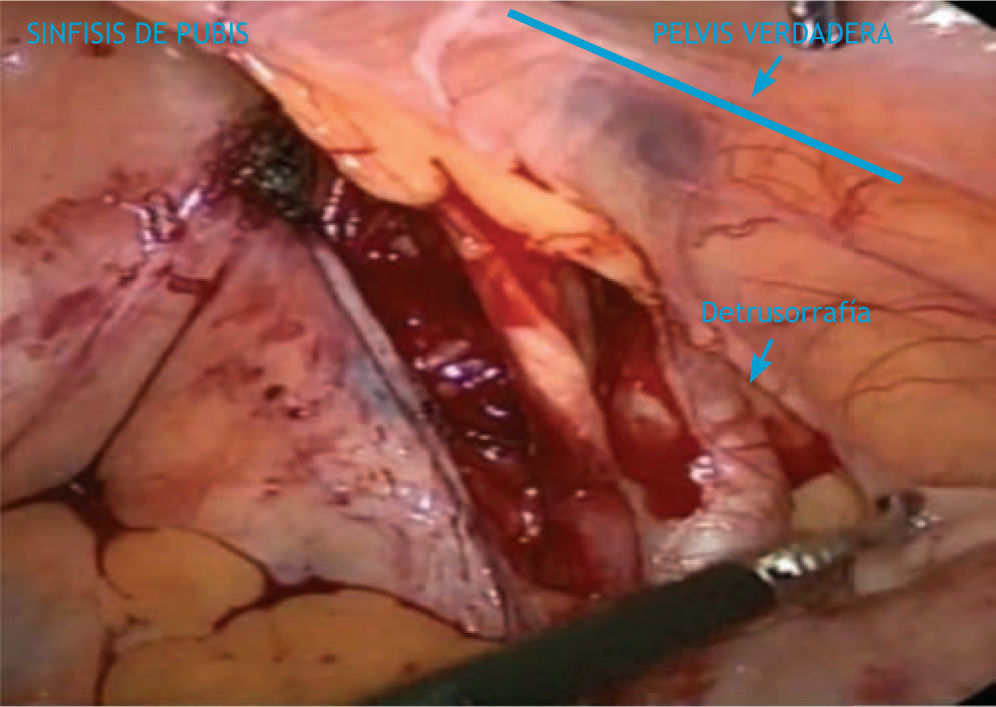
Para la exposición de la arteria y vena ilíaca externa, se usa tijera laparoscópica y Grasper curvo para realizar tracción y contra tracción, se incide justo medialmente al ligamento umbilical desde el hueso púbico hacia la arteria ilíaca común (fig. 2).
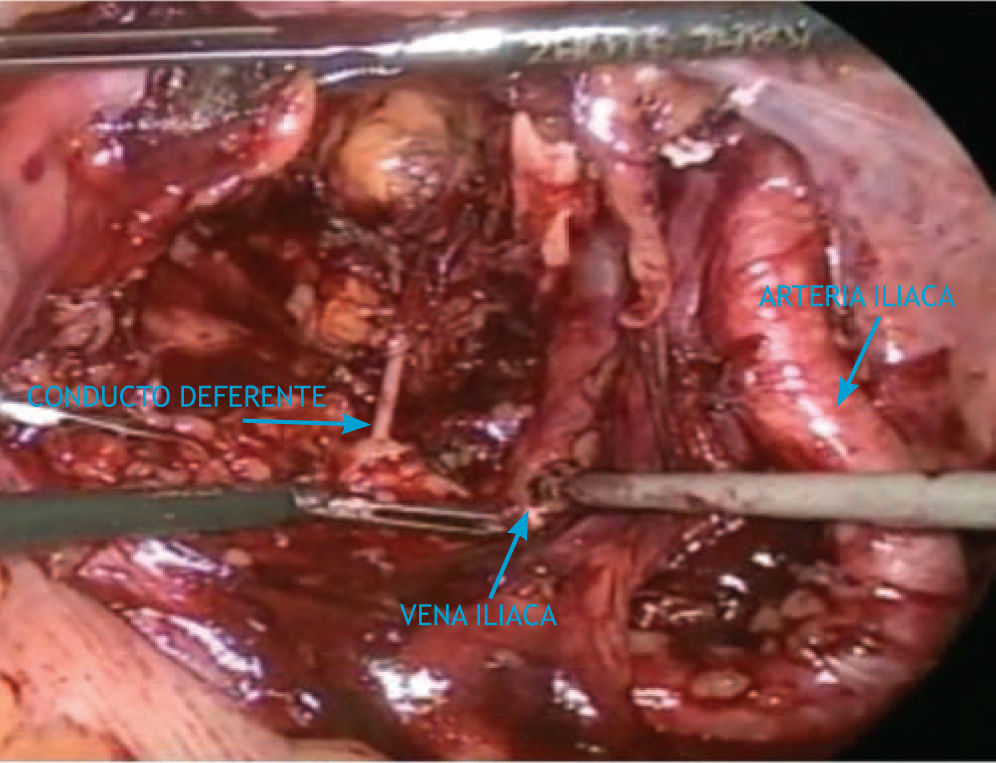
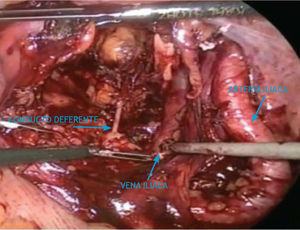
La disección del peritoneo es acompañada de la exposición del conducto deferente, el cual se aísla, liga y corta con clips laparoscópicos. Se diseca cuidadosamente la arteria y vena ilíaca externa, los límites de la disección son idénticos al procedimiento abierto: la arteria circunfleja inferiormente, la arteria ilíaca interna superiormente, la vena ilíaca interna externamente, y el nervio obturador medialmente. La disección lateral inicia con la identificación de la vena ilíaca externa, la cual se identifica con la pulsación proveniente de la arteria ilíaca externa. El tejido adiposo inferior a la pulsación arterial es elevado, y usando disección roma gentil en una dirección cefalocaudal, la vena queda expuesta.
‘El tejido conectivo laxo y tejido linfático se eleva por encima de la vena y se diseca desde el nivel de la bifurcación de la vena ilíaca común hacia el hueso púbico y medialmente, hasta observar el músculo obturador interno.
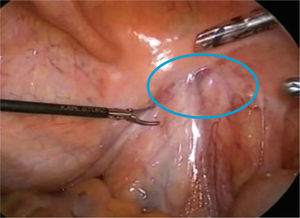
El tejido linfático puede disecarse desde la cara lateral de la pared pélvica con una combinación de disección roma y cortante (fig. 3). El cirujano ayudante puede elevar medialmente el paquete nodular linfático, para facilitar la disección de la pared pélvica. Los vasos sanguíneos accesorios pueden cliparse y cortarse.
Una vez que la porción lateral de la disección está completa, la atención se dirigirá a la porción de paquete linfático cerca del ligamento umbilical, y la pared vesical. El asistente retraerá el tejido linfático medialmente para permitir la exposición del plano entre el ligamento umbilical y el paquete nodular, usando disección roma. Después de aislar y definir los límites lateral y medial, el ápex del paquete linfático cerca del hueso púbico se clipa y divide. La retracción cefálica de la porción distal del paquete linfático provee una visión clara del nervio obturador.
El resto de la linfadenectomía involucra la retracción cefálica del paquete linfático y disección roma de la porción profunda, alejándose de la pared pélvica. Debiendo mantenerse siempre a la vista el nervio obturador para evitar lesiones del mismo.
Se realiza linfadenectomía con la misma técnica contra lateralmente.
El tejido resecado se extrae por un puerto de 10–12mm evitando la pérdida del mismo, removiéndolo mediante una bolsa extractora. Se coloca drenaje Blake avocado a lecho quirúrgico.
ResultadosEl tiempo quirúrgico total de la linfadenectomía pélvica bilateral laparoscópica fue de 129 minutos, habiendo resecado completamente la totalidad de 4 ganglios pélvicos izquierdos y 7 derechos. El paciente presentó gasto serohemático por el drenaje, el cual disminuyó progresivamente hasta ser retirado al cuarto día postoperatorio. Se egresó al paciente sin drenaje al quinto día postoperatorio. El reporte histopatológico fue negativo a malignidad, no existiendo evidencia de actividad tumoral a nivel de fosa obturatriz. Se ofreció al paciente la prostatectomía radical para manejo de cáncer prostático no aceptándolo, decidiéndose manejo mediante radioterapia. La neoplasia vesical se maneja actualmente con BCG intravesical, vigilancia y seguimiento mediante cistoscopías de control.
DiscusiónLa linfadenectomía pélvica continúa siendo un tema de controversia para evaluar las indicaciones de la misma, la extensión de los templetes anatómicos, y el posible valor terapéutico.
Algunos estudios han demostrado actividad metastásica ganglionar en cáncer de próstata en ganglios de la fosa obturatriz1–3, debiendo llevar a cabo estudios comparativos entre disección pélvica limitada vs. extendida para documentar la sub o sobre estadificación del cáncer de próstata10–12.
La tasa de ganglios linfáticos positivos reportados en linfadenectomía pélvica abierta varían desde 3.2% hasta 26.2%, dependiendo la población estudiada13–15.
En este caso de linfadenectomía pélvica limitada laparoscópica, se obtuvo reporte negativo histopatológicos de actividad neoplásica de primario conocido, debiendo realizar un estudio con mayor número de pacientes para obtener resultados comparables con lo reportado en la literatura mundial.
ConclusionesLa estandarización de la técnica de linfadenectomía pélvica laparoscópica facilitará dicha cirugía para abordajes en pacientes posteriores, así como podrá ser benéfica en resultados de estadificación oncológica para neoplasias prostáticas y/o vesicales, con mejores y más confiables resultados histopatológicos.
El abordaje transperitoneal provee de una exposición adecuada de las estructuras anatómicas.
Se describió un abordaje estandarizado para llevar a cabo la linfadenectomía pélvica laparoscópica para neoplasias prostáticas y/o vesicales.
La descripción y estandarización de la técnica quirúrgica la hace reproducible en el ámbito hospitalario para médicos que no cuenten con experiencia suficiente y los guiará paso a paso con las referencias anatómicas explicadas en el presente artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciamientoNo se recibió patrocinio para llevar a cabo este artículo.