La fístula vesicovaginal es la fístula urinaria adquirida más común. Suele ser resultado de una complicación ginecológica; con alta tasa de resolución en cuanto al tratamiento, con la técnica tradicional, o más frecuente, descrita por O’Connor.
ObjetivoEl objetivo del presente trabajo es reportar los resultados obtenidos con la técnica de O’Connor reproducida con abordaje o vía laparoscópica.
Material y métodosEstudio retrospectivo de un grupo de pacientes operados entre 2011-2014, en total se obtuvieron los expedientes de 19 pacientes sometidos a reparación laparoscópica con la técnica de O’Connor.
Se analiza edad, antecedente de tipo de cirugía, tiempo de evolución, tiempo quirúrgico, complicaciones y resultado final. La técnica quirúrgica fue estrictamente reproducida vía laparoscópica.
ResultadosDiecinueve pacientes con una media de edad de 49.4 (40-60)años, tiempo de evolución de 7(4-24)meses, tiempo quirúrgico de 130 (100-190)min, sangrado promedio 100ml, tasa de éxito del 89.4% y un 5.2% de complicaciones. Dos pacientes (10.5%) fueron clasificados como fístulas complejas.
DiscusiónLa fístula vesicovaginal es resultado de una complicación poco frecuente, con repercusión importante en la calidad de vida de la paciente.
ConclusionesEl tratamiento laparoscópico de las fístulas vesicovaginales es un procedimiento con alta tasa de éxito, con resultados equiparables o mejores que la técnica abierta. Para nosotros es importante el estricto apego a los principios de reparación de cualquier fístula.
La tecnología robótica es quizá el futuro en el campo de la reconstrucción urinaria.
Vesicovaginal fistula is the most common acquired urinary fistula and is usually the result of a gynecologic complication. It has a high resolution rate in relation to treatment with the conventional, or most frequent, technique described by O’Connor.
AimsThe aim of the present study was to report the results obtained with the O’Connor technique reproduced laparoscopically.
Material and methodsA retrospective study was carried out on a group of patients operated on within the time frame of 2011 and 2014. A total of 19 medical records of patients that underwent laparoscopic repair with the O’Connor technique were obtained.
The variables analyzed were age, type of prior surgery causing the fistula, fistula progression duration, surgery duration, complications, and final result. The surgery was reproduced explicitly through the laparoscopic approach.
ResultsThe 19 patients had a mean age of 49.4 years (range: 40-60 years), fistula progression duration of 7 months (range: 4-24 months), surgery duration 130min (range: 100-190min), mean blood loss of 100ml, 89.4% success rate, and 5.2% complication rate. Two patients (10.5%) were classified as presenting with complex fistulas.
DiscussionVesicovaginal fistula is the result of an infrequent complication that has a significant impact on patient quality of life.
ConclusionsThe laparoscopic treatment of vesicovaginal fistulas has a high success rate, with results that are equal to or better than those of open surgery. We believe the strict adherence to the principles of repair of any fistula is important.
Robotic-assisted surgery may well be the technology of the future in the field of urinary reconstruction
La fístula vesicovaginal (FVV) es una entidad clínica poco frecuente y que tiene mayor incidencia en países en vías de desarrollo y aún más en hospitales escuela. Tiene la característica de que la mayoría de las veces es secundaria a histerectomía1.
El tratamiento va desde el manejo conservador, el endoscópico, hasta la cirugía transvaginal y transabdominal. Esta última realizándose de manera abierta, laparoscópica, robótica o por puerto único2,3.
De las todas las técnicas, la que mejores resultados tiene es sin duda la de O’Connor, que puede ser reproducida fidedignamente por laparoscopia4.
El objetivo del presente trabajo es reportar nuestra experiencia inicial en el manejo laparoscópico de las FVV.
Material y métodosEstudio retrospectivo que incluye a 19 pacientes sometidos a reparación de FVV de enero de 2011 a mayo de 2014, con técnica O’Connor vía laparoscópica. Se analiza edad, antecedente de tipo de cirugía como causa de FVV, tiempo de evolución, tiempo quirúrgico, complicaciones y resultado final. La técnica quirúrgica fue estrictamente reproducida vía laparoscópica. En todos los casos fue llevada a cabo por el mismo cirujano (JAZG). Se realizó uretrocistoscopia, prueba de azul de metileno, urografía excretora, cistograma miccional, examen general de orina, urocultivo, estudios preoperatorios, y exudado cervicovaginal cuando estaba indicado.
Técnica quirúrgica5,6Antes de la cirugía, todas las pacientes fueron sometidas a antibioticoterapia durante una semana y a estrógenos vaginales durante un mes previo. Las que tuvieran descarga o exudado vaginales se les administró óvulos vaginales con medicamento específico.
Paso 1Colocación del paciente: bajo anestesia general, vendaje compresivo de miembros inferiores; paciente en posición de Lloyd-Davies modificada.
Paso 2Uretrocistoscopia: se procede a realizar cistoscopia con camisa 19Fr, lente 30 grados, se visualiza orificio de la fístula, cuando es posible se cateteriza la misma con guía de Bentson. Posteriormente a ambos meatos se les colocan catéteres 6Fr punta abierta, se dejan referidos e identificados, se coloca sonda Foley 20Fr a la que se fijan los catéteres ureterales. Se colocan gasas vaginales con isodine ocluyendo el introito vaginal.
Paso 3Colocación de trocares: posteriormente, siempre con técnica de Hasson, se procede a colocar el trocar supraumbilical de 10mm y 2 o 3 trocares de 5mm en forma de diamante. Usamos lente de 10mm cero grados, neumoperitoneo a 12mm Hg y flujo a 20l/min.
Paso 4Liberación de adherencias abdominales: la liberación de adherencias abdominales es un paso constante en este tipo de procedimientos por el antecedente de cirugía previa. Posteriormente se identifica vejiga y cúpula vaginal.
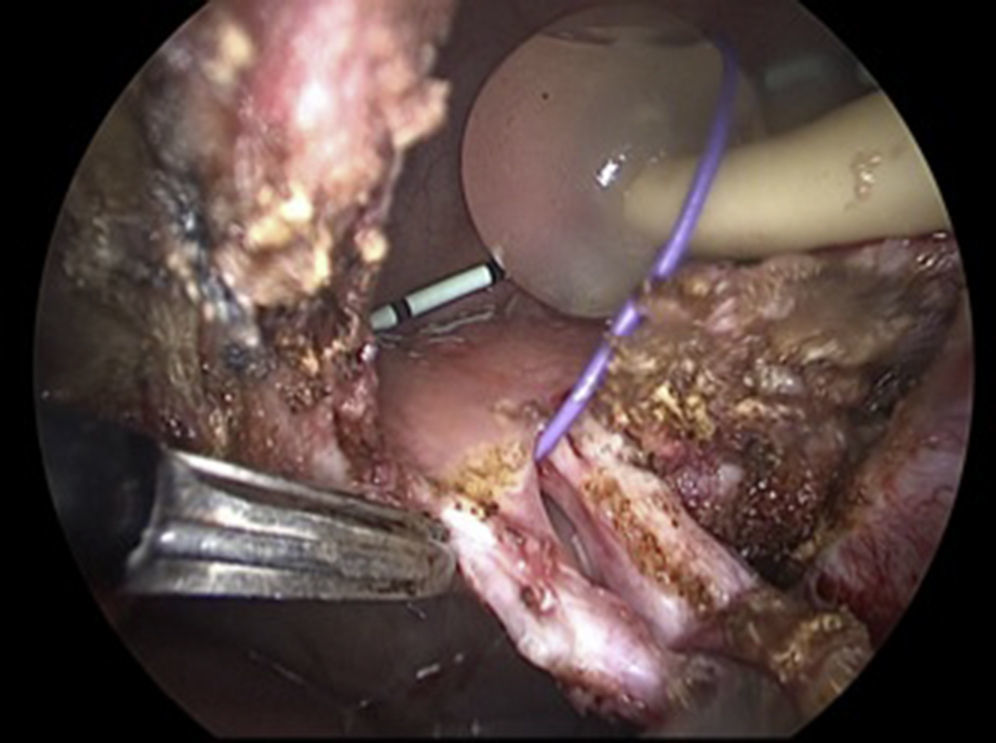
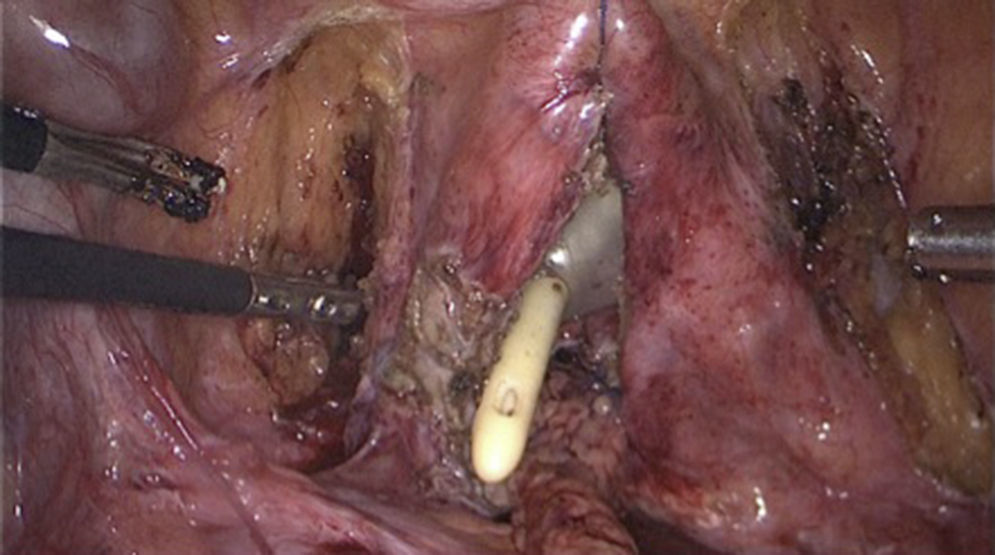
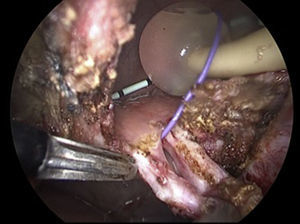
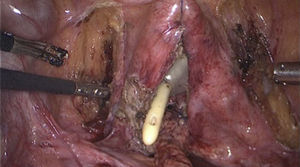
Paso 5Resección de trayecto fistuloso: se abre la vejiga hasta exponer su interior e identificar el trayecto fistuloso y se procede a la resección del mismo con cauterio monopolar; la identificación del trayecto es fácil cuando previamente se logra referirla con un guía (fig. 1).
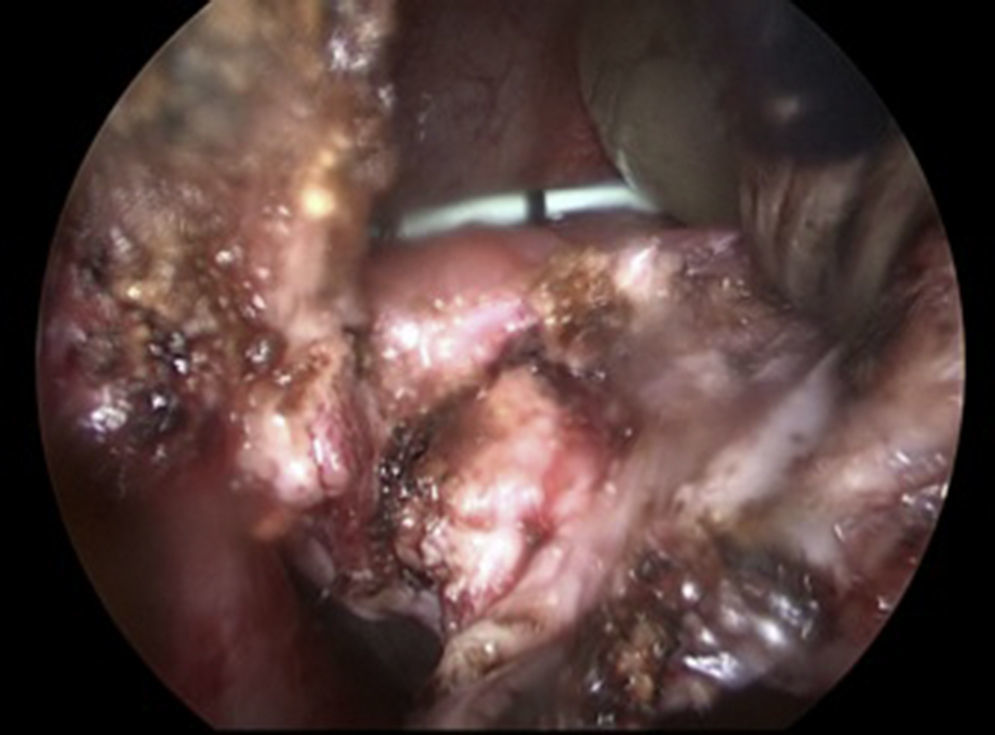
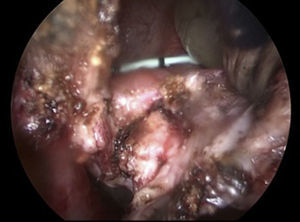
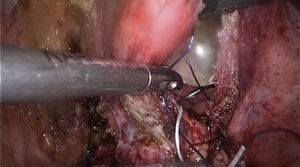
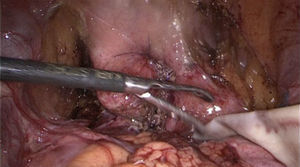
Paso 6Se separa la vagina de la vejiga (fig. 2), teniendo cuidado con la porción intramural de ambos uréteres se cierran por separado utilizando monocryl SH 2-0 (fig. 3).
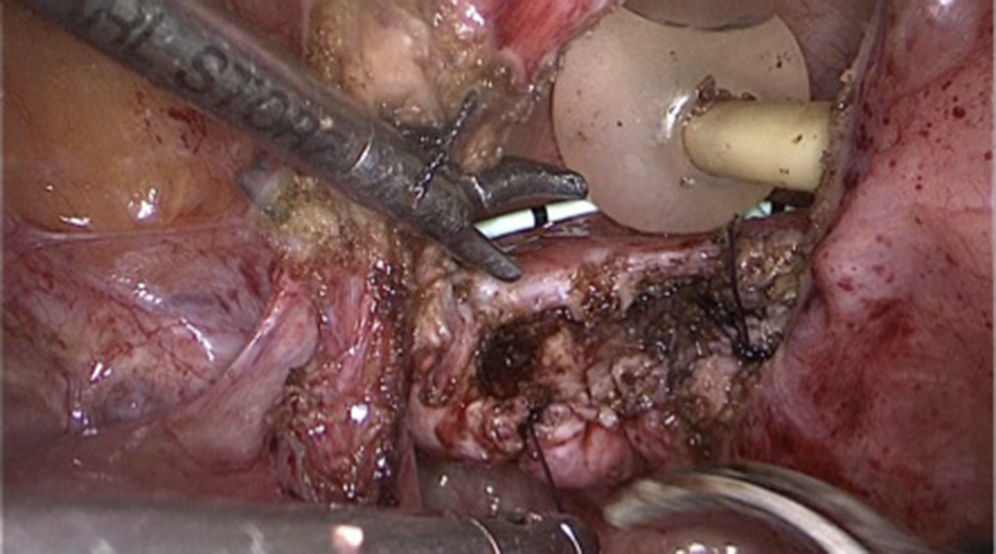
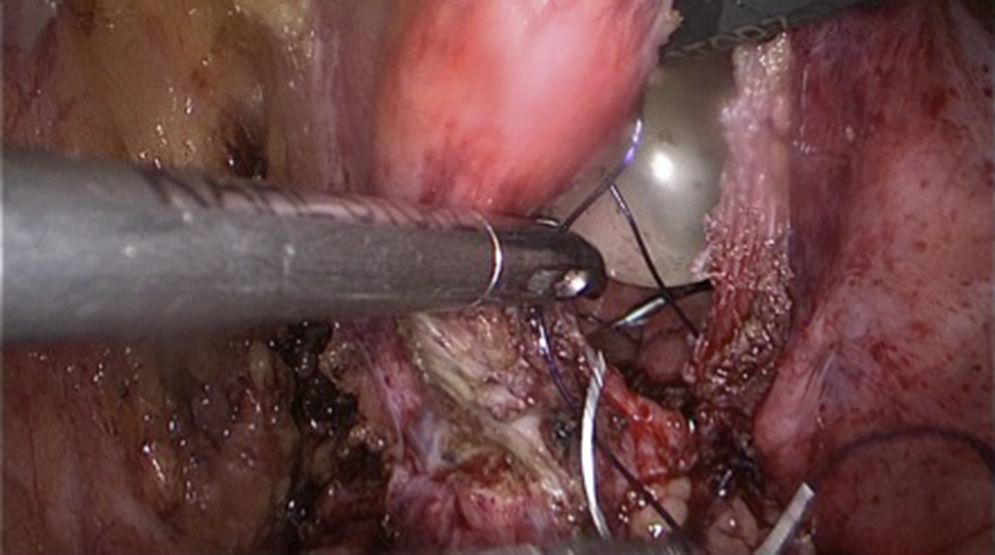
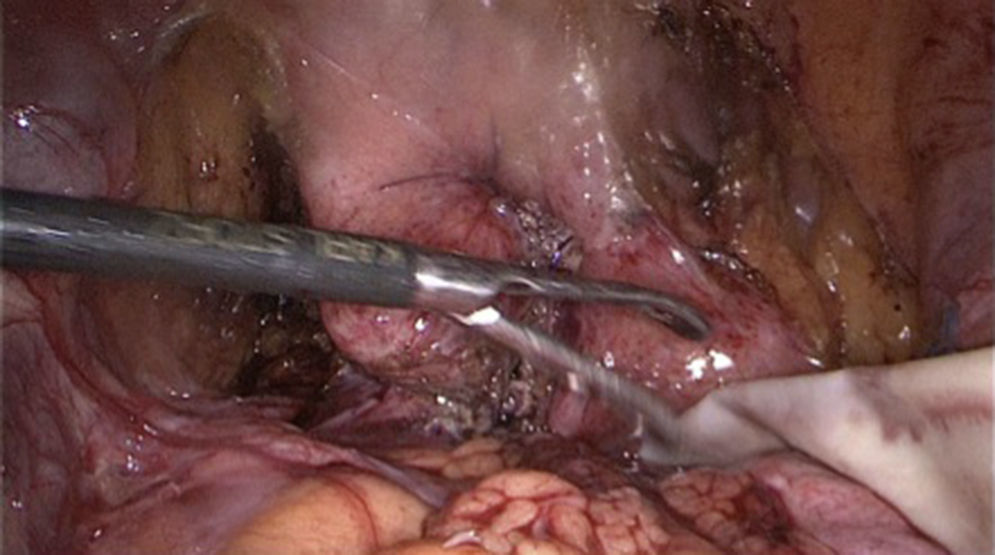
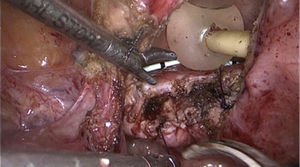
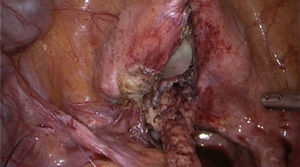
Reconstrucción vejiga y vagina, colocación omentum: se libera omentum el cual es interpuesto entre vagina y vejiga (fig. 4), fijándose con puntos separados. Se procede a liberar los espacios paravesicales (fig. 5) para quitar tensión al cierre de vejiga, proceso que se realiza en un solo plano con Monocryl 2-0 (fig. 6).
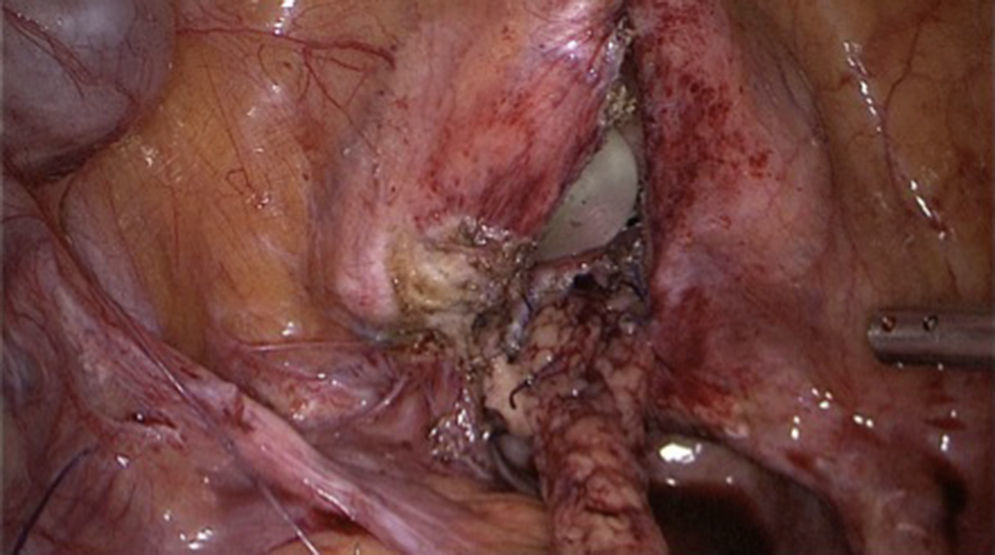
Colocación de drenaje y cierre de puertos: se coloca drenaje PR o Blake 19 (fig. 7).
Paso 9Seguimiento postoperatorio: los catéteres ureterales son retirados al décimo día de postoperatorio, la sonda transuretral al 20-25d también del postoperatorio.
En el postoperatorio inmediato iniciamos administración de antimuscarínicos hasta el tercer mes del mencionado periodo.
ResultadosLa edad media de los pacientes fue de 49.4 (40-60)años. Causa de la fístula: histerectomía en 19 (100%) pacientes. El tiempo promedio entre la fístula y la reparación vía laparoscópica fue 7 (4-24)meses; esta última paciente (24meses) estuvo usando pañales los 2 años. Tiempo quirúrgico 130 (100-190)min, sangrado promedio 100ml; tiempo de catéteres ureterales 10d, tiempo promedio de sonda transuretral 22.1d; tasa de éxito de un 89.4%. Una paciente (5.2%) fue mal diagnosticada por tener de manera concomitante una fístula ureteral (es decir fístula compleja) no detectándose esta última. La segunda paciente (5.2%) corresponde a una paciente obesa, a la que no se le realizó una técnica operatoria adecuada. Hubo complicaciones en un 5.2% (tabla 1). Una paciente tuvo lesión intestinal durante la liberación de adherencias, y dicha lesión fue reparada vía laparoscópica. Dos pacientes (10.5%) fueron clasificadas como fístulas complejas; la primera por recurrencia posterior a 2 reparaciones, una transvaginal y otra transabdominal; la segunda por radioterapia. En el grupo de fístulas complejas la tasa de éxito fue del 100%. Dejamos el drenaje un promedio de 3-4d. Iniciamos dieta líquida al día siguiente del procedimiento quirúrgico, excepto en la paciente con lesión intestinal, que permaneció en ayuno durante 4d. Todas las pacientes se encuentran continentes y sin recidiva de la fístula.
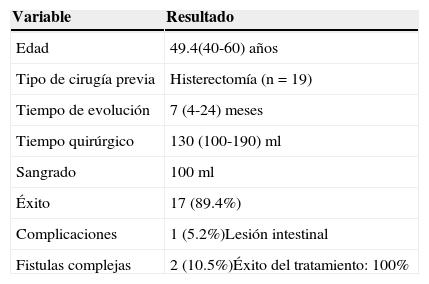
Resumen de los resultados de nuestra serie. Características generales de los pacientes n=19
| Variable | Resultado |
|---|---|
| Edad | 49.4(40-60)años |
| Tipo de cirugía previa | Histerectomía (n=19) |
| Tiempo de evolución | 7 (4-24)meses |
| Tiempo quirúrgico | 130 (100-190)ml |
| Sangrado | 100ml |
| Éxito | 17 (89.4%) |
| Complicaciones | 1 (5.2%)Lesión intestinal |
| Fistulas complejas | 2 (10.5%)Éxito del tratamiento: 100% |
Una FVV representa desde un punto de vista histopatológico una comunicación anormal; recubierta de epitelio, entre 2 órganos, muy comúnmente secundaria a cirugía ginecológica principalmente histerectomía7.
Para la paciente representa una condición devastadora. Un rápido y exacto diagnóstico, así como un apropiado tiempo para llevar a cabo la reparación, son primordiales en el manejo exitoso de esta dolencia. Sin duda; los principios para la reparación o reconstrucción de fístulas son esenciales en el manejo de este proceso patológico8.
Los primeros reportes de reparación exitosa se centran a mediados del siglo xix cuando James Marion Sims describe la técnica para el abordaje transvaginal usando suturas de plata y un drenaje vesical postoperatorio9.
A nivel mundial, un trabajo de parto prolongado es causante de FVV. Esto ocurre poco frecuentemente en los países desarrollados debido a una práctica obstétrica estricta en donde muchas pacientes son derivadas a cesárea. Nuestro estudio concuerda con esto9.
El 90% o más de las FVV son secundarias a daños accidentales de la vejiga durante la cirugía. Procedimientos de alto riesgo incluyen histerectomía, cirugía urológica y gastrointestinal baja, y aunque no es un factor de riesgo, la desnutrición y la anemia comprometen los factores de cicatrización y el éxito de la reparación quirúrgica7–9.
La mayoría de las pacientes presentan escape de orina por la vagina en el 5.oa 10.o día de postoperatorio. La FVV también puede desarrollarse años después de la radiación pélvica o secundaria a una malignidad hasta 20 años después. El diagnóstico diferencial incluye fístula ureterovaginal, descarga vaginal por infección y abscesos pélvicos.
La reparación laparoscópica fue reportada inicialmente por Nezhat et al. El índice de éxito resulta ser igual a la técnica abierta9.
La principal ventaja del abordaje transabdominal es la movilización del epiplón mayor que es el tejido sano que se debe de interponer entre vagina y vejiga. Se ha comprobado la eficacia de interponer el epiplón u otro tejido sano entre los 2 órganos6–9. Sin embargo, en algunas ocasiones nosotros hemos utilizado apéndice epiploico de sigmoides en lugar de epiplón, con excelentes resultados10.
Particularmente indicamos reparación transvaginal de fístulas cuando estas son menores de 1cm, cuando no son complejas y se encuentren en la región intertrigonal. Además de que la paciente no tenga antecedentes de radioterapia o «vagina estrecha».
Nuestra tasa de éxito es muy parecida a la de otras publicaciones5–10. Las recurrencias se presentaron en los primeros casos (curva de aprendizaje). En una paciente no se diagnosticó la fístula ureterovaginal concomitante. En la segunda, una paciente con IMC de 36m2 de superficie corporal, no se realizó una técnica adecuada, se redujo la fístula en un 90% pero después fue sometida a electrofulguración endoscópica por otro urólogo, lográndose un buen resultado.
La FVV resulta generalmente de un complicación; por lo tanto, son pacientes emocionalmente muy difíciles de manejar y que esperan un resultado exitoso de la reparación de la FVV. Partiendo de esto, nosotros no variamos nuestra técnica y somos muy rigurosos en respetar el tiempo entre la formación de la fístula y la reparación quirúrgica (12semanas), así como en la retirada de catéteres ureterales (10d) y de la sonda transuretral (3semanas). Pensamos que esto ha sido clave en cuanto a nuestra tasa de éxito.
Sotelo et al. y Garza Cortés et al.11,12 han publicado recientemente una técnica laparoscópica asistida por robot para la reparación de las FVV que consiste básicamente en un abordaje a través de la cúpula vaginal, reduciendo así la morbilidad de la vejiga, paso inicial en el procedimiento laparoscópico, motivo por el cual indicamos antimuscarínicos en el postoperatorio inmediato.
ConclusionesLa reparación laparoscópica de las FVV es un procedimiento factible y seguro, con resultados similares o incluso superiores al procedimiento abierto.
FinanciaciónLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.