Introducción: La resección transuretral de la próstata (RTUP) es uno de los tratamientos más utilizados actualmente, para el manejo de la hiperplasia prostática. Este procedimiento conlleva riesgos, entre ellos la formación de estenosis de uretra. La estenosis de uretra se define como una estrechez de la luz uretral, secundaria a la formación de una cicatriz. Existen diferentes factores que intervienen en la formación de estrecheces uretrales, en pacientes operados de RTUP.
Objetivo: El objetivo fue determinar los factores de riesgo para estenosis uretral post-RTUP.
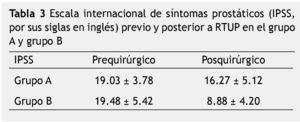
Resultados: De acuerdo a los criterios establecidos, se incluyeron un total de 63 pacientes en el estudio. De éstos, 30 pertenecen al grupo que desarrolló estenosis (grupo A) y 33 al grupo que no desarrolló estenosis (grupo B). La escala internacional de síntomas prostáticos (IPSS, por sus siglas en inglés), previo a la RTUP para el grupo A fue de 19.03 ± 3.78 puntos, y para el grupo B de 19.48 ± 5.42. Por otra parte, el IPSS posquirúrgico para el grupo A fue de 16.27 ± 5.12 puntos, y para el grupo B de 8.88 ± 4.20 puntos. El uso de sonda Foley previo a la cirugía prostática en aquellos que desarrollaron estenosis de uretra fue de 36.7%, mientras que en el grupo que no desarrolló estenosis, un 69.7% portó sonda en algún momento previo a la cirugía (p<0.005).
El tiempo quirúrgico para el grupo A fue de 57.17 ± 17.74 minutos vs. 57.12 ± 20.04 minutos para el grupo B. En el grupo A, el 60% (n=18) tuvo una duración mayor de 60 minutos y el 40% menor a 60 minutos, mientras que en el grupo B el 42.4% (n=14) tuvo una duración mayor a 60 minutos y en el 57.6% (n=19) menor a 60 minutos. El tiempo de permanencia de la sonda Foley transuretral posterior a la RTUP, en el grupo de pacientes con estenosis fue de 8.90 ± 3.91 vs. 5.15 ± 3.0 días (p<0.05).
Conclusiones: Los principales factores de riesgo para la formación de estenosis uretral en pacientes operados de RTUP son: la presencia de un volumen prostático por ultrasonido trans-abdominal o transrectal previo a la cirugía mayor de 80 g, la realización de dilatación inmediatamente previa al procedimiento, un tiempo de resección mayor a 60 minutos y un uso prolongado de sonda transuretral posterior a la cirugía (8.9 ± 3.91 días).
Background: Transurethral resection of the prostate (TURP) is currently one of the most widely used treatments for managing prostatic hyperplasia. One of the risks of this procedure is the formation of urethral stricture, defined as a narrowing of the urethral lumen secondary to cicatrization. Different factors intervene in the formation of urethral narrowings in patients that undergo TURP.
Aims: To determine the risk factors for post-TURP urethral stricture.
Results: In accordance with the established criteria, a total of 63 patients were included in the study; 30 belonged to the group that developed stricture (group A) and 33 belonged to the group that did not (group B). The International Prostate Symptom Score (IPSS) was applied prior to the TURP; group A had a mean score of 19.03 ± 3.78 points and group B of 19.48 ± 5.42. The mean postoperative IPSS for group A was 16.27 ± 5.12 points and for group B was 8.88 ± 4.20 points. A total of 36.7% of the patients that developed stricture had preoperative Foley catheter placement, whereas 69.7% of the patients that did not develop stricture had a catheter at some point prior to surgery (p<0.005).
Mean surgery duration for group A was 57.17 ± 17.74 minutes vs. 57.12 ± 20.04 minutes for group B. In group A, surgery lasted more than 60 minutes in 60% of the patients (n=18) and was under 60 minutes in 40% (n=12). In group B, surgery duration was over 60 minutes in 42.4% (n=14) of the patients and under 60 minutes in 57.6% (n=19). In the patients presenting with stricture, the transurethral Foley catheter remained in place after TURP for 8.90 ± 3.91 days vs. 5.15 ± 3.0 days in the patients with no stricture (p<0.05).
Conclusions: The principal risk factors for urethral stricture formation in patients that underwent TURP were a prostate volume greater than 80 g determined through transabdominal or transrectal ultrasound prior to surgery, urethral dilation immediately prior to the procedure, resection duration greater than 60 minutes, and the prolonged use of a transurethral catheter following surgery (8.9 ± 3.91 days).
Introducción
La hiperplasia prostática benigna (HPB) en la actualidad, es uno de los problemas de salud que aqueja con mayor frecuencia a la población de sexo masculino en la edad adulta. Se estima que a los 30 años, un 10% presenta HPB mientras que a los 40 años un 20%, a los 60 años un 50% a 60%, y a los 70 y 80 años un 80% a 90%, respectivamente1.
La HPB es resultado de la proliferación de fibroblastos, miofibroblastos y elementos epiteliales glandulares cerca de la uretra, en la zona transicional de la próstata2-5.
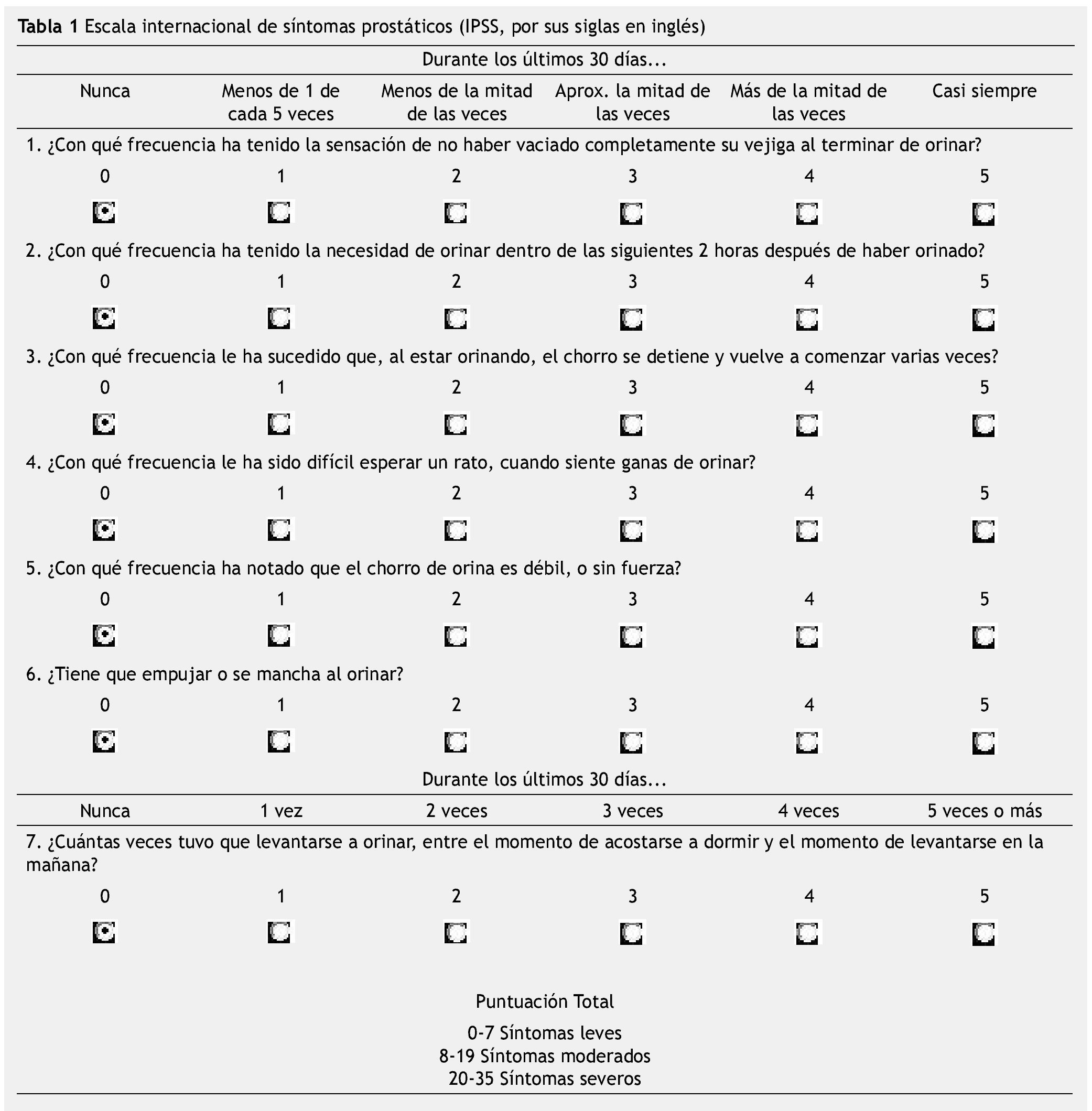
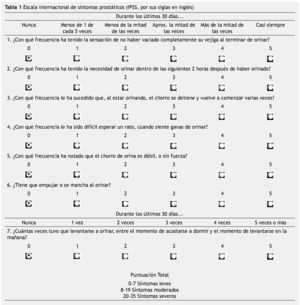
El agrandamiento de la próstata se encuentra sólo en algunos hombres con síntomas urinarios. Tomando en cuenta que el tamaño normal de la próstata es de 20 a 30 mL en un adulto joven, se ha establecido que medidas mayores de 30 mL representan una hiperplasia prostática clínica6. Actualmente, la escala internacional de síntomas prostáticos (IPSS, por sus siglas en inglés) se utiliza en pacientes con síntomas urinarios del tracto inferior para el manejo clínico. Otros instrumentos utilizados son la escala de síntomas de vejiga hiperactiva, el score de percepción urinaria, el score de resultados de síntomas urinarios obstructivos bajos, entre otros (tabla 1)7,8.
El diagnóstico de HPB se realiza clínicamente al evaluar mediante una historia clínica, interrogatorio completo y exploración física al paciente. El uso de estudios de imagen como el ultrasonido, permiten establecer un volumen prostático más preciso. Se ha demostrado que la cistouretroscopia no es tan precisa para conocer el tamaño de la glándula prostática. Sin embargo, este tipo de procedimiento permite conocer la forma de la glándula prostática y establecer de acuerdo a los estudios realizados por Randall en 1931, su aspecto macroscópico9,10.
El tratamiento de la hiperplasia prostática es médico o quirúrgico. Las infecciones de vías urinarias recurrentes, la litiasis vesical, la retención aguda de orina, la sintomatología que no resuelve con manejo médico, la presencia de divertículos vesicales secundarios a obstrucción prostática crónica, la hematuria de origen prostático y la elevación de azoados por obstrucción prostática, son algunas de las indicaciones para optar por el manejo quirúrgico.
La resección transuretral de la próstata (RTUP) es uno de los tratamientos quirúrgicos más utilizados en todo el mundo, se considera el tratamiento de elección cuando la terapéutica farmacológica no ha resuelto los síntomas.
A pesar de ser realizado de manera rutinaria, este procedimiento no está libre de complicaciones. Las complicaciones de la RTUP se pueden dividir en intraoperatorias y postoperatorias. El sangrado, el síndrome post-RTUP, la extravasación y la lesión de los meatos ureterales, corresponden a las intraoperatorias.
Las complicaciones postoperatorias son tempranas y tardías. Dentro de las tempranas se encuentra el taponamiento vesical secundario a la formación de coágulos. La infección es rara, aunque en un estudio se presentó en el 21.6%11. La retención urinaria, la incontinencia, la eyaculación retrógrada y la disfunción eréctil son tardías12,13.
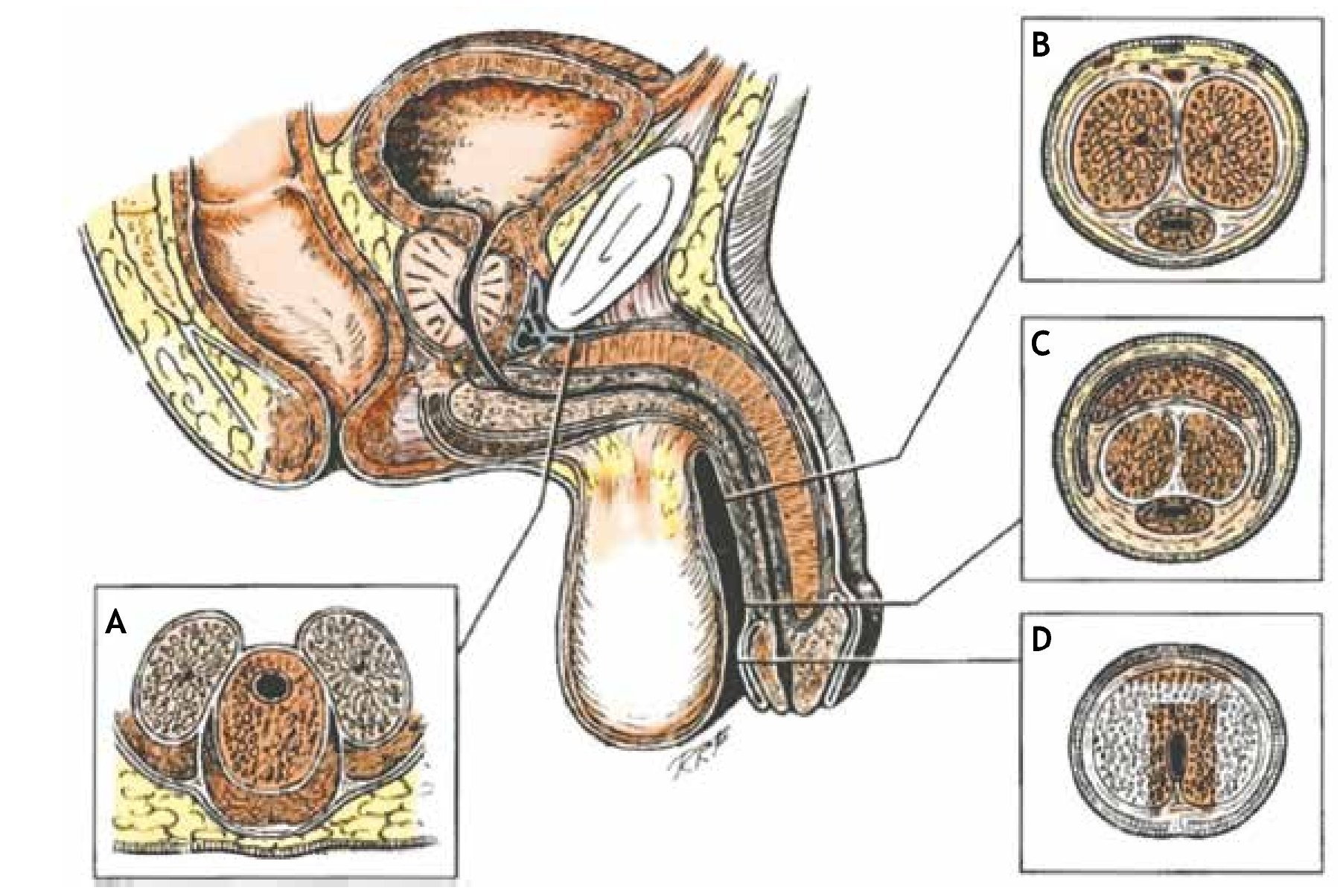
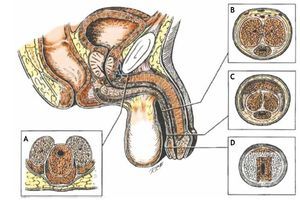
La estenosis de uretra es otra de las complicaciones posquirúrgicas tardías de la RTUP, y es el motivo de este trabajo. La tasa de estenosis de uretra reportada en la literatura médica varía desde 2.2% hasta 9.8%14-19. Se cree que la incidencia de la estenosis uretral puede ser mayor, porque depende del momento y la manera en la que se hace el diagnóstico. La estenosis de uretra se define según la Organización Mundial de la Salud (OMS), como una estrechez de la luz uretral secundaria a un proceso cicatrizal, que afecta el tejido eréctil del cuerpo esponjoso causando espongiofibrosis. La retracción de la cicatriz reduce la luz uretral. En el momento en que la luz uretral disminuye su luz lo suficiente para obstruir el flujo de salida de la orina, ocasiona síntomas urinarios principalmente de vaciamiento, por los que el paciente buscará atención. Las estenosis o estrecheces uretrales pueden dividirse en anteriores y posteriores. En el caso de las localizadas en la uretra posterior, éstas invariablemente son consecuencia de traumatismos o prostatectomías radicales. Es necesario recordar la anatomía de la uretra para comprender adecuadamente la patología, que en este momento se describe. La uretra bulbar se sitúa excéntricamente en relación con el cuerpo esponjoso en la porción bulbar de la uretra, está mucho más cerca del dorso de las estructuras penianas. Conforme se avanza más al glande, la uretra se sitúa más central dentro del cuerpo esponjoso (fig. 1). El cuerpo esponjoso recibe su irrigación de la arteria peniana, que a su vez es rama de la pudenda interna.
Figura 1 Disposición de la uretra. Anatomía y cortes transversales. Se ilustran los cortes en diferentes sitios de la uretra: A) a nivel bulbar, B) peniana media, C) peniana distal y D) en fosa navicular.
Se considera que cualquier situación que ocasione la generación de una cicatriz dentro de la uretra, puede producir estenosis.
Sin embargo, la principal causa de estenosis uretral son los traumatismos. Desgraciadamente, el trauma iatrogénico se puede ocasionar durante cualquier manipulación uretral como la colocación de una sonda hasta la instrumentación diagnóstica y/o terapéutica de alguna patología del tracto urinario. Hace algunos años, la frecuencia de estrecheces uretrales secundarias a infecciones por Neisseria gonorrhoeae y Chlamydia era más alta. En la actualidad son poco frecuentes gracias a los tratamientos disponibles. Se ha encontrado una relación muy fuerte entre la generación del liquen escleroso o balanitis xerótica obliterante, y la estenosis principalmente del meato, como consecuencia del proceso inflamatorio tan severo que se produce.
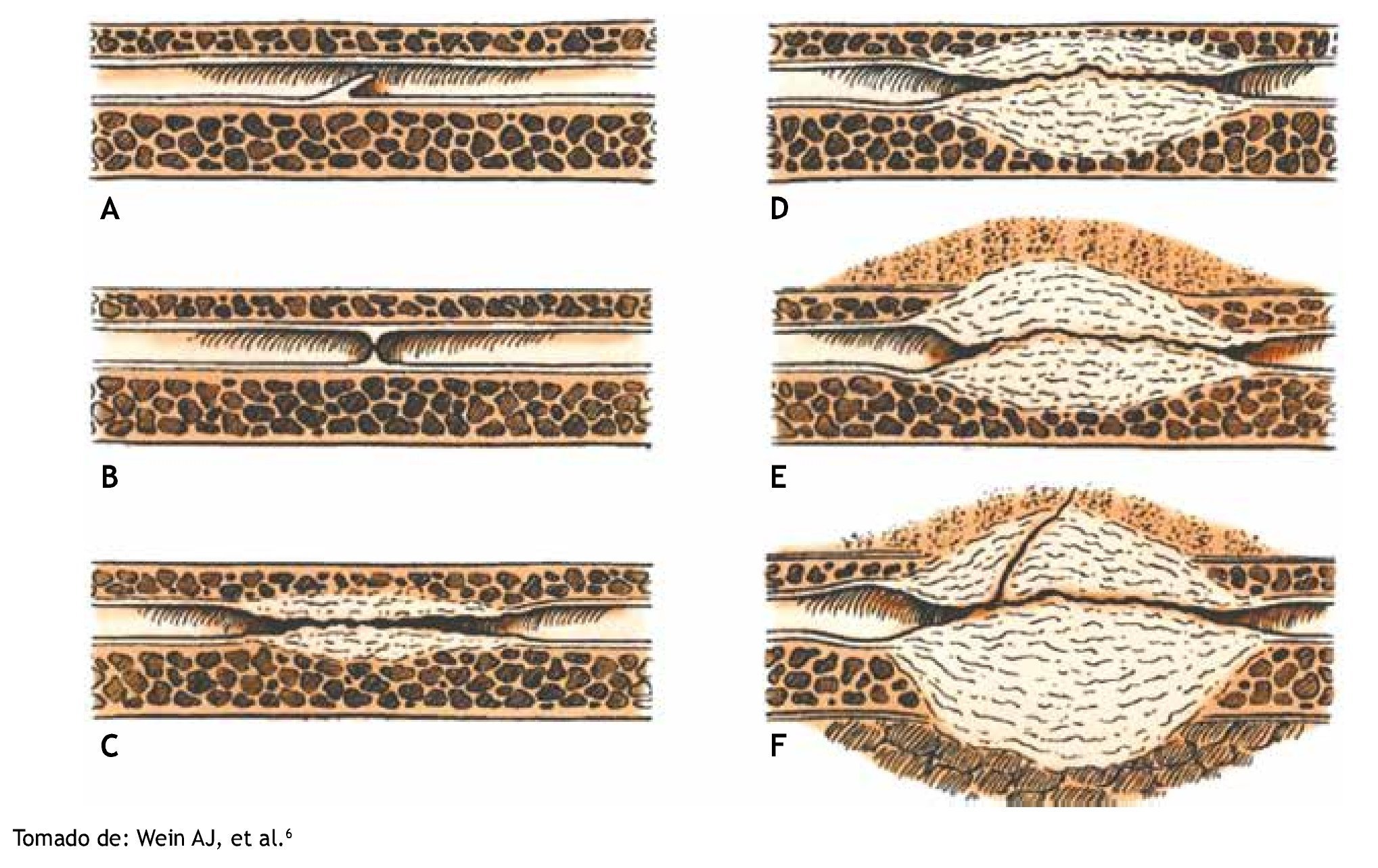
Por lo general, como se comentó anteriormente los pacientes se presentan con síntomas miccionales obstructivos e irritativos secundarios a infecciones urinarias. En ocasiones, el paciente puede referir bifurcación y debilitamiento progresivo del chorro urinario que puede llegar hasta la retención urinaria. La introducción de una sonda puede determinar la presencia y localización de una estrechez. Es importante, antes de decidir el manejo, determinar con precisión la localización, longitud, profundidad y densidad de la estenosis. Para esto, es posible utilizar estudios de imagen bien validados como la uretrografía y cistouretrografía miccional que permiten conocer la localización y la longitud. El ultrasonido uretral permite identificar la densidad y profundidad de la estenosis. Otro método que permite diagnosticar la presencia de estenosis es la uretroscopía, sin embargo éste es invasivo y no brinda una información completa sobre la estenosis. Una vez diagnosticada, es posible identificarla de acuerdo a la clasificación establecida por Jordan en 1987 (fig. 2)20.
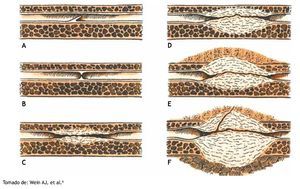
Figura 2 Clasificación de Jordan para estenosis uretrales. A) Pliegue mucoso. B) En iris. C) Espesor completo con mínima espongiofibrosis. D) Espongiofibrosis de espesor completo. E) Inflamación y fibrosis que afecta tejidos fuera del cuerpo esponjoso. F) Estenosis compleja complicada con fístula.
Las principales causas de la estenosis uretral posterior a la RTUP se relacionan con la localización. Las estenosis de meato están relacionadas con un tamaño de resectoscopio mayor al tamaño uretral, mientras que las estenosis bulbares se relacionan con paso de la corriente monopolar a través de la camisa del resectoscopio por falta de una cantidad suficiente de lubricante. Se ha propuesto que la aplicación de lubricante debe de ser en el meato y a lo largo de toda la longitud del resectoscopio, así como abundante y repetida en aquellos procedimientos más largos. Igualmente, la corriente monopolar utilizada no deberá ser muy alta para evitar daño al tejido uretral13,21,22. Para respetar la fisiología normal de la uretra es necesaria una mínima manipulación uretral, un resectoscopio de menor calibre, una adecuada circulación sanguínea y el uso mínimamente necesario del catéter de Foley posquirúrgico.
Los sitios más frecuentes de estenosis uretral posterior a cirugía son el meato externo, a nivel de la unión pene-escrotal, la uretra bulbar y debajo del esfínter23,24.
Las complicaciones tardías más frecuentes de la RTUP son la estenosis uretral y la esclerosis de cuello, la cual puede presentarse hasta en un 9.2%. A pesar de los avances tecnológicos en los instrumentos, los lubricantes y la energía utilizada, las tasas de estas complicaciones no han variado. Supuestamente, el uso de nuevas tecnologías como el láser y la energía bipolar disminuyen el riesgo de estenosis25,26.
Sin embargo, en publicaciones recientes en donde se han comparado el uso de la energía bipolar para la resección con la energía monopolar, se observó una tasa mayor de estenosis de uretra (6.1 vs. 2.1) y se atribuyó principalmente a la necesidad de utilizar una camisa de resección más ancha27.
Kuntz et al. reportó tasas similares de estenosis de uretra al comparar el láser de holmio para la resección y RTUP, cuando se utilizaba un resectoscopio para la morcelación del tejido prostático28,29. Estos resultados muestran un riesgo multifactorial para el desarrollo de estenosis de uretra posterior a la RTUP, dependiendo de factores como la técnica, el tiempo operatorio, el régimen de antibiótico utilizado, el uso, tiempo y material de la sonda, etc.11.
Material y métodos
Previa autorización del Comité de Investigación y Ética del Hospital Regional "Lic. Adolfo López Mateos", se realizó un estudio retrospectivo. Se incluyeron a todos los pacientes masculinos que fueron sometidos a RTUP, operados en el Servicio de Urología del Hospital Regional "Lic. Adolfo López Mateos" del ISSSTE, pacientes masculinos, mayores de 18 años, con diagnóstico prequirúrgico de hiperplasia prostática, tratados con RTUP.
Se excluyeron a todos aquellos pacientes con antecedentes de trauma uretral y/o fractura de pelvis, con antecedente de lituria, tratados previamente con otra modalidad diferente a RTUP, que no contaran con estudios confirmatorios de estenosis de uretra, con otra patología uretral previa. Se eliminaron aquellos pacientes que no contaran con un expediente.
Se revisó la cistouretrografía miccional y/o cistoscopia, para confirmar el diagnóstico de estenosis uretral, en aquellos con síntomas sugestivos.
Se dividieron en 2 grupos, el grupo A, aquellos con diagnóstico de estenosis uretral posterior a la RTUP, y el grupo B, aquellos que no presentaron diagnóstico de estenosis uretral posterior a la RTUP.
Se registraron y analizaron las siguientes variables: edad, antecedentes personales patológicos, diagnóstico de diabetes mellitus, diagnóstico de hipertensión arterial sistémica, infecciones de vías urinarias recurrentes, tamaño prostático por ultrasonido, antígeno prostático específico (APE) previo a cirugía, IPSS, uso de sonda previo a cirugía, tiempo de uso de sonda previo a cirugía, dilatación uretral previo a la cirugía, existencia de estenosis uretral al momento de la cirugía, tipo de crecimiento prostático, tiempo de resección en minutos, volumen de sangrado transquirúrgico, volumen de tejido prostático resecado, calibre de sonda transuretral posterior a cirugía, material de sonda transuretral posterior a la cirugía, tiempo de permanencia de sonda transuretral posterior a cirugía, tiempo entre RTUP y diagnóstico de estenosis, localización de estenosis y método diagnóstico utilizado para la estenosis.
Al término de la recolección de datos, se compararon ambos grupos, las variables continuas se compararon con una prueba de t de Student. Se obtuvieron medias, desviación estándar, frecuencias y porcentajes de la información recabada. Se analizaron 30 pacientes para cada grupo.
Resultados
De acuerdo a los criterios establecidos se incluyeron un total de 63 pacientes en el estudio. De éstos, 30 pertenecen al grupo que desarrolló estenosis (grupo A) y 33 al grupo que no desarrolló estenosis (grupo B).
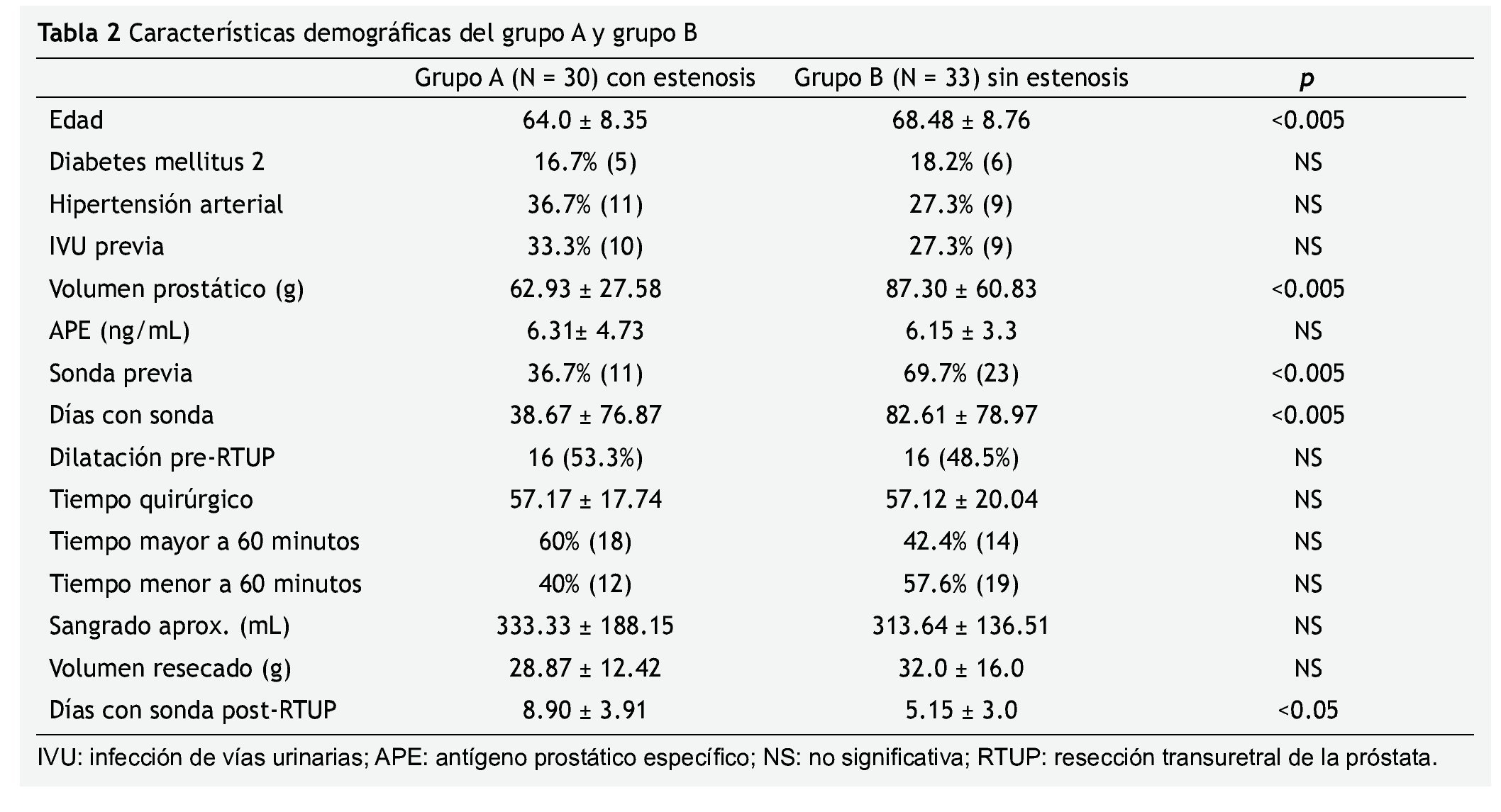
Los datos demográficos se presentan en la tabla 2. De los pacientes del grupo A, el 33.3% (n=10) referían antecedente de infección de vías urinarias previo a la RTUP, mientras que el 27.3% (n=9) del grupo B, referían infecciones de vías urinarias. El volumen prostático calculado por ultrasonido previo a la cirugía fue significativamente diferente entre ambos grupos, siendo de 62.93 ± 27.58 g para el grupo A y de 87.30 ± 60.83 g para el grupo B (p<0.005).
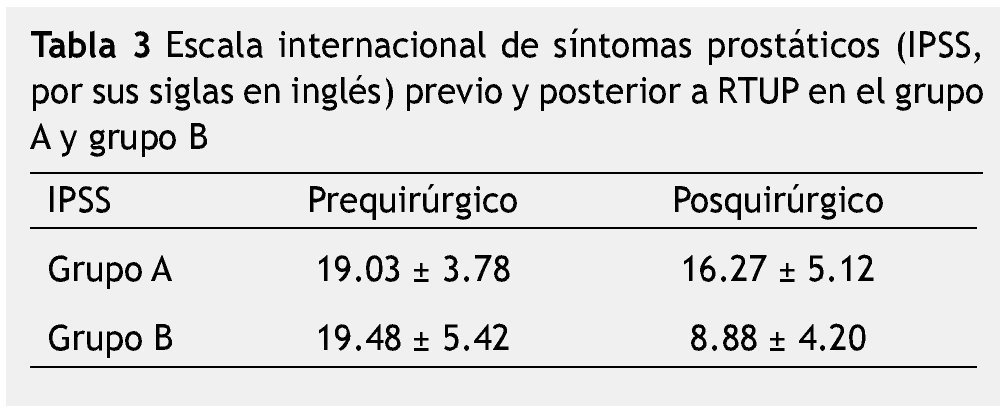
El APE mostró resultados muy similares entre ambos grupos, siendo de 6.31± 4.73 ng/mL para el grupo A y de 6.15 ± 3.3 ng/ mL para el grupo B. El IPSS previo a la RTUP para el grupo A fue de 19.03 ± 3.78 puntos y para el grupo B de 19.48 ± 5.42. Por otra parte, el IPSS posquirúrgico para el grupo A fue de 16.27 ± 5.12 puntos y para el grupo B de 8.88 ± 4.20 puntos (tabla 3).El uso de sonda Foley previo a la cirugía prostática en aquellos que desarrollaron estenosis de uretra fue de 36.7% (n=11), mientras que en el grupo que no desarrolló estenosis, un 69.7% (n=23) portó sonda en algún momento previo a la cirugía (p<0.005).
El tiempo de uso de los pacientes que portaron sonda en algún momento previo a la RTUP para el grupo A fue de 38.67 ± 76.87 días vs. 82.61 ± 78.97 días para el grupo B, con una p<0.005.
En un total de 32 pacientes se realizó dilatación uretral previa a la RTUP. En 16 (53.3%) pacientes correspondientes al grupo A y en 16 (48.5%) pacientes del grupo B.
Es importante comentar que en todos los pacientes de ambos grupos, se utilizó un equipo de resección transuretral con una camisa calibre 25.6Fr.
De acuerdo a los hallazgos cistoscópicos y la clasificación modificada de Randall para la descripción macroscópica de la glándula prostática, en el grupo A se encontraron: un paciente tipo A, 13 pacientes tipo B, 7 pacientes tipo C y 9 pacientes tipo D. En el grupo B: un paciente tipo A, 7 pacientes tipo B, 11 pacientes tipo C y 14 pacientes tipo D.
El tiempo quirúrgico para el grupo A fue de 57.17 ± 17.74 minutos vs. 57.12 ± 20.04 minutos para el grupo B. En el grupo A, el 60% (n=18) tuvo una duración mayor de 60 minutos y el 40% (n=12) menor a 60 minutos, mientras que en el grupo B, el 42.4% (n=14) tuvo una duración mayor a 60 minutos y en el 57.6% (n=19) menor a 60 minutos.
El sangrado transquirúrgico para el grupo A fue de 333.33 ± 188.15 mL vs. 313.64 ± 136.51 mL para el grupo B. La cantidad de tejido resecado fue de 28.87 ± 12.42 g para el grupo A y de 32.0 ± 16.0 g para el grupo B.
La sonda utilizada para los pacientes posterior a la RTUP fue calibre 22Fr, en 28 pacientes del grupo A y 28 pacientes del grupo B. En todos los pacientes se utilizó una sonda de látex posterior a la cirugía transuretral de próstata.
El tiempo de permanencia de la sonda Foley transuretral posterior a la RTUP en el grupo de pacientes con estenosis fue de 8.90 ± 3.91 vs. 5.15 ± 3.0 días (p<0.05) (tabla 2).
El tiempo de presentación de estenosis de uretra en pacientes posoperados de RTUP, en promedio fue de 40 meses.
La localización de la estenosis en el grupo de estudio se distribuyó de la siguiente manera: estenosis de meato 3.3% (n=1), estenosis peniana 33.33% (n=10), estenosis bulbar 73.3% (n=22) y esclerosis de cuello vesical en 10% (n=3). Es importante comentar que algunos pacientes presentaban más de una estenosis en diferentes localizaciones.
Con estenosis, en el 43.3% (n=13) se realizó cistoscopia mientras que el 63.3% (n=19) tenía realizado un estudio de cistouretrografía miccional. Algunos pacientes contaban con ambos estudios diagnósticos.
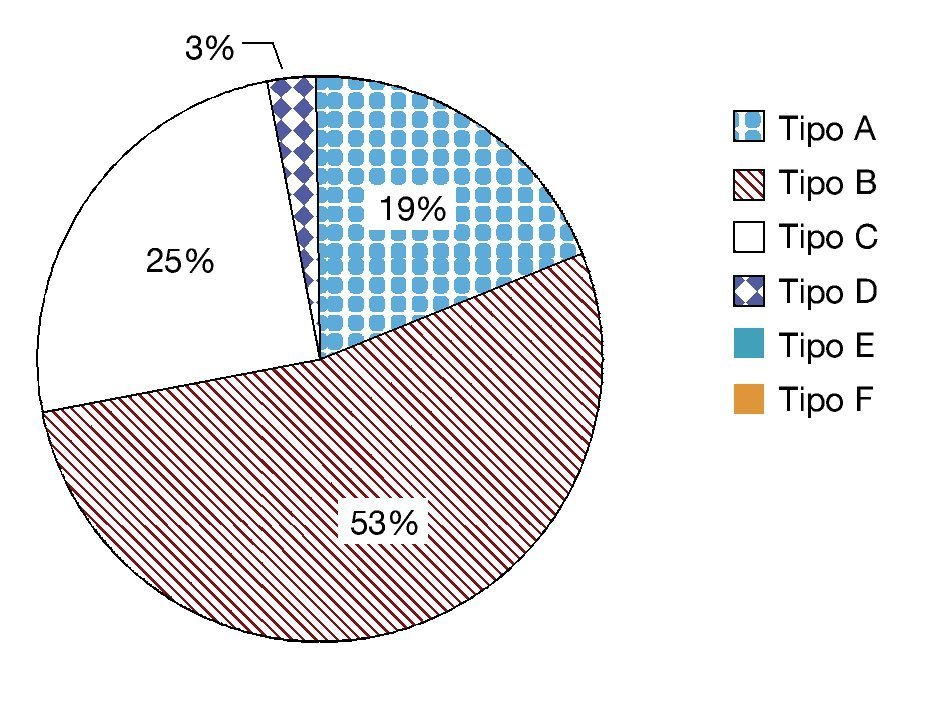
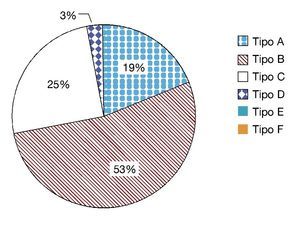
De acuerdo a la clasificación de Jordan para las estenosis uretrales, éstas se distribuyeron como se presenta en la figura 3.
Figura 3 Distribución de estenosis.
Discusión
La frecuencia de estenosis de uretra reportada en la literatura varía desde 2.2% hasta 9.8%14-19.
La estenosis de uretra se define según la Organización Mundial de la Salud (OMS), como una estrechez de la luz uretral secundaria a un proceso cicatrizal, que afecta el tejido eréctil del cuerpo esponjoso causando espongiofibrosis. La retracción de la cicatriz reduce la luz uretral.
La población estudiada consistió en 2 grupos de pacientes, el grupo A, aquellos con estenosis de uretra posterior a una RTUP, y el grupo B, conformado por aquellos operados de RTUP que no desarrollaron estenosis de uretra.
Sobre las características demográficas de ambos grupos se resaltará el hecho de que existe una diferencia de edad significativa entre ambos grupos, siendo de 64.0 ± 8.35 años en el grupo A y de 68.48 ± 8.76 años en el grupo B (p<0.005). La edad en el grupo de pacientes con estenosis fue significativamente menor, que en el grupo de controles sin estenosis. Este hallazgo quizá tenga una explicación debido a que la cicatrización y reparación tisular posterior a una lesión o trauma, es mejor en pacientes más jóvenes. Algunos estudios como el de DuNuoy y Carrell, encontraron que la cicatrización en aquellos más jóvenes era mejor30. Esto entonces haría pensar que la edad avanzada se convierte en un factor protector para el desarrollo de estenosis uretral, ya que la reparación se daría con una menor intensidad en el sitio del daño uretral y esto disminuiría la cantidad de fibrosis y por consecuencia, de estrechez uretral.
La diabetes mellitus como se ha demostrado interfiere de manera muy sustantiva en los procesos de cicatrización en todo el organismo. Uno de los factores que contribuyen a esta situación es la disminuida reacción inflamatoria que se asocia con la hiperglucemia. La diabetes disminuye la quimiotaxis granulocítica, la función fagocítica, así como la inmunidad celular y humoral. Adicionalmente, la microangiopatía asociada disminuye el aporte sanguíneo al sitio de cicatrización31,32.
En relación a este hallazgo, se puede comentar también el hecho de que en ambos grupos el número de pacientes con diabetes mellitus fue muy similar (5 y 6 en el grupo A y B, respectivamente), siendo un porcentaje menor al 20% en ambos grupos. De tal forma que con los resultados de este estudio se puede comentar que la diabetes mellitus no es un factor de riesgo para el desarrollo de estenosis de uretra, al igual que la hipertensión arterial sistémica y el antecedente de infecciones de vías urinarias, ya que las cifras no muestran alguna tendencia hacia un grupo en específico, para poder pensar que estos factores intervengan en el desarrollo de estenosis uretral.
De acuerdo a las características de la glándula prostática previo a la RTUP, se encontró que los volúmenes medidos por ultrasonido trans-abdominal o transrectal, mostraron valores que en promedio fueron menores para el grupo con estenosis de uretra con 62.93 gvs. 87.3 g para el grupo que no desarrolló estenosis, con un valor de p<0.05. Se observó entonces que aquellos pacientes con volúmenes prostáticos mayores, tuvieron menor tendencia a desarrollar estenosis de uretra. Realmente llama la atención este hecho, ya que un volumen prostático mayor implicaría un mayor tiempo de resección. Este resultado podría atribuirse al hecho de que la medición de los volúmenes prostáticos fue realizada por vía transabdominal o transrectal de forma indiferente. De acuerdo a lo descrito puede existir cierta variabilidad en los volúmenes de acuerdo al método utilizado. Esta condición podrá ser motivo de más estudios para corroborar si los hallazgos mencionados, se presentan en poblaciones más grandes.
En relación a los valores de volumen prostático altos, no es sorprendente que las cifras de APE se encuentren por arriba de los valores normales en ambos grupos, esto sin mostrar alguna diferencia entre ellos.
En ambos grupos, la escala de IPSS mostró un descenso posterior a la RTUP. En ambos grupos, el IPSS inicial se encuentra en el promedio de síntomas moderados con 19 puntos cada uno. Posterior a la RTUP, el grupo sin estenosis mostró un descenso de 10 puntos en la escalavs. un descenso de 3 puntos en los pacientes que desarrollaron estenosis de uretra respecto al inicial. El punto de cuestionamiento en este sentido está en relación a que la medición posquirúrgica de síntomas, se dio en tiempos diferentes posteriores a la RTUP en los pacientes, por lo que no es posible conocer a ciencia cierta el IPSS posquirúrgico en un tiempo determinado. De cualquier forma, es claro el hecho de que los pacientes que presentaron estenosis desarrollaron síntomas con mayor frecuencia e intensidad, que aquellos pertenecientes al grupo sin estenosis posterior a la RTUP.
En ambos grupos se encontraban pacientes que habían sido portadores de sonda transuretral, en algún momento previo a la RTUP como tratamiento temporal. De aquellos que no desarrollaron estenosis de uretra, el 69.7% (n=23) había utilizado sonda en algún momento vs. un 36.7% (n=11) de aquellos que generaron estenosis (p<0.05). igualmente, aquellos que no generaron estenosis y utilizaron sonda previo a la RTUP, la portaron en promedio 82.6 días vs. 36.7 días en aquellos que generaron estenosis. Con estos resultados se puede sugerir que el uso de sonda transuretral previa a la RTUP por un tiempo prolongado, genera un episodio de inflamación uretral que protege o fomenta que con la colocación de la sonda posterior a la RTUP, el segundo episodio inflamatorio sea de menor intensidad y duración. Es decir, que aquellos pacientes que cuentan con un contacto previo al material de la sonda (látex en la mayoría de los casos), no generan un proceso inflamatorio tan severo posterior a la RTUP, reduciendo así la posibilidad de generar estenosis uretral.
De acuerdo a lo esperado, aquellos pacientes que generaron estenosis de uretra recibieron dilatación en el 53% previo a la RTUP vs. 48% de los que no generaron estenosis. la dilatación uretral a ciegas es un factor de riesgo para trauma uretral, con lesión de la mucosa que puede condicionar la formación de espongiofibrosis y estenosis uretral. En cuanto a esto, se recomienda realizar una dilatación gentil y uso de adecuada cantidad de lubricante, con la intención de no lesionar el trayecto uretral.
La configuración anatómica de la próstata de acuerdo a la clasificación de Randall modificada, mostró que el tipo B (n=11) fue el más frecuente en pacientes que desarrollaron estenosis (grupo A), seguido por el tipo D (n=9) y el C (n=7). En el grupo B el tipo más frecuente fue el randall D (n=14), seguido por el B (n=11) y el C (n=7).
El tiempo quirúrgico promedio para ambos grupos fue de 57.17 ± 17.74 minutos para el grupo A y de 57.12 ± 20.04 minutos para el grupo B sin estenosis. Sin embargo, de acuerdo a lo establecido en la hipótesis el tiempo de resección mayor de 60 minutos se dio en un 60% (n=18) de los que desarrollaron estenosis (grupo A) vs. un 42.4% (n=14) de los que no desarrollaron (grupo B). Según lo reportado en la literatura médica, el tiempo de resección es uno de los factores más importantes para el desarrollo de estenosis uretral33,34. los resultados en este estudio mostraron una tendencia que coincide con lo descrito en cuanto a que un tiempo de RTUP mayor a 60 minutos, es un factor de riesgo para desarrollar estenosis de uretra posteriormente, aunque sin una diferencia estadísticamente significativa.
El sangrado transquirúrgico para ambos grupos fue muy similar, siendo de 333 ml en promedio para el grupo A y de 313 ml en promedio para el grupo B. la cantidad de tejido resecado en ambos grupos fue parecida, siendo de 28 g en promedio para el grupo A y de 32 g para el grupo B.
En este aspecto vale la pena mencionar que el tiempo, sangrado y volumen resecado correlacionan entre sí, tomando en cuenta que se intenta que el tiempo de resección no sea mayor a 60 minutos y que el sangrado se calcule en base a la cantidad de tejido resecado, multiplicando el volumen resecado por 10 ml.
Posterior a la RTUP, sí se observó una diferencia en el tiempo de permanencia de la sonda transuretral entre los 2 grupos. Se observó que aquellos que portan la sonda por mayor tiempo posterior a la RTUP, tienen un porcentaje mayor de posibilidad de desarrollar estenosis. En el grupo A, el tiempo promedio de uso de sonda post-RTUP fue de 8.90 ± 3.91 días y en el grupo B fue de 5.15 ± 3.0 días, con una p<0.05.
Esto se debe a que el proceso inflamatorio posquirúrgico desaparece en las primeras 48 a 72 horas posteriores. En aquellos pacientes que portan la sonda por más tiempo, el proceso inflamatorio es más intenso y prolongado como consecuencia de la presencia de un cuerpo extraño en el lecho quirúrgico y en el trayecto uretral.
Se realizó un análisis descriptivo de los pacientes pertenecientes al grupo A. En estos pacientes, el tiempo transcurrido desde la RTUP hasta la aparición de la estenosis en promedio fue de 40.7 meses (rango 4 a 70 meses).
En cuanto a la localización de las estenosis la distribución fue la siguiente: bulbar 73% (n=22), peniana 33.3% (n=10), cuello 10% (n=3) y meato 3.3% (n=1). En 6 pacientes se encontraron 2 estenosis en 2 localizaciones diferentes. Contrasta este resultado con el de otro estudio realizado y reportado, en donde la incidencia de estenosis fue mayor en el meato 18.3% que en la bulbar 9.1%1. Esta diferencia puede radicar en el hecho de que en el estudio reportado, el objetivo era demostrar la disminución de estenosis utilizando solución de irrigación a una temperatura de 36°C, esto disminuyó la incidencia de estenosis bulbares y penianas pero no la estenosis del meato.
Tomando en cuenta la clasificación de Jordan descrita en 1987, basada en la configuración y extensión de la espongiofibrosis, se dividieron las estenosis en tipo B 56.7% (n=17), tipo C 26.7% (n=8), tipo A 20% (n=6) y tipo D 3.3% (n=1)20. No se presentó ninguna estenosis tipo E, aunque esto es difícil determinarlo debido a que ninguno de estos pacientes fue sometido a ecografía uretral para conocer la extensión de fibrosis a los cuerpos cavernosos (estenosis tipo E). No hubo estenosis tipo F (asociadas con fístula).
De los 30 pacientes, a 19 se les solicitó una cistouretrografía miccional, mientras que a 13 se les realizó cistoscopia para llegar al diagnóstico de estenosis de uretra. A 2 pacientes se les realizaron ambos estudios, debido a que la cistouretrografía miccional no fue concluyente. A ninguno de estos pacientes se les solicitó ecografía uretral. No solamente en nuestro Servicio es un estudio que no se envía de rutina. la importancia de la ecografía uretral radica en la posibilidad de conocer la profundidad de la estenosis para poder clasificarla adecuadamente, y por lo tanto realizar el tratamiento más adecuado en estos pacientes.
Conclusiones
En base a los resultados obtenidos en este estudio, los principales factores de riesgo para la formación de estenosis uretral en pacientes operados de RTUP son: la presencia de un volumen prostático por ultrasonido transabdominal o transrectal previo a la cirugía mayor de 80 g, la realización de dilatación inmediatamente previa al procedimiento, un tiempo de resección mayor a 60 minutos y un uso prolongado de sonda transuretral posterior a la cirugía (8.9 ± 3.91 días).
De acuerdo a la literatura médica, pueden existir otros factores agregados para el desarrollo de estrechez uretral como la falta de una cantidad suficiente de lubricante intrauretral previo y durante la cirugía, el uso de una elevada energía de corte y coagulación que provoque un calentamiento de la camisa durante el procedimiento, el uso de una camisa de diámetro mayor al diámetro uretral, el material de la sonda utilizada y la temperatura de la solución de irrigación utilizada durante el procedimiento.
Todos estos factores deberán seguir siendo analizados, ya que cada uno de ellos puede también influir en el proceso de lesión epitelial y la inflamación local que se produce posteriormente, con la probabilidad de generar una cicatrización que culmine en una estenosis uretral.
Conflicto de intereses
Los autores declaran no tener conflicto de interés.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
* Autor para correspondencia:
Av. Universidad N° 1321,
Colonia Florida, Delegación Álvaro Obregón,
C.P. 01030, México D.F., México.
Teléfono: 5322 2300.
Correo electrónico: patricio_cruzgar@yahoo.com.mx (P. Cruz García-Villa).