Paciente diagnosticada de artritis reumatoide (AR) en el año 2006, con buen control global. En el año 2013 comenzó con dolor, hiperemia conjuntival, prurito y visión borrosa, siendo diagnosticada de queratitis ulcerativa periférica (PUK), encontrándose estable articular y analíticamente. Se intensificó tratamiento con metotrexate, y se inició tratamiento con infliximab, con gran mejoría.
DiscusiónLa PUK es una enfermedad rara, pero a tener en cuenta en los pacientes con AR. En la mayoría de los casos, el tratamiento de fondo debe ser intensificado; en este sentido deben considerarse los tratamientos biológicos por su eficacia y efecto rápido de acción.
Patient diagnosed with rheumatoid arthritis (RA) in 2006 with good overall control. In 2013 she began with pain, conjunctival hyperemia, pruritus, and blurred vision being diagnosed with peripheral ulcerative keratitis (PUK), being well controlled articulately and analytically. Treatment with methotrexate was intensified and infliximab treatment was started with great improvement.
DiscussionPUK is a rare condition but it must be considered in patients with RA. In most cases maintenance treatment must be intensified; in this sense, biological agents should be considered for their efficacy and rapid onset of action.
La queratitis ulcerativa periférica (PUK) en pacientes con artritis reumatoide (AR)1 es una enfermedad poco común. En este caso clínico se pone de manifiesto que la actividad ocular no siempre se relaciona con la actividad articular y/o analítica, su complejo manejo y las posibles complicaciones derivadas del mismo.
Caso clínicoPaciente de 46 años, diagnosticada de AR seropositiva desde el año 2006 por presentar artritis en manos y carpos, elevación de reactantes de fase aguda (RFA), y FR y CCP positivos llegó a realizar tratamiento con hasta 15mg de metotrexato (MTX) oral y hasta 10mg de prednisona en pauta descendente con buen control de la enfermedad.
Durante los años 2006-2013 la paciente se mantuvo estable con la enfermedad bien controlada (DAS28<2,6).
En el año 2013 fue valorada por empeoramiento de su clínica articular en forma de tumefacción de 2 y 3 IFP derechas, y dolor a la presión en ambas muñecas, motivo por el que se aumentó la dosis de MTX a 20mg semanales oral, y se aumentó la dosis de esteroides a 7,5mg diarios con buen control de su clínica articular y normalización de los RFA.
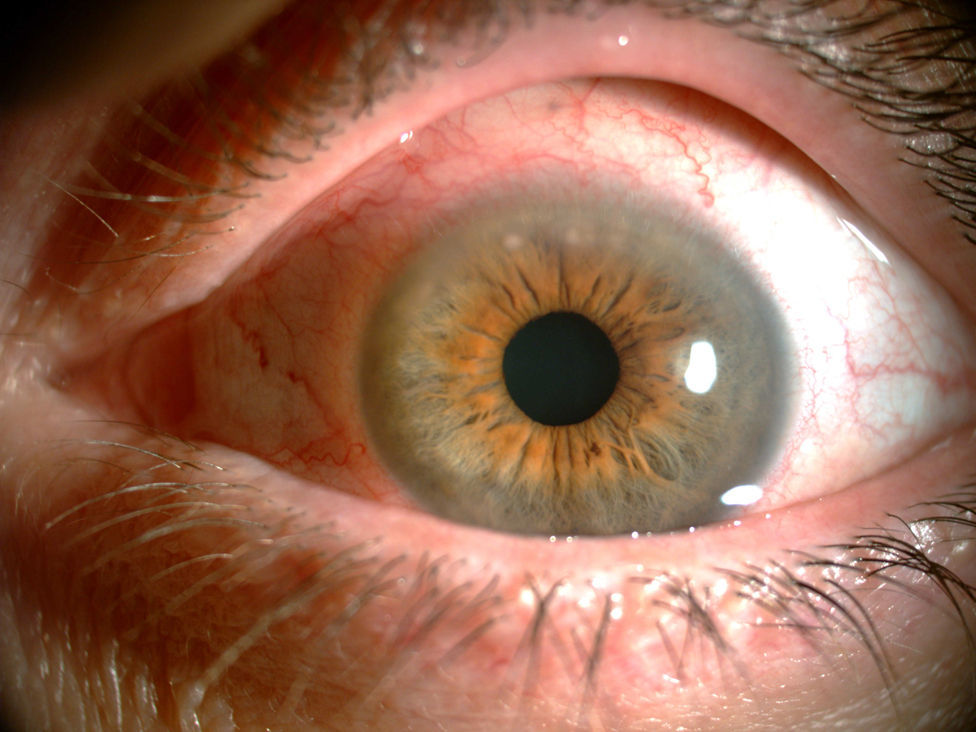
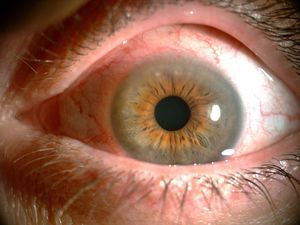
A los 3 meses del último brote articular fue valorada nuevamente por referir dolor, hiperemia conjuntival, prurito y visión borrosa en ambos ojos (Imagen 1). La analítica no mostró ningún dato relevante. Fue enviada a la unidad multidisciplinar de uveítis donde fue diagnosticada de PUK1 y queratoconjuntivitis seca (QCS) grado I de Oxford. Se cambió MTX oral por subcutáneo a dosis de 20mg semanales y se inició tratamiento con 3 ciclos de infliximab a dosis de 5mg/kg2,3, previo despistaje para descartar tuberculosis, en el que tanto las pruebas de Mantoux y QuantiFERON®, como la radiografía de tórax fueron negativos. Así mismo realizó tratamiento con lágrimas artificiales y esteroides tópicos con buena respuesta inicial.
Al mes de la 3.ª infusión con infliximab, acudió a urgencias por dolor e hiperemia conjuntival, motivo por el que se le aumentó la dosis de prednisona oral de 2,5 a 10mg diarios, y se intensificó la terapia con esteroides tópicos. Se programaron 2 infusiones más con infliximab. Los análisis de sangre seguían sin revelar dato patológico alguno. Continuaba estable desde el punto de vista articular.
A pesar de la terapia biológica, la paciente acudió en varias ocasiones a urgencias por dolor e hiperemia conjuntival, motivo por el que se le añadió ciclosporina tópica.
Tras el 5.° ciclo con infliximab, la paciente refirió parestesias en extremidad superior izquierda. Ante la sospecha de enfermedad desmielinizante4 secundaria al fármaco biológico se suspendió infliximab y se realizó RMN cerebral que no mostró enfermedad alguna. Los potenciales evocados que inicialmente fueron compatibles con enfermedad desmielinizante, se repitieron a los 3 meses, siendo el resultado normal. Se infiltró canal cubital a su paso por el codo, y la paciente mejoró de las parestesias. Se estimó que el cuadro de parestesias podría tratarse de enfermedad compresiva del nervio cubital. No se pudo concluir que las parestesias fueran de etiología desmielinizante. Se reintrodujo infliximab con dosis de carga nuevamente, sin incidencias2,3.
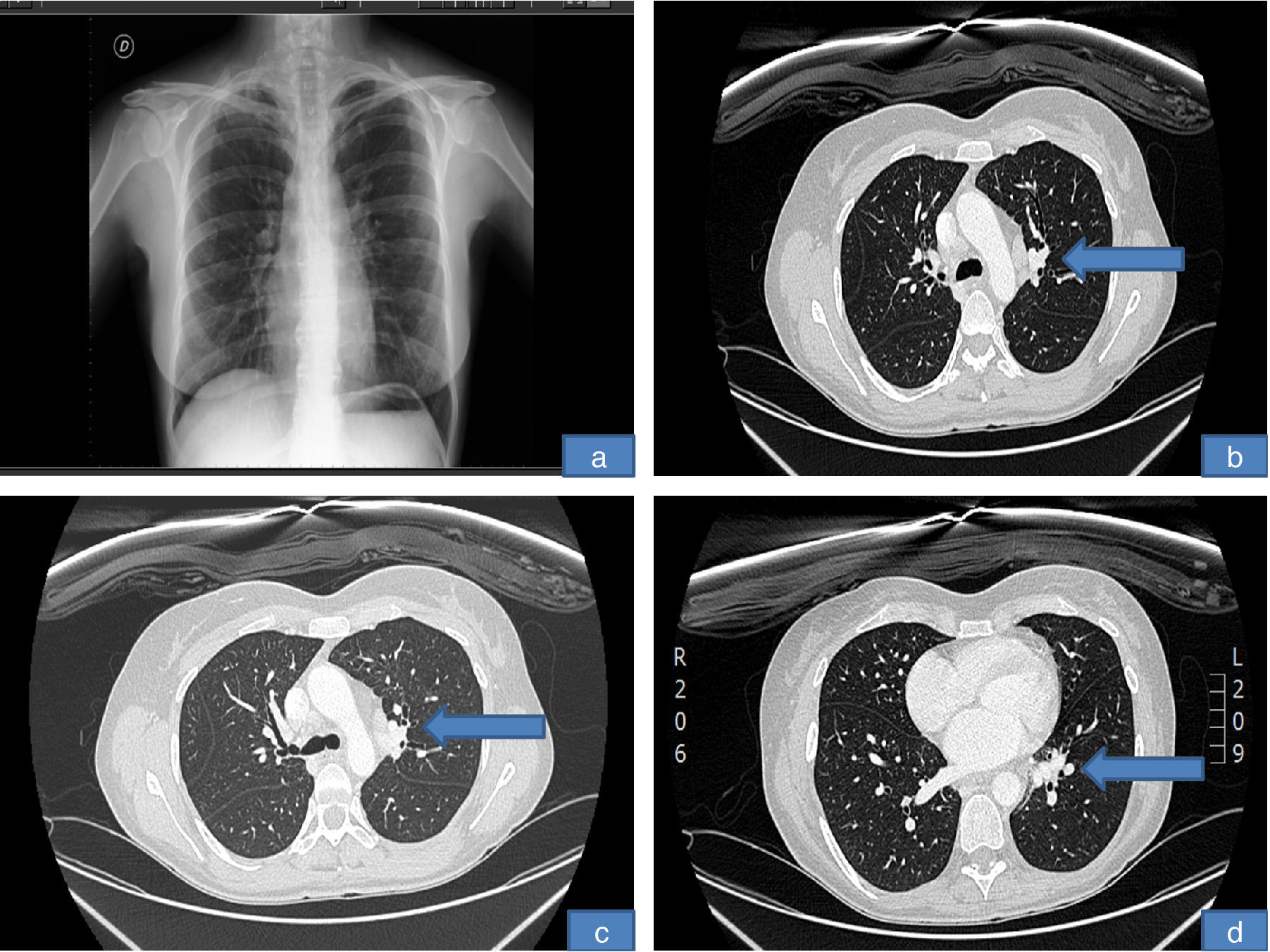
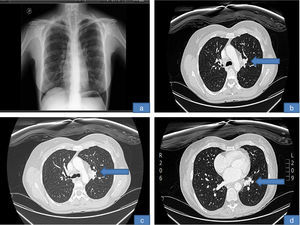
Entre el 3.° y 4.° ciclo de la segunda tanda de infliximab, la paciente tuvo 2 picos febriles de hasta 38°C que fueron tratados con levofloxacino inicialmente de forma ambulatoria, y ante la no mejoría se decidió ingreso para estudio por fiebre sin foco y adenopatías laterocervicales. En la analítica se observó viraje del QuantiFERON®. Se le realizó TAC toraco-abdomino-pélvico, que mostró adenopatías hiliares izquierdas y conglomerado mediastínico necrótico compatible con tuberculosis (Imagen 2). Se realizó punción transbronquial de una adenopatía mediastínica donde no se detectó bacilo alguno (PCR). Fue diagnosticada de probable tuberculosis glangionar4. Se suspendió tratamiento con infliximab y MTX, y comenzó tratamiento con rifampicina, moxifloxacino y etambutol con buena respuesta.
Las serologías para virus, hongos y bacterias fueron negativas. El lavado bronquioalveolar fue negativo para bacterias, virus, hongos, tuberculosis y células neoplásicas.
Tres meses después de suspender MTX e infliximab la paciente comenzó nuevamente con artritis de manos y carpos, motivo por el que se reintrodujo MTX a dosis de 15mg semanales, con mejoría. La paciente no volvió a experimentar clínica ocular hasta el momento actual.
DiscusiónLa PUK1 es una enfermedad rara, pero a tener en cuenta en los pacientes con AR, que también puede asociarse a LES y vasculitis ANCA positivas. Suele producirse cuando la enfermedad basal está mal controlada, aunque en ocasiones no siempre es así, como en este caso. Debe ser considerada una urgencia médica por el alto riesgo de perforación corneal.
El tratamiento inicial debe ser sistémico con altas dosis de esteroides incluso pulsos de metilprednisolona. El tratamiento tópico con sustitutos de lágrimas y ciclosporina tópica puede ser de ayuda, pero no suelen ser suficientes.
En la mayoría de los casos el tratamiento de fondo debe ser intensificado; en este sentido deben considerarse los tratamientos biológicos2–4 por su eficacia y efecto rápido de acción.
ConclusionesLa PUK es una entidad poco frecuente en pacientes con AR, y más aún en aquellos en los que la enfermedad basal está bien controlada. Dado el alto riesgo de perforación corneal, en el diagnóstico diferencial de enfermedad ocular asociada a AR, esta enfermedad debe de tenerse muy presente.
Responsabilidades éticasConfidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.