La pancreatitis aguda tiene como causa frecuente las enfermedades del tracto biliar, por lo que muchas guías de manejo recomiendan que una terapéutica con una colangiopancreatografía retrógrada endoscópica (CPRE) urgente sea realizada dentro de las primeras 72 horas de admisión de todos los pacientes con probabilidad de tener pancreatitis biliar aguda severa, con o sin colangitis presente. El objetivo de esta publicación es la revisión sistemática de la literatura de los años 2008 al 2013.
MétodoBúsqueda de artículos en las bases de datos de PUBMED y The Cochrane Library utilizando como estrategia las palabras “Pancreatitis Biliar Aguda”, “Pancreatitis Aguda” y “Colangiopancreatografía Retrograda Endoscópica”; se aplicó el uso de los filtros “meta-análisis”, “ensayos clínicos controlados”, “revisiones sistemáticas”, “estudios multicéntricos”, “revisiones de casos” y “artículo de revisión”.
Resultados y conclusionesSe revisaron 74 artículos en las bases de datos: 8 meta análisis (5.92%), 12 revisiones sistemáticas (8.88%), 10 estudios multicéntricos (7.4%), 18 ensayos clínicos (13.32%), y artículos de revisión o reportes de casos (64.48%). Dentro de los artículos revisados se encontraron 5 meta análisis, 6 revisiones sistemáticas, 5 estudios multicéntricos y 10 ensayos clínicos que cumplieron con los criterios de inclusión, clasificándolos por nivel de evidencia de acuerdo con los criterios de búsqueda de PUBMED y Cochrane. Existe un consenso respecto al uso de la CPRE, para su uso de manera temprana solo en caso de que exista un cuadro de colangitis u obstrucción ampular pancreática persistente (independientemente de si se realiza o no una esfinterotomía).
Acute pancreatitis is frequently caused by diseases of the biliary tract, and many management guidelines recommend that urgent treatment using endoscopic retrograde cholangiopancreatography (ERCP) should be performed within 72hours of admission on all patients with a possibility of having severe acute biliary pancreatitis, with or without cholangitis. The aim of this publication is the systematic review of the literature from 2008 to 2013.
MethodA search of articles in the Pub Med and the Cochrane Library databases using the strategy of Key words: “acute biliary pancreatitis”, “acute pancreatitis” and “endoscopic retrograde cholangiopancreatography” and with the filters of “meta-analysis”, “controlled clinical trials”, “systematic review”, “multicenter studies”, “case reviews” and “review article”.
Results and conclusionsA total of 74 articles were reviewed in the databases: 8 meta-analysis (5.9%), 12 systematic reviews (8.9%), 10 multicenter studies (7.4%), 18 clinical trials (13.3%), and review articles or case reports (64.4%). They were classified by level of evidence according to the criteria of PUBMED and Cochrane. There is a consensus regarding the use of ERCP in early cases when the clinical course is of cholangitis or persistent pancreatic ampullary obstruction, regardless of whetehr a sphincterotomy is performed.
La pancreatitis aguda es relativamente común, con una incidencia anual de 10 a 30 casos por cada 100,000 habitantes en los países occidentales. En México no existen datos estadísticos concretos, pero se calcula que es la quinta causa de ingreso hospitalario por dolor abdominal, así como la decimoséptima causa de mortalidad. En las últimas dos décadas los casos de pancreatitis aguda han aumentado hasta en un 30%, pero también se puede encontrar una disminución en los días de tratamiento intrahospitalario, así como de su mortalidad. Alrededor del 80% de los casos de pancreatitis aguda se presentan secundarios a enfermedades del tracto biliar y por alcoholismo. En México, el 49% de las pancreatitis agudas son de etiología biliar y el 37% son por alcoholismo. La proporción de hombre-mujer es de 1:3 en el grupo con enfermedad del tracto biliar y de 6:1 en el grupo de alcoholismo1,2.
Ya que la principal causa es por enfermedades del tracto biliar, muchas guías sobre pancreatitis aguda recomiendan que una terapéutica con una colangiopancreatografía retrógrada endoscópica (CPRE) urgente sea realizada dentro de las primeras 72 horas de admisión de todos los pacientes con probabilidad de tener pancreatitis biliar aguda severa, ya sea que haya o no colangitis presente. Pero lo que pasa en la práctica clínica no es completamente conocido3. En México no existen estudios concisos sobre dicho tema, y mucho menos datos estadísticos o análisis que apoyen o contradigan las guías extranjeras, y la pancreatitis aguda de origen biliar es una enfermedad cuyas consecuencias, al no ser tratada a tiempo y de forma correcta, relacionadas con el costo-beneficio hacen que sea indispensable el cambio de actitud hacia el uso de la CPRE en el futuro4,5,6. De acuerdo con datos del Instituto Nacional de Estadística (INEGI) de México, en 1999 la pancreatitis aguda fue la causa número 20 de mortalidad, responsabilizándosele del 0.5% de las defunciones en el país. En los años 2000 y 2001 su incidencia se incrementó llevándola al sitio 17 de las causas de muerte1,2,9.
La pancreatitis biliar aguda es la forma más común de pancreatitis en el mundo occidental. Es sabido que los litos y el lodo en el conducto biliar pueden causar obstrucción con una subsecuente inflamación del páncreas10. La micro litiasis biliar es considerada una importante causa de pancreatitis aguda idiopática recurrente10,11.
La pancreatitis inducida por fármacos es de difícil diagnóstico. El papel preciso de un fármaco causante de la pancreatitis aguda, la duración de la exposición y el desarrollo de la pancreatitis, los mecanismos patogénicos y la sinergia con otros co-factores usualmente no son claros12. La hipertrigliceridemia posee una frecuencia mucho más baja como etiología de la pancreatitis aguda con reportes entre un 1.3 y un 11%, de acuerdo con la literatura, cuando los niveles de triglicéridos totales se elevan por encima de 1mg/dl. Sin embargo, la hipertrigliceridemia se observa en el 12 al 39% de las pancreatitis agudas como factor asociado1,13,14.
En México, el 49% de las pancreatitis agudas son de etiología biliar y el 37% son alcohólicas. La causa más común es por alcoholismo en hombres, y por litiasis vesicular en mujeres. El riesgo de pancreatitis aguda alcohólica se eleva con la cantidad ingerida de alcohol (especialmente cerveza), no con la frecuencia de su consumo. Solo el 15% de las personas con alcoholismo crónico padecerán de pancreatitis aguda15–20.
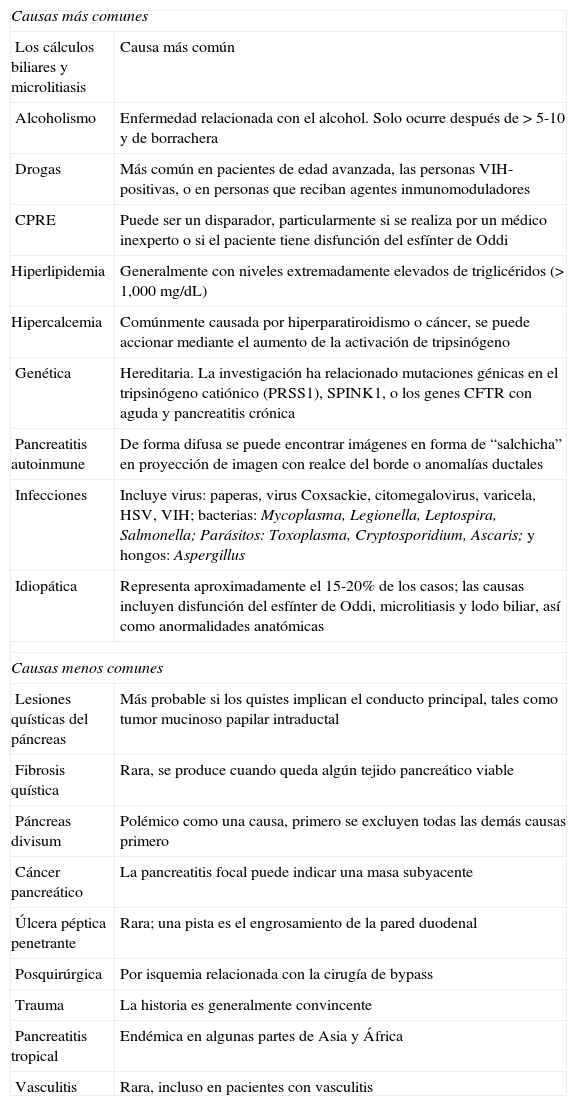
Las distintas formas de pancreatitis aguda se muestras resumidas en la tabla 1.
Causas de pancreatitis aguda
| Causas más comunes | |
| Los cálculos biliares y microlitiasis | Causa más común |
| Alcoholismo | Enfermedad relacionada con el alcohol. Solo ocurre después de > 5-10 y de borrachera |
| Drogas | Más común en pacientes de edad avanzada, las personas VIH-positivas, o en personas que reciban agentes inmunomoduladores |
| CPRE | Puede ser un disparador, particularmente si se realiza por un médico inexperto o si el paciente tiene disfunción del esfínter de Oddi |
| Hiperlipidemia | Generalmente con niveles extremadamente elevados de triglicéridos (> 1,000 mg/dL) |
| Hipercalcemia | Comúnmente causada por hiperparatiroidismo o cáncer, se puede accionar mediante el aumento de la activación de tripsinógeno |
| Genética | Hereditaria. La investigación ha relacionado mutaciones génicas en el tripsinógeno catiónico (PRSS1), SPINK1, o los genes CFTR con aguda y pancreatitis crónica |
| Pancreatitis autoinmune | De forma difusa se puede encontrar imágenes en forma de “salchicha” en proyección de imagen con realce del borde o anomalías ductales |
| Infecciones | Incluye virus: paperas, virus Coxsackie, citomegalovirus, varicela, HSV, VIH; bacterias: Mycoplasma, Legionella, Leptospira, Salmonella; Parásitos: Toxoplasma, Cryptosporidium, Ascaris; y hongos: Aspergillus |
| Idiopática | Representa aproximadamente el 15-20% de los casos; las causas incluyen disfunción del esfínter de Oddi, microlitiasis y lodo biliar, así como anormalidades anatómicas |
| Causas menos comunes | |
| Lesiones quísticas del páncreas | Más probable si los quistes implican el conducto principal, tales como tumor mucinoso papilar intraductal |
| Fibrosis quística | Rara, se produce cuando queda algún tejido pancreático viable |
| Páncreas divisum | Polémico como una causa, primero se excluyen todas las demás causas primero |
| Cáncer pancreático | La pancreatitis focal puede indicar una masa subyacente |
| Úlcera péptica penetrante | Rara; una pista es el engrosamiento de la pared duodenal |
| Posquirúrgica | Por isquemia relacionada con la cirugía de bypass |
| Trauma | La historia es generalmente convincente |
| Pancreatitis tropical | Endémica en algunas partes de Asia y África |
| Vasculitis | Rara, incluso en pacientes con vasculitis |
Tomada de: Taichman et al.13.
El diagnóstico de la pancreatitis aguda se establece por dos de las tres características siguientes: síntomas clínicos, tales como dolor epigástrico, náuseas y vómitos; una elevación de la amilasa y lipasa mayor de 3 veces el límite superior de lo normal; o la confirmación del diagnóstico por imágenes de tomografía axial computarizada o por imágenes de resonancia magnética17,21,22.
Amilasa. Su elevación mayor de tres veces el valor superior normal hace sospechar pancreatitis. La amilasa se eleva en las 6 a 12 horas posteriores al inicio, tiene una vida media de 10 horas, y persiste elevada por 3 a 5 días11,23–30.
Lipasa. Es más específica, se eleva más temprano y dura más días que la amilasa. Su sensibilidad de es 85 al 100%, aunque su elevación no se asocia con la gravedad del cuadro 1,11,31–33.
Otras pruebas de laboratorio. La proteína C reactiva (PCR) es ampliamente reconocida como un indicador de la gravedad. Su pico de suero aparece 48h después del inicio de la enfermedad y actualmente su precisión como factor pronóstico es alta. Los valores superiores a 150mg/L tienen una sensibilidad del 80% y especificidad del 76%. La hiperlipidemia es un hallazgo frecuente en los pacientes con pancreatitis aguda de etiología biliar o alcohólica y generalmente se considera un epifenómeno, en estos casos los niveles son bajos entre 2-10 mmol/lt; cuando el origen es la hipertrigliceridemia los niveles generalmente exceden los 20 mmol/lt. Una hipocalcemia ocurre en alrededor de un 25% de los pacientes por una patogénesis no comprendida completamente. La hiperbilirrubinemia ocurre en el 10% aproximadamente de los pacientes; sin embargo, la ictericia es esporádica, y los niveles de bilirrubina regresan a la normalidad en 4 a 7 días. Niveles elevados de DHL (> 8.5 μmol/L [> 500 U/dL]) sugieren un pobre pronóstico. Aproximadamente del 5 al 10% de los pacientes presentan hipoxemia (PO2 ≤ 60mmHg en sangre arterial), lo que indica un posible inicio de síndrome de dificultad respiratoria. Algunos marcadores individuales de severidad recientemente descritos incluyen péptido de tripsinógeno activado en orina, factores de coagulación (antitrombina III), interleucina 6, hipertensión intraabdominal e inmunoparálisis (expresión reducida de HLA-DR)2,5,9,16,32–44.
Ultrasonido. Puede proporcionar información sobre el edema, inflamación, calcificación, seudoquistes y lesiones totales. Su utilidad radica en la evaluación y diagnóstico de la patología biliar asociada y en el seguimiento de algunas de sus complicaciones (seudoquistes, colecciones, etc.). Un examen negativo no excluye el diagnóstico de pancreatitis aguda. En años recientes se ha implementado el uso de ultrasonido endoscópico, con un transductor de alta frecuencia empleado en el ultrasonido endoscópico se pueden producir imágenes de muy alta resolución y representan cambios en el conducto pancreático y parénquima22,25,45.
Tomografía axial computarizada (TAC). Se debe realizar TAC con doble contraste a las 48 horas en todo paciente que no mejore con el manejo conservador inicial o si se sospecha alguna complicación adicional. Revisiones con TAC contrastada se pueden requerir a intervalos durante la hospitalización para detectar y monitorear el curso de complicaciones intraabdominales de la pancreatitis aguda, tales como el desarrollo de necrosis, seudoquistes y complicaciones vasculares, incluyendo los pseudoaneurismas22,46–48.
Resonancia magnética (RM). La representación tridimensional se ha utilizado para producir muy buenas imágenes del conducto pancreático mediante una técnica no invasiva. La colangiografía por RM contrastada tiene una buena correlación con la TAC contrastada28,49.
Con todo, no hay ningún parámetro verdaderamente satisfactorio por el cual el médico tratante pueda reconocer que un paciente con pancreatitis aguda experimentará un curso severo de la enfermedad. Sin embargo, solo del 10 al 15% de los casos resultan ser graves (es decir, la gran mayoría de los pacientes tendrán un curso leve). En general, el 85% de los pacientes tienen una pancreatitis intersticial y el 15% tienen necrosis pancreática. La mortalidad total en la pancreatitis aguda es aproximadamente del 5%; del 3% en la pancreatitis intersticial, del 17% en la pancreatitis necrotizante (30% en la necrosis infectada, 12% en la necrosis estéril). La mortalidad en ausencia de insuficiencia orgánica es 0, con insuficiencia orgánica es solo del 3% (rango 0-8%, pero puede elevarse hasta el 47% en falla orgánica persistente)12,47,48.
Colangiopancreatografía retrógrada endoscópicaLa colangiopancreatografía retrógrada endoscópica (CPRE) es uno de los procedimientos más importantes en el manejo de enfermedades biliopancreáticas. En 1968, fue descrita la primera canulación endoscópica de la ámpula de Vater, y seis años más tarde, la primera esfinterotomía endoscópica. Desde entonces, esta técnica ha evolucionado de una modalidad de diagnóstico a un procedimiento terapéutico13. Desde su descubrimiento hace 30 años, el uso de la CPRE se ha desarrollado rápidamente, no solo como una herramienta de diagnóstico, sino también para uso terapéutico, especialmente en pacientes con enfermedades pancreaticobiliares18. La CPRE es una técnica que utiliza una combinación de endoscopia luminal y proyección de imagen fluoroscópica para diagnosticar y tratar enfermedades asociadas al sistema pancreatobiliar. La porción del examen endoscópica utiliza un duodenoscopio de visión lateral que se introduce a través del esófago y el estómago y en la segunda porción del duodeno23. Con el paciente en la posición prona o supina, el duodenoscopio atraviesa un protector bucal con la punta en ángulo ligeramente hacia abajo para facilitar su movimiento a nivel de la hipofaringe. Una vez que el endoscopio ha llegado a esta situación, la punta se trae de vuelta a la posición neutral y se aplica presión suave hasta que se consigue pasar hacia el esófago, y este se recorre hasta llegar al estómago. Una vez en el lumen gástrico el duodenoscopio, es avanzado a una posición en la que se encuentra en la mucosa de la curvatura mayor, lo que permite la visualización de la curvatura menor y el estómago distal. Con mayor avance del endoscopio, la punta debe pasar la incisura angular. En esta posición, la punta se angula hacia arriba, lo que debe permitir la examinación del cardias gástrico. El duodenoscopio se avanza en dirección distal de la primera porción del duodeno, y la punta se dirige a la derecha y ligeramente hacia arriba. Entonces se retrocede, se hace una ligera torsión hacia la derecha para poner el endoscopio en posición “corta”. Esta maniobra debe llevar el endoscopio hasta la segunda porción del duodeno y permitir la visualización de la papila duodenal mayor, que aparece como una protuberancia pequeña, de color rosa en el cruce de los pliegues duodenales horizontales y verticales23. La clave para la canulación exitosa del páncreas o el sistema ductal biliar es el posicionamiento adecuado para su alcance; con el duodenoscopio en la posición corta en la segunda porción del duodeno, el lente debe estar orientado hacia la ámpula, con la punta en las proximidades de la pared duodenal, y después colocarse al alcance para que la imagen de la ámpula se vea en la parte superior del monitor de vídeo, lo que permite un enfoque ascendente de la ámpula, que es más acorde con la trayectoria natural del conducto biliar común23.
Intervención terapéutica. La mayoría de los pacientes que se presentan para CPRE han experimentado previamente pruebas diagnósticas no invasivas que revelaron una anormalidad potencialmente susceptible de intervención mediante CPRE. Así, la colangiografía, la pancreatografía o ambas se realizan para confirmar o para caracterizar mejor una lesión potencial y son seguidas por una intervención si el tratamiento se considera indicado. Una vez que el esfinterotomo está en la posición adecuada, la mayoría de los endoscopistas utilizan un enfoque guiado por cable para la canulación, en el cual se pasa un alambre guía a través de uno de los lúmenes del esfinterotomo y en el CBC o el páncreas. Una vez que se accede al CBC o el sistema ductal pancreático es adquirido, varios accesorios se pueden pasar por el cable para el uso en las intervenciones terapéuticas. Estos accesorios incluyen herramientas que son específicas de una indicación, tales como globos de extracción de piedra o cestas, globos para dilatar estenosis o catéteres, stents de distintos tipos, pinceles de citopatología y colangioscopios incluso para visualización intraductal10,49.
La primera revisión sistemática sobre CPRE temprana contra tratamiento conservador en pancreatitis aguda apareció en 1999. El metaanálisis encontró que no hay una asociación entre el efecto de CPRE y una severidad predicha en una pancreatitis aguda. Al mismo tiempo, mostró una reducción significativa en el riesgo de complicaciones y mortalidad en todos los pacientes con pancreatitis aguda. Sin embargo, la diferencia observada se puede deber a la inclusión errónea de ensayos aleatorios controlados, ya que todos los pacientes del grupo de control de ese estudio fueron sometidos a CPRE y no a tratamiento conservador7,50.
La CPRE sigue siendo el estándar de oro para la detección y tratamiento de la litiasis biliar ductal. Pequeñas piedras papilares solo pueden ser vistas durante o después de una esfinterotomía y tirando hacia fuera a través de los conductos biliares. Una esfinterotomía y extracción de piedra de los conductos biliares restablece un flujo de bilis preciso y evita la colangitis bacteriana. Una esfinterotomía también puede facilitar el flujo del jugo pancreático8,51.
En manos experimentadas y un centro dedicado, la CPRE se muestra como una herramienta diagnóstica y terapéutica segura, precisa y eficaz para el tratamiento de cálculos del conducto biliar y pancreatitis biliar. La CPRE debe evitarse en casos innecesarios o bajo rendimiento, especialmente cuando están presentes múltiples factores de riesgo relacionados con el paciente para el desarrollo de la pancreatitis. Las intervenciones procesales que han demostrado disminuir la incidencia de pancreatitis post-CPRE incluyen la canulación con el uso de hilos guía en lugar de inyección del contraste y la colocación de stents pancreáticos en casos de alto riesgo32,51. Por lo que el objetivo de esta publicación es la revisión sistemática de la literatura referente al tema de los años 2008 al 2013.
MétodosSe realizó una búsqueda computarizada de artículos en las bases de datos de PUBMED y The Cochrane Library utilizando como estrategia de búsqueda las palabras “Pancreatitis Biliar Aguda”, “Pancreatitis Aguda” y “Colangiopancreatografía Retrógrada Endoscópica”. En la búsqueda realizada se aplicó el uso de los filtros “meta-análisis”, “ensayos clínicos controlados”, “revisiones sistemáticas”, “estudios multicéntricos”, “revisiones de casos” y “artículo de revisión”. La misma búsqueda se enfocó en los artículos publicados tanto en inglés como en español, así como en aquellos en el periodo de 2008 a 2013. Los criterios de inclusión utilizados para la selección de artículos en esta investigación fueron: población: pacientes con pancreatitis aguda secundaria a enfermedad biliar con o sin colangitis, intervención: uso y la utilidad de la CPRE con o sin esfinterotomía u otra técnica de intervención (p. ej.,. colocación de stent) en pacientes con pancreatitis biliar aguda o recidivante, diseño de estudios: metaanálisis, revisiones sistemáticas, estudios multicéntricos y ensayos clínicos controlados que hablaran sobre las recomendaciones actuales para el uso diagnóstico, profiláctico o terapéutico de la CPRE en pancreatitis biliar. Los artículos identificados fueron evaluados y cualquiera de ellos no relacionado con esta revisión fue excluido.
Resultados y discusiónSe revisaron 74 artículos en las bases de datos, los cuales corresponden a: 8 metaanálisis (5.92%), 12 revisiones sistemáticas (8.88%), 10 estudios multicéntricos (7.4%) y 18 ensayos clínicos (13.32%); los demás aparecían como artículos de revisión o reportes de casos (64.48%). Para esta investigación únicamente se tomaron en cuenta los metaanálisis, las revisiones sistemáticas, los estudios multicéntricos y los ensayos clínicos que entraran en los criterios de inclusión. Es importante mencionar que, dentro de los artículos encontrados, no existe ni una publicación en español, y de los que están publicados en inglés, ninguno proviene de México; esto nos indica que no existe información estadística sobre este tema en nuestro país, y que tampoco se ha realizado alguna investigación relacionada con la CPRE como forma de tratamiento.
Dentro de los artículos revisados se encontraron 5 metaanálisis, 6 revisiones sistemáticas, 5 estudios multicéntricos y 10 ensayos clínicos que cumplieron con los criterios de inclusión, clasificándolos por nivel de evidencia de acuerdo con los criterios de búsqueda de PUBMED y Cochrane.
En los metaanálisis existe un consenso respecto al uso de la CPRE, indicando que debe usarse de manera temprana solo en caso de que exista un cuadro de colangitis u obstrucción ampular pancreática persistente (independientemente de si se realiza o no una esfinterotomía), ya que, en los cuadros de pancreatitis biliar moderada o severa sin que exista alguna de estas condiciones, no se encontró evidencia de que pueda modificar la morbilidad, mortalidad o las complicaciones locales o sistémicas de la pancreatitis biliar. Al mismo tiempo explican que, en los casos de pancreatitis biliar moderada sin presencia de colangitis u obstrucción persistente, el uso temprano de CPRE no representa una ventaja de tratamiento sobre el manejo conservador. Sin embargo, es importante mencionar que un metaanálisis menciona que no existen suficientes estudios clínicos controlados sobre el uso temprano de la CPRE en vez del manejo conservador de la pancreatitis biliar y que se requieren más estudios.
Por otro lado, las revisiones sistemáticas manejan conclusiones diferentes y con otro enfoque. En ellas se encuentra un apoyo consensual respecto a usar la CPRE solo en caso de colangitis o presencia de ictericia, pero más importante es el hecho de que todas coinciden en la importancia de predecir y diferenciar de manera correcta y eficaz los casos de pancreatitis biliar moderada a severa. Una de estas revisiones, que es la más reciente, indica una desaprobación tanto en guías de práctica clínica como en otros metaanálisis que no se debe realizar CPRE en casos de pancreatitis biliar moderada. Otro punto muy importante que mencionan es el uso de la herramienta correcta de diagnóstico; dos de estas revisiones mencionan que a todo paciente con sospecha de obstrucción biliar o colangitis se le realice de manera temprana un ultrasonido endoscópico en una búsqueda intencionada de litos y barro biliar, y esto no tan solo para determinar el momento en que se deba realizar una CPRE, sino también para determinar el riesgo de cuadros recidivantes de pancreatitis biliar.
Los estudios multicéntricos presentan un panorama más amplio respecto al uso independiente de la CPRE o en conjunto con otro tratamiento. Al igual que los metaanálisis y las revisiones sistemáticas, existe una opinión común en dar tratamiento temprano con CPRE en presencia de colangitis y obstrucción persistente. Sin embargo, dos de ellos explican que en casos especiales, como en embarazadas o pacientes con colestasis persistente, no solo se debe valorar el uso de CPRE, sino también de manera conjunta la realización de colecistectomía, y que además se debe evaluar correctamente los factores independientes que determinan si existen o no complicaciones con la CPRE (capacidad de los centros hospitalarios, habilidad del endoscopísta, número de intentos de realizar una esfinterotomía o canulación ampular, etc.).
En el caso de los ensayos clínicos encontrados, las conclusiones son diferentes y cada uno sugiere puntos distintos, pero todos están dirigidos hacia dos fines en común: el primero es las ventajas y desventajas de la colocación de diversos tipos de stents en el conducto pancreático contra el uso de esfinterotomía para permitir una descompresión suficiente para revertir el proceso de pancreatitis biliar aguda; el segundo es el uso de técnicas más modernas de imagenología, como colangiografía por resonancia magnética, el ultrasonido endoscópico e intraductal para realizar un diagnóstico claro y preciso de litos y lodo biliar para usar en un momento correcto la CPRE. Así mismo, tres de estos ensayos clínicos mencionan situaciones independientes en las cuales la elección terapéutica de la CPRE no va relacionada con las guías de práctica o los diversos artículos de investigación, como son la disfunción del esfínter de Oddi como factor independiente de la presencia de pancreatitis biliar recurrente y el uso electivo de CPRE es una opción; la pancreatitis biliar recidivante en el embarazo en donde ya sea una esfinterotomía o una colecistectomía son una alternativa segura respecto al manejo conservador en donde se presenta una recidiva de la enfermedad; y finalmente el uso de CPRE sin fluoroscopia en una unidad de cuidados intensivos, sitio en donde no todos los hospitales cuentan con la infraestructura necesaria para hacer uso de esta técnica de imagen pero que una CPRE puede ser realizada en la UCI por un endoscopista con experiencia y evitar así complicaciones y evitar tratamientos de mayor riesgo.
La revisión sistemática publicada más reciente en 2013 sobre este tema es una revisión sistemática de acuerdo con las guías del Prefered Reporting Items for Sistematic Reviews and Meta-Analyses Sistem, realizado en PubMed en agosto de 2011, en el que se revisaron metaanálisis y guías sobre el uso de CPRE en pancreatitis biliar aguda. Se incluyen ocho metaanálisis y 12 guías. El estudio muestra que existe un consenso en que la CPRE está indicada en caso de pancreatitis biliar aguda con colangitis o colestasis persistente coexistente. Por excepción del primer metaanálisis, todos los estudios incluidos desaprueban la CPRE temprana en pancreatitis leve predicha, y que no existe un consenso con respecto al papel de CPRE temprana en pancreatitis biliar aguda severa prevista, ya que 3 metaanálisis y una de las guías no aconsejan esta estrategia. Se recomienda CPRE temprana rutinaria en pancreatitis biliar aguda grave prevista en 7 de las 11 guías. El estudio concluye que no hay consenso en las guías y los metaanálisis en CPRE indicada en pacientes con pancreatitis biliar aguda coexistente con colangitis o colestasis persistente42.
Las principales innovaciones acerca del uso de la CPRE provienen de los ensayos clínicos. Alper et al. explican que la necesidad terapéutica de la CPRE está determinada con un efecto similar por el ultrasonido endoscópico y la colangiopancreatografía por resonancia magnética en pancreatitis biliar aguda moderada. Kim et al. encuentran que el uso de ultrasonografía intraductal en combinación con la esfinterotomía vía CPRE puede ser útil para la reducción de ataques recurrentes de pancreatitis biliar. Ding et al. obtienen como resultado que la colocación de stent en el conducto pancreático es un procedimiento seguro y efectivo para drenaje pancreático y revertir el proceso de pancreatitis biliar, y así reducir el uso de esfinterotomía que tiene mayor probabilidad de presentar complicaciones. Dubravcsik et al. también mencionan las ventajas de la colocación de un stent, pero además sugiere que el uso combinado con esfinterotomía resulta en una disminución significativa de complicaciones con una mejoría clínica durante el curso temprano de pancreatitis biliar50,52–64,49.
ConclusionesLa colangiopancreatografía retrógrada endoscópica es una herramienta útil en el tratamiento de la pancreatitis biliar, pero solamente si es usada de manera adecuada, por manos especializadas, comprobando que el diagnóstico es correcto y evaluando correctamente cada paciente, ya que es necesario evaluar el riesgo-beneficio en cada uno de ellos, en donde los factores de riesgo asociados, como edad, sexo o enfermedades adyacentes, el tiempo de evolución del cuadro y la efectividad con la cual se prediga la evolución de la enfermedad, ya que con esto se podrá decidir de manera correcta qué pacientes deben de ser considerados para CPRE temprana, de urgencia o manejarse con tratamiento conservador. Igual de importante es el valorar las herramientas utilizadas para llegar a este fin, ya que, como se ha mencionado en varias de las publicaciones aquí citadas, es imperativo escoger el correcto índice de predicción de severidad e igual de importante el contar con las herramientas de imagen y la infraestructura para las nuevas técnicas utilizadas en la CPRE o junto con ella.
FinanciaciónNo se recibió patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.