El estrabismo en la Oftalmopatía (Orbitopatía) de Graves se origina en la fibrosis post inflamatoria de uno o varios músculos, en uno o ambos ojos. Esto provoca un desalineamiento de los ejes visuales con diplopia que puede llegar a ser invalidante. Los músculos más frecuentemente comprometidos son los Rectos Inferiores y Medios. Algunos pacientes compensan su diplopia con posiciones anómalas de la cabeza. La cirugía se plantea en la etapa inactiva de la inflamación orbitaria, con ángulos estables por al menos seis meses; con los objetivos de eliminar la diplopia al menos en mirada al frente y en posición de lectura, eliminar las posiciones viciosas y mejorar la estética. La técnica quirúrgica, en la mayoría de los casos, consiste en el retroceso de todos los músculos responsables del estrabismo; idealmente con técnica ajustable, la que permite dosificar mejor la cirugía. La cirugía del estrabismo debe hacerse después de la descompresión orbitaria (si corresponde) y antes de la eventual cirugía de párpados. Los resultados en general son satisfactorios, pero con limitaciones.
Strabismus in Graves Ophthalmopathy is caused by post-inflammatory retraction in one or more muscles of one or both eyes. The most frequently involved muscles are inferior and medial rectus. This event provokes the loss of visual axes alignment, and, eventually, invalidant diplopia. Some patients compensate their diplopia with anomalous head positions. Surgery is indicated in the inactive phase of the orbital inflammatory process, with the goals of eliminate diplopia and abnormal head positions and to restore aesthetics. Surgical technique, in the majority of cases, consists in recessing all muscles involved in the strabismus; ideally with an adjustable technique that grants a better dosing of surgery.
Strabismus surgery must be done after orbital decompression (if indicated) and before the eventual lid surgery. Results in general are satisfactory, but with some limitations in most cases.
La orbitopatía de Graves es una afección autoinmune, órgano-específica, que compromete la órbita en forma paralela con la glándula tiroides.
El compromiso de la función tiroidea está presente en un alto porcentaje de casos, pero no siempre está presente al momento del diagnóstico de la orbitopatía.
La alteración más frecuente es el hipertiroidismo (90%), pero puede encontrarse eutiroidismo o hipotiroidismo (1).
El compromiso orbitario inicial se caracteriza por una infiltración inflamatoria de los músculos extra oculares, de la grasa orbitaria y de la glándula lagrimal.
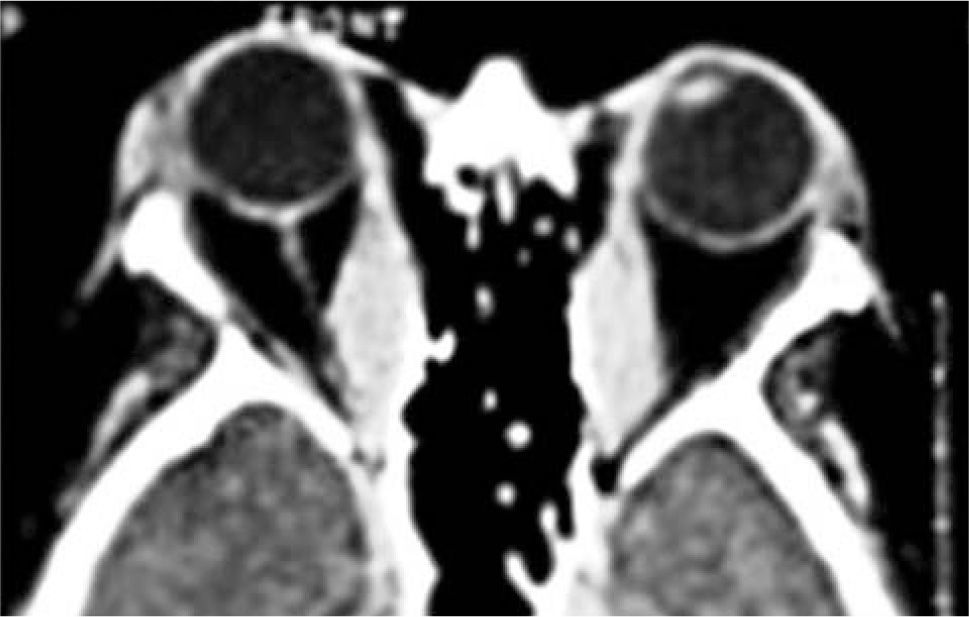
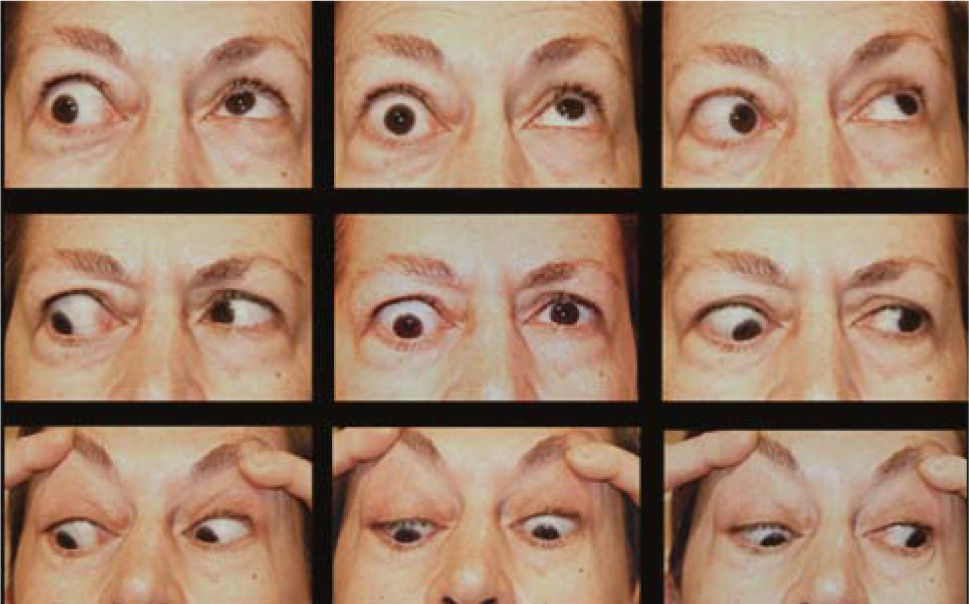
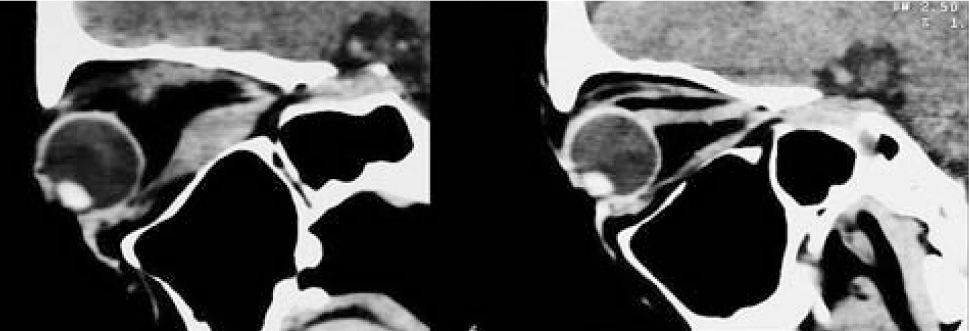
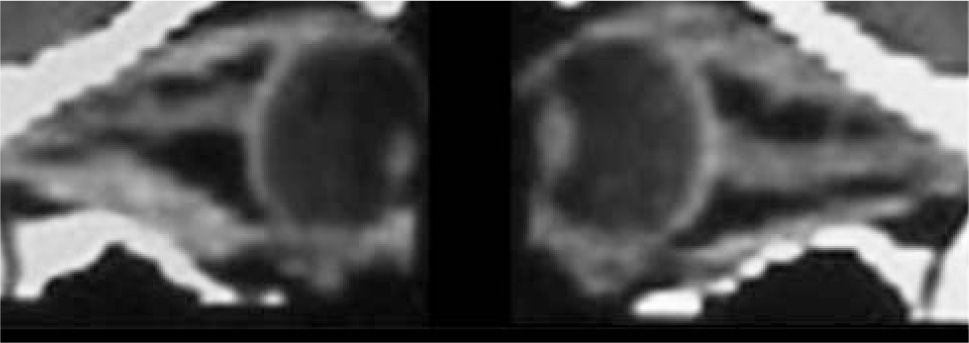
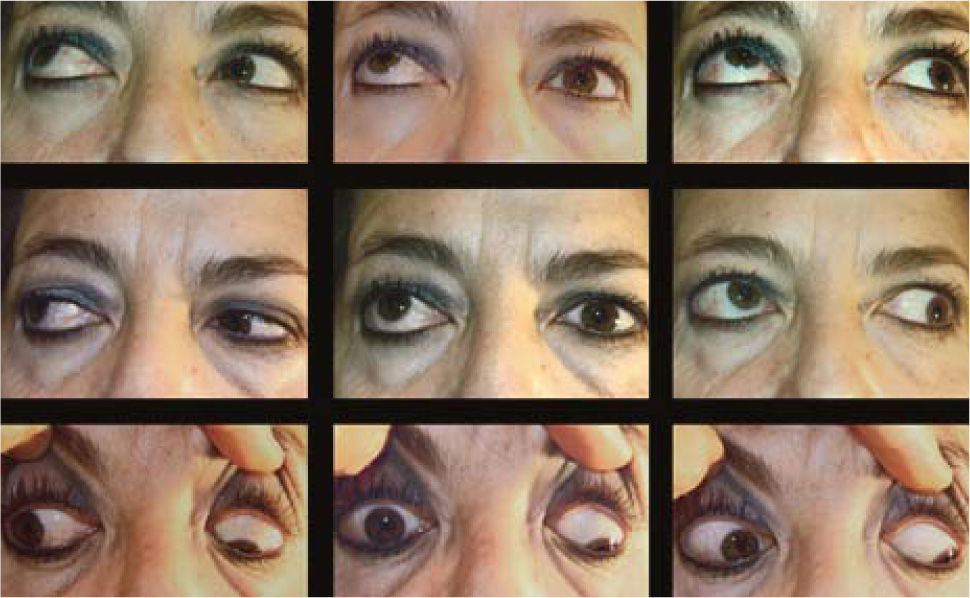
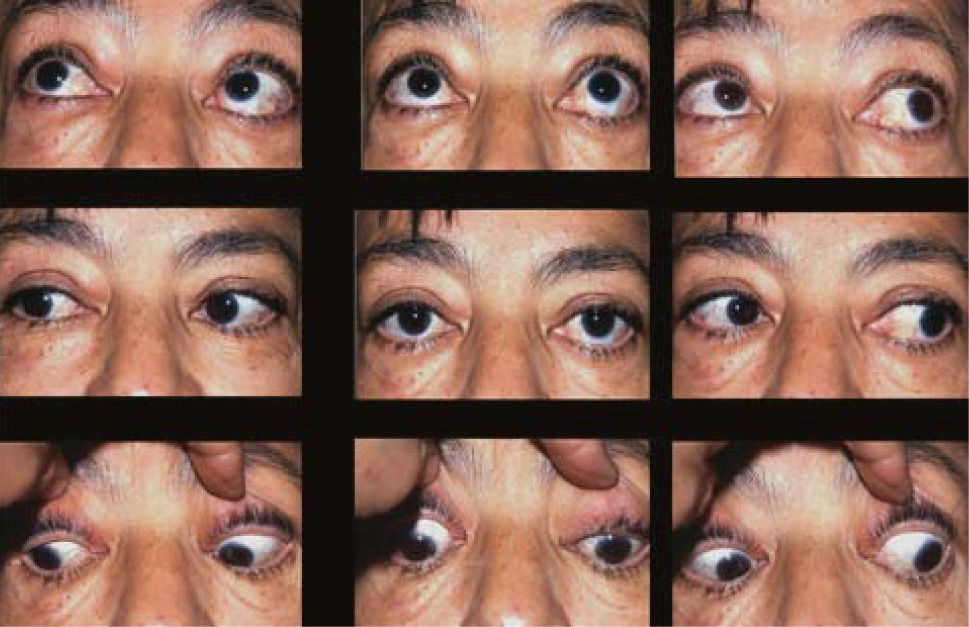
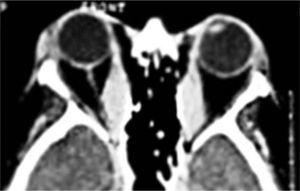
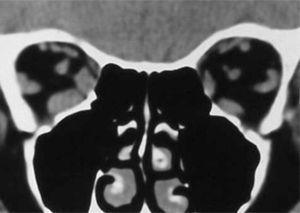
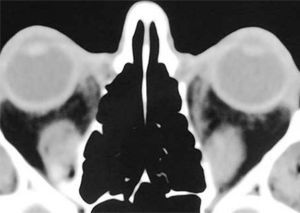
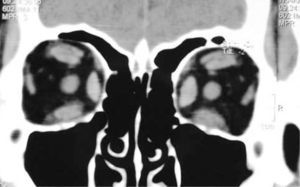
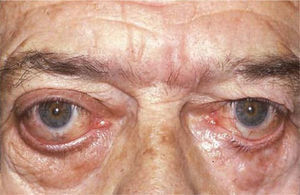
El proceso inflamatorio puede comprometer, en grado variable, uno o varios de los músculos extra oculares en una o en ambas órbitas, simultáneamente o en forma secuencial. Esto se manifiesta por un engrasamiento del vientre muscular que respeta los tendones, dando una imagen característica en la TAC o en la RNM (Figura 1). La inflamación muscular evoluciona con el tiempo hacia una fibrosis cicatricial, con retracción y limitación de la motilidad ocular que provoca una pérdida del paralelismo de los ejes visuales; con la consiguiente diplopia que puede ser vertical, horizontal, oblicua o torsional; según el o los músculos comprometidos (Figura 2). La desviación y la diplopia correspondientes son incomitantes como en todo estrabismo restrictivo; siendo mayor si el ojo más afectado es el fijador (mecanismo de “fijación compulsiva”). Los músculos más frecuentemente comprometidos son: Recto inferior 80%, Recto Medio 44%, Recto Superior 24%, y Recto Lateral 2% (3). Los oblicuos se comprometen raramente (4).
El compromiso simultáneo de dos o más músculos en uno o en ambos ojos da origen a diferentes combinaciones con cuadros clínicos más o menos definidos.
Las combinaciones más frecuentes (en orden de frecuencia) son:
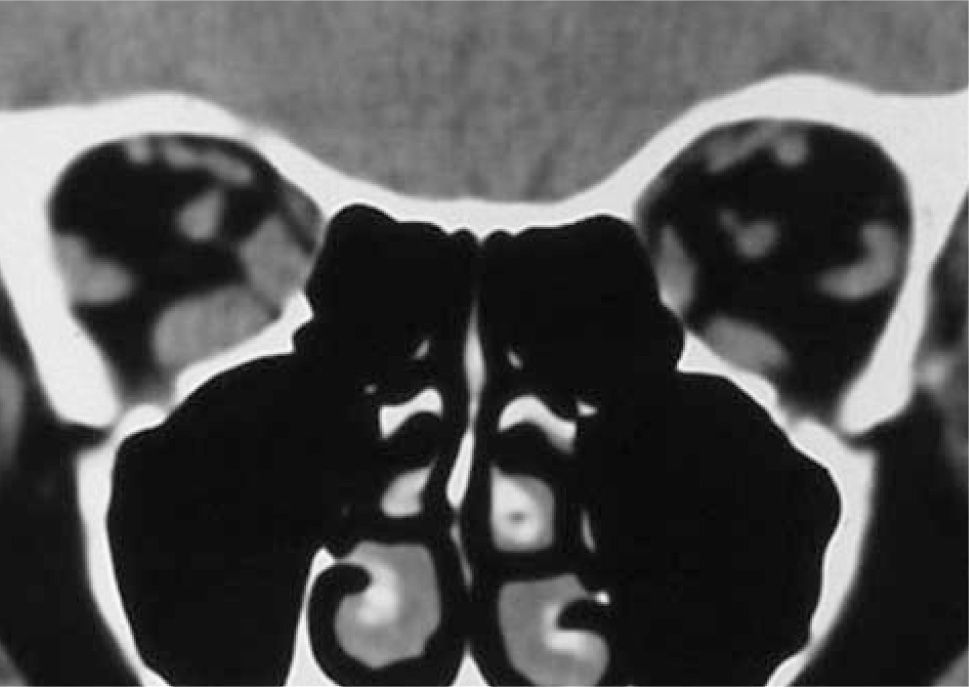
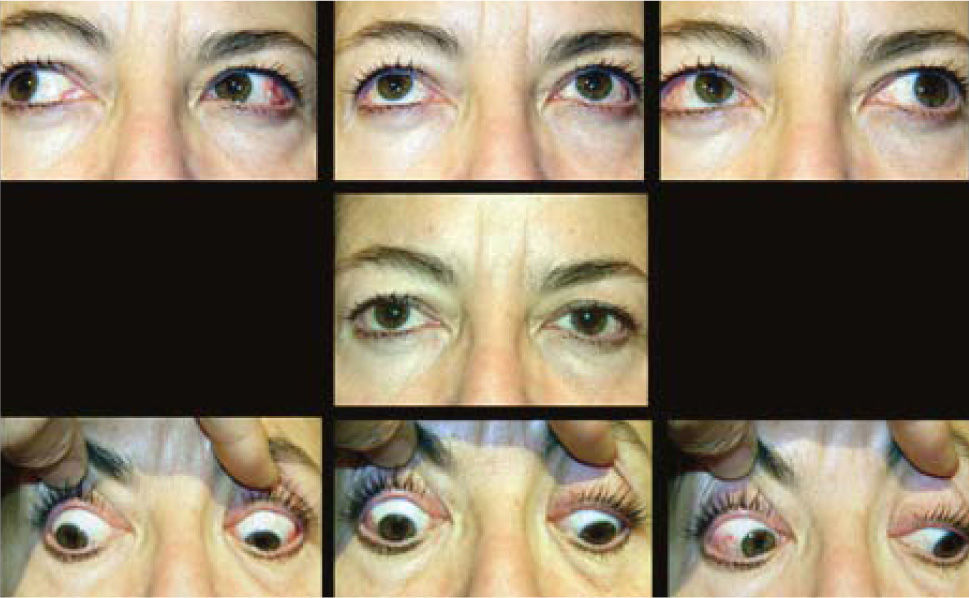
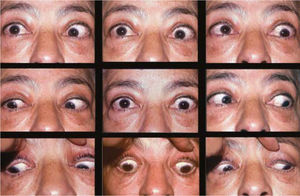
– Compromiso de Recto Inferior unilateral (Figura 3).
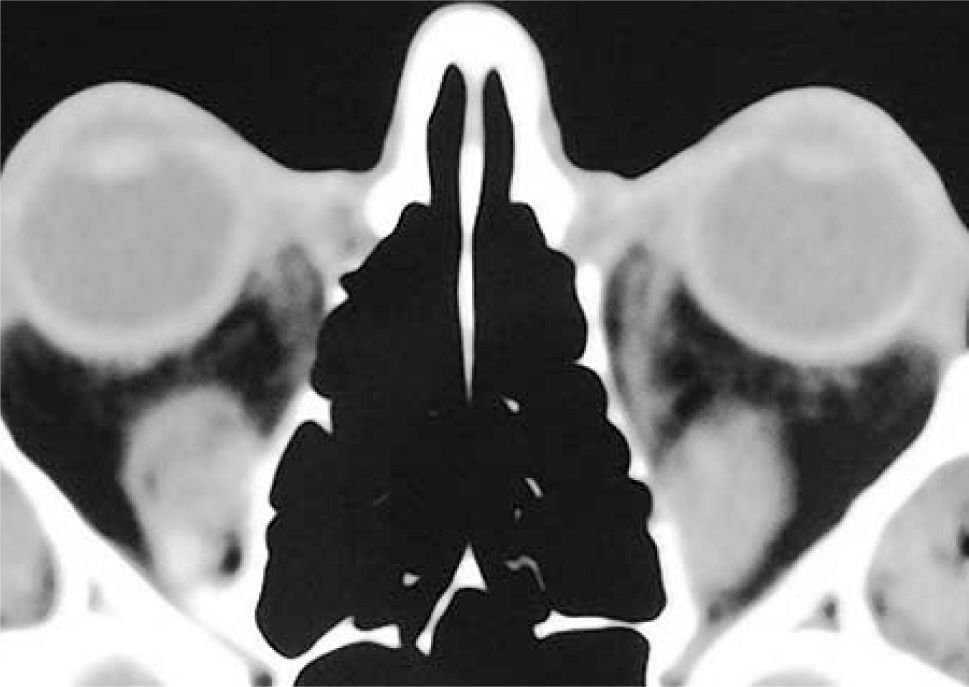
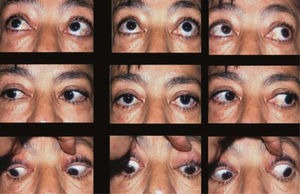
– Compromiso de Recto Inferior bilateral (Figura 4).
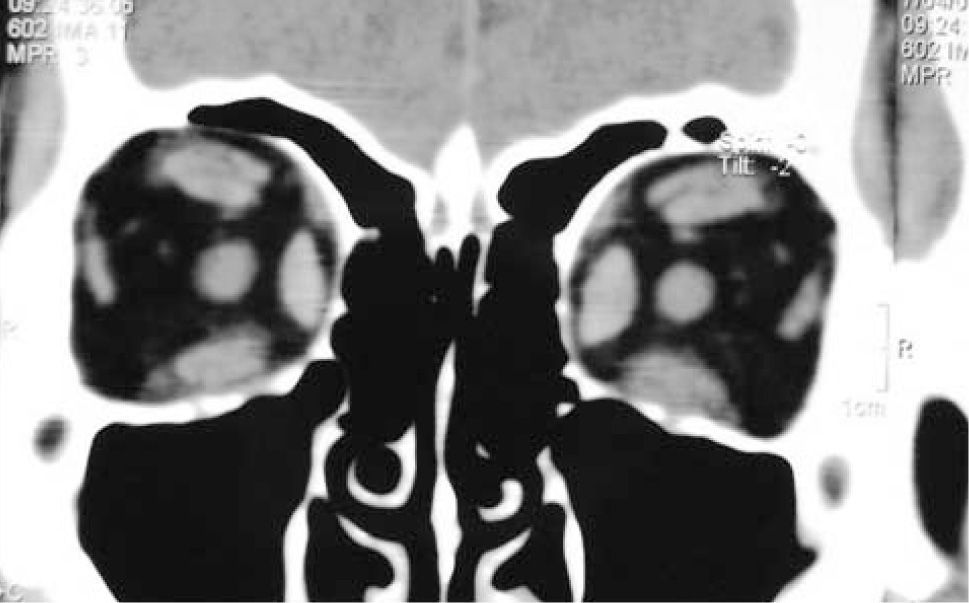
– Compromiso de Recto Medio uni o bilateral (Figura 1).
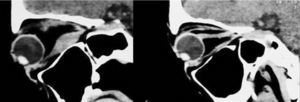
– Compromiso de Recto Inferior + Recto Superior ipsilateral (Figura 5).
– Compromiso de Recto Inferior + Recto Superior contralateral (Figura 6).
– Compromiso de Recto Inferior + Recto Medio uni o bilateral (Figura 7).
El compromiso aislado del Recto Inferior de un ojo es el más frecuente y provoca un cuadro clínico caracterizado por una hipotropia de tipo restrictivo del ojo comprometido, que aumenta en mirada arriba y se mantiene en mirada abajo, o por una hipertropia del ojo contralateral si el ojo comprometido es el fijador. Si la restricción es muy acentuada, puede provocarse una desviación convergente y una exciclotorsión asociadas a la hipotropia.
Algunos pacientes evitan la diplopia con elevación del mentón.
El compromiso bilateral de los Rectos Inferiores también es frecuente, y el cuadro clínico depende de la simetría o asimetría del proceso restrictivo: Si ambos Rectos Inferiores están comprometidos en forma pareja, el paciente no presenta estrabismo y, por lo tanto, no manifiesta diplopia.
En algunos casos el paciente deberá elevar el mentón para mirar al frente y siempre tendrá una limitación de la mirada arriba. Si el compromiso de Rectos Inferiores es asimétrico, el paciente presenta una hipotropia del ojo con más restricción o una hipertropia del ojo contralateral si el ojo más comprometido es el fijador.
El compromiso bilateral de Rectos Inferiores provoca una exciclotorsión con mayor frecuencia que en el compromiso unilateral. Algunos pacientes logran evitar la diplopia con elevación del mentón.
El compromiso de Rectos Medios uni o bilateral es menos frecuente que el de los Rectos Inferiores, y siempre provoca un estrabismo convergente con diplopia en posición primaria de mirada que aumenta en la mirada hacia el lado del ojo comprometido. Si el compromiso es uni lateral, el paciente puede evitar la diplopia con una rotación de cabeza hacia el lado del ojo comprometido. Si el compromiso es bilateral, el paciente no puede compensar el estrabismo convergente y tiene diplopia permanente.
El compromiso simultáneo de Recto Inferior y Recto Superior del mismo ojo es menos frecuente que las combinaciones anteriores. El cuadro clínico es similar al de la restricción unilateral de Recto Inferior, pero se diferencia de éste en que la hipotropia disminuye en mirada abajo; pudiendo, incluso, invertirse la altura.
El compromiso del Recto Superior en este caso puede deberse al proceso propio de la orbitopatía o ser una consecuencia del esfuerzo mantenido de este músculo por mantener la fijación con el ojo comprometido.
Es muy importante detectar oportunamente esta combinación porque es motivo frecuente de hipercorrecciones precoces o tardías si no se tratan ambos músculos en la primera cirugía.
El compromiso simultáneo de Recto Inferior de un ojo con el Recto Superior del ojo contralateral puede deberse a la orbitopatía o al mecanismo de “fijación compulsiva” ya mencionado. En ambos casos el estrabismo vertical es importante y la diplopia es permanente, sin posibilidad de compensación. El cuadro clínico se diferencia del anterior en que la altura aumenta en lugar de disminuir en mirada abajo.
El compromiso simultáneo de Recto Medio y Recto inferior en uno o en ambos ojos no es tan infrecuente y da origen a una endotropia, que puede acompañarse de una hipotropia si el compromiso de Rectos Inferiores es asimétrico. En los casos con compromiso bilateral de rectos inferiores suele haber una exciclotorsión y una variación en “V” de la endotropia.
Algunos autores se han planteado hasta 14 tipos clínicos teóricos en base a las diferentes combinaciones posibles (5).
Justificación de la cirugíaEl ideal de toda intervención médica es dejar la cirugía como último recurso, sin poner en riesgo al paciente. Este ideal puede lograrse previniendo las complicaciones de la etapa inflamatoria de esta afección. Esto puede lograrse, en algunos casos, con el manejo oportuno y adecuado de la inmunosupresión. La necesidad de la cirugía refleja el fracaso del tratamiento médico (6).
La cirugía en la orbitopatía de Graves se justifica sólo en los casos en que hay un estrabismo manifiesto, con diplopia invalidante sin posibilidades de compensación; o cuando ésta sólo puede ser compensada con posiciones anómalas de cabeza muy incómodas o muy antiestéticas. Tanto el estrabismo como las posiciones anómalas compensatorias provocan graves alteraciones de la autoimagen del paciente, que los lleva a presionar al oftalmólogo para una rápida solución del problema. El oftalmólogo debe resistir esta presión, explicando al paciente la inconveniencia de efectuar una cirugía en forma precipitada, por los riesgos de complicaciones que esto implica (7).
Oportunidad de la cirugíaHay consenso en la mayoría de los cirujanos en cuanto a esperar a que pase la etapa inflamatoria de la orbitopatía antes de proceder a la corrección quirúrgica. La transgresión de esta regla entraña graves riesgos para la integridad visual de ojos intervenidos prematuramente (7).
Es imperativo descartar el compromiso de nervio óptico antes de plantear la cirugía del estrabismo. En la práctica, hay acuerdo casi unánime en esperar a lo menos 4–6 meses con ángulos estables, sin signos de actividad inflamatoria de las órbitas, con exoftalmos no muy acentuado, sin compromiso de nervio óptico y con una función tiroidea normalizada por el endocrinólogo antes de proceder a la cirugía. Algunos autores han propuesto adelantar la cirugía en pacientes con requerimientos laborales o estéticos muy apremiantes (8). Otros han propuesto acortar el período de espera con estabilidad del ángulo de desviación, si la RNM muestra ausencia de actividad inflamatoria en los músculos extra oculares (9).
La cirugía descompresiva (si es necesaria) debe programarse antes de la cirugía del estrabismo porque puede provocar cambios importantes en la desviación. La cirugía de párpados debe dejarse para el último, ya que la corrección del estrabismo (vertical) puede alterar la posición de los párpados. Recientemente se ha sugerido que la cirugía de párpados, se puede hacer en forma simultánea a la cirugía de rectos horizontales (10).
Evaluación preoperatoriaLa evaluación preoperatoria debe ser muy acuciosa, incluyendo un estudio de la función tiroidea por endocrinólogo, una evaluación seriada del exoftalmos, de las manifestaciones inflamatorias de párpados y conjuntiva, del estado de la córnea, de la función del nervio óptico (defecto pupilar aferente, campo visual, visión de colores) de la motilidad ocular y del engrosamiento muscular en la TAC. Todos estos parámetros deben estar estables antes de indicar la cirugía. La presencia de actividad inflamatoria de la órbita con o sin compromiso de nervio óptico y (o) de una función tiroidea alterada es motivo para aplazar la decisión quirúrgica hasta normalizar estos parámetros. Eventualmente está indicado proceder a una descompresiva orbitaria si el exoftalmos es muy acentuado o si hay compromiso de nervio óptico, antes de proceder a la cirugía del estrabismo. La ultrasonografía en modo A ha sido utilizada para predecir el resultado de la inmuno- modulación en casos determinados por su capacidad de diferenciar la etapa inflamatoria de la cicatrizal (11). La RNM también puede aportar información adicional a este respecto (12). Ambas técnicas de examen podrían permitir adelantar la indicación quirúrgica en ciertos casos. El estudio de la motilidad debe incluir mediciones en PPM y en posiciones, evaluando el grado de restricción de cada músculo; para lo cual las mediciones deben complementarse siempre con un test de ducción forzada en todas direcciones.
Al estudiar la motilidad vertical en pacientes con hipotropia (asociada o no con endotropia) es útil comparar los ángulos en mirada arriba y en mirada abajo para interpretar lo que está ocurriendo con los rectos verticales:
– Cuando el compromiso de Recto Inferior es aislado, la hipotropia del ojo afectado aumenta ostensiblemente en mirada arriba y disminuye en mirada abajo.
– Si la hipotropia no aumenta en forma evidente en mirada arriba, debe sospecharse el compromiso de ambos Rectos Inferiores; lo que nos obliga a planificar un retroceso de ambos músculos para evitar una sobre corrección.
– Si la hipotropia se invierte y se transforma en hipertropia en mirada abajo, debe sospecharse compromiso simultáneo del Recto Superior ipsilateral; lo que es indicación de retroceder ambos músculos (13) o a hipo corregir la hipotropia en PPM dejando en ortotropia en la mirada abajo (14).
– Si la hipotropia no disminuye y, por el contrario, aumenta en mirada abajo, debe sospecharse el compromiso del Recto Superior contralateral; lo que obliga a retroceder este músculo para evitar una hipocorrección.
El estudio de la motilidad horizontal, en general no ofrece mayores complicaciones para su interpretación.
Técnica quirúrgicaEl retroceso de los músculos restringidos es la técnica mayormente utilizada. Ocasionalmente debemos hacer desplazamientos de las inserciones y, casi nunca, resecciones musculares.
La dosificación de los retrocesos se hace en base al ángulo de desviación y al grado de restricción del o los músculos intervenidos. Para una buena evaluación de las restricciones musculares, debe hacerse un test de ducción forzada tanto en el pre operatorio como durante la intervención; ajustando la cirugía de acuerdo a los músculos comprometidos y al grado de restricción encontrada.
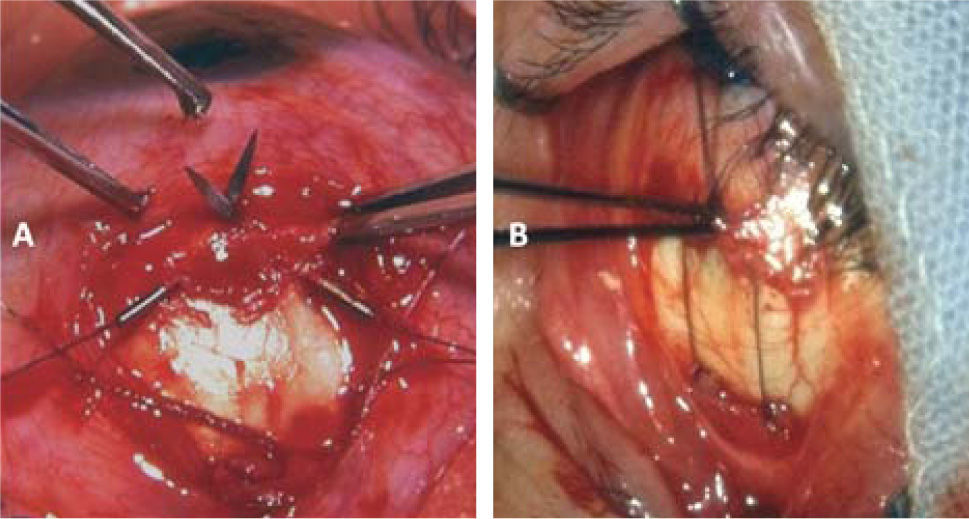
El rendimiento de los retrocesos en estos pacientes es muy variable, por lo que, en general, se prefiere la técnica ajustable (15) (Figura 8). Algunos autores han puesto en duda la efectividad de esta técnica en casos de retrocesos de Recto Inferior, (16); pero la mayoría de los cirujanos sigue utilizándola con buenos resultados (17). Recientemente se ha usado esta técnica con anestesia tópica (18). La dosificación de los retrocesos basados en los ángulos de desviación puede hacerse calculando un rendimiento promedio de algo menos de 4 D por mm en retrocesos de Recto Inferior y de 3,5mm en retrocesos de Rectos medios para ángulos intermedios (17). En ángulos pequeños los retrocesos rinden menos, y, en ángulos mayores, rinden más; por lo que en estos casos debe ajustarse las dosis en consecuencia (19). En la actualidad algunos cirujanos dan mayor importancia al grado de restricción que al ángulo de desviación y dosifican los retrocesos en base a igualar las restricciones en ambos ojos (20, 21).
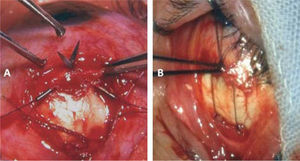
La técnica habitual consiste en una incisión limbar en el cuadrante del músculo a intervenir, el aislamiento prolijo de la inserción y de los tejidos alrededor del cuerpo muscular para liberarlo lo más posible de adherencias; el paso de suturas en los extremos de la inserción, y el retroceso ajustable del músculo intervenido. La mayoría de los cirujanos utiliza suturas reabsorbibles 5–0 (22) o 6–0 (23), pero algunos prefieren las suturas no absorbibles.En músculos muy tensos el procedimiento suele ser bastante difícil por la dificultad al pasar los puntos por detrás de la inserción y al momento de seccionar el tendón por delante de estos puntos. En estos casos ayuda mucho el uso de ganchos de estrabismo acanalados. Al retroceder el Recto Inferior debe cuidarse de disecar muy cuidadosamente las uniones con los retractores de párpado inferior para evitar la retracción palpebral. En retrocesos amplios de Recto Inferior (sobre 5mm), debe fijarse los retractores del párpado inferior al Recto Inferior o a la esclera a 14mm del limbo (24). Si al desinsertar un músculo éste no se retrae en la forma habitual, es preferible no utilizar la técnica ajustable (25). El ajuste de los retrocesos puede hacerse intraoperatorio si se usa la anestesia local o tópica, y, si se usa anestesia general, el ajuste puede hacerse de 4 a 6 horas después de la intervención; o al día siguiente.
Algunos cirujanos prefieren dejar una leve hipotropia en PPM al ajustar el retroceso de un Recto Inferior en previsión de la frecuente hipercorrección en estos casos (5).
Resultados de la cirugíaEl resultado de la cirugía, en la mayoría de las veces, no es capaz de normalizar todas las posiciones de mirada. El objetivo mínimo “realista” del cirujano debe ser lograr ortotropia en mirada al frente y en mirada abajo. Sólo en un porcentaje modesto de casos se logra normalizar la motilidad en forma total. Esto debe ser advertido al paciente en el pre operatorio para evitar falsas expectativas.
Con frecuencia es necesario el uso post operatorio de prismas para lograr fusión en PPM y en posición de lectura. El porcentaje de éxito es bastante variable entre los diferentes autores dependiendo, en gran medida, de lo que se define como éxito en cada publicación. En líneas generales, tomando como éxito el logro de la ortotropia en PPM y en la posición de lectura con o sin la ayuda de prismas, el éxito puede llegar por sobre el 70% de los casos utilizando la técnica ajustable (26).
Recientemente se ha reportado un porcentaje de éxito sobre el 85% con la técnica basada en corregir las restricciones, sin utilizar los nomogramas habituales para corregir los ángulos de desviación pre operatorios y sin utilizar la técnica ajustable (20). Esto no ha sido confirmado por otros autores (27). Entre el 17 y el 45% de los casos deben ser re operados según diferentes autores (20). Las re-operaciones consisten en re-retrocesos, adelantamientos de músculos previamente retrocedidos, desplazamientos y, raramente, resecciones (pequeñas) según las necesidades del caso.
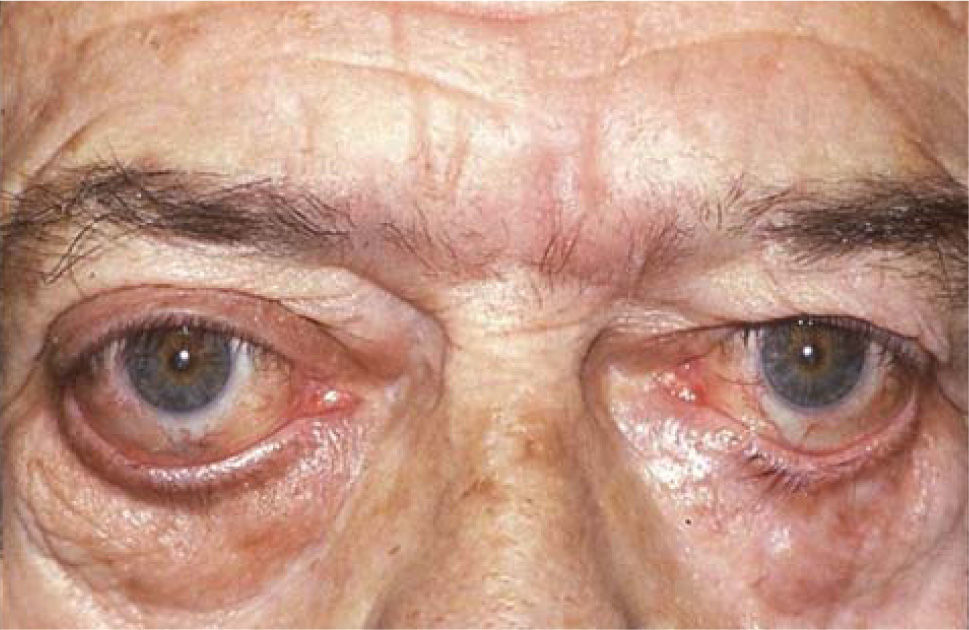
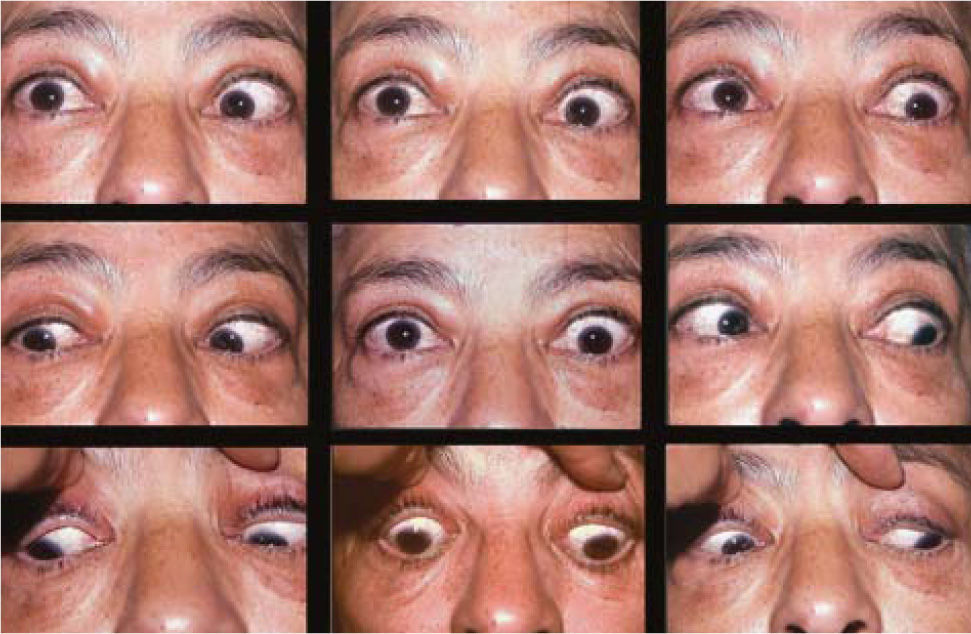
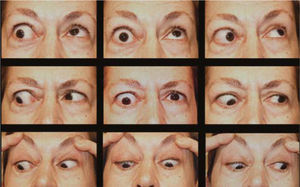
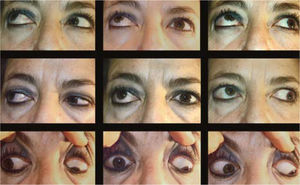
Complicaciones de la cirugíaLas complicaciones más frecuentes de esta cirugía son las hipercorrecciones de la hipotropia (Figuras 9 y 10) la retracción de párpado inferior por el retroceso de Recto(s) Inferior(es) (Figura 11) y la exotropia en “A” secundaria al retroceso amplio de ambos Rectos Inferiores (Figuras 12 y 13).
Post. Op. Pac. Fig 12 (retroceso asimétrico Rs Is): Leve variación en “A”
La sobrecorrección de la hipotropia puede ocurrir por un retroceso excesivo del Recto Inferior correspondiente o por ignorar la restricción del Recto Inferior contralateral o del Recto Superior ipsilateral en el plan quirúrgico. En las dos primeras situaciones, la hipercorrección es inmediata; y, en la tercera, puede ser precoz o tardía (13). La retracción de párpado inferior se debe a la unión del Recto Inferior al ligamento de Lockwood y a los retractores palpebrales, los que se desplazan en bloque hacia atrás al retroceder el Recto Inferior. Esto puede evitarse separando cuidadosamente el músculo de este complejo y (o) anclando los retractores palpebrales a la esclera o al Recto Inferior a 14mm del limbo en retrocesos mayores a 5mm (24).
La exotropia en “A” con inciclotorsión consecutiva al retroceso amplio de ambos Rectos Inferiores, se debe al debilitamiento de la acción secundaria de adducción y de la acción terciaria de extorsión propia de estos músculos. Para evitar esta complicación se ha recomendado desplazar los Rectos Inferiores hacia nasal o los Rectos Medios hacia arriba (1 ancho), o debilitar ambos Oblicuos Superiores al momento de hacer el retroceso (28).
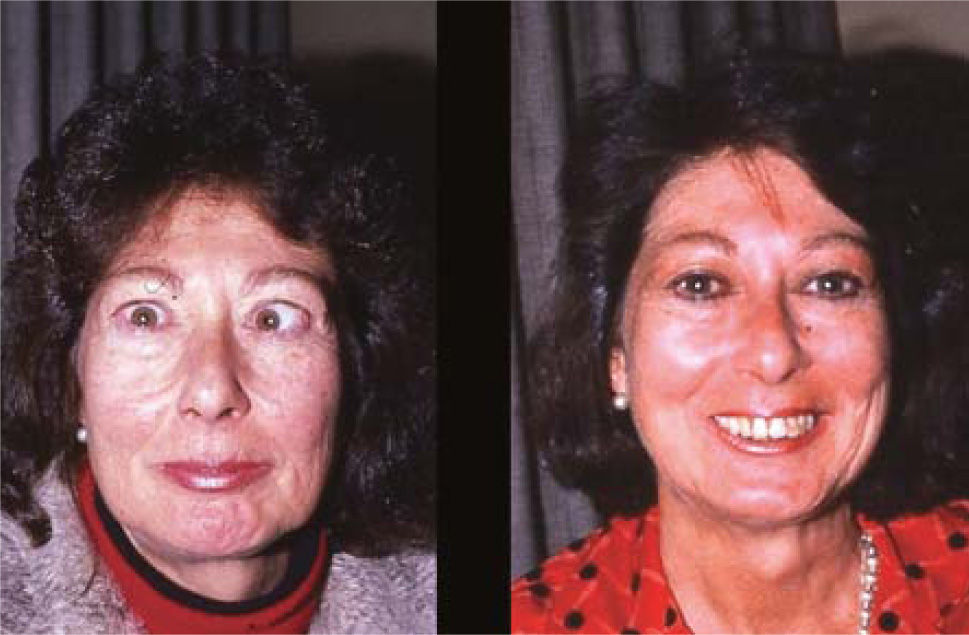
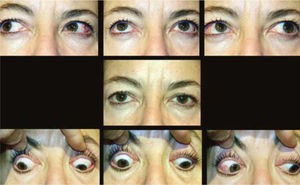
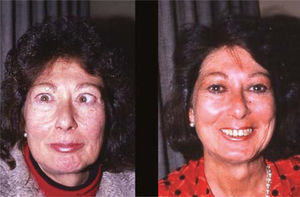
ComentarioEl estrabismo en la enfermedad de Graves es un desafío para el cirujano oftalmólogo, dada la complejidad de su presentación. La cirugía, con frecuencia, permite una recuperación de la función binocular en PPM y en posición de lectura, (con o sin prismas), pero no siempre un restablecimiento completo de la motilidad. A pesar de esto, la mayor parte de los pacientes queda muy contenta con el resultado obtenido, dadas las molestias intolerables que el cuadro original provoca. (Figura 14).
El autor declara no tener conflictos de interés, en relación a este artículo.