La alta prevalencia de psicopatología en pacientes con epilepsia interfiere en el desarrollo, evolución y manejo de la enfermedad, tratamiento farmacológico y psicosocial de los pacientes y sus familias. El presente artículo presenta la comorbilidad más frecuente en niños, adolescentes y adultos con epilepsia, y aporta orientaciones para su manejo.
The high prevalence rates of psychopathology in patients with epilepsy interfere in development, outcome and treatment of patients and their families. This article reviews psychiatric comorbidity in children, adolescents and adults with epilepsy and outlines therapeutic orientation.
Desde la antigüedad, en las primeras descripciones de la enfermedad epiléptica se asocia esta a alteraciones de conducta, del pensamiento y del humor. En Grecia (a.C) fue denominada la enfermedad sagrada, entendiendo a las crisis como actos divinos o de castigo desde los dioses hacia los hombres. Hipócrates (460-377 a.C) es el primero que plantea la epilepsia como enfermedad natural y la relaciona con la melancolía. En los niños, las dificultades asociadas a la epilepsia afectan las habilidades para seguir los trayectos de su desarrollo emocional y social. La corteza pre-frontal es la última en madurar y por lo tanto, especialmente vulnerable al daño ambiental y físico. Puede producir un impacto directo sobre las funciones ejecutivas, en los procesos inhibitorios importantes para dominar tareas, desatención e hiperactividad. También pueden ocurrir efectos de la epilepsia sobre las experiencias vitales y la capacidad de afrontarlas (1-3). La evaluación de la psicopatología en niños y adolescentes con epilepsia presenta un gran desafío a los investigadores, quienes deben tomar en cuenta a diversos informantes, el efecto de las crisis y de los medicamentos antiepilépticos (AE) al aplicar los criterios diagnósticos.
En este artículo se revisarán los trastornos psiquiátricos que se presentan con mayor frecuencia asociados a la epilepsia en las diferentes etapas del desarrollo.
Prevalencia de trastornos psiquiátricos en personas con epilepsiaDiversas publicaciones señalan una alta frecuencia de psicopatología y una mayor prevalencia de trastornos psiquiátricos en pacientes con epilepsia que en la población general (4) siendo la depresión el trastorno más frecuente con una prevalencia estimada según diferentes estudios entre un 20% en pacientes con epilepsia del lóbulo temporal y un 62% en pacientes con crisis parciales complejas resistentes al tratamiento (5, 6) seguida por los trastornos de ansiedad, trastornos psicóticos y Transtornos por Déficit de Atención con Hiperactividad (TDAH).
El estudio pionero de Rutter y Yule en 1970 encontró 28,6% de trastornos psiquiátricos en niños con “epilepsia no complicada” y 58,3% en “epilepsia complicada”, comparados con 6,3% en la población general (7). Desde entonces, se han realizado muchos estudios, utilizando medidas dimensionales de psicopatología y entrevistas psiquiátricas. Una revisión de las publicaciones entre 1980 y 2011 identificó 14 estudios efectuados en población general. Las tasas promedio de trastornos psiquiátricos fue alrededor del 30% en epilepsia no complicada y 50% en la complicada (8). Otro meta-análisis de estudios publicados entre 1996-2007 en niños y adolescentes de 0-18 años con epilepsia mostró entre 37-77% de psicopatología asociada. Este riesgo aumentado de psicopatología ocurre en niños con epilepsia de variada etiología, de diverso tipo y con todos los niveles intelectuales (9). La alta prevalencia de problemas de salud mental en niños con epilepsia no ha cambiado en los últimos 30 años, a pesar del notorio progreso en diagnóstico precoz, tratamiento efectivo y evolución favorables a largo plazo de las crisis. En los estudios comunitarios, los problemas de salud mental más frecuentes son los internalizados (angustia y depresión) y problemas atencionales. Los estudios de adultos que tuvieron epilepsia de comienzo en la niñez, cuyas crisis habían remitido y ya no tomaban medicamentos antiepilépticos, muestran niveles mas bajos de educación, matrimonio, empleo y fertilidad.
La prevalencia es más alta que en niños portadores de otras enfermedades crónicas (16-77% comparado con 11% en niños con diabetes). La epilepsia tiene características especiales que la hacen más angustiante: es una experiencia repetitiva, impredecible y está acompañada de miedo y pérdida de control.
Aparentemente, los Trastornos Psiquiátricos están sub-diagnosticados y sub-tratados en niños con epilepsia. Ott reportó que, a pesar que 60% de los niños con epilepsia tienen trastornos psiquiátricos, casi 2/3 de ellos no recibían ningún tipo de tratamiento para esas comorbilidades (10).
Existen asociaciones significativas entre epilepsia y T. de déficit Atencional/ hiperactividad (TDAH), T. Depresivos y T de Ansiedad. Hay riesgo aumentado de T. del espectro autista, asociados a discapacidad intelectual pero no está clara la prevalencia, ya que los investigadores no utilizaron instrumentos específicos para diagnosticarlos. También se ha señalado alta prevalencia de agresividad, psicosis y conducta suicida en adolescentes. En 1/3 de los casos, se ha identificado psicopatología 6 meses antes del inicio de las crisis, por lo cual la asociación es bidireccional (11-13).
Se han encontrado alteraciones sutiles cognitivas y conductuales incluso en casos de epilepsia benigna rolándica con espigas centrotemporales, especialmente si tienen espigas nocturnas.
Factores asociados a la psicopatología en niños y adolescentes con epilepsiaAlgunos autores encuentran mayor prevalencia en hombres, y otros igual en ambos géneros. La edad del niño al comenzar la epilepsia influye: si comienza antes de los 5 años, tiene peor pronóstico cognitivo, mientras que el comienzo adolescente conlleva peor pronóstico psiquiátrico. Se han encontrado asociaciones con diversas variables demográficas como nivel socioeconómico bajo, menor nivel educacional de los padres y disfunción familiar.
Varios factores de la epilepsia misma determinan la magnitud de complicaciones psiquiátricas: su gravedad, refractariedad al tratamiento, retardo mental y problemas cognitivos asociados, tipo de crisis y los efectos de los medicamentos antiepilépticos.
Se ha comprobado que las alteraciones cognitivas, de lenguaje y rendimiento escolar, están relacionadas con problemas externalizados (trastornos disruptivos) y malas relaciones con otros niños.
Los problemas propios de la adolescencia contribuyen a través de la restricción de la autonomía, falta de adherencia al tratamiento, ocultamiento de las crisis para poder conducir, entre otros.
Existe evidencia que factores no asociados a la epilepsia juegan un rol importante en los problemas de salud mental. Se observa consistentemente una relación entre psicopatología, funcionamiento familiar y calidad de vida relacionada con la salud.
Los factores familiares tienen un impacto perdurable sobre los problemas conductuales del niño a lo largo del curso de la epilepsia. Los factores familiares específicos que se relacionan con psicopatología son: la capacidad de organizar el ambiente familiar, adaptación familiar a la enfermedad, estilo parental sobre-controlador, relación padre-hijo y depresión materna. El continuo estrés y las complejas demandas de cuidar a un niño con epilepsia pueden empeorar las relaciones familiares y las habilidades parentales.
La calidad de vida relacionada con la salud (autopercepción de bienestar) de los niños con epilepsia es inferior que en controles normales y en niños con otras enfermedades crónicas. Influyen diversas reacciones sociales frente a la enfermedad, como falta de apoyo, estigmatización por familiares, pares, colegio, programa escolar inadecuado, expectativas no realistas del colegio y familia y abuso físico o sexual. Pueden llevar a evitación de actividades apropiadas para la edad y baja autoestima. Se agrega el estrés médico derivado de hospitalizaciones y procedimientos (14,15).
Depresión en adultos con epilepsiaLa depresión es el trastorno psiquiátrico que se presenta con mayor frecuencia en pacientes con epilepsia. Puede tener un origen multifactorial: cierta vulnerabilidad genética, reacción al diagnóstico, pronóstico y evolución de la epilepsia, reacción a los problemas sociolaborales o familiares asociados a la epilepsia, por efecto de algunos fármacos antiepilépticos.
Se estima que el riesgo suicida es entre cinco a diez veces mayor en los pacientes con epilepsia que en la población general (16, 17), el suicidio consumado tiene una mayor prevalencia en pacientes con depresión interictal (18).
Puede ser clasificada según su relación temporal con las crisis epilépticas (Tabla 1):
- -
A continuación de las crisis
- -
Durante las crisis
- -
Preceder a las crisis
- -
No tener relación temporal con las crisis
Clasificación de la depresión en la epilepsia
| DEPRESIÓN ICTAL |
| • Aura • Crisis parcial |
| DEPRESIÓN PERIICTAL |
| • Preictal • Postictal |
| DEPRESIÓN INTERICTAL |
| • Reactivas • Distimias breves • Distimias prolongadas |
| DEPRESIONES FORMANDO PARTE DE UNA PSICOSIS |
| • Psicosis con alteración de la conciencia • Psicosis con lucidez de la conciencia |
Depresión Ictal ha sido descrita como la más común en pacientes con epilepsia parcial del lóbulo temporal. También se ha descrito seguida de alteración de conciencia en crisis parciales simples que evolucionan a complejas. Generalmente los síntomas aparecen en forma brusca. Son breves y estereotipados. Los síntomas más frecuentes son ideas de culpabilidad, disminución de la capacidad de disfrutar o anhedonia e ideas suicidas, siendo este último en ocasiones consumado en un acto impulsivo durante las crisis.
Depresión Pre Ictal, se ha descrito ánimo disfórico e irritabilidad con mayor frecuencia 72 horas antes de las crisis, pudiendo aparecer incluso horas previas a las crisis y suelen remitir una vez aparecida.
Depresión Post Ictal, presentan duración variable posterior a las crisis asociado a síntomas vegetativos, ansiedad e ideas suicidas. Se asocia a pacientes con epilepsia parcial simple refractaria a tratamiento y epilepsia parcial con focos frontal y temporal.
Depresión Inter Ictal, es la presentación más habitual en pacientes con epilepsia. Aparece como sintomatología depresiva con un curso crónico, similar al trastorno distímico e intermitente (días u horas) interrumpido por períodos asintomáticos. En algunos casos los síntomas depresivos se presentan de igual forma que en pacientes sin epilepsia y en un porcentaje no menor de pacientes los síntomas son atípicos y no cumplen todos criterios DSM IV para depresión ni para trastorno distímico por el curso interrumpido de los síntomas.
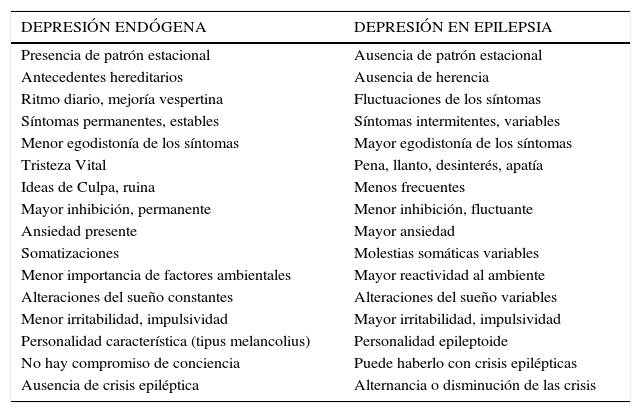
Existe una variación en la presentación de síntomas entre las depresiones “endógenas “y las depresiones asociadas a la epilepsia que se señalan en la siguiente tabla 2.
Diferencias clínicas entre depresión endógena y depresión en la epilepsia
| DEPRESIÓN ENDÓGENA | DEPRESIÓN EN EPILEPSIA |
|---|---|
| Presencia de patrón estacional | Ausencia de patrón estacional |
| Antecedentes hereditarios | Ausencia de herencia |
| Ritmo diario, mejoría vespertina | Fluctuaciones de los síntomas |
| Síntomas permanentes, estables | Síntomas intermitentes, variables |
| Menor egodistonía de los síntomas | Mayor egodistonía de los síntomas |
| Tristeza Vital | Pena, llanto, desinterés, apatía |
| Ideas de Culpa, ruina | Menos frecuentes |
| Mayor inhibición, permanente | Menor inhibición, fluctuante |
| Ansiedad presente | Mayor ansiedad |
| Somatizaciones | Molestias somáticas variables |
| Menor importancia de factores ambientales | Mayor reactividad al ambiente |
| Alteraciones del sueño constantes | Alteraciones del sueño variables |
| Menor irritabilidad, impulsividad | Mayor irritabilidad, impulsividad |
| Personalidad característica (tipus melancolius) | Personalidad epileptoide |
| No hay compromiso de conciencia | Puede haberlo con crisis epilépticas |
| Ausencia de crisis epiléptica | Alternancia o disminución de las crisis |
Deben considerarse tanto las variables psicosociales como las del cuadro anímico para establecer el tratamiento que debe incluir manejo multidisciplinario, farmacológico, psicoterapéutico y psicoeducación al paciente y familia. Es importante considerar diferentes aspectos en la elección del antidepresivo: efecto sobre el umbral convulsivante, origen de la depresión (más endógena o más psicosocial reactiva), interacciones con fármacos antiepilépticos.
Ansiedad en adultos con epilepsiaLos pacientes portadores de epilepsia presentarían niveles más altos de ansiedad basal que la población general y esto se ha asociado a la estigmatización que tiene la epilepsia, a las vivencias asociadas a la enfermedad (mayor expectación ansiosa, inseguridad causada por la enfermedad). El único dato que se correlaciona con el grado de ansiedad es la edad de inicio de la epilepsia, en la cual a menor edad de presentación menor ansiedad (20). Tratamiento: se sugiere manejo psicoterapéutico cognitivo conductual y uso de Inhibidores Selectivos de Recaptación de Serotonina (ISRS) o ansiolíticos.
Psicosis en adultos con epilepsiaLas psicosis epilépticas tienen una prevalencia del 8% en pacientes con epilepsia (21) que asciende a un 10% en pacientes con crisis del lóbulo temporal. Se clasifican en relación con las crisis epilépticas la que se muestra en la siguiente tabla 3:
Psicosis en epilepsia
| I - ESTADOS PSICÓTICOS CON ALTERACIÓN DE CONCIENCIA |
| 1-Psicosis Postictales |
| 2-Psicosis ictales |
| a- Estatus de ausencias |
| b- Estatus de crisis parciales complejas |
| II - ESTADOS PSICÓTICOS SIN ALTERACIÓN DE CONCIENCIA |
| 1-Psicosis episódicas |
| a- Estados maníacos o depresivos |
| b- Psicosis alternantes |
| 2-Psicosis crónicas |
| a- Psicosis paranoides |
| b- Psicosis esquizomorfa |
| III - ESTADOS PSICÓTICOS NO CLASIFICABLES |
Cuadro psicótico de corta duración, días a semanas, que aparece en relación a crisis focales con generalización secundaria o crisis generalizadas. Se presentan con alteración de conciencia y alteraciones conductuales. Su inicio es brusco.
2-Psicosis ictalExpresión clínica de una crisis parcial. Es necesario EEG alterado que demuestre actividad comicial. Se dividen en:
Estatus de ausencia: crisis continuas con una duración mayor a 30 minutos o sin recuperación de conciencia entre cada episodio. Se asocia a automatismos, los que se relacionan habitualmente con crisis del lóbulo temporal (19). Estatus de crisis parciales complejas: se presenta habitualmente como combinación de automatismos motores, crisis parciales complejas y estados de alteración de conciencia fluctuantes.
3-Psicosis interictalesLa mayoría se asocia a crisis focales y su duración es de semanas o meses. Habitualmente sin alteración de conciencia que puede cursar con episodios de compromiso de conciencia. Pueden cursar con o sin normalización del EEG
Tratamiento: evaluar la necesidad de hospitalización. Manejo adecuado con neurolépticos considerando sus efectos sobre el umbral convulsivante, uso de benzodiazepinas y fármacos antiepilépticos.
Pseudocrisis o crisis no epilépticas psicógenasLa Histeroepilepsia hoy llamada pseudocrisis o crisis no epilépticas psicógenas (CNEP) fueron descritas en sus inicios por Charcot (1885) y posteriormente por Rabé (1966) y Seelbach (1966). Son episodios paroxísticos en la conducta con alteraciones conductuales que aparentan ser crisis epilépticas, pero sin una causa orgánica. Un factor determinante para su diagnóstico es el EEG sin alteraciones. Entre un 17 a un 30% de los pacientes atendidos por epilepsia refractaria al tratamiento antiepiléptico en hospitales terciarios corresponderían a CNEP (22, 23).
Las pseudocrisis se observan en: Pacientes con trastornos de personalidad sin epilepsia en las que las crisis son comprendidas desde lo psíquico.
Pacientes epilépticos con un trastorno de personalidad independiente de la epilepsia y en el cual las crisis psicógenas y las crisis epilépticas se alternan. Clasificación de Crisis no epilépticas psicógenas CNEP (24) CNEP post traumáticas, pueden verse en pacientes por exposición aguda o crónica a experiencias traumáticas.
CNEP adaptativas, se observan en pacientes con dificultades en la capacidad de afrontar durante su desarrollo psicosocial individual.
Existe una alta prevalencia de trastornos psiquiátricos en pacientes con CNEP. Los trastornos del ánimo se asocian hasta en un 64%, el trastorno por estrés postraumático en un 49%, los trastornos de ansiedad en un 47% y el abuso de sustancias en un 42%.
Los trastornos de personalidad se presentan entre un 30% y un 50 % en los pacientes con pseudocrisis, siendo los más frecuentes el trastorno de personalidad limítrofe y el trastorno histriónico de la personalidad (25). Se asocia además en estos pacientes antecedentes de eventos traumáticos durante su infancia o adolescencia mayor que en la población general, en rangos que van desde un 44% a un 84%. Son más frecuentes en mujeres y la edad de inicio es entre la segunda y tercera década de vida (25, 26).
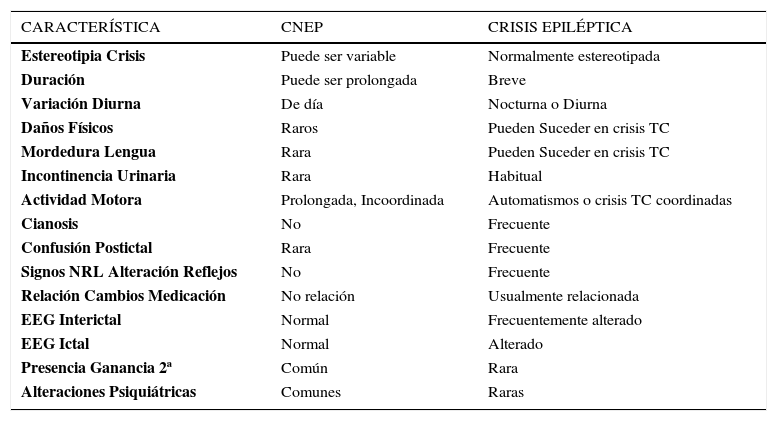
Diagnóstico diferencial entre crisis epilépticas y pseudocrisis o cnep (tabla 4)Frente a un(a) paciente con crisis largas, con un patrón incongruente sin confusión post ictal y con antecedentes de eventos traumáticos o disociativos: pensar en CNEP. El diagnóstico definitivo se hace mediante un video EEG, con un registro electroencefalográfico normal durante las crisis.
Aspectos clínicos diferenciales entre crisis epilépticas y crisis no epilépticas psicógenas (CNEP)
| CARACTERÍSTICA | CNEP | CRISIS EPILÉPTICA |
|---|---|---|
| Estereotipia Crisis | Puede ser variable | Normalmente estereotipada |
| Duración | Puede ser prolongada | Breve |
| Variación Diurna | De día | Nocturna o Diurna |
| Daños Físicos | Raros | Pueden Suceder en crisis TC |
| Mordedura Lengua | Rara | Pueden Suceder en crisis TC |
| Incontinencia Urinaria | Rara | Habitual |
| Actividad Motora | Prolongada, Incoordinada | Automatismos o crisis TC coordinadas |
| Cianosis | No | Frecuente |
| Confusión Postictal | Rara | Frecuente |
| Signos NRL Alteración Reflejos | No | Frecuente |
| Relación Cambios Medicación | No relación | Usualmente relacionada |
| EEG Interictal | Normal | Frecuentemente alterado |
| EEG Ictal | Normal | Alterado |
| Presencia Ganancia 2ª | Común | Rara |
| Alteraciones Psiquiátricas | Comunes | Raras |
TC: Crisis Tónico-Clónicas; NRL: Neurológico; EEG: Electroencefalograma.
Una vez diagnósticadas la CNEP debe ser transmitido al paciente y su familia la ausencia del diagnóstico de epilepsia e identificar la causa psiquiátrica y alteraciones psicopatológicas que las originan. Debe suprimirse lentamente el tratamiento antiepiléptico e iniciar tratamiento psicofarmacológico y psicoterapéutico.
Trastorno de déficit atencional en niños con epilepsia (tdah)Los estudios comunitarios demuestran que la prevalencia de TDAH antes de presentar la primera crisis es 2.5 veces mayor que en niños sin epilepsia. En muestras clínicas de epilepsia sin otra patología neurológica, se ha encontrado prevalencias de TDAH de 42% en adolescentes y 58% en niños. Los niños con epilepsia y TDAH tienen más problemas cognitivos, tendencia a comienzo más temprano de la epilepsia, mayor frecuencia de crisis, de status y epilepsia refractaria.
Varios estudios han comparado niños con TDAH primario y niños con epilepsia más TDAH. El TDAH primario es más frecuentes en niños que niñas y predomina el subtipo combinado. Los niños con epilepsia y TDAH presentan mayor frecuencia del Subtipo inatento e igual prevalencia en ambos géneros. En la resonancia nuclear magnética, los niños con TDAH primario muestran atrofia cerebral, especialmente prefrontal, del vermis cerebeloso, cuerpo calloso y núcleo caudado. En las imágenes funcionales se observa disrupción de los circuitos Fronto-estriatal y fronto-parietal. En cambio, en los niños con epilepsia y TDAH, se encuentra aumento de la sustancia gris frontal en regiones sensoriomotoras, motora suplementaria, y prefrontal, además de disminución del volumen total del tallo cerebral (27-29).
Un estudio de niños en un centro terciario con epilepsia grave concluye que la presencia de TDAH del subtipo combinado puede ser un marcador de gravedad o de disfunción cerebral grave, ya que se asocia a una edad más temprana de comienzo de la epilepsia, refractariedad de la misma y peor calidad de vida (30). La prevalencia de TDAH es significativamente más alta en niños con discapacidad intelectual que en niños con CI Normal.
Respecto a la etiopatogenia del TDAH en la epilepsia, se postula que pueden compartir una vía subyacente común y comprometer múltiples áreas del SNC, probablemente el sistema nor-adrenérgico central. Se trataría de una comorbilidad sucesiva en que el TDAH-inatento sería secundario a la alteración del sistema nervioso central por la epilepsia. Por lo tanto, requiere optimización del tratamiento anti epiléptico. En cambio, los niños con Epilepsia y TDAH del subtipo Hiperactivo/Impulsivo tendrían una verdadera comorbilidad, por lo cual requieren una combinación de anti epilépticos y estimulantes. Se postula que diversas interacciones genético/ambientales llevarían a una cascada de cambios transcripcionales que afectan la plasticidad, apoptosis y neurogénesis, las que alteran la conducta y cognición previo a la aparición de las crisis. En un tercer grupo, existiría una relación causal directa, mediante la cual las crisis o descargas subclínicas pueden agravar el TDAH. Por otra parte, los fármacos anti epilépticos (FAE) pueden inducir TDAH. Esto ha sido reportado para Fenobarbital, Benzodiazepinas, Topiramato, Tiagabina y Zonisamida.
El tratamiento del TDAH en niños con epilepsia presenta complejidades. No hay estudios doble ciego, los niños con epilepsia son excluidos en los estudios de eficacia del tratamiento para el TDAH y los niños con epilepsia refractaria son excluidos de los estudios de tratamiento del TDAH en niños con epilepsia. Se observa que 70% de los niños responde al metilfenidato (MF). No hay evidencia que MF agrave o induzca epilepsia. Sin embargo, puede causar deprivación de sueño, que a su vez puede bajar el umbral convulsivante. El MF reduce los niveles plasmáticos de fenobarbital, primidona, fenitoína y etosuximida. Otros estudios señalan que no está probado si MF baja o no el umbral convulsivo en presencia de epilepsia activa. Se requieren estudios en niños con crisis frecuentes para asegurar la seguridad del M F. Respecto a la atomoxetina (ATX), existe un estudio en que no aumenta riesgo de crisis y otro en que las aumenta.
Se han entregado las siguientes recomendaciones para mejorar los síntomas atencionales en niños con epilepsia:
- -
Mejorar el control de las crisis.
- -
Disminuir la politerapia.
- -
Cambiar a Fármacos Anti Epilepticos (FAE) con menor potencial de efectos secundarios conductuales y cognitivos.
- -
Prescribir MF, salvo en niños con crisis activas o EEG anormal sin tratamiento AE.
Síndrome de West: 28% de los niños diagnosticados con este síndrome presentan autismo e hiperactividad. 13% de los que tienen espasmos criptogenéticos y 58% secundarios a esclerosis tuberosa permanecen con autismo. En algunos casos, la remoción quirúrgica del área cerebral anormal o el control con vigabatrina favorece una normalización del desarrollo. El Trastorno desintegrativo de la infancia se manifiesta por una marcada regresión cognitiva, del lenguaje y socialización después de 2-3 años de desarrollo normal, en su evolución sigue un curso de autismo. El Trastorno de Rett es una enfermedad progresiva ligada al cromosoma X, que afecta casi exclusivamente a mujeres. Después de presentar un desarrollo normal hasta los seis meses ocurre una detención de crecimiento del cráneo, pérdida de adquisición de habilidades del desarrollo, movimientos propositivos de las manos, cifo-escoliosis, epilepsia y retardo mental severo. La mayoría tiene una mutación del gen MECP2.
Los niños con Síndrome de Dravet o epilepsia mioclónica severa de la infancia presentan una regresión del desarrollo asociada a hiperactividad y “relaciones interpersonales de tipo psicótico”, algunos típicamente autistas. Algunos de los niños con Síndrome de Lennox-Gastaut presentan autismo, otros un S.frontal.
Los problemas cognitivos y conductuales pueden surgir de la epilepsia misma, especialmente las ausencias atípicas, el daño cerebral, los efectos estigmatizantes de tener que usar casco y los efectos de polifarmacia, especialmente las benzodiacepinas, y el fenómeno de liberación de las crisis que hace surgir la conducta alterada.
El Síndrome de landau Klefner de afasia epiléptica adquirida presenta pérdida de lenguaje asociado a alteración EEG o epilepsia, manteniendo un nivel CI no verbal normal. Las revisiones muestran que hasta el 83% de los casos cumplen los criterios diagnósticos para el diagnóstico para autismo o características autistas, 72% T. hipercinético, y prevalencia alta de depresión, agresividad y conductas psicóticas. Deonna y cols. han publicado trabajos sobre el S. De Landau-Klefner y status epiléptico de ondas lentas del sueño (ESES) o espigas-ondas continuas del sueño lento (SSWS) y han mostrado una serie de problemas psiquiátricos, incluyendo autismo y S. frontal.
Los Trastornos del Espectro Autista sin un trastorno neurológico evidenciable presentan epilepsia en un 30% de los casos. Esta comorbilidad está asociado a CI más bajo, menor rango de conductas adaptativas, más problemas emocionales y mayor uso de medicamentos psicotrópicos. El comienzo de la epilepsia en niños con autismo ocurre en la adolescencia tardía o adultez temprana (31).
Algunos niños con descargas epileptiformes frecuentes pueden presentar características autísticas marcadas, que se resuelven en muchos casos con tratamiento medicamentoso o quirúrgico de la epilepsia. En esos casos, las características autistas son resultado directo de las descargas epileptiformes y son potencialmente reversibles. Esto se observa en forma dramática en niños que están aislados en su mundo y no se conectan por estar en status epiléptico no convulsivo. Algunos adolescentes que han tenido descargas epileptiformes frecuentes en la infancia, continúan presentando marcadas características autistas a pesar de no tener mas descargas (32).
Recomendaciones para el tratamiento de los trastornos psiquiátricos en niños y adolescentesEl consenso internacional para el tratamiento de las condiciones neuropsiquiátricas asociadas a la epilepsia desarrolló pautas basadas en la evidencia y en la práctica clínica para el manejo de estos trastornos. Señaló varias áreas prioritarias, una de las cuales fue los trastornos psiquiátricos en niños y adolescentes con epilepsia.
Señalan que el enfoque de atención debe ser colaborativo y efectuado por un equipo multi-profesional, junto con la familia y la escuela. Se debe trabajar en diferentes áreas: funcionamiento cognitivo, ajuste psicosocial y manejo psiquiátrico. El enfoque multifactorial de tratamiento considera la edad del paciente, el tipo de crisis, el riesgo de recurrencia, potencial de daño, las implicancias psicosociales, otros factores predisponentes médicos, los efectos del tratamiento (toxicidad, costo), correlatos cognitivos y bienestar emocional.
Recomienda como primer paso revisar el tratamiento antiepiléptico.
Después efectuar tratamiento farmacológico de los trastornos psiquiátricos específicos si fuera necesario.
La psicoterapia debe tener como objetivos: promover la resiliencia, adaptación a la enfermedad y continuación del desarrollo. Mejorar la adherencia, la comprensión de la enfermedad, reducción de síntomas psiquiátricos, aumentar las destrezas de toma de decisiones, la independencia y el enfrentamiento de problemas. Diversas modalidades de psicoterapia son eficientes: individual, entrenamiento padres y de Grupo. Entre las terapias específicas recomendadas predominan las de orientación cognitivo-conductual (33).
ConclusionesLa asociación entre una mayor prevalencia de psicopatología en pacientes epilépticos en comparación a la población general podría deberse a varios factores.
Entre esos factores están las anomalías del neurodesarrollo, la teoría del kindling o encendido, cambios estructurales en el desarrollo neuronal y alteraciones en la reorganización sináptica (20). También deben considerarse como origen de la psicopatología que esta se deba a una consecuencia directa de la enfermedad, tratamiento antiepiléptico o cirugía de la epilepsia (26), pasando también por la repercusión y deterioro psicosocial y laboral de la enfermedad.
Es importante tanto en pacientes niños y adolescentes, como en los adultos portadores de epilepsia, considerar la alta prevalencia de comorbilidad psiquiátrica para poder hacer una pesquisa temprana e iniciar un tratamiento multidisciplinario que incorpore las variables psicosociales y biológicas tanto para el paciente como para su familia.
Las autoras declaran no tener conflictos de interés, con relación a este artículo.