Los tics son un fenómeno de inicio frecuente en la infancia, motivo de preocupación para los pacientes y sus familias. El síndrome de Tourette (ST), es menos frecuente en esta edad, y corresponde a un trastorno de tics múltiples crónicos de evolución fluctuante, asociado a otras condiciones neuropsiquiátricas.
El objetivo del presente artículo es realizar una revisión actualizada respecto a tics y ST, orientada a sus manifestaciones clásicas y epidemiológicas, y una puesta al día respecto a su manejo y enfrentamiento, la cual sea de utilidad para equipos de salud que trabajen con pacientes pediátricos con estos trastornos.
Cuando nos enfrentamos un paciente pediátrico con tics y/o sospechamos un ST, debemos evaluar la persona y su contexto, realizando una anamnesis detallada y un examen neurológico completo en búsqueda de comorbilidades y posibles repercusiones en la función adaptativa del paciente, considerando el contexto emocional, social, familiar y escolar de este. No son necesarios estudios de laboratorio para su diagnóstico.
Su manejo debe ser multidisciplinario, considerando el uso de estrategias psicosociales y terapias conductuales desde el inicio del tratamiento, siendo el tratamiento farmacológico reservado para casos con indicaciones específicas.
Tics commonly start in childhood, causing concern both in patients and their families. Tourette Syndrome (TS) is less frequent at this age, has multiple fluctuating chronic tics and is associated with other neuro-psychiatric disorders.
The objective of this article is to provide a useful review and update on tics and TS, including clinical manifestation, epidemiology, and management, for medical teams that work with pediatric patients with these disorders.
When we face a pediatric patient with tics o TS, we need to evaluate the person and his context, carrying out a detailed medical history and complete neurological exam, in search of comorbidities and potential repercussions these may have in the patient's adaptive functions, considering their emotional, social, familiar and scholastic context. Laboratory test are not needed in order to diagnose this disorder.
Treatment must be multidisciplinary, considering psychosocial strategies and behavioral therapies from the start, reserving pharmacological treatment only for specific cases.
Los tics son un fenómeno motor o de vocalización recurrente de inicio en la infancia1,2. Son frecuentes y generan preocupación para los pacientes y sus familias.
En su espectro fenotípico podemos encontrar el síndrome de Tourette (ST), síndrome que relata el neurólogo francés Georges Gilles de la Tourette en el año 18852, a través de la descripción de nueve niños con tics motores de inicio durante la infancia y emisión de sonidos incontrolables, en los que observó además trastornos conductuales, ansiosos y un mal control de impulsos, todos elementos que utilizamos hoy como apoyo para el diagnóstico de este síndrome.
El ST corresponde a un trastorno neuropsiquiátrico complejo1 caracterizado por tics múltiples de evolución crónica, de inicio en la niñez, con un curso o evolución fluctuante, asociados a otras condiciones neuropsiquiátricas.
El objetivo del presente artículo es realizar una revisión actualizada respecto a tics y ST, orientada a sus manifestaciones clásicas y epidemiológicas, y a una puesta al día respecto a su manejo y enfrentamiento, la cual sea de utilidad para equipos de salud que trabajen con pacientes pediátricos con estos trastornos.
Fenomenología de los ticsCaracterísticas clínicasLos tics corresponden a una actividad motora percibida como involuntaria, pero con un control voluntario sobre ellos, no rítmico, recurrente, que imita actividad motora normal o vocalizaciones, que pueden ser precedidos de un síntoma sensitivo (impulso sensitivo premonitor) que alarma al paciente sobre la aparición del tic2,3.
A pesar de que se presentan de manera involuntaria, existe un control voluntario sobre los tics, pudiendo ser suprimidos o transformados en movimientos propositivos, lo que puede en algunas ocasiones generar un aumento de la ansiedad4.
Los tics presentan habitualmente fluctuaciones en intensidad en días, semanas y meses, con períodos intercríticos variables. Algunas condiciones que determinan un aumento transitorio de intensidad de los tics son stress, ansiedad, cansancio, falta de sueño, aumento de temperatura, entre otros. Los tics pueden ser reducidos ante la realización de una actividad motora específica y en períodos de concentración sostenida4. Durante el sueño pueden disminuir en forma importante, pero no necesariamente desaparecen4.
El impulso sensitivo premonitorio es un fenómeno sensitivo previo al tic, descrito como discomfort o parestesias que ocurren en la zona donde este aparece, y que se alivia con la ejecución del tic5. Dentro de los fenómenos premonitorios, los pacientes refieren sensación de ansiedad o angustia que se desaparece con la ejecución del movimiento. La importancia de esta sensación premonitoria es que su identificación es considerada el foco central en el manejo conductual de los tics4. Sin embargo, esta no es referida por todos los pacientes, describiéndose que después de 3 años de iniciados los tics, un 90% de los pacientes la logra identificar, lo que es habitualmente alrededor de los 9-10 años, pudiendo ser en ocasiones más molesto que los tics4.
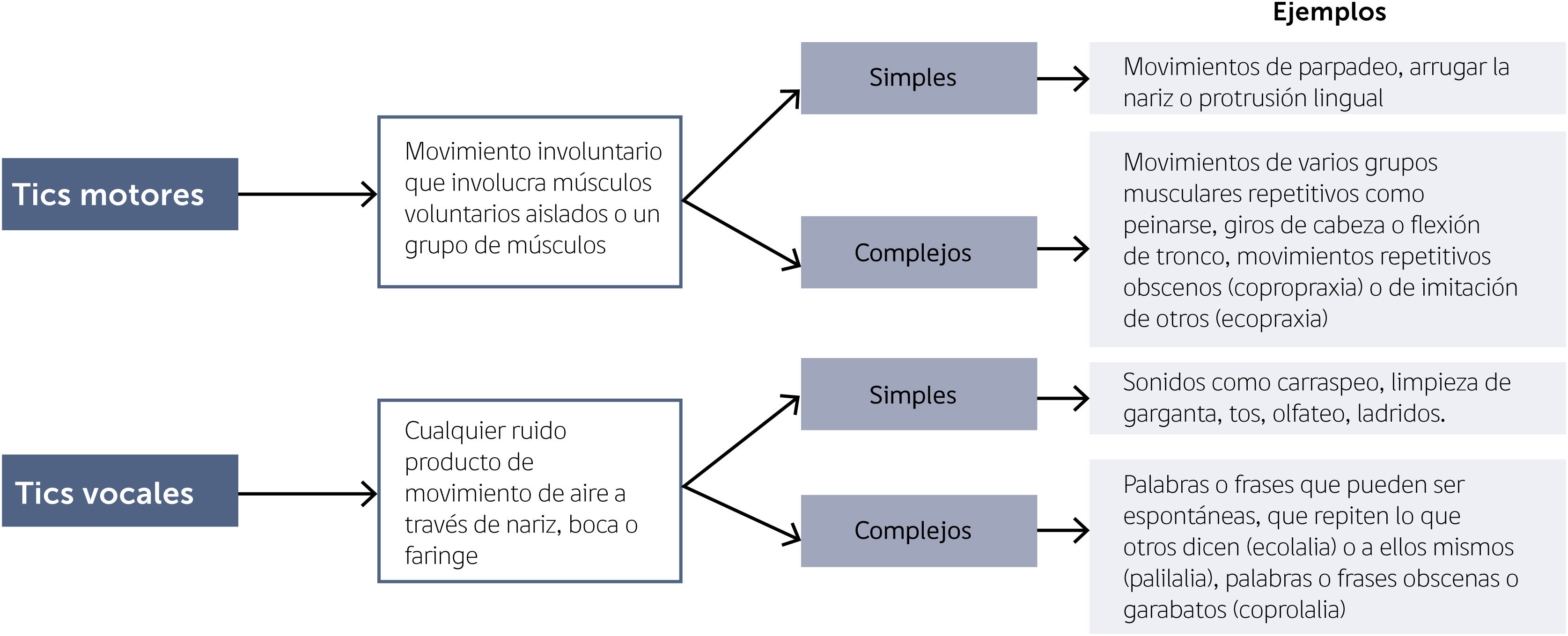
ClasificaciónLos tics se clasifican según su clínica en motores o vocales, y pueden ser simples o complejos (Fig. 1)6.
Los tics motores simples involucran la activación de un músculo o un pequeño grupo muscular, por un corto período de tiempo, como por ejemplo guiños, parpadeo, etc.6. En cambio, los tics motores complejos son movimientos que involucran más de un grupo muscular y que conforman una actividad más elaborada, como por ejemplo peinarse (Fig. 1)5.
Los tics vocales corresponder a cualquier ruido producto de movimiento de aire por boca, nariz o faringe. Los simples consisten en general en carraspeos, tos, ladridos, etc., y los tics vocales complejos implican la producción de palabras o frases, incluyendo ecolalia o coprolalia (Fig. 1)6.
Existen varias escalas que evalúan la severidad de los tics, siendo la Escala de Severidad Global de Tics de Yale7 la más utilizada y conocida. Esta corresponde a una entrevista semiestructurada, que considera 5 parámetros a evaluar (número, frecuencia, intensidad, complejidad e interferencia de los tics) en una escala de 0 a 5 para tics motores y tics vocales (máximo 25 puntos para cada uno, con un máximo total de 50 puntos).
Criterios diagnósticosEn el DSM-5 existen los criterios diagnósticos de síndrome de Tourette, tics crónicos y tics transitorios, tal como se describen en la tabla 1.2
Criterios diagnósticos DSM-52
| Trastorno de tics “provisional” (F95.0) |
| A. Tics motores y/o vocales únicos o múltiples. |
| B. Los tics han estado presentes durante menos de un año desde la aparición del primer tic. |
| C. Comienza antes de los 18 años. |
| D. El trastorno no se puede atribuir a los efectos fisiológicos de una sustancia (p. ej., cocaína) o a otra afección médica (p. ej., enfermedad de Huntington, encefalitis posvírica). |
| E. Nunca se han cumplido los criterios de trastorno de la Tourette o de trastorno de tics motores o vocales persistente (crónico). |
| Trastorno de tics motores o vocales persistente (crónico) (F95.1) |
| A. Los tics motores o vocales únicos o múltiples han estado presentes durante la enfermedad, pero no ambos a la vez. |
| B. Los tics pueden aparecer intermitentemente en frecuencia, pero persisten durante más de un año desde la aparición del primer tic. |
| C. Comienza antes de los 18 años. |
| D. El trastorno no se puede atribuir a los efectos fisiológicos de una sustancia (p. ej., cocaína) o a otra afección médica (p. ej., enfermedad de Huntington, encefalitis posvírica). |
| E. Nunca se han cumplido los criterios de trastorno de la Tourette. |
| Trastorno de la Tourette (F95.2) |
| A. Los tics motores múltiples y uno o más tics vocales han estado presentes en algún momento durante la enfermedad, aunque no necesariamente de forma concurrente. |
| B. Los tics pueden aparecer intermitentemente en frecuencia, pero persisten durante más de un año desde la aparición del primer tic. |
| C. Comienza antes de los 18 años. |
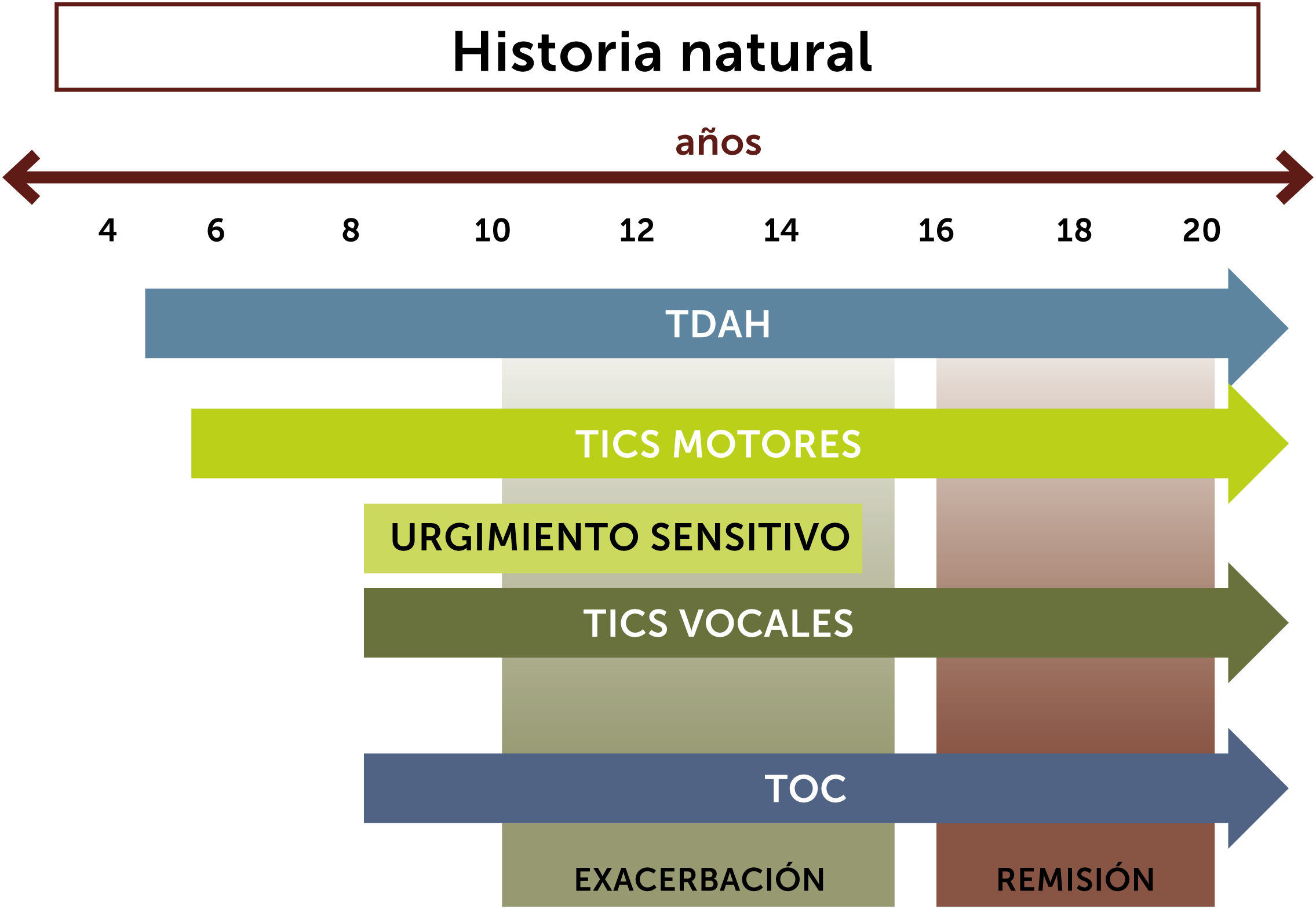
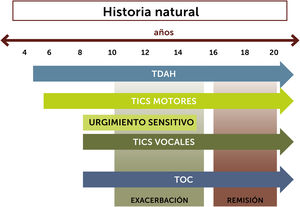
La primera forma de presentación de los tics, son los motores simples, que se inician generalmente entre los 4 y los 6 años, pudiendo evolucionar a los 8 y 12 años con tics vocales simples (Fig. 2)4. En la pubertad (entre los 12 y los 15 años) se puede producir una exacerbación de los síntomas, apareciendo los tics complejos. Alrededor de los 15 años la mayoría de los pacientes caen en una fase de remisión progresiva, hasta la desaparición o reducción al mínimo de los síntomas, cercanos a los 20 años4.
Respecto a la aparición del impulso sensitivo premonitorio es descrita por los pacientes hasta 3 años posterior al inicio de los tics4.
Se describe que sólo un tercio de los pacientes persistiría con tics en la edad adulta4, siendo estos principalmente de carácter leve. Sin embargo, existe alrededor de un 5% del total de pacientes con ST que presentan una evolución refractaria, es decir, refractaria a terapias o de difícil manejo, caracterizada por tics severos asociados a auto lesiones como mielopatías por movimientos cervicales o fracturas óseas4.
EpidemiologíaLos tics transitorios son relativamente frecuentes en la infancia, con reportes de prevalencia de hasta 6-12%5, cuantificándose los tics crónicos hasta en un 1 a 3% del total de la población5.
Respecto a ST, su frecuencia es más baja, con prevalencia en la infancia de 0,3 a 1%, con variaciones probablemente se deben a los distintos criterios de diagnóstico utilizados5.
Los tics ocurren más frecuentemente en niños que niñas, con una relación 3:1, sin embargo, en pacientes con ST o en adultos con tics, la preponderancia masculina es menos pronunciada6.
No existen reportes nacionales respecto a prevalencia tanto de tics como de ST, sin embargo, cabe destacar que existe un estudio nacional reciente de 126 pacientes pediátricos chilenos con ST8 donde se caracterizan variables clínico-demográficas, comorbilidades y manejo. Este estudio muestra características clínicas similares a las descripciones internacionales, pero destaca que en el grupo de los varones la primera consulta fue por una comorbilidad en la mayoría de los casos, y que posteriormente se reconoció la presencia de tics, a diferencia de las mujeres, en las que los tics motivaron la consulta.
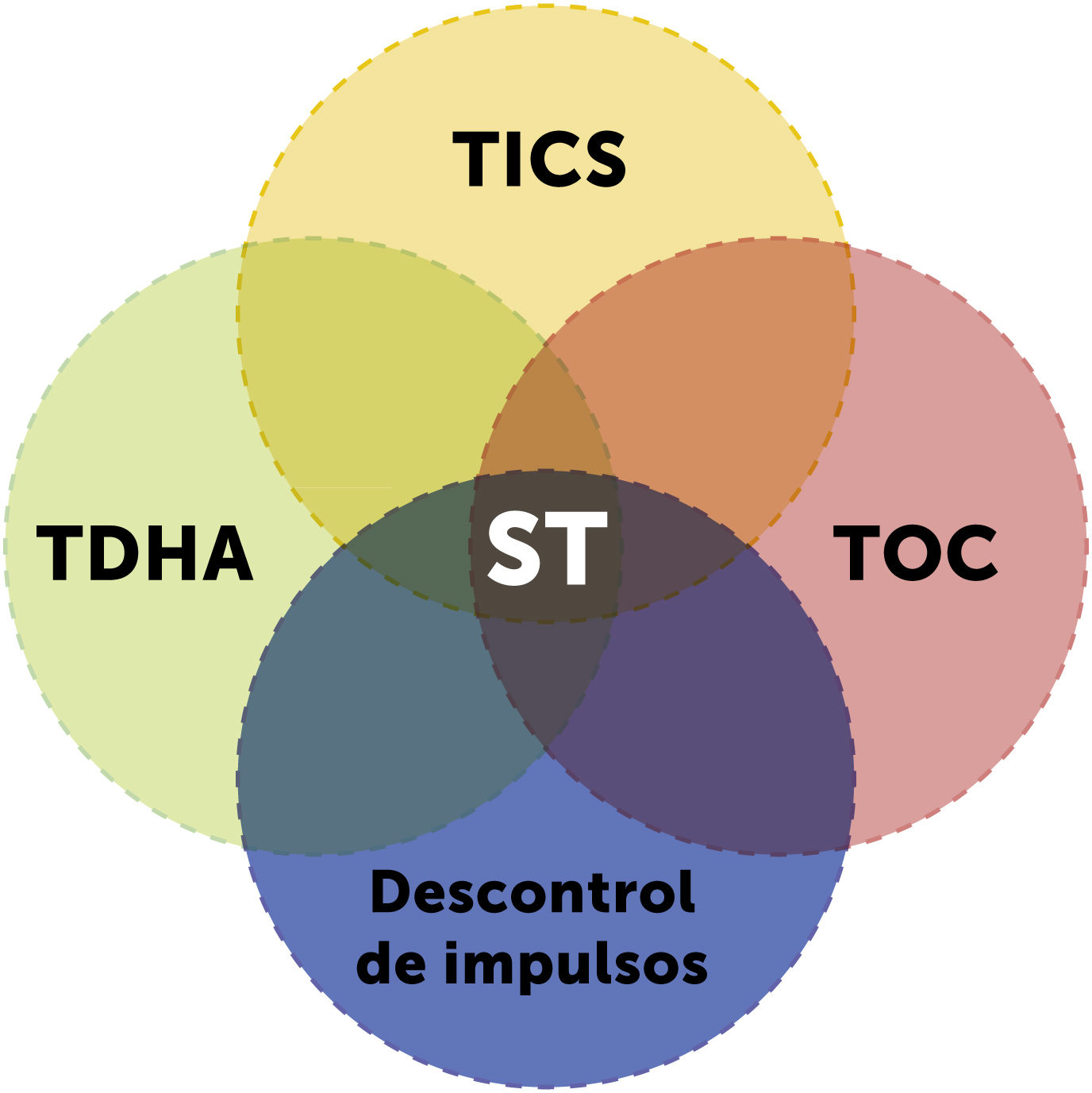
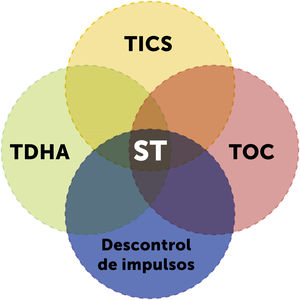
ComorbilidadExiste una serie de condiciones clínicas que se asocian al ST, las que no forman parte de los criterios diagnósticos, pero no por eso son menos relevantes, ya que su aparición en la evolución de la enfermedad puede tener un impacto clínico adaptativo que puede ser mayor que el causado por los tics4, por lo que se deben identificar y considerar en el manejo, siendo a veces el manejo de las comorbilidades prioritario sobre el manejo de los tics (Fig. 3).
Comorbilidad en el síndrome de Tourette. Basada en Jankovic J. (2001)4. Abreviaturas: TDAH: trastorno por déficit de atención e hiperactividad; ST: síndrome de Tourette; TOC: trastorno obsesivo compulsivo.
Algunas de las comorbilidades más frecuentemente asociadas son:
Trastorno por déficit atencional con hiperactividad e impulsividad (TDAH): se describe que entre un 30-70% de los pacientes con diagnóstico de ST presentan un TDAH9 en forma comórbida, el cual puede preceder al inicio de los tics en 1 a 2 años, de modo que se debe estar atento en los pacientes con este diagnóstico.
Trastorno obsesivo compulsivo (TOC): otra comorbilidad altamente prevalente, alcanzando frecuencias de 30-50% en el grupo de pacientes con ST10.
Trastornos de ansiedad y de ánimo: su asociación puede ser variable dependiendo de la edad y la metodología diagnostica utilizada, con rangos que van de 19 al 80%10,11, siendo más frecuente en pre-adolescentes y adolescentes con ST. Existe, además, asociación entre el inicio más precoz de tics o mayor duración en ST con la aparición de trastornos depresivos4,11. Respecto al riesgo de suicidio, también tiene una alta prevalencia en ST, lo que debe ser monitorizado de cerca sobre todo cuando los tics se extienden hacia la adultez12.
Otras comorbilidades: aunque son de menor frecuencia no por esto son menos significativas, e incluyen trastornos de aprendizaje (22%)1, control de impulsos, descontrol episódico, trastornos conductuales con agresividad importante, trastornos de sueño, entre otros1.
FisiopatologíaNo existe real claridad del fenómeno fisiopatológico que explica la aparición de tics o ST, con múltiples hipótesis propuestas. La disfunción de las vías involucradas entre la corteza cerebral y los ganglios de la base es una de las teorías más aceptadas1,5, lo que explicaría la frecuente asociación con comorbilidades relacionadas con estas mismas estructuras.
Los ganglios de la base forman un circuito interconectado subcortical, que incluye cuerpo estriado, globo pálido, sustancia nigra y el núcleo subtalámico6. El circuito cortico-estriado-tálamo-cortical juega un importante rol en procesos de coordinación motora y procesos cognitivos, además de la formación de hábitos1. Su disfunción determina una fragmentación de las conductas semiautónomas, lo que se manifestaría como tics6. Los neurotransmisores involucrados son varios, pero el principal es el sistema dopaminérgico1,5.
Esto se ha apoyado en cambios estructurales evaluados por resonancia magnética, que muestran cambios con adelgazamiento de la corteza premotora y cambios estructurales relacionados al procesamiento sensorial-motor, entre otros13.
EtiologíaExisten factores genéticos y epigenéticos involucrados en esta enfermedad.
Factores genéticos-epigéneticos: factores genéticos son muy importantes en los tics, con un riesgo 10 a 100 veces mayor respecto a la población general de tener un ST cuando existe un familiar de primer grado afectado1. Existen múltiples genes que parecen estar involucrados en tics y en ST, sin embargo, la asociación causal directa no está completamente demostrada y quizás estarían asociados más bien a una vulnerabilidad genética4. La metilación y otros factores epigenéticos parecen regular la expresión de genes en tics y ST, y serían responsables en la variabilidad clínica, por ejemplo, dentro de una misma familia4.
Factores inmunológicos: Existe un pequeño subgrupo de pacientes que presenta un cuadro hiperagudo de tics floridos asociado a cambios conductuales (principalmente síntomas obsesivos compulsivos y labilidad emocional) que son secundarios a una infección por Streptococcus grupo A,Mycoplasma pneumoniae u otros agentes14
Existe mucha literatura que ha explorado la relación de desregulación autoinmune en ST, como inmunidad materna, elevación de citoquinas en sangre y líquido cefalorraquídeo, aumento de RNA mensajero de genes de autoinmunidad en sangre, entre otras. No obstante, aún se requiere mayor información para poder realizar asociaciones5.
Enfoque diagnósticoCuando nos enfrentamos un paciente que consulta por tics y/o sospechamos un ST, debemos evaluar la persona y su contexto, más allá del tic. Para esto debemos realizar una anamnesis detallada, rescatando antecedentes perinatales, analizando los síntomas y su evolución, diferenciándolos de otro tipo de movimientos anormales, y buscando posibles gatillantes como el uso de lamotrigina, neurolépticos y cocaína, infecciones recientes, intoxicación por monóxido de carbono, trauma reciente y síndromes neurocutáneos1. Es muy importante realizar un examen neurológico completo y una evaluación dirigida en busca de la comorbilidad y del funcionamiento del sistema familiar y escolar, respecto al síntoma y su fenomenología.
Por último, debemos analizar cuál es la repercusión del síntoma en la función adaptativa del paciente, considerando el contexto emocional, social, familiar y escolar de este.
No existen estudios de laboratorio para realizar el diagnóstico de este síndrome15, a excepción de la necesidad de un estudio dirigido en búsqueda de causas secundarias de tics, orientado por hallazgos clínicos (Tabla 2).
Sospecha causas de tics secundarios y su enfrentamiento
| Hallazgo | Pensar en | Conducta sugerida |
|---|---|---|
| Inicio hiperagudo, “de la noche a la mañana” y/o asociación a síntomas obsesivos de inicio hiperagudo | PANS/PANDAS | Buscar y manejar infección aguda, optimizar manejo de síntomas obsesivos, considerar según severidad manejo con anti-inflamatorios, corticoides, inmunoglobulina endovenosa y, en casos refractarios, rituximab14. |
| Inicio en una edad inhabitual y/o asociación con deterioro cognitivo u otros movimientos anormales. | Enfermedades neuro-metabólicas de perfil neurodegenerativo (ej. enfermedad de Huntington, neuroacantositosis, déficit de pantotenato-quinasa, Creutzfeldt- Jakob, enfermedad de Wilson, etc.) | Estudio con resonancia magnética de cerebro con espectroscopia y estudios genéticos/metabólicos específicos según sospecha15. |
Abreviaturas: PANS: Pediatric Acute-Onset Neuropsychiatric Syndrome; PANDAS: Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal Infections.
Es importante considerar que el manejo de tics no implica necesariamente su eliminación, sino maximizar el funcionamiento adaptativo del paciente en los distintos ambientes en que este se desempeña, para lo cual también se debe manejar la comorbilidad.
El manejo de tics en ST incluye (Tabla 3):
- -
Intervenciones psicosociales
- -
Terapias conductuales
- -
Terapia farmacológica
Recomendaciones para el manejo de los tics crónicos y del síndrome de Tourette15
| EDUCAR | Informar a la familia sobre la evolución natural de los tics |
| Orientar al sistema educativo del paciente el diagnóstico y su manejo | |
| BUSCAR | Evaluar el impacto funcional de los tics, y de las condiciones asociadas, idealmente desde la perspectiva del paciente y sus cuidadores. |
| Se recomienda usar escalas validadas para el seguimiento clínico. | |
| Evaluar la presencia de comorbilidades, especialmente TDAH, TOC, trastorno de ansiedad, depresión y riesgo de suicidio | |
| TRATAR | En casos con bajo impacto, evaluar real necesidad de tratamiento. En algunos casos es posible mantener una conducta expectante, sin iniciar tratamiento específico. |
| Considerar terapias conductuales como primer tratamiento, incluyendo terapia de hábito reverso y terapias de relajación. | |
| Manejar adecuadamente las comorbilidades, incluyendo tratamiento farmacológico para TDAH y TOC | |
| Al indicar fármacos, considerar posibles riesgos y beneficios, monitorear efectos adversos y usar la mínima dosis posible. | |
| En pacientes con tics y TDAH considerar manejo con alfa-adrenérgicos (ej. clonidina) | |
| El tratamiento con neurolépticos es una opción cuando el impacto funcional de los tics/ST superan a los riesgos asociados al tratamiento | |
| Toxina botulínica es una opción de tratamiento en adolescentes y adultos con tics motores localizados y con gran impacto funcional, o con tics vocales con gran impacto funcional.Topiramato puede ser una opción de tratamiento de tics cuando los eventuales beneficios superan a los riesgosNo hay recomendación sobre el uso de derivados de cannabis no está recomendado en población pediátrica con tics/ST dado su potencial impacto en el desarrollo cognitivo y la falta de evidencia sobre su efectividadEn casos de tics refractarios a manejo farmacológico y con gran impacto funcional, se debe realizar una evaluación multidisciplinaria para determinar la necesidad de uso de estimulador cerebral profundo (DBS, Deep Brain Stimulation) |
Abreviaturas: TDAH: trastorno por déficit atencional; TOC: trastorno obsesivo compulsivo.
Incluye psicoeducación y grupos de apoyo, orientados a compartir síntomas y experiencias terapéuticas, los que serían un vehículo para otorgar soporte y apoyo al paciente y su familia.
En lo que a psicoeducación refiere, es importante resolver dudas respecto a la patología, su evolución natural y los elementos que empeoran o mejoran los tics, incluyendo al paciente como a sus padres. También es relevante explicar la naturaleza no voluntaria del tic a los padres, profesores y otros cuidadores, a fin de evitar castigos o correcciones innecesarias que no colaboran en la mejoría de los síntomas16. Se debe explicar al paciente cuáles son las condiciones que modifican la intensidad de los tics, a fin de evitar un deterioro (ej. higiene de sueño, descanso, etc.).
No existen estudios controlados que demuestren la eficacia o efectividad de estas medidas17. Sin embargo, para todos es claro que la psicoeducación, proveer soporte y reafirmar a los pacientes con ST y su entorno son pilares fundamentales para todas las otras intervenciones terapéuticas.
Intervenciones conductualesSe han descrito en la literatura múltiples esquemas de tratamientos conductuales para el manejo de tics18, con evidencia suficiente sobre su eficacia en la que se incluyen estudios aleatorizados y metaanálisis, demostrando, por ejemplo, que la terapia cognitivo conductual (TCC) reduce significativamente scores de tics motores, aunque la reducción no fue significativa para tics vocales19.
En las TCC se debe tener en consideración las particularidades de cada paciente19, en algunos casos las situaciones sociales exacerbarán los síntomas mientras que, en otros, la supresión será más efectiva en estas circunstancias. La relajación y la concentración pueden mejorar los tics. Algunos niños y adolescentes serían capaces de suprimir sus tics por periodos determinados de tiempo con la influencia de factores ambientales.
Un concepto importante a revisar es el impulso premonitorio. Esta sensación es vivida como desagradable, anticipa al tic y posterior a la ejecución de éste, causa alivio20. Puede ser evaluado a través de la escala para el impulso premonitorio al tic (Premonitory Urge for Tics Scale, PUTS) en niños, adolescentes y adultos, cuenta con validación española21. Varios modelos terapéuticos toman el impulso premonitorio como guía conductual para el manejo de los tics.
Dentro de las terapias más efectivas para el tratamiento de los tics están las pertenecientes a la teoría cognitivo conductual, orientadas a definir los problemas en términos de comportamiento, modificar las conductas problemáticas sin que esto signifique necesariamente la extinción de ésta, y evaluar los resultados de la intervención. Las terapias más estudiadas corresponden a la terapia de exposición y respuesta de prevención (ERP)22 y la terapia de reversión del hábito (HRT)23,24.
La ERP consiste en exponer a los niños al impulso premonitorio sin hacer el tic, utilizando refuerzo negativo frente a la realización del tic y un refuerzo positivo en la supresión del tic. En este entrenamiento se pueden enseñar ejercicios de respiración u otras técnicas de relajación como mindfulness para practicar previamente. Este tipo de terapia ha demostrado ser efectiva incluso de manera remota (online)24, además de mantener los resultados a largo plazo25,26.
La HRT23 consiste en:
- a)
Elegir una conducta incompatible con el tic a través de un proceso que incluye autorregistro de los tics
- b)
La revisión con el paciente y sus padres de los inconvenientes que producen los tics
- c)
La descripción y detección los tics (incluye la búsqueda de los impulsos premonitorios)
- d)
La identificación de las sensaciones asociadas a los tics
- e)
Técnicas de relajación, dentro de las cuales se ha incorporado el mindfulness
- f)
Aprendizaje y puesta en práctica de reacciones incompatibles con los tics
- g)
La ayuda de las redes de apoyo, tales como padres y profesores para señalar al niño que está haciendo el tic y para llevar registro de éstos
- h)
Dar cuenta de la mejora al niño, buscando instancias donde aparecían los tics y mostrar cómo éstos han disminuido18.
Un metaanálisis reciente analizó 10 ensayos clínicos aleatorizados en los que se usó HRT en un total de 586 personas con tics, demostrando un efecto moderado27.
Las terapias con niños menores de 9 años han sido menos estudiadas. Sin embargo, Bennet28 propone un modelo de intervención cognitivo conductual, el cual toma elementos de HRT y ERP, considerando las características neuropsicológicas y del desarrollo general de los niños, dando énfasis a la participación de los padres en este proceso y de duración más acotada que el resto de las intervenciones.
En síntesis, las terapias con mayor evidencia para el manejo de tics y ST tics siguen siendo las de origen cognitivo-conductual, siguiendo los pasos tradicionales de evaluación psicológica pre y post tratamiento.
Tratamiento farmacológicoEl tratamiento farmacológico no se utiliza en todos los pacientes como una primara línea de terapia, esto considerando la evolución de los tics y los potenciales efectos adversos de los fármacos.
Se sugiere considerar la alternativa del tratamiento farmacológico ante tics que causen: discomfort (ej. dolor, contractura, lesiones), problemas sociales sostenidos para el paciente, problemas emocionales al paciente (ej. trastorno depresivo) o interferencia funcional (ej. desarrollo de actividades académicas o de la vida diaria)29.
No existe consenso respecto a la primera línea de fármacos a utilizar, siendo las alternativas farmacológicas disponibles correspondientes a las familias de29–31:
- -
Neurolépticos típicos y atípicos
- -
Agentes noradrenérgicos α2
- -
Benzodacepinas
- -
Otros agentes: tetrabenazina, topiramato, toxina botulínica, estimulador profundo intracerebral.
Haloperidol fue el primer neuroléptico utilizado y con mayor evidencia. Es un fármaco que ha demostrado una reducción significativa de tics en ensayos clínicos aleatorizados controlados (ECRC, por sus siglas en inglés), al compararlo con placebo, con una reducción de frecuencia de tics de hasta un 70% aproximadamente29. Sin embargo, dado que presenta una alta tasa de efectos adversos (Tabla 4) su uso se ha reducido en los últimos 20 o 30 años, reservándose para pacientes severamente afectados o refractarios a otras terapias.
Principales fármacos utilizados en tics y síndrome de Tourette29-31
| Nombre | Dosis | Efectos adversos principales |
|---|---|---|
| Haloperidol | Inicio de tratamiento: 0,25-0,5 mg. Rango terapéutico de mantención de 0,25-3 mg. | Somnolencia, síntomas extrapiramidales, parkinsonismo, acatisia, ginecomastia y galactorrea por hiperprolactinemia y aumento de peso. |
| Risperidona | Inicio de tratamiento: 0,25 mg. Mantención hasta 3 mg. | Sedación leve a moderada, aumento de peso. Los síntomas extrapiramidales y la hiperprolactinemia son infrecuentes. |
| Aripiprazol | Inicio de tratamiento: 2,5 mg, Mantención 2,4 a 30 mg | Sedación leve y náuseas, aumento de peso, movimientos anormales |
| Clonidina | Inicio de tratamiento 0,05 mg. Mantención 0,1-0,3 mg al día. | Sedación, sequedad bucal, cefalea, hipotensión ortostática, boca seca. |
Pimozida también demostró una reducción significativa de tics en ECRC, comparados con placebo29. No obstante, al igual que haloperidol, con la aparición de nuevos agentes su uso ha sido reemplazado, tomándose en consideración su alta tasa de efectos adversos y su fuerte asociación con prolongación del intervalo QT, reservándose para pacientes refractarios o con síntomas severos30.
Neurolépticos atípicos:La evidencia con risperidona en manejo de tics muestra una amplia eficacia tanto en ECRC como en revisiones sistemáticas, siendo similar a haloperidol y pimozida, pero con menos efectos adversos (Tabla 4). Al comparar su eficacia con aripiprazol en ECRC ha mostrado resultados similares, aunque muchos pacientes refieren mejoría más rápida en el desempeño social con risperidona29.
Aripiprazol ha sido utilizado ampliamente en los últimos años en el manejo de tics y ST, respaldado por ECRC y revisiones sistemáticas que muestran una mejoría significativa, similar a risperidona y haloperidol, pero con resultados positivos en condiciones comórbidas como el manejo de la ansiedad, depresión y ajuste social32,33. Respecto a sus efectos adversos (Tabla 4) es más favorable respecto a otros neurolépticos, con menor sedación y mejor perfil metabólico, aunque su uso se asocia a ganancia de peso, sobre todo en niños33.
Agentes noradrenérgicos α2Se incluye clonidina y guanfacina (esta última no disponible en Chile). Países como EE.UU. consideran a estos agentes como fármacos de primera línea en el manejo de tics, dado sus buenos resultados en condiciones comórbidas como el TDAH30.
La clonidina ha sido utilizada por más de 30 años con evidencia que demuestra su eficacia30 Sin embargo, existe heterogeneidad en los resultados, sobre todo al analizar el uso de formulaciones transdérmicas29. Los resultados son significativamente mejores que placebo si los tics se asocian a TDAH. Considerando el riesgo de hipotensión (Tabla 4), se sugiere monitorizar la presión arterial durante su instalación.
BenzodiacepinasClonazepam, de acción en sistema GABAérgico, es una benzodiacepina de largo uso en ST en dosis de hasta 6mg al día. Existen, sin embargo, escasos estudios controlados contra placebo y la evidencia es principalmente en adultos o adolescentes con ST29. Como todas las benzodiacepinas, sus efectos adversos son variados e incluyen sedación, problemas de memoria a corto plazo, etc, lo que limita su uso en niños.
Otros agentesTetrabenazina, es un inhibidor del transportador de vesículas de monoaminas tipo 2, por lo que depleta el espacio presináptico de dopamina y serotonina. Ha demostrado ser útil en el control de tics principalmente en estudios pequeños y retrospectivos34, siendo su limitante algunos efectos adversos descritos como depresión y parkinsonismo, los que son dosis dependiente.
Topiramato, fue evaluado en un metaanálisis reciente que incluyo niños entre 2 y 17 años mostrando ser un fármaco prometedor en eficacia y tolerancia en niños con ST comparado con haloperidol y otros neurolépticos35. Su uso es en dosis bajas (25-150mg/día) es relativamente bien tolerado, siendo los efectos adversos problemas cognitivos, cambios de humor, parestesias y disminución de apetito.
La inyección con toxina botulínica ha sido planteada como alternativa, acompañada de tratamientos sistémicos, para tics persistentes principalmente motores y asociados a autolesiones. Su función es debilitar transitoriamente él o los músculos involucrados, pero con escasa evidencia que respalde su beneficio31. Dada su acción transitoria, su administración debe repetirse en el tiempo. Su principal efecto adverso es la debilidad transitoria marcada en el músculo aplicado que puede limitar su funcionamiento.
La estimulación cerebral profunda (DBS, por sus siglas en inglés) se reserva para pacientes con tics refractarios severos con un gran impacto en su calidad de vida. Este involucra la estimulación eléctrica de circuitos cerebrales36 en estructuras como el globo pálido interno, tálamo y estriado37, según la experiencia del centro, con evidencia que soporta el beneficio clínico, pero con datos limitados a pequeñas series de pacientes o casos, en adultos y con metodología variable37. Esta terapia está disponible en nuestro país, y en menores de 18 años requiere de una evaluación detallada multidisciplinaria con un equipo especializado, asociado a comités ético-clínicos locales, documentando el impacto funcional de los tics y la refractariedad al manejo farmacológico16. La creación de bases de datos de colaboración internacional entre distintos países en curso podría demostrar el beneficio de esta alternativa en los próximos años.
CONCLUSIONESLos tics son un trastorno frecuente en la infancia por lo que son importantes de reconocer. Sus manifestaciones clínicas, sus características y su evolución son las claves en el proceso diagnóstico, sin que sea necesario el uso de estudios de laboratorio o imágenes para éste, utilizándose solo ante la sospecha de tics secundarios.
El enfrentamiento de los tics y ST requiere de un cuidadoso análisis de la discapacidad que estos determinan en el contexto del paciente y de sus comorbilidades, ya que estas muchas veces pueden ser más desadaptativas que los tics mismos.
Su manejo debe ser multidisciplinario, considerando el uso de estrategias psicosociales y terapias cognitivas conductuales desde inicio del tratamiento, evitándose así, los efectos adversos de los fármacos. El tratamiento farmacológico habitualmente se reserva para casos con indicaciones específicas.
Declaración de conflicto de interésLos autores declaramos no tener conflictos de interés respecto a los contenidos de este artículo.
Aspectos éticosEste artículo no utiliza ni describe información de pacientes.