Dado el aumento en el diagnostico de bipolaridad, las dificultades de establecer límites entre el ánimo normal y patológico y los riesgos derivados de la indicación de tratamientos inadecuados, se presentan aquí antecedentes relativos a la historia y diagnóstico del Trastorno Bipolar así como las principales clasificaciones vigentes y las áreas de conflicto en cuanto a diagnóstico diferencial.
Given the increase diagnosis of bipolarity nowadays, the difficult to clarify the border between normal and pathological mood in this article the historical aspects and clinical features of Bipolar Disorder are reviewed as well as the differential diagnosis.
Se sabe que el límite entre salud y enfermedad en Salud Mental es, con frecuencia, difícil de precisar. Una primera aproximación al diagnóstico en psiquiatría puede hacerse si se consideran aquellos aspectos propios de la evaluación clínica psicopatológica, esto es el pensamiento, la percepción y los afectos.
En el caso del pensamiento, su forma y su contenido: las ideas, permiten saber acerca del modo en que el sujeto conoce y piensa sobre su entorno y sobre sí mismo. La forma en la que una persona percibe los estímulos sensoriales indica la presencia de alucinaciones o ilusiones sensoriales. Por último el tono vital, el humor o la disposición a la acción es aquella condición llamada ánimo.
El ánimo normal no es estable a lo largo del día y del tiempo. Estas variaciones sin embargo, se dan habitualmente en unos límites que no producen malestar subjetivo importante, ni dificultan el funcionamiento del individuo, ni el cumplimiento de sus tareas. No son tampoco variaciones que afecten de modo significativo la forma en la que la persona piensa o percibe la realidad.
Ahora bien, la manera en que los médicos se acercan a la evaluación clínica y al diagnóstico requiere contar con distintas aproximaciones al concepto de salud y enfermedad, las cuales habitualmente están integradas entre sí.
El modelo médico clásico plantea que, bajo cada alteración anatómica o funcional del organismo subyace una causa específica. Esa causa suele ser de naturaleza física (presencia de un defecto metabólico, una alteración pasajera por la presencia de una noxa externa, entre otros) que puede ser identificada y corregida restaurándose de ese modo el equilibrio anterior a dicha noxa lo que llamamos salud.
Las alteraciones clínicas suelen ser constantes y estables si se relacionan con una causa específica y ese conjunto de manifestaciones (síntomas y signos) se llama cuadro clínico. El curso de dicho cuadro clínico será variable dependiendo de las acciones involucradas (hacer o no hacer tratamiento). A ese curso se le llama evolución o pronóstico.
Pese a lo anterior y aunque el modelo sea bastante lineal, no hay dos pacientes iguales y el modo en que una noxa pueda actuar sobre un determinado organismo depende de variables propias del agente, del huésped y del contexto en el que ello ocurre.
El problema en psiquiatría radica en que un síntoma o signo por sí sólo no es suficiente para hacer un diagnóstico. En psiquiatría se requiere de la agrupación de varios síntomas y su evolución en el tiempo, para poder hacer un pronunciamiento más definitivo sobre la naturaleza probable de un cuadro. Junto con lo anterior, la respuesta a tratamientos tampoco es específica y reproducible, porque un fármaco puede ser útil para un cuadro, sin embargo puede también ser útil en otro es decir, una buena respuesta terapéutica no descarta ni confirma una entidad específica.
Existen también variables históricas o propias de la cultura que hacen que ciertas conductas puedan ser imitadas por los pacientes o buscadas más específicamente por el clínico o, peor aún, estimulada en su búsqueda por criterios comerciales lo que aumentará esa prevalencia de manera circunstancial, transitoria y poco confiable.
Clasificaciones en psiquiatríaLa naturaleza ocurre de manera única e irrepetible. En eso reside gran parte de su belleza y fascinación. Clasificar cualquier fenómeno natural es un acto arbitrario y artificial cuyo objetivo es facilitar el conocimiento y la investigación, contribuir a la economía de memoria y facilitar la comunicación entre distintas personas en distintos lugares e idealmente distinto tiempo.
Mientras más exigente sea una clasificación es más probable que aquellos elementos que forman parte de ella tengan efectivamente las características requeridas y por tanto pertenezcan a dicho grupo. Es probable que algunos casos límite o también llamados sub umbrales, queden excluidos de la misma, pero aquellos que están incluidos pueden ser considerados casos con bastante certeza.
En el caso de la clasificación de enfermedades mentales de la American Psychriatric Association (APA) DSM -IV-TR (1) los trastornos bipolares se clasifican hoy en:
Trastorno Bipolar I: existe uno o más episodios de manía o cuadros mixtos con o sin historia de episodios depresivos.
Trastorno Bipolar II: existe uno o más episodios depresivos acompañados de al menos un episodio hipomaniaco.
Se sugiere además especificar si la severidad es leve, moderada o severa (si existen síntomas psicóticos) y si el episodio se encuentra en remisión parcial o completa. Si tiene características catatónicas, melancólicas o atípicas o si el inicio del cuadro se relaciona con el período post parto. Por último se recomienda observar el curso longitudinal del cuadro: con o sin recuperación total entre los episodios, con patrón estacional o con ciclaje rápido.
Los criterios categoriales de DSM-IV TR siguen estos principios, pero se discute la inclusión de aspectos más dimensionales en la próxima edición del manual.
Desde otro punto de vista, una clasificación que incorpore las numerosas diferencias en la forma de expresión de los trastornos afectivos será mucho más amplia, rica e inclusiva en cuanto a la descripción y variedad clínica de los cuadros afectivos, pero podrá correr el riesgo de incluir casos incompletos o que no pertenecen a dicha categoría facilitando el sobrediagnóstico, los riesgos de exponer al paciente a una medicación innecesaria y el estigma propio de la enfermedad mental.
En el caso de los trastornos del ánimo, los criterios del llamado espectro bipolar han puesto en evidencia la necesidad de revalorizar el peso de ciertos síntomas, tales como la inestabilidad anímica y la impulsividad, o han cuestionado la duración del tiempo requerido para hacer un diagnóstico u otro acercándose así a la construcción de sistemas nosológicos más amplios (2).
Los criterios usados por el DSM IV y el CIE 10 (3) para definir manía, hipomanía, depresión mayor, estados mixtos y cuadros de cicladores rápidos no son iguales en ambas clasificaciones y uno de los conceptos más controvertidos es el de la duración de los síntomas que definen la hipomanía.
HistoriaLa identificación de dos estados anímicos opuestos, contrastados y conectados ya está presente en las descripciones griegas.
Es posible encontrar en esos textos descripciones sobre locura delirante asociada a ánimo exaltado los cuales pudieron conectarse más tarde con estados de melancolía.
Areteo de Capadocia menciona a la melancolía como “el principio o parte de la manía” que es a su vez “una parte del estar melancólico”. En el siglo XIX se le conoce también como locura de doble forma y es gracias a los trabajos de Kraepelin que se avanza en su mejor descripción y clasificación gracias a su observación de grandes series de pacientes de modo longitudinal. Dicha observación permite ir agrupando en entidades comunes cuadros aparentemente disímiles y pudiendo describirse la enfermedad maníaco depresiva de la agrupación de distintas formas de manía y melancolía
Para Kraepelin todas estas formas de enfermedad afectiva tiene una base hereditaria común, cursan con periodos libres de enfermedad, pueden darse de manera alternada o simultánea en un mismo periodo, pueden ser precipitados por estresores ambientales y se diferencian de la Demencia Precoz en su forma de presentación y forma evolutiva.
De esta forma Kraepelin apunta hacia dos hechos centrales: la presencia de dos estados afectivos opuestos e intercambiables y la distinción de su naturaleza afectiva en contraposición a los cuadros psicóticos.
Bleuler presenta a la Enfermedad Maniaco Depresiva como parte de un continuo con la Esquizofrenia sin hacer clara delimitación entre ambos cuadros. Esta observación será recogida más adelante en la descripción de estados esquizoafectivos.
El enfoque biopsicosocial como origen de la enfermedad afectiva es apoyado por Adolf Meyer y este concepto es recogido por el DSM I (1952) con la inclusión del término “Reacción Maniaco Depresiva”.
Leohhard hace luego la diferencia entre pacientes con ciclos depresivos versus aquellos que alternan o incluyen fases de manía. A los primeros se les llamo monopolares y a los segundos bipolares. Esta observación es recogida por el DSM III en 1980.
Casi en paralelo a esto en 1976 Dunner (4) sugiere subdividir el Trastorno Afectivo Bipolar (TAB) en Tipo I para pacientes con historia de manía suficientemente severa, muchas veces con síntomas psicóticos, como para requerir hospitalización y Tipo II para aquellos pacientes que tienen historia de hipomanía e historia de depresión mayor que ha requerido de hospitalización, observación recogida por el DSM IV en 2004.
La observación clínica usando esta clasificación muestra hechos interesantes y que son luego incorporados a la práctica clínica. Por ejemplo se ha visto que la transición de TAB II a TAB I entre pacientes adultos es rara (5), que los pacientes con TAB II pueden experimentar episodios más frecuentes y mayor riesgo de ciclaje rápido (6) así como una amplia variedad de síntomas depresivos. Es decir el TAB II puede ser más grave que el TAB I.
La mirada dimensional en enfermedad afectiva adquiere mayor relevancia con trabajos de Angst y posteriormente de Akiskal y Pinto describiéndose el concepto de “Espectro Bipolar” (7).
EpidemiologíaLas variaciones en las cifras referidas en la Tabla 1 (2) muestran un aumento de prevalencia de la enfermedad de más de 10 veces en 20 años y se explica, probablemente, por cambios en los criterios de diagnóstico. Junto con lo anterior los estudios sobre la genética de la enfermedad y la exposición a estresores ambientales propios de la vida moderna hacen pensar también en la posibilidad de un aumento en la prevalencia neta de los desórdenes mentales principalmente en centros urbanos.
Prevalencia de transtorno afectivo bipolar (tab) a lo largo de la vida
| Estudio ECA (Weissman, 1980) | 0,8% |
| Alemania (Heun y Maier, 1993) | 6,5% |
| NCS (Kessler, 1994) | 1,6% |
| EUA(Levinsohn,1995) | 5,7% |
| Suiza (Angst, 1998) | 8,3% |
| Suiza (Angst, 2002) | 10,2% |
Weissman y Myers en 1980, usaron criterios estrictos para el diagnóstico de Enfermedad Bipolar I (8) según la nomenclatura actual, es decir incluyendo la presencia de síntomas psicóticos. Los criterios usados por Weissman serán incorporados al DSM III en 1980. En la Encuesta Nacional de Comorbilidades (NCS) Kessler, usando criterios DSM-III, refiere que de un 50% de quienes han sufrido algún trastorno mental en su vida un 1,6% corresponde a un TAB I (9). La aparición del DSM-IV incorpora el subtipo II de bipolaridad es decir aquellos pacientes con hipomanía y episodios mixtos, con los que Heun y Maier elevan a 6,5% la prevalencia de la enfermedad (10). Angst refiere cifras de prevalencia de 8,3% para diagnóstico de bipolaridad hasta los 35 años y de 10,2% si se reduce la duración de la hipomanía de cuatro a tres días (11).
Al usar cuestionarios de autoreporte Hirschfield et al. en 2003 señalan que la prevalencia del TAB oscila entre 3,4% y 3,7% (12) sin embargo al replicar el estudio NCS en 2007 Merikangas et al. usando criterios DSM-IV encuentran que el TAB I afectaría al 1% de la población y el TAB II al 1,1% (13).
Tal y como lo señalan los trabajos de Angst la prevalencia aumenta si se incluyen grupos sub umbrales de enfermedad (dos o más características centrales de hipomanía sin alcanzar criterios para manía) siendo importante distinguir entre la presencia de síntomas y la presencia de un cuadro clínico formal. Si bien pueden existir diferencias en la forma de presentación por sexo, la prevalencia es bastante similar en ambos géneros.
Los síntomas pueden estar presentes ya desde los 13 años o antes y esta aparición temprana de enfermedad suele asociarse con un curso más crónico y recurrente, mayor menoscabo funcional y mayor frecuencia de comorbilidad con otras patologías del eje I. En la NCS-R (13) la edad media de inicio del TAB I es 18,2 años y 20,3 años para el TAB II.
En Chile los trabajos de Vicente (14) han indicado una prevalencia de vida para enfermedad bipolar de 2,2% (1,8% en hombres y 2,5% en mujeres) con un 1,4% de riesgo para los últimos 6 meses, siendo la prevalencia de vida global de trastornos afectivos en el país de 15% (9,8% en hombres y 19,7% en mujeres).
Cuadro clínicoEl TAB es una enfermedad del cerebro caracterizada por la presencia de alteraciones anímicas ya sea de tipo depresivo o exaltado o irritable, asociados a algunos síntomas neurovegetativos y trastornos del pensamiento.
Si bien durante mucho tiempo se le ha considerado una enfermedad recurrente hay evidencia que favorece su consideración como enfermedad crónica.
Dependiendo del tipo de síntomas predominantes estos cuadros son clasificados como depresión, manía, hipomanía y estados mixtos.
Lo central en el diagnóstico de enfermedad bipolar es hacer una cuidadosa historia clínica que permita identificar la presencia de una elevación patológica del ánimo o una irritabilidad significativa susceptible de cumplir con los criterios para manía, hipomanía o episodio mixto de acuerdo a lo señalado en la Tabla 2.
Manía: criterios dsm iv tr
| A. Un período diferenciado de un estado de ánimo anormal y persistentemente elevado, expansivo o irritable, que dura al menos 1 semana (o cualquier duración si es necesaria la hospitalización). |
B. Durante el período de alteración del estado de ánimo han persistido tres (o más) de los siguientes síntomas (cuatro si el estado de ánimo es sólo irritable) y ha habido en un grado significativo:
|
| C. Los síntomas no cumplen los criterios para el episodio mixto. |
| D. La alteración del estado de ánimo es suficientemente grave como para provocar deterioro laboral o de las actividades sociales habituales o de las relaciones con los demás, o para necesitar hospitalización con el fin de prevenir los daños a uno mismo o a los demás, o hay síntomas psicóticos. |
| E. Los síntomas no son debidos a los efectos fisiológicos directos de una sustancia (p.ej. una droga, un medicamento u otro tratamiento) ni a una enfermedad médica (p. ej., hipertiroidismo). |
| Nota: Los episodios parecidos a la manía que están claramente causados por un tratamiento somático antidepresivo (p. ej., un medicamento, terapéutica electro convulsiva, terapéutica lumínica) no deben ser diagnosticados como trastorno bipolar I. Si la intensidad de los síntomas del paciente hace necesaria la hospitalización no es necesario que cumpla una semana de tiempo. Los síntomas deben causar un malestar subjetivo clínicamente significativo y alterar el funcionamiento social u ocupacional. |
Cuando se incluyen episodios depresivos el inicio de la enfermedad puede situarse unos diez años antes de hacer el diagnóstico de TAB (15).
Dos son los elementos claves en el diagnóstico:
- a
Correcta y cuidadosa evaluación clínica
- b
Mirada longitudinal
Es frecuente la presencia de algún síntoma aislado, pero no el cuadro completo. En dichos casos es mejor formular un diagnóstico provisional que permita mantener una actitud de observación abierta.
HipomaníaEn este caso los síntomas son, habitualmente, menos intensos que los de la manía y se requiere que los estos se mantengan al menos por 4 días.
Estos síntomas deben cumplir con los siguientes requisitos:
- 1.
Los síntomas deben ser observables por otros, es decir no es suficiente la sola indicación subjetiva de hipomanía.
- 2.
Los síntomas representan un cambio en el patrón basal de conducta del individuo. Es decir aquellas personas que siempre son alegres, impulsivas y habladoras no deben ser consideradas hipomaniacas, pudiendo considerárseles hipertímicas.
- 3.
Los síntomas no causan menoscabo social o laboral.
Como ya se ha dicho, algunos autores proponen criterios diagnósticos de hipomanía con una duración distinta de entre 1 y 3 días con lo que se beneficia la sensibilidad por sobre la especificidad.
Entre las dificultades para diagnosticar hipomanía es posible mencionar por ejemplo, la alegría normal, Gamma et al. (16) menciona que existiría un continuo entre la alegría normal, las características anímicas propias de un grupo llamado hipertímico, pero sin manifestaciones disruptivas relevantes, aquellas personas que sí tienen mayor conflicto social por su modo permanente de funcionar y aquellos que pueden recibir el diagnóstico de hipomanía.
Akiskal define el temperamento hipertímico como aquel individuo cuyo funcionamiento habitual incluye jocosidad, exuberancia, optimismo, niveles altos de energía, muchos planes, baja necesidad de sueño (7).
Muchos pacientes hipertímicos no consultan por no considerarlo necesario, además la duración del episodio puede ser breve y la exaltación anímica puede ser difícil de diferenciar de la exaltación producida por el alcohol o por otra substancia psicoactiva.
Los cuadros hipomaníacos, TAB II, tienen en comparación con el TAB I un mayor número de episodios, mayor susceptibilidad a ciclaje rápido, mayor número de suicidios y de intentos de suicidio, patrón estacional, los episodios depresivos se inician de manera más súbita y remiten del mismo modo, la gravedad transversal puede ser menor, pero la evolución es más tórpida por duración y número de episodios, existe mayor retardo psicomotor y Akiskal menciona mayor asociación con síntomas somáticos, ansiosos, ideas de referencia, actitudes autocompasivas y demandantes.
DepresiónUn episodio depresivo mayor puede ser definido como un periodo de ánimo depresivo o pérdida de interés la mayor parte del día, la mayoría de los días y que incluye cambios en el patrón de sueño y apetito, baja autoestima, sentimientos de culpa, fatiga, pobre concentración, agitación o retardo psicomotor, ideación suicida.
Si existen síntomas para el diagnóstico de depresión y de manía todos los días por al menos una semana, estamos en presencia de un cuadro mixto.
La hipomanía sola, sin episodio depresivo asociado, es rara.
CiclotimiaSe trata de pacientes con inestabilidad anímica persistente, pero que no cumplen criterios para el diagnóstico de depresión o manía. Se requiere de dos años de historia de síntomas con no más de dos meses libres de ellos para hacer el diagnóstico.
Curso, evolución y pronósticoSi bien la hipomanía y la manía son los ejes centrales del diagnóstico, se ha descrito que los pacientes pasan dos tercios del tiempo de enfermedad con ánimo depresivo (17).
Un 40% de los pacientes con TAB I experimenta un episodio mixto en algún momento de su evolución (18).
Recientemente se ha prestado mayor interés a cuadros mixtos sub umbrales, es decir aquellos cuyos síntomas no alcanzan para completar un diagnóstico formal de depresión o manía. Los síntomas depresivos son frecuentes en cuadros maniacos o hipomaniacos y durante el curso de un cuadro depresivo los pacientes pueden experimentar algún grado de síntomas maniacos como pensamiento acelerado, sin embargo se requieren de mayores estudios y adecuado seguimiento para saber qué significa esto clínicamente y cuál es su valor pronóstico.
Muchos pacientes con TAB refieren menoscabo cognitivo ya sea durante el episodio o después de controlado el cuadro agudo.
Este menoscabo es multifactorial: farmacoterapia, síntomas anímicos residuales, comorbilidad con trastornos de aprendizaje.
Los test neuropsicológicos suelen encontrar defectos en la capacidad de atención y funciones ejecutivas y en algunos casos déficits en la memoria verbal y en la memoria de trabajo (19).
Cicladores rápidosEsta categoría evolutiva de TAB se aplica a aquellos pacientes que cursan con cuatro episodios anímicos en un año separados por un periodo de recuperación plena o cambio hacia el polo opuesto.
Evaluado retrospectivamente la proporción de cicladores rápidos es cercana al 20% de todos los pacientes bipolares (20) y este curso clínico se asocia a cronicidad y a mayor gravedad.
Manía o hipomanía farmacológicaEn este grupo de pacientes la exaltación anímica ocurre tras el uso de antidepresivos. No es una categoría formal del DSM –IV TR, pero algunos autores la llaman TAB III. Es una condición difícil evaluar pues estos síntomas de ánimo elevado suelen no ser investigados y más bien se atribuyen a buena respuesta farmacológica. El viraje a manía o hipomanía no implica la sola ausencia de síntomas depresivos por lo que el control cercano y longitudinal es necesario. En estudios randomizados han reportado el viraje a manía en pacientes depresivos es cercano al 1% (21).
Estos virajes son usualmente de aparición rápida, en las primeras dos semanas luego de iniciado el tratamiento y de inicio abrupto. Se han descrito casos de aparición luego de uso crónico o incluso luego de la discontinuación de los antidepresivos. Algunos pacientes describen percepción más viva de colores o repentina urgencia por enfrentar el desarrollo de nuevos proyectos. El viraje puede ser producido por un antidepresivo y no por otro por lo que no limita necesariamente su uso pero sí se hace necesaria extrema precaución. La presencia de una manía o hipomanía farmacológica hace necesario el uso de estabilizadores del ánimo para prevenir la aparición de cuadros depresivos en el futuro.
No existen marcadores biológicos específicos para predecir que paciente con un episodio depresivo virará hacia manía, pero son orientadores de riesgo el inicio precoz o súbito, la presencia de un episodio con retardo psicomotor, síntomas psicóticos, historia familiar de Trastorno Bipolar, mejoría súbita, presencia de temperamento hipertímico de base, tendencia a la hiperactividad y labilidad emocional.
En aquellos casos de manía secundaria a otro tipo de tratamientos, por ejemplo corticoides, se discute si la sola suspensión del fármaco es suficiente para la remisión del cuadro sin requerirse de la instalación de estabilizadores de modo permanente.
Espectro BipolarExisten síntomas del TAB como irritabilidad, impulsividad y labilidad emocional que son comunes a numerosos cuadros en psiquiatría. Esta posibilidad de mirar la patología desde síntomas comunes ha dado origen a que algunos clínicos piensen en la posibilidad de establecer espectros o continuos de patología.
En el caso del espectro bipolar, se plantea que entre el Trastorno Bipolar I y el Trastorno Bipolar II existen numerosas patologías tales como el Trastorno por Atracones o Trastorno por Abuso de Substancias.
Muchas veces se invoca la presencia de espectro bipolar en pacientes con depresión recurrente, con mala respuesta a tratamientos habituales o con irritabilidad manifiesta.
El principal aporte de esta mirada es evitar dejar fuera de tratamiento a pacientes que podrían beneficiarse del mismo, sin embargo su principal riesgo es el sobre diagnóstico (7, 22).
El espectro bipolar considera la existencia de un abanico de alteraciones del ánimo que parten en un TAB I con alternancia de cuadros maniacos o depresivos, pasa por una serie de cuadros clínicos que expresan grados variables de depresión y/o manía y culmina en el otro extremo de alteraciones anímicas que se aceptan como normales, como el duelo afectivo. Con este planteamiento surge la pregunta acerca de cuál es el punto de corte a partir del cual una manifestación afectiva debe ser considerada como patológica. ¿Cuáles son los trastornos o enfermedades que pertenecen al espectro bipolar?
Tal y como se ha indicado, la amplia variedad de cifras epidemiológicas en relación a la prevalencia del espectro bipolar hace que los clínicos acepten una prevalencia del espectro de entre 5% y 6%.
Las diferencias parecen radicar en los criterios de inclusión empleados para cada estudio es decir el concepto de trastorno bipolar que emplea cada investigador.
Clasificación clínica de la enfermedad bipolar de Akiskal y Pinto (1999)
| Bipolar (BP) ½ | Esquizobipolar |
| BPI | Psicosis Maníaco depresiva Clásica |
| BP 1 ½ | Hipomanía Prolongada |
| BP II | Depresión con Hipomanía |
| BP II ½ | Depresión Ciclotímica |
| BP III | Hipomanía o Manía secundaria al uso de antidepresivo |
| BP III ½ | Hipomanía asociada a uso de alcohol |
| BP IV | Depresión Hipertímica |
Los pensamientos suicidas no son requeridos para el diagnóstico de TAB, pero sí para depresión. La frecuencia de pensamientos suicidas es alta en estos cuadros. Un estudio encuentra cifras entre 25% y 50% en pacientes Bipolares I y II (18) el riesgo suicida en población de pacientes bipolares es entre 10 y 25 veces mayor que la población general (23, 24).
En el caso de los cuadros depresivos el intento suicida suele estar condicionado por la desesperanza, mientras que en el caso de la bipolaridad el intento suicida está más determinado por la impulsividad y la pérdida de auto cuidado e imprudencia propia de la exaltación anímica.
Test y marcadores diagnósticosNo existe un test útil para el diagnóstico o indicador de pronóstico del TAB y nada sustituye una cuidadosa entrevista clínica. Los análisis médicos deben ser considerados en casos de aparición atípica o abrupta de enfermedad como en aquellos casos de aparición tardía en asociación a síntomas neurológicos o en presencia de otra enfermedad médica concomitante.
Las neuroimágenes (RNM, TAC) son útiles para excluir causas físicas del trastorno anímico estudiado tales como los accidentes vasculares o tumores en las llamadas manías secundarias o en otros síntomas afectivos secundarios y el EEG es útil para excluir la epilepsia de lóbulo temporal. En el caso de los cuestionarios existe el Mood Disorder Questionarie (MDQ), un instrumento auto aplicado que usa criterios del DSM para manía y depresión. Al comparar su uso con el Structural Clinical Interview for Diagnosis (SCID) el MDQ muestra baja sensibilidad (28%) y alta especificidad (98%) y tanto este instrumento como la Bipolar Spectrum Diagnostic Scale han demostrado ser más útiles para excluir el cuadro cuando el resultado sea negativo, ya que en caso que el resultado sea positivo el número de falsos positivos es muy elevado.
Otras herramientas recientes son la Diagnostic Interview for Genetic Studies (DIGS) y la Affective Disorders Evaluation (ADE) (25)
Los síntomas maniacos han sido típicamente caracterizados por medio de la escala de Young (YMRS). El problema con esta escala es que la capacidad del paciente de percibir sus síntomas puede estar afectada por su estado de ánimo en uno u otro sentido.
Las bitácoras de registro anímico pueden ser útiles para cuantificar la extensión y magnitud del trastorno, ya que el paciente registra las variaciones anímicas de cada día junto con permitirle al clínico un chequeo de la adherencia a tratamientos y las perturbaciones del sueño con lo que permite evaluar la eficacia de las intervenciones o identificar los ciclos anímicos. Se han desarrollado versiones electrónicas y portables de este tipo de registros.
Factores de riesgo para enfermedad bipolarEl factor de riesgo más potente para desarrollar la enfermedad es el factor familiar. El riesgo para familiares de primer grado: hijo o hermano es cinco o diez veces mayor que en la población general (10% a 15%). Hijos de padres bipolares tienen un 50% de probabilidades de desarrollar patología mental (esquizofrenia, trastorno bipolar o trastorno esquizoafectivo), la concordancia en gemelos monocigotos es de 33% a 90% y en dicigotos es de un 23%. El riesgo de cuadros depresivos en este grupo también está muy aumentado. De hecho, algunos autores plantean que en este grupo el diagnóstico de depresión sólo es la antesala del diagnóstico de TAB.
Otros factores de riesgo mencionados en la literatura son: haber nacido en invierno y primavera postulándose aquí la posibilidad de infecciones maternas. Algunos problemas perinatales y del desarrollo que luego se asocian a la alta prevalencia de Déficit Atencional al punto que hay autores que plantean la presencia de un subtipo de enfermedad bipolar de comienzo temprano y con esta forma clínica (26).
Se espera que el DSM V incorpore una categoría llamada “trastorno de desregulación del temperamento con disforia” que incluya a niños con conductas agresivas e irritables, pero que no evolucionan como TAB. Otros factores de riesgo mencionados son la presencia de eventos vitales traumáticos tempranos, el traumatismo encéfalocraneano, la Esclerosis Múltiple y, como factor protector, el consumo de alimentos ricos en Ácidos Grasos omega 3 como el pescado (27).
EstacionalidadLas hospitalizaciones e ingresos por manía suelen ocurrir en primavera y verano (28, 29) y se ha sugerido que los pacientes bipolares siguen uno de estos patrones: depresión en invierno con elevación del ánimo en primavera verano o depresión en primavera verano con caída en el ánimo en invierno. (30).
Frecuencia de episodiosDesde la observación de Kraepelin acerca de la reducción en duración de los intervalos libres de enfermedad se ha intentado objetivar el hecho de que con el tiempo los episodios son más frecuentes y aparecen frente a estresores de menor intensidad.
Diagnóstico diferencialEsquizofrenia y BipolaridadLa dificultad en precisar los límites de estos dos cuadros hace que ya Bleuler plantee la existencia de un continuo entre ambos.
En el caso del CIE-10, se requiere que los síntomas psicóticos no congruentes con el ánimo sean acompañados por síntomas afectivos. Con este concepto podrían ser incluidos en este sub tipo pacientes con TAB I con síntomas maniacos y psicóticos no congruentes.
Los pacientes con trastorno esquizoafectivo con síntomas depresivos tienen características clínicas y biológicas en general, más cercanas a la esquizofrenia.
En el DSM IV el diagnóstico de trastorno esquizoafectivo requiere que existan síntomas psicóticos en ausencia de sintomatología afectiva. Para Akiskal estos cuadros son anteriores al TAB I y los llama TAB 0.5. Se llama síntomas psicóticos congruentes a aquellos que se relacionan con el estado de ánimo basal. Por ejemplo, delirios grandiosos en el caso de una manía o de ruina en el caso de un episodio depresivo.
Depresión y BipolaridadLa pregunta en este punto es ¿qué depresión debe ser considerada bipolar y cual no? La evidencia parece sugerir que el trastorno depresivo mayor es un concepto heterogéneo que incluye aquellos casos llamados trastorno bipolar sub umbral que, tal como se ha visto, comparte características con el trastorno bipolar formal.
La prevalencia en general del trastorno depresivo está en torno al 16% y la comorbilidad suele ser alta con cuadros ansiosos y con abuso de substancias. Dado que el TAB tiene una prevalencia menor la existencia de categorías más inclusivas como la Hipomanía, que también requiere de la presencia de un episodio depresivo, podría aumentar estas cifras de prevalencia y permitir una mirada más amplia e inclusiva
Al estudiar de manera longitudinal entre un 30 y 50% de las DM diagnosticadas como bipolares corresponden en realidad a un TAB II. Se ha postulado que la depresión asociada a síntomas neurovegetativos inversos como aumento del apetito, antojos por carbohidratos o hypersomnia puede sugerir curso evolutivo hacia bipolaridad.
La irritabilidad se ha usado también como marcador en depresión bipolar, sin embargo la alta prevalencia de este síntoma en depresión hace sugerir que no se la use como indicador diagnóstico exclusivo de bipolaridad sino como elemento de sospecha (31, 32). Los síntomas psicóticos son también más frecuentes en el grupo de Depresión Bipolar que en los monopolares así como también en la evaluación de grandes series de ensayos controlados los pacientes con depresión bipolar son más graves y con más ansiedad psíquica que síntomas somáticos que su par monopolar.
Trastorno de Ansiedad y BipolaridadEl diagnóstico diferencial aquí es difícil por la alta comorbilidad entre estos dos grupos de trastornos 85-90% según un estudio y entre 19 y 60% en otro (18). Entre los cuadros ansiosos más prevalentes figuran la Fobia Social, Trastorno de Ansiedad Generalizada, Trastorno de Pánico y Estrés Post Traumático.
La inquietud psicomotora y la sensación de pensamiento acelerado es frecuentemente referida por pacientes ansiosos. La intermitencia en los síntomas y su agravamiento cuando el paciente esta peor puede ayudar al diagnóstico diferencial.
Abuso de Substancias y BipolaridadLa tasa de comorbilidad es alta (40-60%) y siempre se sugiere investigar ambas patologías. El problema es que algunas substancias pueden producir síntomas similares a los de los cuadros anímicos por ejemplo cocaína: habla acelerada, inquietud psicomotora, baja percepción del riesgo, disminución de la necesidad de dormir y aumento de la impulsividad. Por otro lado el aumento de la impulsividad de la manía puede llevar al uso de substancias.
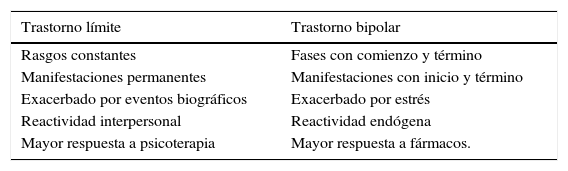
Trastorno de Personalidad y BipolaridadMuchas publicaciones hacen énfasis en la necesidad de revisar los conceptos relativos al diagnóstico de Trastorno Límite de Personalidad (TLP) y pensar en él como una entidad diagnóstica independiente, más propia del eje I, y en particular del espectro bipolar (33, 34).
Estas observaciones tienen base en la alta tasa de comorbilidad entre el TLP y el TAB, el rol central que los afectos juegan en el TLP y la respuesta favorable a fármacos (36).
Diferencias clínicas entre el trastorno límite y el trastorno bipolar (33)
| Trastorno límite | Trastorno bipolar |
|---|---|
| Rasgos constantes | Fases con comienzo y término |
| Manifestaciones permanentes | Manifestaciones con inicio y término |
| Exacerbado por eventos biográficos | Exacerbado por estrés |
| Reactividad interpersonal | Reactividad endógena |
| Mayor respuesta a psicoterapia | Mayor respuesta a fármacos. |
| Rasgo | Trastorno límite | Trastorno bipolar II |
|---|---|---|
| Labilidad/Impulsividad | Por sensibilidad interpersonal | Autónoma y persistente |
| Afectos | Profundos, intensos, evocan fuerte respuesta empática | Carecen de profundidad, dolor; es difícil empatizar con ellos |
| Patrón de conducta prototípica | Búsqueda de cuidado, exclusividad, es sensible al rechazo | Empieza enérgicas actividades, por propia iniciativa, las que deja incompletas, requiriendo que otros las terminen. |
| Defensas | Escisión: polariza realidades y, si es contrariado, reacciona con rabia hacia el que lo contraría o cambia a la visión opuesta | Negación: ignora las realidades indeseables y, si es confrontado con una realidad, niega su significado emocional. |
Parece fundamental cuidar la correcta ejecución de aquellos elementos que permiten la valoración de los síntomas necesarios para hacer el diagnóstico de Trastorno Bipolar.
En ausencia de pruebas de laboratorio con alto valor específico el diagnóstico debe fundamentarse en una cuidadosa observación clínica y en una mirada longitudinal.
La educación continua en fuentes confiables es también necesaria para evitar el sobre diagnóstico promovido con fines comerciales y el contacto frecuente con pares a través de publicaciones, cartas y reuniones clínicas también es necesario.
Por último, en casos límites o sub umbrales, es útil una actitud prudente y cuidadosa que permita ir construyendo una relación médico-paciente confiable en paralelo al uso de estrategias farmacológicas y no farmacológicas.
El autor declara no tener conflictos de interés, con relación a este artículo.