Los Síndromes Dolorosos Regionales son muy frecuentes y de etiología múltiple.
e debe distinguir si son de origen músculoesquelético o se trata de dolor referido a la zona dolorosa. Las pruebas de movilidad pasiva y activa permiten diferenciar el dolor articular del periarticular. Se debe descartar compromiso neurológico y la presencia de signos de enfermedad sistémica.
En dolor de columna, es importante distinguir el origen mecánico del inflamatorio, cuyo enfrentamiento es muy diferente. El dolor mecánico es el más frecuente, generalmente autolimitado y no requiere estudios complementarios.
En el hombro, lo más frecuente es la patología del manguito rotador, especialmente en mayores de 40 años, y el tratamiento principal incluye analgesia y fisioterapia precoz.
En la rodilla, los trastornos periarticulares incluyen bursitis y tendinitis de distintas estructuras, y hay que considerar la osteonecrosis dentro del diagnóstico diferencial del dolor de rodilla del adulto mayor.
Regional pain syndromes are common and caused by multiple etiologies.
We have to distinguish whether their origin is musculoskeletal or the pain is referred to the painful area. Passive and active mobility allows differentiate extra-articular joint pain from joint pain. It should be ruled out neurological involvement and signs of systemic disease.
In back pain, it is important to distinguish mechanical pain from inflammatory pain, because the causes and approach are very different. Mechanical pain is the most common, usually self-limitted and requires no additional studies.
Rotator cuff tendinitis is the most common cause of shoulder pain, especially in patients over 40 years old. Treatment includes analgesia and early physiotherapy.
In the knee, extra-articular disorders include bursitis and tendinitis of different structures, and osteonecrosis must be considered in the differential diagnosis of knee pain in the elderly.
Dentro de los Sindromes Dolorosos Regionales a aquellas patologías del aparato locomotor que afectan una región determinada del cuerpo. Las etiologías son múltiples, pudiendo tratarse de cuadros aislados o pueden formar parte de enfermedades sistémicas.
En esta revisión se centrará en los sindromes dolorosos de columna vertebral, hombro y rodilla, por tratarse de patologías frecuentes en la práctica clínica.
Algunos de estos cuadros son de resolución sencilla y no requieren mayores intervenciones, pero hay otros que requieren derivación precoz y oportuna al especialista.
Al enfrentarse al paciente con dolor regional, siempre la anamnesis detallada debe ser el punto de partida:
- -
Edad, sexo, comorbilidades del paciente, ocupación, deportes, etc.
- -
Cuándo y cómo comenzó el dolor.
- -
Factores que lo agravan o lo alivian: de predominio en reposo o con el ejercicio, o gatillado por movimientos determinados.
- -
Carácter del dolor: sordo, urente, lancinante, etc.
- -
Irradiación hacia otras regiones.
- -
Evolución: permanente, progresivo, intermitente.
- -
Horario: predominio diurno o nocturno, matinal, vespertino.
- -
Síntomas de compromiso neurológico: parestesias, hipoestesia, debilidad muscular.
- -
Asociación con síntomas sistémicos: compromiso del estado general, fiebre, baja de peso, diarrea, artritis, inflamación ocular, rash cutáneo, entre otros.
- -
Antecedentes familiares.
Posteriormente se hará el examen físico, donde la primera pregunta que debemos hacernos es si el dolor es originado en una estructura músculoesquelética o se trata de un dolor referido a la zona dolorosa. En el caso del dolor referido, no se producirá dolor al palpar o movilizar las estructuras comprometidas en el síndrome doloroso.
Luego debemos diferenciar si se trata de dolor articular o periarticular.
El dolor periarticular incluye el que se origina en estructuras como músculos, tendones, ligamentos, fascias y bursas.
Para hacer esta diferencia, realizaremos las pruebas de movilidad pasiva y activa. Movilidad activa es aquella realizada por el paciente, y movilidad pasiva es aquella en que el examinador reproduce el movimiento.
En general, el dolor de origen articular se reproduce con la movilidad activa y pasiva; en cambio, el dolor de origen periarticular, solo se reproduce con la movilidad activa y no la pasiva, a menos que el dolor sea severo como en las tendinitis calcáreas.
A continuación buscar en forma dirigida la presencia de signos inflamatorios en la región examinada (aumento de volumen, aumento de temperatura, eritema, dolor e impotencia funcional), y descartar compromiso neurológico (fuerza, sensibilidad, reflejos osteotendíneos, incontinencia, etc.)
Finalmente, descartar la presencia de signos de enfermedad sistémica: emaciación, lesiones cutáneas o mucosas, fiebre, ojo rojo, adenopatías, visceromegalias, trastornos circulatorios, etc.
Según el tiempo de evolución o sospecha clínica, en algunas ocasiones será necesaria la realización de exámenes complementarios. Dentro del laboratorio general lo básico será un hemograma + VHS, proteína C reactiva (PCR), perfil bioquímico, función renal y orina completa. Otros exámenes de laboratorio más específicos dependerán de la sospecha clínica. Los estudios de imágenes no están indicados siempre, y también dependerán del tiempo de evolución del cuadro y la sospecha clínica.
1)Dolor regional de columnaLa patología dolorosa de columna es muy prevalente, y es una de las causas más frecuentes de consulta médica.
Las regiones más afectadas son en orden de frecuencia columna lumbar, cervical y finalmente dorsal. En esta revisión nos centraremos en el dolor lumbar y cervical.
En el dolor de columna es especialmente importante hacer la diferencia entre el origen mecánico o inflamatorio del dolor, ya que las causas y el enfrentamiento terapéutico son completamente distintos en cada caso. Incluimos dentro del concepto de inflamatorio aquellos cuadros de origen infeccioso, inmunológico, tumoral o traumático.
El dolor de carácter mecánico suele ser de predominio diurno, se alivia con el reposo, se agrava con la actividad física y no se asocia a síntomas constitucionales. Puede ser agudo o crónico.
El lumbago de carácter inflamatorio generalmente se presenta en forma gradual y más crónica, con excepción del lumbago de origen traumático que suele se agudo.
Puede asociarse a síntomas constitucionales, empeora con el reposo prolongado y se asocia a rigidez posterior al reposo. Suele ser de predominio nocturno, en ocasiones capaz de despertar al paciente durante el sueño, y tiende a aliviarse con el ejercicio moderado durante el día.
Para ayudarnos a no dejar pasar patologías graves y con potenciales secuelas funcionales para el paciente, se ha desarrollado el concepto de “banderas rojas” en el dolor de columna. Éstas son:
- -
Dolor nocturno que despierta al paciente
- -
Dolor de reposo
- -
Baja de peso
- -
Fiebre
- -
Déficit neurológico
- -
Dolor agudo persistente
- -
Rigidez posterior al reposo
- -
Antecedente de patología tumoral
- -
Antecedente de trauma
- -
Edad de inicio <15 años o> 60 años
En más del 90% de los casos, el dolor lumbar es de origen mecánico, y es una de las primeras causas de ausentismo laboral. Afecta principalmente a personas jóvenes en edad laboral y en general es autolimitado y de buen pronóstico.
Dentro de este grupo se encuentran:
1Dolor lumbar agudo puroEste cuadro se caracteriza por dolor circunscrito a la región lumbar, en la zona de la musculatura paravertebral, uni o bilateral. Puede irradiarse al glúteo, pero en general no llega hasta el muslo.
Puede estar precedido por una postura determinada por tiempo prolongado, levantar objetos pesados o algún movimiento o ejercicio inhabitual.
Al examen encontraremos disminución del rango articular de columna lumbar por dolor, contractura de la musculatura paravertebral y ausencia de déficit neurológico.
En general es de curso agudo, autolimitado y no requiere mayor intervención que reposo deportivo y analgesia. En general tampoco requiere exámenes complementarios.
2LumbociáticaEste tipo de lumbago se produce por la compresión e inflamación de una raíz nerviosa producto de la herniación del núcleo pulposo de un disco intervertebral (HNP).
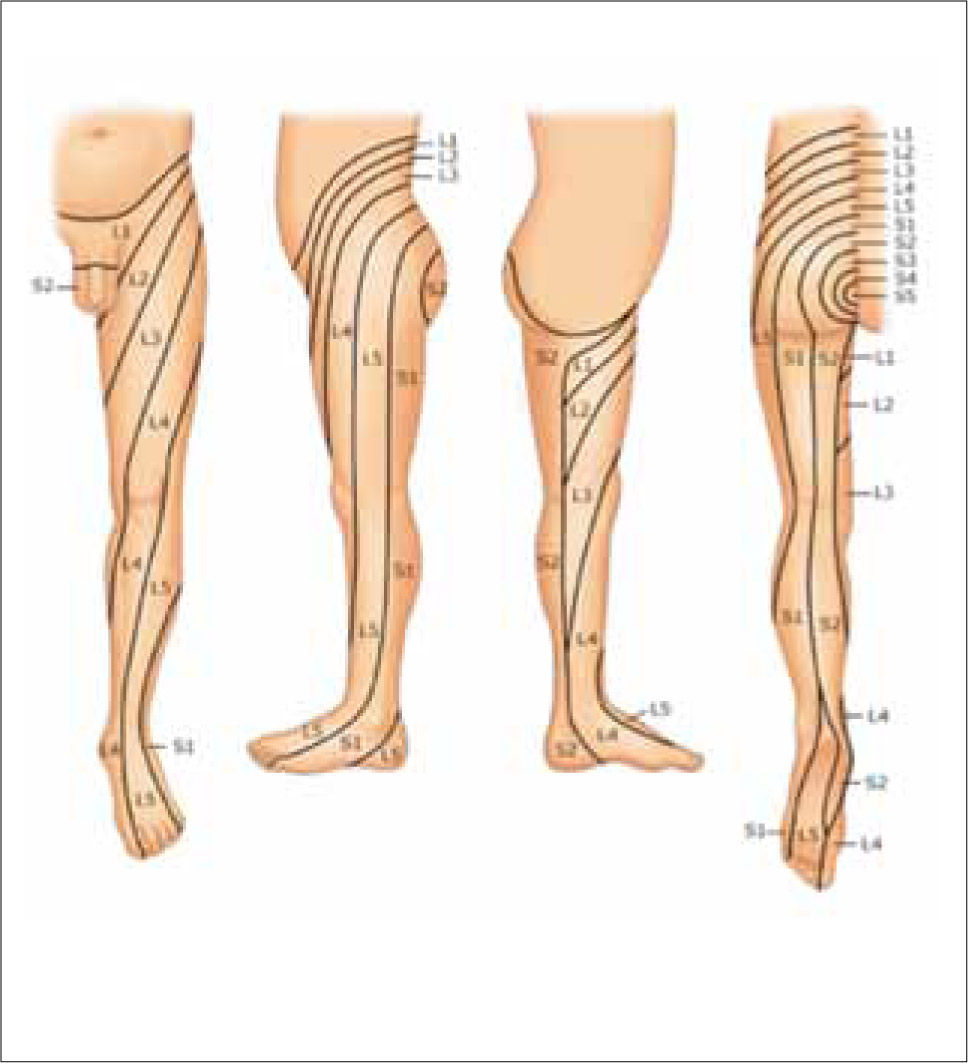
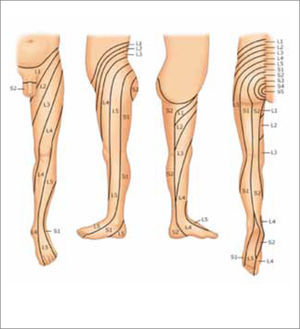
El dolor es de tipo radicular y sigue el dermatoma de la raíz nerviosa comprometida (Tabla 1, Figura 1). Clásicamente se trata de un dolor de tipo lancinante que se inicia en la región lumbar, es unilateral y se irradia por la cara posterior del glúteo y muslo, sobrepasa la rodilla y llega hasta el tobillo y pie. Aumenta con las maniobras de valsalva, flexión de la columna y al estar sentado.
Cuadro clínico de la compresión radicular lumbar
| Raíz | Irradiación del dolor | Alteración sensitiva | Debilidad muscular | Alteración de reflejos |
|---|---|---|---|---|
| L4 | Muslo y pierna | Pierna | Cuádriceps | Rotuliano |
| L5 | Dorso del pie y Ortejo mayor | Dorso del pie y Ortejo mayor | Dorsiflexión del Ortejo mayor | No tiene |
| S1 | Planta del pie y talón | Talón y cara lateral del pie | Debilidad del glúteo | Aquiliano |
| CAUDA EQUINA | Ambas extremidades | Perianal, glúteo | Retención urinaria | Rotulianos y Aquilianos |
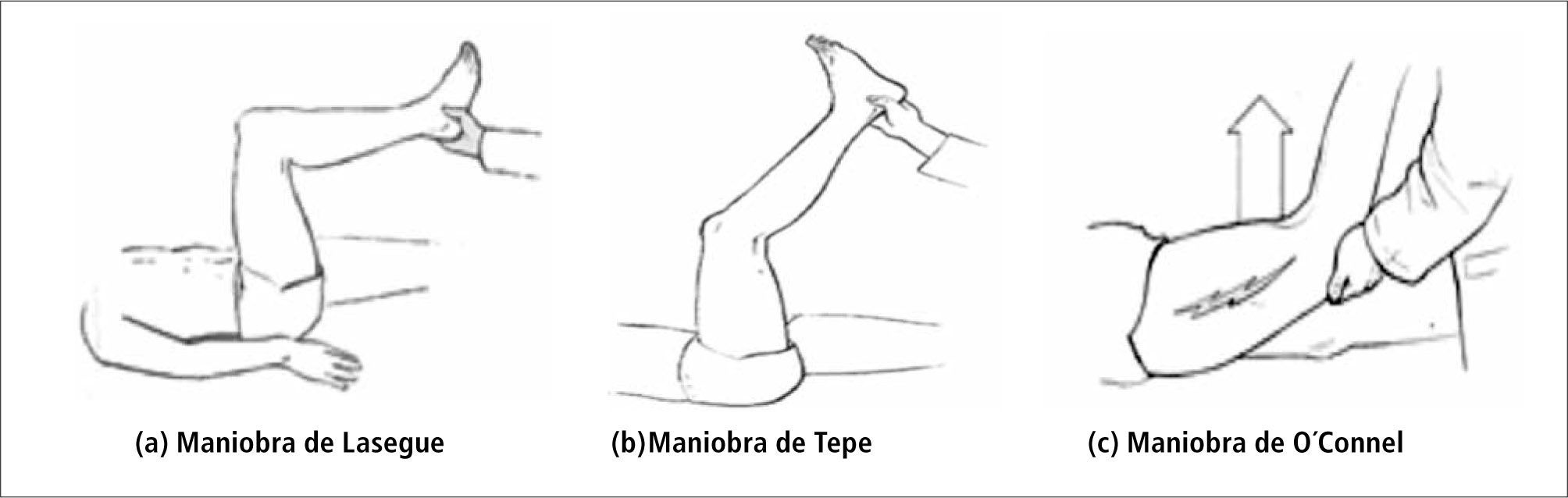
Se puede reproducir el dolor con maniobras que produzcan estiramiento del nervio comprometido, como Lasegue y Tepe para nervio ciático y O’Connel para nervio femoral, por ejemplo (Figura 2).
En ocasiones, y dependiendo del tiempo de evolución y magnitud de la herniación, se puede encontrar signos de déficit neurológico, como disminución de reflejos, pérdida de fuerza y trastornos sensitivos.
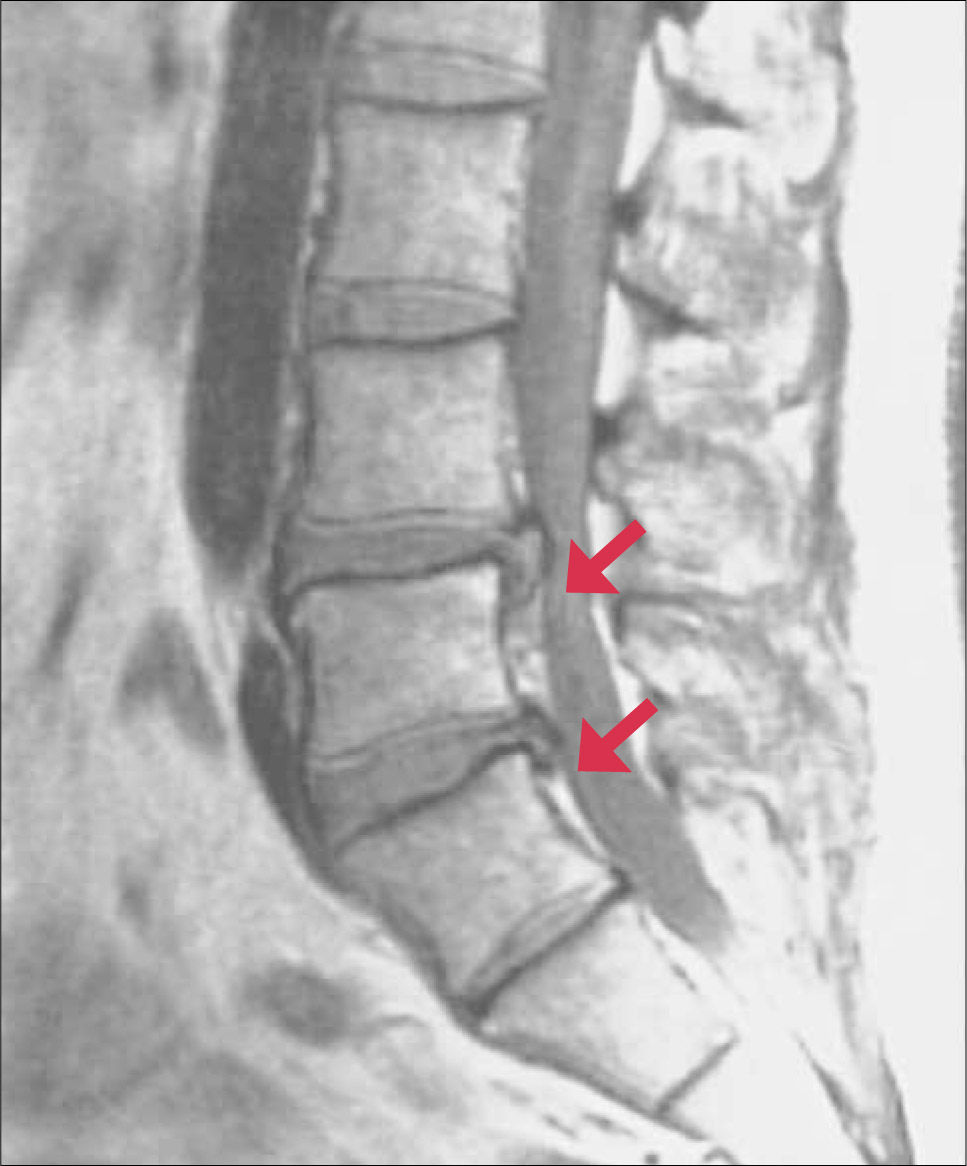
El mejor examen de imágenes para certificar el diagnóstico es la RNM de columna, que muestra la herniación discal además de la compresión radicular (Figura 3).
El tratamiento se basa en el reposo y analgesia. En el pequeño porcentaje que no tiene mejoría del dolor con el tratamiento médico, está indicada la cirugía descompresiva de columna.
3Dolor lumbar por espondiloartrosisCuando el disco intervertebral degenera, pierde altura y produce sobrecarga sobre las articulaciones interapofisiarias (facetarias), provocando artrosis en estas articulaciones, con pérdida del cartílago articular y producción de osteofitos.
Este fenómeno produce dolor lumbar en ocasiones irradiado a la cara posterior del muslo, sin sobrepasar la rodilla y sin déficit neurológico asociado. Empeora con la extensión de la columna y la flexión lateral (comprime las facetas). Suele hacerse crónico, de predominio vespertino y es más frecuente en personas mayores de 50 años, especialmente si tienen sobrepeso.
En este caso la radiografía simple de columna muestra los cambios degenerativos descritos, con estrechamiento del espacio articular facetario, osteofitos y pérdida de altura de los espacios intervertebrales. El tratamiento incluye medidas no farmacológicas como la reducción de peso, educación postural y fisioterapia, que incluya ejercicios terapeúticos abdominales y lumbares que el paciente deberá hacer permanentemente. El uso de antiinflamatorios no esteroidales (AINES) debe ser cauteloso, por períodos cortos y siempre considerando los posibles efectos adversos de estos medicamentos, especialmente en pacientes de edad avanzada y/o con comorbilidades. Los analgésicos asociados a opioides pueden ser una buena alternativa para períodos más prolongados.
La infiltración articular de las facetas con esteroides de depósito es una herramienta útil en aquellos casos en que las medidas anteriores no son efectivas.
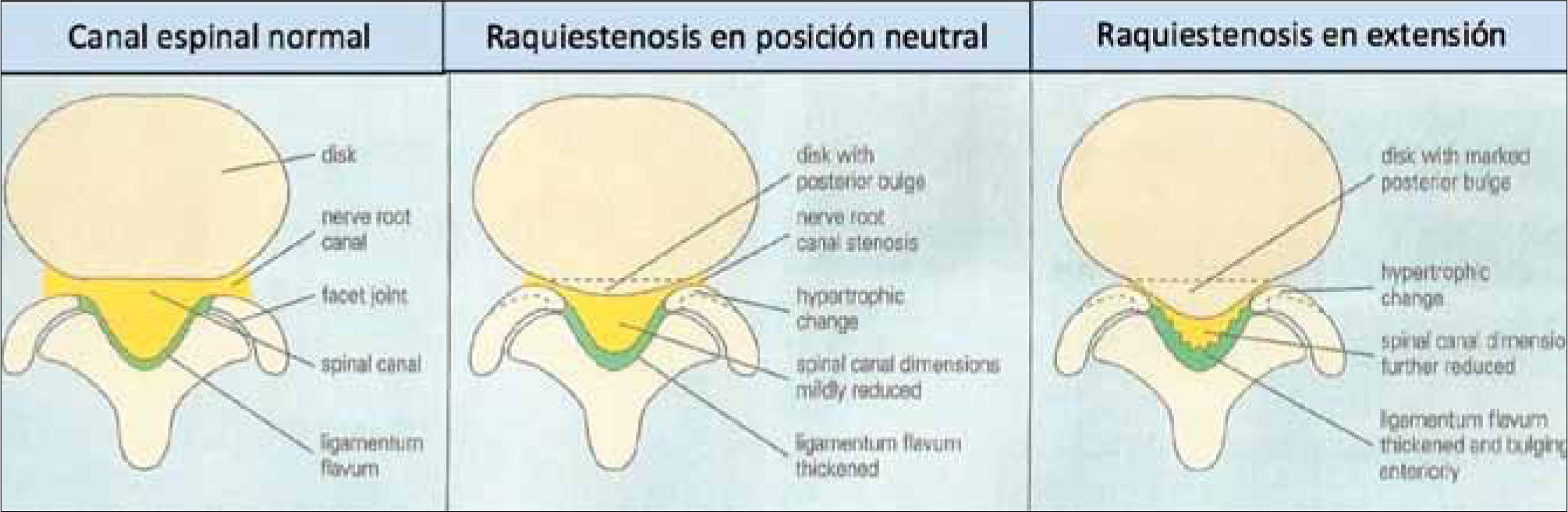
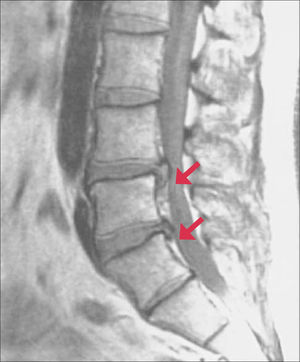
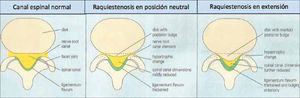
4Dolor lumbar por raquiestenosisEn este caso, el dolor se produce por la disminución de amplitud del canal raquídeo, secundario a la presencia de osteofitos en las articulaciones facetarias, engrosamiento del ligamento amarillo y la compresión de estructuras neurales (Figura 4).
Se observa principalmente en pacientes mayores de 65 años. El dolor es lumbar y típicamente irradiado a ambos glúteos y cara posterior de los muslos, aumenta al caminar distancias variables y con maniobras que comprimen el canal medular, como la extensión de la columna. Típicamente disminuye al sentarse o al flectar la columna hacia adelante (aumenta el espacio del canal medular y mejora el retorno venoso y la irrigación de las estrucutas neurales).
En general no se pesquisan déficit neurológicos durante el reposo y períodos sin dolor.
En cuanto a las imágenes, el TAC de columna puede mostrar las alteraciones degenerativas descritas y la raquiestenosis, especialmente si se utiliza contraste en el canal medular. La RNM puede mostrar además, cambios de señal en la médula comprimida.
El tratamiento es similar al lumbago facetario, y solo un pequeño porcentaje de pacientes, habitualmente aquellos con dolor intratable e invalidante, requieren cirugía para ampliar el canal medular.
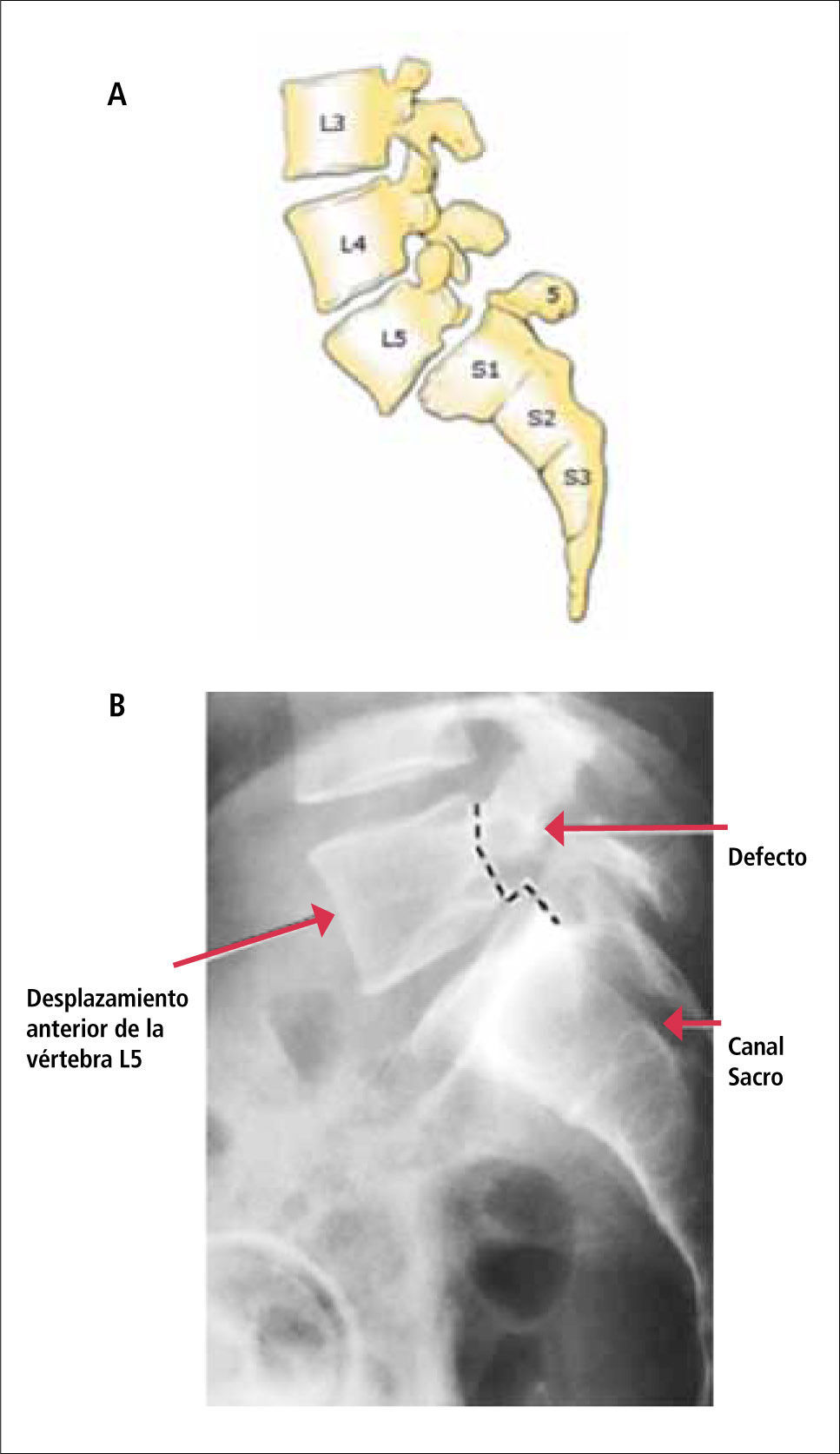
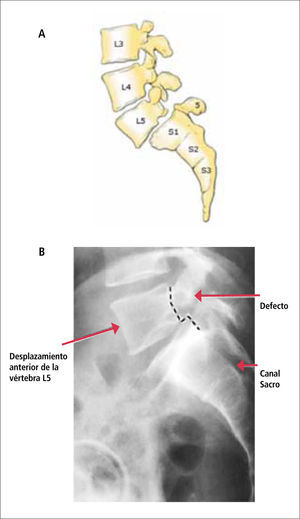
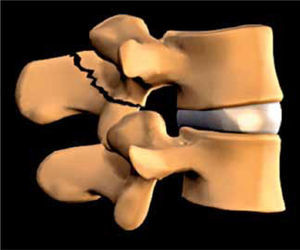
5EspondilolistesisEn esta situación existe desplazamiento anterior de un cuerpo vertebral por sobre el cuerpo de la vértebra subyacente (Figura 5).
En general es secundaria a degeneración del disco intervertebral y reorientación del plano de movimiento de las articulaciones facetarias, pero también puede ser secundaria a espondilolisis (lesión de la Pars Interarticularis de la vértebra), ya sea traumática o por un alteración del desarrollo (Figura 6).
La radiografía simple de columna es útil para demostrar la listesis y la lesión lítica de la Pars Interarticularis.
El tratamiento incluye fisioterapia, ejercicios tarapéuticos abdominales y lumbares permanentes, analgesia y corrección ortopédica. La cirugía se reserva para pacientes con listesis mayores al 50% de desplazamiento y/o síntomas persistentes de compresión neural.
6Dolor lumbar inflamatorio no tumoralSe incluye en este grupo al dolor lumbar de origen infeccioso (espondilodiscitis) e inmunológico (espondiloartropatías).
En general debemos recordar que éstos son los pacientes que se nos presentarán con las llamadas “banderas rojas” y en general requieren estudios complementarios y derivación precoz.
El antecedente de fiebre, baja de peso y dolor nocturno nos debe hacer sospechar una etiología infecciosa. En este caso, debemos hacer exámenes de laboratorio complementarios e imágenes, especialmente TAC y/o RNM de columna.
El dolor agudo, intenso y localizado de columna que se produce en forma espontánea o después de un trauma mínimo nos debe hacer sospechar fracturas vertebrales sobre hueso patológico, ya sea de origen neoplásico u osteoporótico.
Por último, la presencia de rigidez matinal, dolor principalmente nocturno, que empeora con reposo, y la asociación con síntomas extra-axiales (ojo rojo, diarrea, psoriasis, dactilitis, eritema nodoso, artritis periférica, etc.) nos debe hacer sospechar una espondiloartropatía.
7Dolor lumbar inflamatorio tumoralIncluimos en este grupo al dolor lumbar de origen tumoral, primario o metastásico.
Dentro de las neoplasias sólidas que más frecuentemente dan metástasis óseas a la columna encontramos los tumores de mama, próstata y pulmón. De las neoplasias hematológicas lo más frecuente es la infiltración por mieloma múltiple.
Al igual que en el lumbago de origen infeccioso, el antecedente de fiebre, baja de peso y dolor nocturno, nos debe hacer sospechar una etiología tumoral, especialmente si existe el antecedente de neoplasia previa. En el lumbago tumoral el dolor suele aumentar con los movimientos de la columna, y se puede manifestar también como fractura vertebral en hueso patológico o síndrome de compresión medular.
En este caso, también tendremos que hacer exámenes de laboratorio complementarios. La presencia de hipercalcemia y/o anemia y VHS elevada, asociada a dolor lumbar de carácter inflamatorio nos debe orientar a buscar una causa tumoral.
En cuanto a las imágenes, la radiografía simple de columna puede ser útil como estudio inicial, seguido de TAC y/o RNM de columna, según sea el caso.
8Emergencia en dolor lumbar: Síndrome de cauda equinaEn el enfrentamiento del paciente con dolor lumbar hay pocas situaciones de emergencia, sin embargo hay que tenerlas presente. Se trata de descartar la presencia de un Síndrome de Cauda Equina, que requiere manejo precoz y agresivo.
En este caso, además del dolor lumbar encontramos debilidad muscular de ambas extremidades inferiores, hipo o arreflexia, anestesia en silla de montar e incontinencia urinaria y fecal.
Dentro de las causas están las HNP centrales, tumores, abscesos o hematomas epidurales, además de traumatismos raquimedulares.
Ante la sospecha clínica deben hacerse imágenes a la brevedad, siendo el examen más útil la RNM de columna.
El tratamiento ante la confirmación diagnóstica es quirúrgico, y considera la descompresión neural, idealmente antes de 48 horas del inicio del cuadro para evitar secuelas neurológicas permanentes.
9Dolor lumbar referidoSi un paciente consulta por dolor lumbar y al examinarlo encontramos movilidad normal del segmento examinado y ausencia de dolor a la palpación de la columna, debemos pensar en dolor referido o de origen visceral.
Dentro de las causas de dolor visceral referido a la región lumbar, están:
- -
Dolor de origen vascular: aneurismas complicados de aorta abdominal, disección aórtica, trombosis venosa del eje portal, etc.
- -
Dolor de origen genitourinario: cólicos ureterales, pielonefritis aguda, endometriosis, etc.
- -
Dolor de origen pleural: en ocasiones las pleuroneumonías pueden presentarse como dolor dorso-lumbar unilateral
- -
Otros: tumores de colon, fibrosis retroperitoneal, rotura de víscera hueca, etc.
Las consideraciones generales en el enfrentamiento del dolor de lumbar son válidas para la columna cervical también.
Dentro de las causas mecánicas de dolor cervical:
1Cervicalgia agudaAl igual que en el caso del dolor lumbar, la mayoría de estos cuadros son agudos, benignos y autolimitados.
El dolor puede ser gatillado por una postura forzada, como dormir en una posición incómoda (ej., viaje en avión en clase turista), malas posturas laborales, dormir en decúbito ventral, usar “notebook” en la cama o movimientos bruscos y violentos del cuello.
En general el dolor se localiza en la región cervical, uni o bilateral y puede irradiarse a la escápula y al hombro, pero no alcanza el brazo.
Al examen hay dolor al palpar la musculatura paravertebral, rectificación de la lordosis cervical normal y disminución en el rango de movimientos, especialmente las rotaciones.
No hay déficit neurológico y en general no son necesarios los exámenes complementarios.
El tratamiento considera reposo deportivo, analgésicos o AINES por períodos cortos, relajantes musculares, educación postural y a veces fisioterapia.
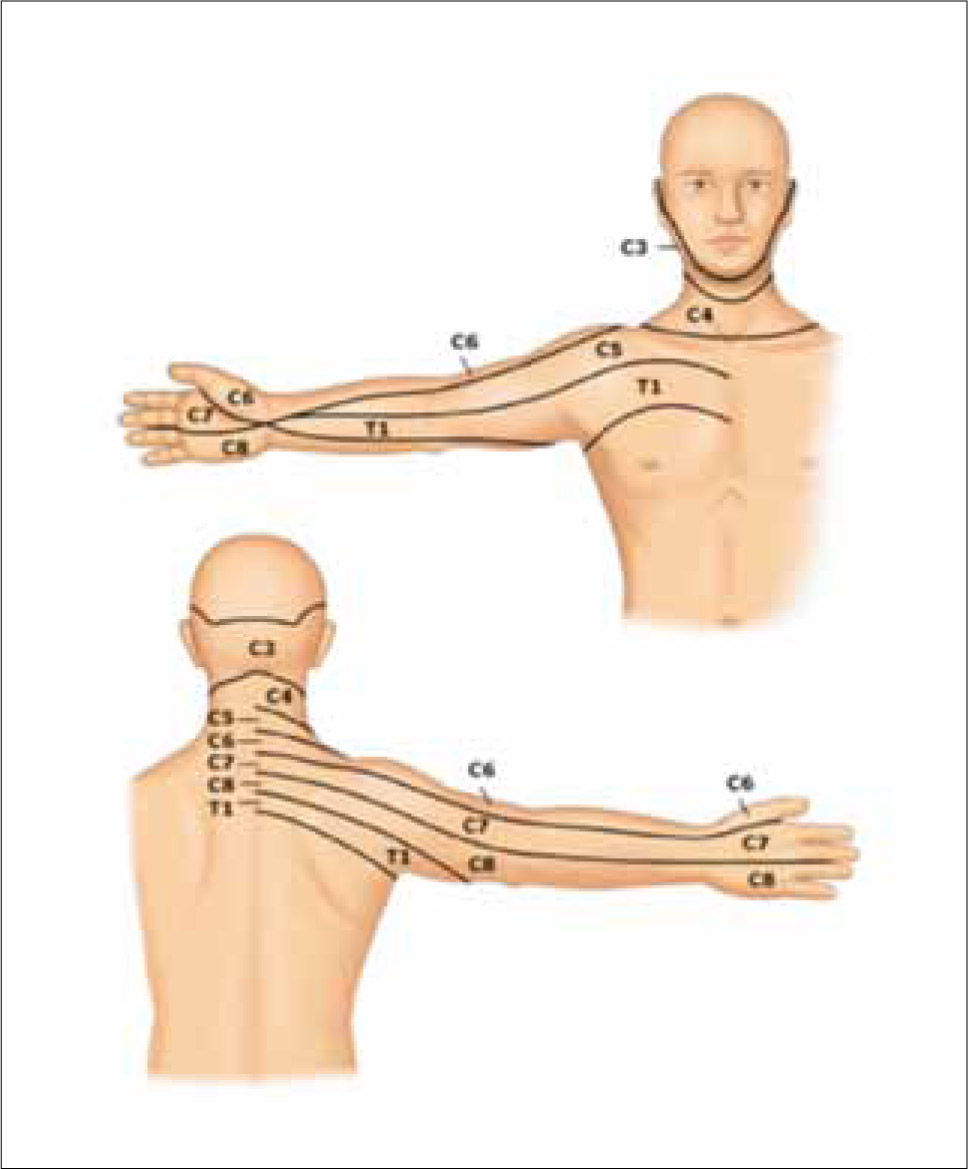
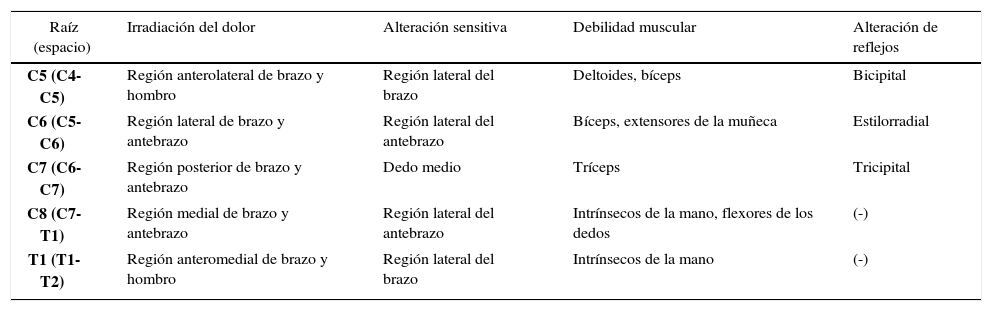
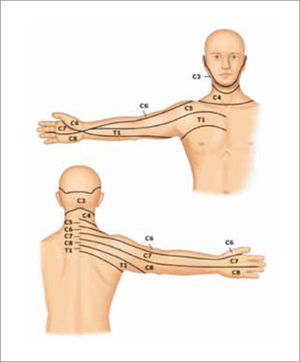
2Cervicalgia por HNPAl igual que en la columna lumbar, el dolor cervical por HNP produce un dolor de tipo radicular, que se irradia hacia la extremidad superior siguiendo el trayecto del dermatoma de la raíz comprometida (Tabla 2, Figura 7). Suele ser de inicio súbito, luego de algún ejercicio vigoroso o de levantar peso.
Cuadro clínico de la compresión radicular cervical
| Raíz (espacio) | Irradiación del dolor | Alteración sensitiva | Debilidad muscular | Alteración de reflejos |
|---|---|---|---|---|
| C5 (C4-C5) | Región anterolateral de brazo y hombro | Región lateral del brazo | Deltoides, bíceps | Bicipital |
| C6 (C5-C6) | Región lateral de brazo y antebrazo | Región lateral del antebrazo | Bíceps, extensores de la muñeca | Estilorradial |
| C7 (C6-C7) | Región posterior de brazo y antebrazo | Dedo medio | Tríceps | Tricipital |
| C8 (C7-T1) | Región medial de brazo y antebrazo | Región lateral del antebrazo | Intrínsecos de la mano, flexores de los dedos | (-) |
| T1 (T1-T2) | Región anteromedial de brazo y hombro | Región lateral del brazo | Intrínsecos de la mano | (-) |
El dolor aumenta con la extensión del cuello, la flexión lateral y la compresión axial.
Puede haber signos de déficit neurológico asociado.
Para certificar el diagnóstico el mejor examen de imágenes es la RNM de columna cervical.
El tratamiento incluye el reposo relativo, collar cervical, AINES y tracción cervical. Un bajo porcentaje de pacientes va a requerir tratamiento quirúrgico.
3Cervicalgia degenerativaLa degeneración del disco articular produce inestabilidad de la columna, lo que lleva a la formación de osteofitos en las articulaciones uncovertebrales y facetarias.
Esto genera dolor cervical de carácter más bien crónico, difuso, irradiado a los hombros y región interescapular.
El tratamiento incluye fisioterapia, analgésicos asociados a opioides, cursos cortos de AINES e infiltración local. El uso de collar inmovilizador puede ser contraproducente, por disminuir la flexibilidad de la columna.
4Raquiestenosis cervical y mielopatíaAl igual que en la columna lumbar, los osteofitos, engrosamiento del ligamento amarillo y degeneración discal llevan a la raquiestenosis, estática o dinámica, con mielopatía secundaria.
Esta es la consecuencia más severa de la espondiloartrosis cervical, y el dolor está presente solo en 1/3 de los pacientes. Dentro de los síntomas más comunes encontramos parestesias de manos, debilidad muscular, trastornos de la marcha, espasticidad y en forma más tardía disfunción esfinteriana.
Al examen físico podemos encontrar déficit sensitivo, espasticidad, hiperreflexia, clonus y signo de Babinski positivo en extremidades inferiores. La RNM de columna es el mejor método de imágenes para certificar el diagnóstico y determina la extensión del compromiso medular.
El manejo conservador funciona en algunos pacientes, sin embargo, si el cuadro es progresivo, es aconsejable la cirugía descompresiva, para evitar déficits neurológicos permanentes.
2)Dolor regional de hombroEl dolor de hombro es una de las patologías musculoesqueléticas más frecuentes en mayores de 40 años.
Como ya se había mencionado antes, siempre que nos enfrentemos a un paciente con dolor de hombro hay que preguntarse si el dolor se origina en el hombro o se trata de dolor referido.
Recordemos que dentro de las causas de dolor referido al hombro se encuentran patologías graves como:
- -
Pulmonares: neumotórax, tromboembolismo pulmonar, tumores, pleuritis.
- -
Cardíacas: cardiopatía isquémica, pericarditis aguda.
- -
Abdominales: absceso subfrénico, rotura de víscera hueca, pancreatitis y colecistitis aguda.
- -
Neurológicas: médula espinal (tumores, abscesos), compresión de raíces cervicales por artrosis de columna cervical o tumores.
En la mayoría de los casos del dolor de hombro, éste no se debe a artritis de la articulación glenohumeral, sino a inflamación periarticular (bursitis, tendinitis, capsulitis y desgarros tendinosos).
Dentro de las patologías de hombro encontramos las siguientes:
1Tendinitis y rotura del manguito rotadorEl manguito rotador está formado por cuatro músculos: supraespinoso, infraespinoso y redondo menor (rotadores externos), que se insertan en el húmero, en el troquíter; y por el subescapular (rotador interno) que se inserta en el troquín.
Además de su función como rotadores y abductores (supraespinoso), cumplen la función de fijar la cabeza humeral durante los movimientos de abducción producidos por el deltoides, es decir, son estabilizadores del hombro.
El trayecto del tendón común del manguito de los rotadores desde su nacimiento hasta su inserción ocurre en un espacio reducido llamado espacio subacromial. Esto, asociado a alteraciones anatómicas del acromion (tipo I aplanado, tipo II curvado, tipo III ganchoso), tiene como consecuencia que cuando aumenta la presión en el espacio subacromial en forma brusca o repetitiva (por ejemplo: posición de abducción- rotación externa), se produce un fenómeno de pellizcamiento que desencadena fenómenos inflamatorios y degenerativos en el tendón. Puede haber una bursitis subacromio-deltoídea asociada.
La patología más frecuente del hombro es la tendinitis del manguito rotador, y afecta principalmente a mayores de 40 años, ya que los cambios degenerativos del tendón aumentan con la edad. También influyen factores intrínsecos del tendón, como la vascularización límite del supraespinoso, debilidad y desbalance muscular e inestabilidad glenohumeral. A veces existe el antecedente de un traumatismo, como por ejemplo una caída o un movimiento forzado, pero la mayoría de las veces no hay antecedentes y el enfermo comienza a presentar dolor insidioso, que ubica en el 1/3 superior del brazo, a la altura de la inserción del deltoides. El dolor suele ser más intenso durante la noche o al amanecer y con movimientos de rotación interna, externa o la elevación del brazo. Para evitar el dolor, el paciente va reduciendo gradualmente la movilidad del hombro, lo que puede llevar en ocasiones rigidez del hombro, llamado “Hombro Congelado”.
Al examen físico podemos encontrar atrofia del deltoides en casos crónicos. La atrofia del supra e infraespinoso nos orienta a una rotura masiva o patología neurológica (parálisis del nervio supraescapular).
En el síndrome de pellizcamiento, el paciente no logra realizar movimientos en abducción y rotación externa, ya sea por dolor o por rotura tendínea. El dolor se produce principalmente entre los 70° y 120° de abducción, que coincide con la disminución del espacio subacromial y el pellizcamiento máximo.
Dentro de las maniobras de provocación, el test del pellizcamiento es positivo cuando se produce dolor subacromial con la elevación pasiva del brazo. Cuando se alivia con la inyección de lidocaína en el espacio subacromial se denomina test de Neer (+). Para evaluar el subescapular se describe el test de separación del brazo del dorso contra resistencia. Ocasionalmente, se puede producir rotura completa del manguito rotador, secundario a traumatismos importantes o por artropatías crónicas como la Artritis Reumatoide. En este caso, el paciente es incapaz de mantener la abducción pasiva del brazo por sobre los 90° y al soltarlo el brazo cae.
El objetivo de las imágenes es descartar otras patologías asociadas y confirmar la sospecha clínica. Las imágenes no son necesarias si el dolor es de comienzo reciente y de mediana intensidad. Si el dolor es persistente, se puede realizar radiografías de hombro, en busca de depósitos de calcio en el espacio subacromial (tendinitis cálcica), cambios degenerativos de la articulación glenohumeral y acromio-clavicular, y migración superior o ascenso de la cabeza humeral que sugiere una rotura completa del manguito rotador.
La ecografía de partes blandas de hombro permite evaluar los cambios iniciales e intratendíneos, así como las roturas parciales o totales, pero no permite evaluar patologías más profundas y algunas roturas parciales pueden pasar inadvertidas.
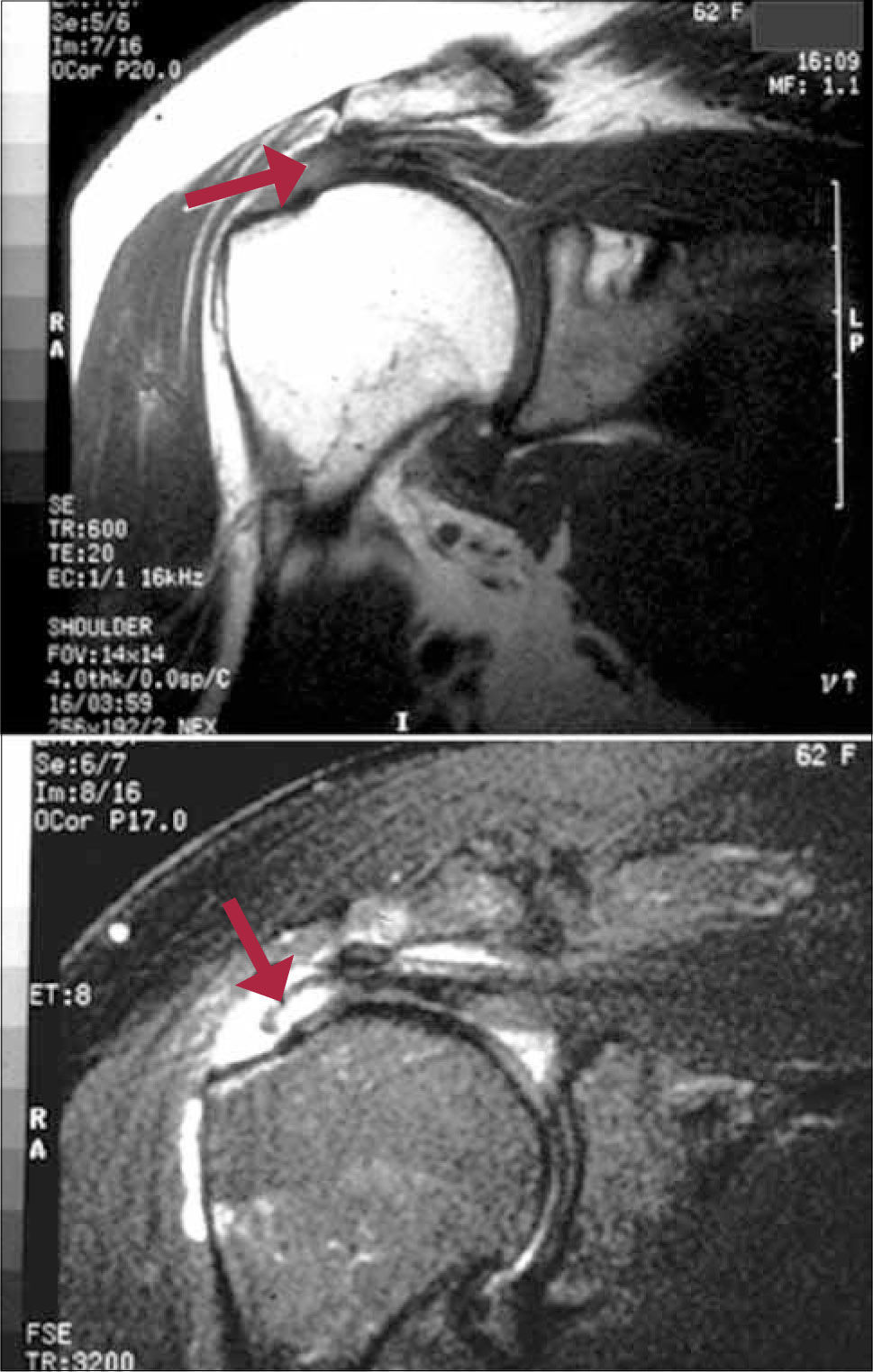
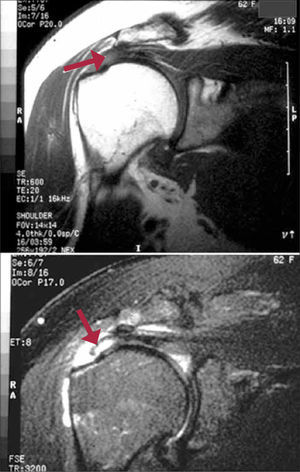
La RNM es el método más eficaz para identificar cambios inflamatorios iniciales como alteraciones degenerativas, así como lesiones parciales y totales. Permite la evaluación de patologías asociadas (Figura 8).
En cuanto al tratamiento, los objetivos son el alivio del dolor y la recuperación de la movilidad, para evitar complicaciones como el hombro congelado o la distrofia refleja.
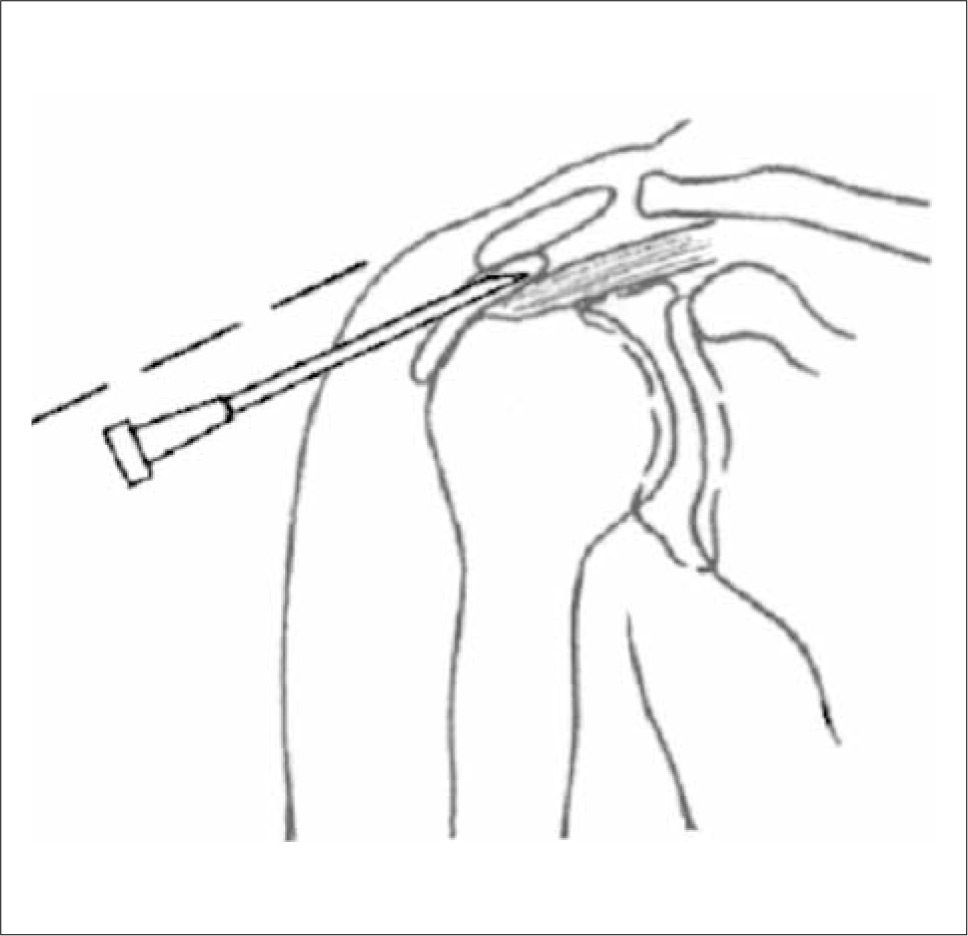
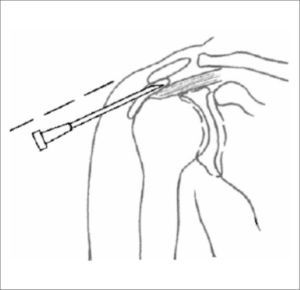
Como base del tratamiento está la rehabilitación precoz, con educación al paciente en la modificación de todas las actividades que se desarrollan en una posición por sobre la cabeza; ejercicios que movilicen progresivamente la articulación, y la aplicación de calor superficial y profundo o de frío local. Los AINES por períodos cortos pueden ser efectivos, y en aquellos casos con mayor limitación funcional y dolor se puede realizar infiltración subacromial con esteroides de depósito (Figura 9).
La última alternativa de tratamiento es la cirugía. Se recomienda un mínimo de 3 a 6 meses de tratamiento conservador antes de proponer una cirugía, que siempre debe ir acompañada de rehabilitación postoperatoria, con el objeto de ganar rango de movilidad y fortalecimiento de los estabilizadores del hombro y la escápula.
2Tendinitis cálcicaSe produce por depósito de cristales de hidroxiapatita en el manguito rotador. La mayor incidencia se ve en la 5° década de la vida y afecta a ambos sexos por igual. El tendón más frecuentemente afectado es el del supraespinoso.
Existen 3 formas de presentación:
- a)
Asintomática, es un hallazgo radiológico
- b)
Tendinitis crónica destructiva ; también llamado “Hombro de Milwaukee”, que es una artropatía destructiva del hombro.
- c)
Tendinitis aguda, con dolor de comienzo brusco e intenso, gran impotencia funcional y gran inflamación periarticular, difícil de distinguir de una artritis aguda.
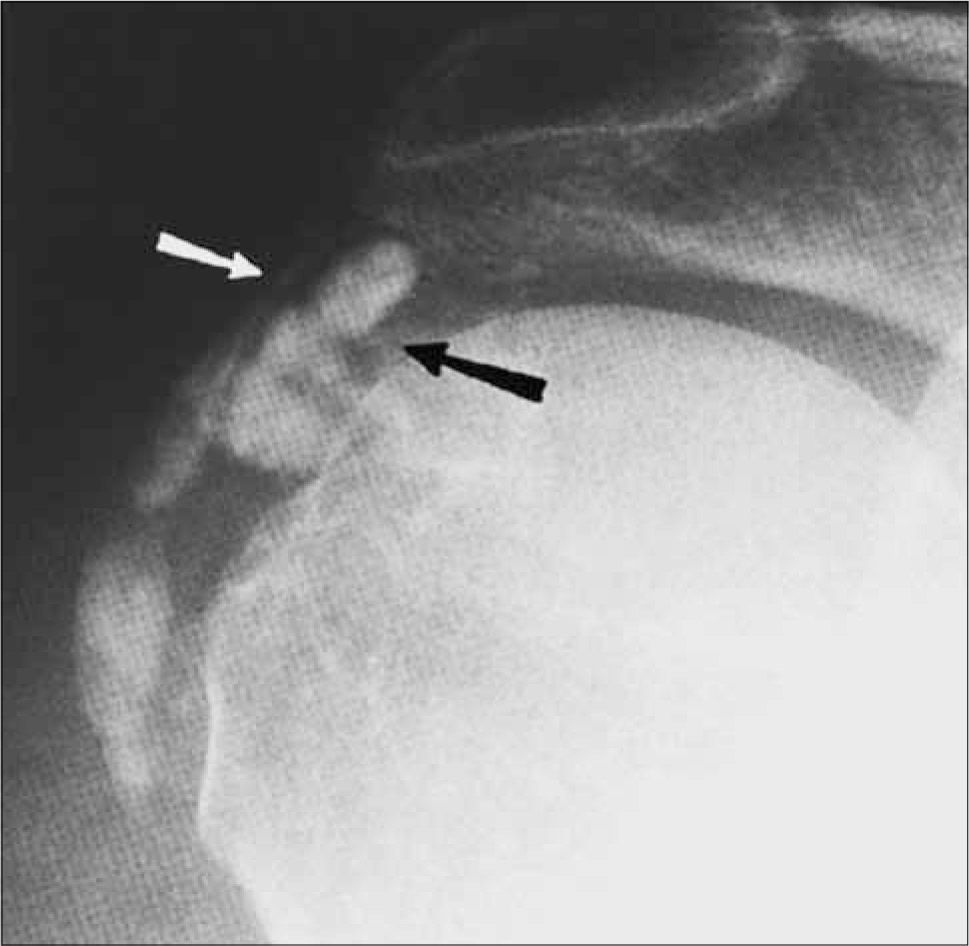
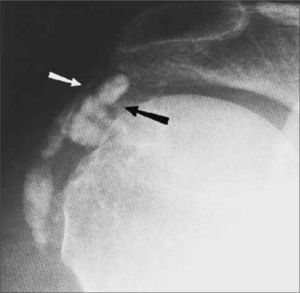
El estudio radiológico es en general suficiente para detectar la calcificación (Figura 10).
La base del tratamiento son los AINES y el reposo, con movilización progresiva del hombro al disminuir la inflamación.
3Tendinitis bicipitalLa mayoría de las tendinitis bicipitales se producen por el impacto repetido del acromion y ligamento coracoacromial sobre el tendón de la porción larga del bíceps y frecuentemente se asocia a tendinitis del manguito rotador.
En este caso, el dolor se produce en la cara anterior del hombro y se puede irradiar hasta el antebrazo. Al examen físico puede haber limitación a la abducción y a la rotación interna, y la palpación del tendón en la corredera es dolorosa. También se puede inducir el dolor a lo largo del tendón, realizando una supinación contra resistencia del antebrazo (signo de Yergason).
El tratamiento es similar al de la tendinitis del manguito rotador. El uso local de esteroides es muy efectivo para aliviar el dolor y mejorar la movilidad.
4Capsulitis adhesiva del hombroTambién llamado “Hombro Congelado” es una entidad clínica que sólo se presenta en el hombro y puede ser consecuencia de cualquiera de los síndromes antes descritos, especialmente cuando hay inmovilidad prolongada. Otros factores de riesgo son traumatismos, patología coronaria, diabetes, TBC pulmonar, cervicalgia, accidentes cerebrovasculares, etc.
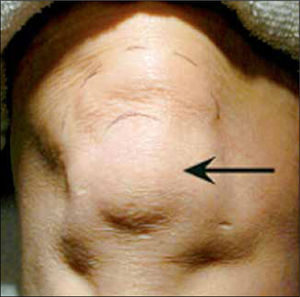
El fenómeno subyacente es un engrosamiento de la cápsula articular que se adhiere laxamente a la cabeza humeral, limitando la movilidad articular. El comienzo es insidioso, con dolor generalizado en el hombro, rigidez y marcada disminución de los rangos articulares activos y pasivos. Luego, viene una etapa variable de disminución del dolor y finalmente progresiva recuperación de la movilidad (que puede tomar desde meses hasta años).
Lo ideal es la prevención, ya que una vez instalado el hombro congelado la recuperación es mucho más difícil. La base está en la rehabilitación física, analgésicos e infiltración con esteroides locales. A veces se pueden usar cursos cortos de esteroides por vía sistémica, especialmente en la etapa inicial. Finalmente, la movilización forzada del hombro bajo anestesia es una alternativa en casos seleccionados.
3)Dolor regional de rodillaLa rodilla es una articulación sometida a grandes requerimientos mecánicos, que puede ser afectada por una amplia gama de patologías.
No siempre es fácil hacer el diagnóstico de las estructuras comprometidas en el síndrome doloroso, especialmente en los trastornos periarticulares. Por ello, es frecuente que se necesite de exámenes complementarios para llegar a un diagnóstico.
En la rodilla también existen los dolores referidos, y en este sentido merece especial mención la patología de cadera, principalmente la degenerativa. El dolor por artrosis de cadera se puede manifestar en la cara anterior del muslo hasta la rodilla.
Nuevamente, es necesario diferenciar el dolor de rodilla de origen articular y periarticular, para lo cual realizaremos las maniobras de movilidad activa y pasiva previamente mencionadas. También es de ayuda la presencia de derrame articular, ya que es infrecuente que éste se presente en las patologías de origen periarticular.
En pacientes jóvenes y deportistas se pensará más probablemente en problemas meniscales o ligamentosos; y en pacientes de más edad en patología degenerativa o necrosis ósea avascular.
Las características del dolor también son importantes, las patologías degenerativas tienen el ritmo artrósico del dolor (rigidez post reposo, de corta duración y luego mejoría), mientras que las patologías inflamatorias periarticulares tienen un dolor progresivo con la actividad física.
El examen físico debe comenzar por inspección en bipedestación para observar la presencia de una alteración del eje de la rodilla, una atrofia de cuádriceps o una actitud de la rodilla en flexión, todos ellos signos de patología importante.
Luego, observaremos la marcha, para comprobar si existe inestabilidad en el apoyo monopodal o claudicación antiálgica.
Por último, debemos explorar estructuras específicas como meniscos, ligamentos y la rótula.
En esta revisión nos centraremos en la patología de rodilla periarticular.
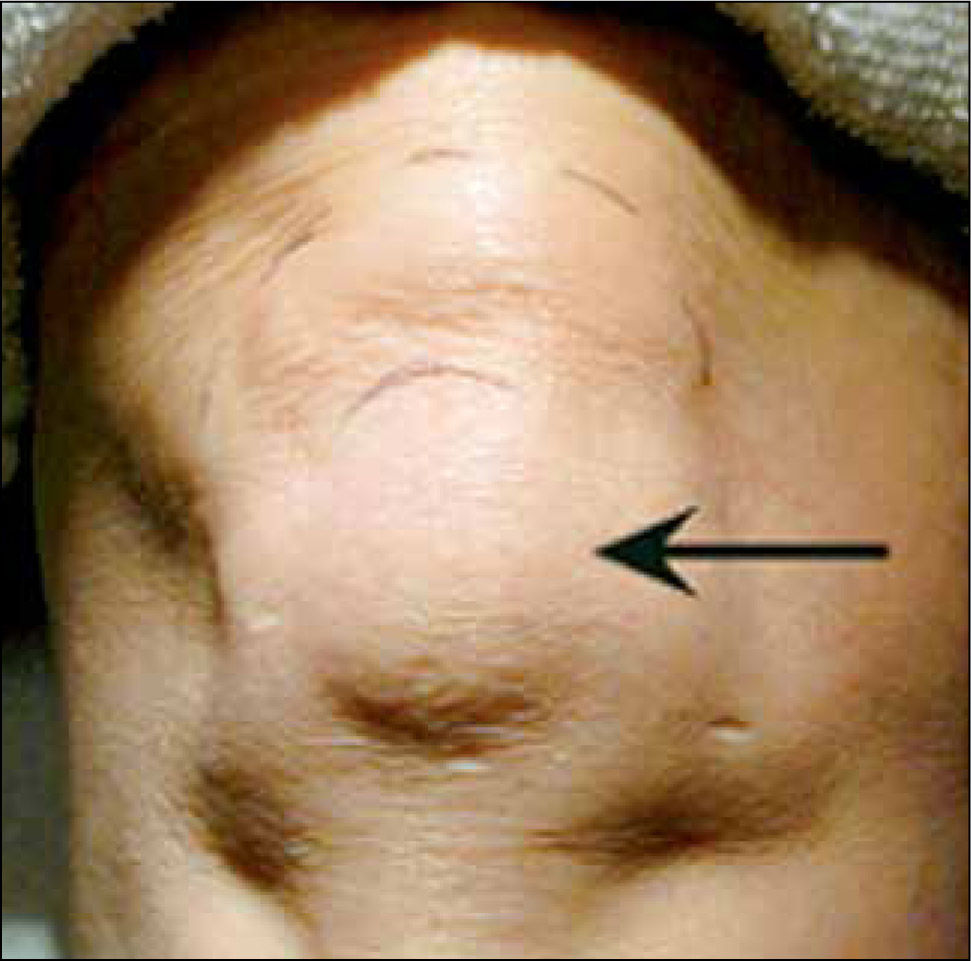
1Bursitis prepatelarEn esta patología incluimos la inflamación de la bursa prepatelar, ubicada entre la mitad inferior de la rótula y mitad superior del tendón patelar, y la bursa infrapatelar, ubicada entre el tendón rotuliano y la tibia (Figura 11).
La bursitis es en general producto de trauma repetido (como arrodillarse mucho) y se manifiesta como aumento de volumen rotuliano con dolor que se produce al comprimir la bursa directamente.
Casi siempre se resuelve con reposo y tratamiento con AINES, reservando la infiltración local con corticoesteroides y lidocaína para los casos resistentes.
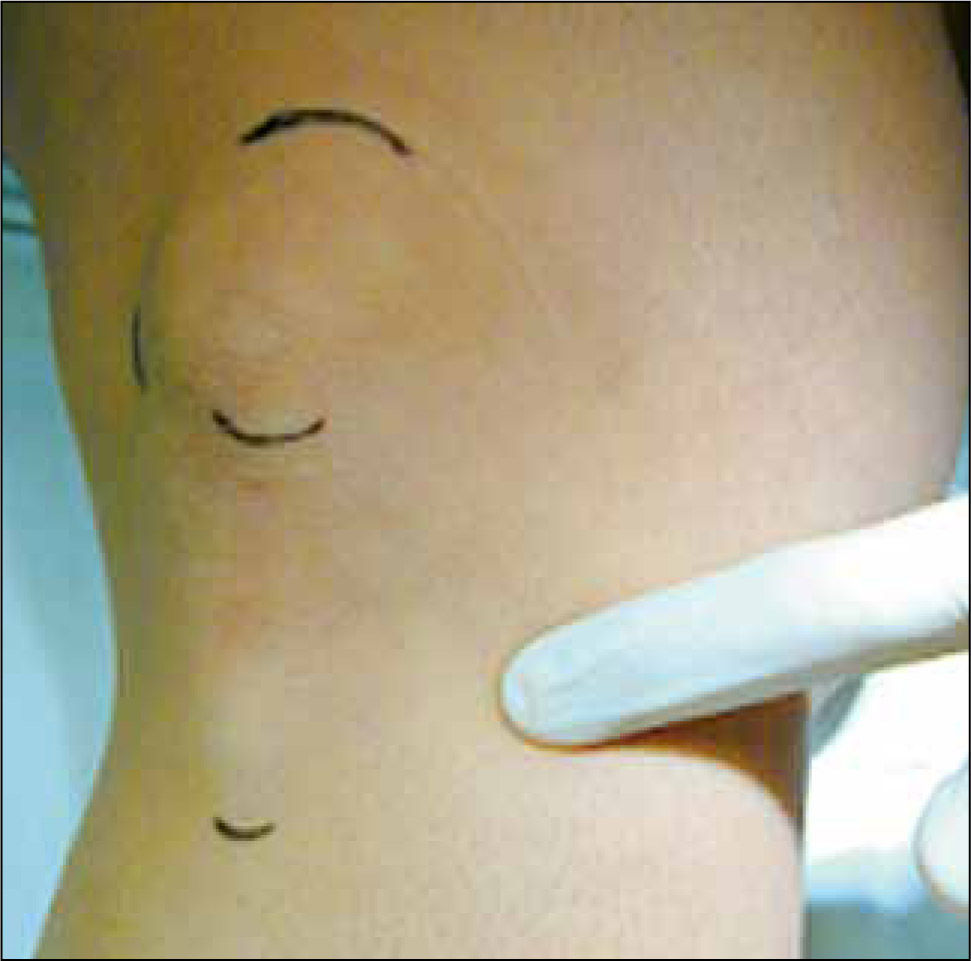
2Bursitis anserinaTambién llamada “Bursitis de la pata de Ganso”, es producto de la inflamación de la bursa que cubre el tendón común de los músculos Sartorio, Gracilis y Semitendinoso en la cara medial de la tibia, por debajo de la interlínea articular (Figura 12).
Es más frecuente en mujeres con sobrepeso y artrosis de rodillas; y el dolor característicamente se produce al subir escaleras, en la cara medial de la rodilla por debajo de la interlínea articular, punto de mayor dolor a la palpación.
Hay que tenerla presente, pues el dolor de rodillas atribuido a la artrosis puede estar dado en gran parte por esta patología.
El tratamiento se basa en reposo y fisioterapia, además de medidas generales como la reducción de peso. La infiltración de la bursa con esteroides de depósito puede ayudar en algún caso.
3Bursitis del ligamento colateral medialEsta patología afecta a la bursa situada en la profundidad del ligamento colateral medial. Debe diferenciarse de las lesiones meniscales por el dolor localizado y la ausencia de signos clínicos de rotura de meniscos.
La RNM puede ayudar al diagnóstico, entre otras cosas para descartar la lesión meniscal.
El manejo es con medidas analgésicas, reposo deportivo y fisioterapia.
4Inflamación de la grasa de hoffaLa grasa de Hoffa es un tejido adiposo bien vascularizado que está situado entre el ligamento rotuliano y cara anterior de la tibia.
En general se inflama luego de un traumatismo deportivo, aunque también se describe en mujeres en el edema premenstrual. El dolor es localizado a ambos lados del tendón rotuliano y a veces se observa cierta inflamación. El resto de exploración de la rodilla es normal y el diagnóstico es fundamentalmente clínico.
5Tendinitis rotulianaTambién llamada “Tendinitis del saltador”, se ve principalmente en atletas y se presenta con dolor sobre el tendón rotuliano.
La ecografía de partes blandas puede ayudar en el diagnóstico, y el tratamiento se basa en reposo, AINES y fisioterapia de elongación, fortalecimiento de la musculatura del cuádriceps y uso de calzado deportivo adecuado. No se recomienda la infiltración por el riesgo de rotura tendínea.
6Síndrome de dolor patelofemoralEn este caso encontramos dolor sobre la región patelar asociado a rigidez después del reposo prolongado especialmente al estar sentado. El dolor empeora al subir escaleras y al comprimir la rótula o desplazarla lateralmente contra el cóndilo femoral.
Es más frecuente en pacientes jóvenes, suele ser bilateral y en general es causado por el desequilibrio entre las fuerzas que controlan la tracción patelar durante la flexión y la extensión de la rodilla, en particular con sobrecarga de la articulación.
El tratamiento incluye analgésicos, reposo deportivo y fisioterapia de elongación, fortalecimiento del cuádriceps y vasto interno.
En algunos pacientes puede ser necesaria la cirugía de realineamiento de la rótula.
OsteonecrosisEn el adulto, después de la cadera, la rodilla es la zona más frecuente de osteonecrosis (necrosis avascular).
Tiene predilección por el cóndilo medial en su zona de carga y mucho menos frecuentemente en el cóndilo lateral o meseta tibial.
Dentro de las causas están las Idiopáticas, que son las más frecuentes, y las Secundarias, dentro de las que encontramos:
- -
Uso crónico de esteroides
- -
Enfermedades sistémicas como Lupus Sistémico, Sd. Antifosfolípidos
- -
Trasplantados renales
- -
Alcoholismo crónico
- -
Infección por VIH
- -
Otros: Trastornos de la coagulación, Anemia de células falciformes, etc.
Es más frecuente en las mujeres en proporción 3/1, y se produce preferentemente en pacientes mayores de 60 años.
El cuadro clínico suele ser de inicio brusco, con dolor intenso localizado en la zona medial de la rodilla, seguido de claudicación antiálgica. Se puede confundir con dolor de origen meniscal, su principal diagnóstico diferencial. La movilidad de rodilla es dolorosa y a veces puede haber derrame articular.
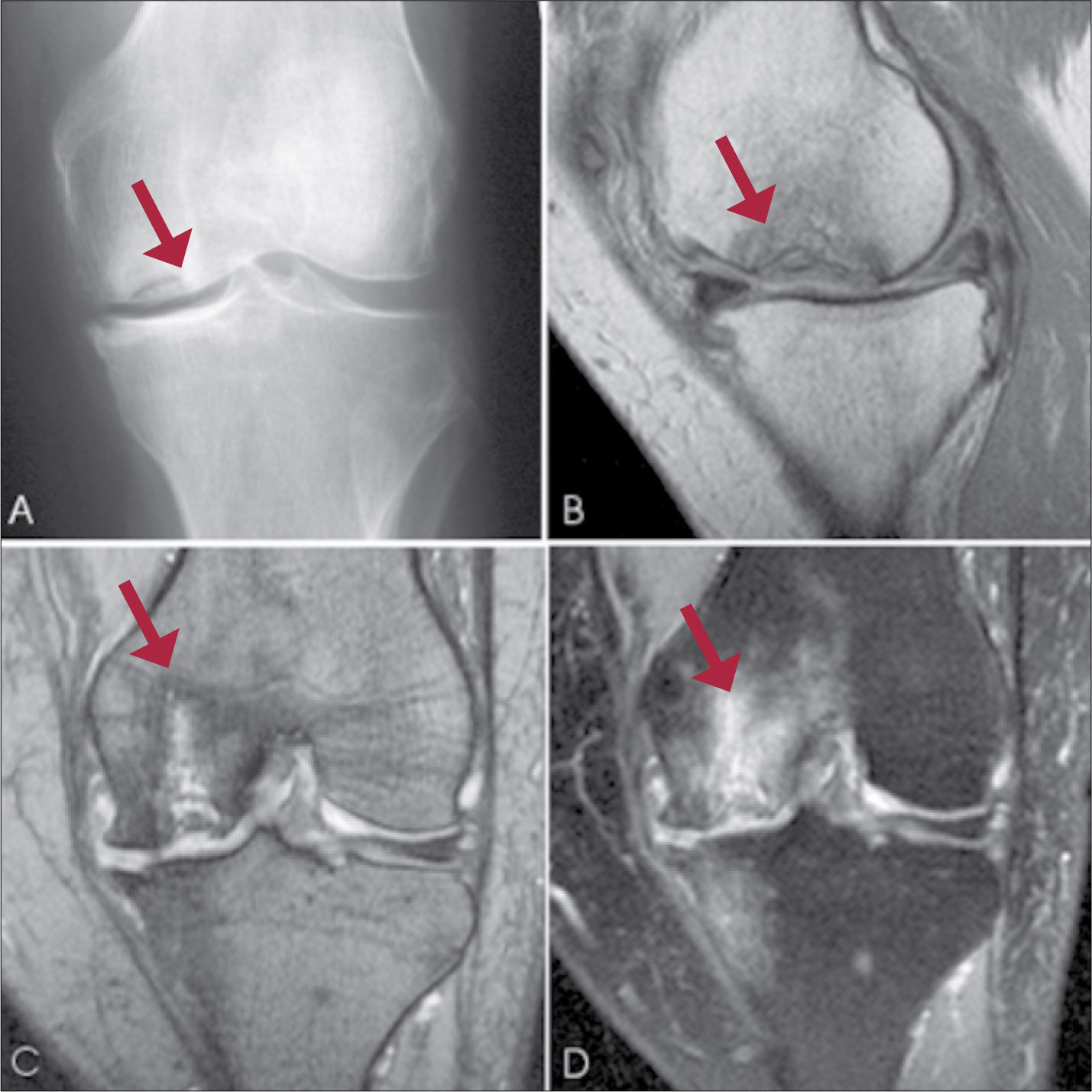
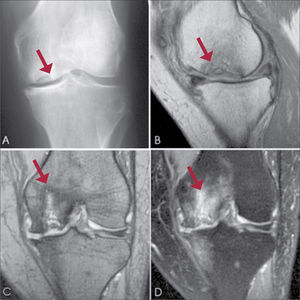
En la fase inicial la radiografía suele ser normal, por lo que ante la sospecha clínica la RNM de rodilla es muy útil, entre otras cosas para descartar la lesión de meniscos (Figura 13).
Necrosis avascular de cóndilo femoral interno
A: Radiografía rodilla izquierda muestra una lesión radiolúcida subcondral, rodeada por un halo de esclerosis, en cóndilo femoral interno.
B, C D: RNM muestra edema óseo y colapso de la superficie articular.
José María Mellado Santos et al. Sociedad Española de Radiología Médica
Inicialmente no hay cambios óseos, pero a lo largo del tiempo se va produciendo aplanamiento de la placa ósea subcondral, aumento de la densidad ósea en la zona de la necrosis y finalmente colapso del cóndilo, lo que lleva a cambios artrósicos.
El tratamiento inicial se basa fundamentalmente en la descarga de la zona lesionada, con el uso de bastones por períodos prolongados.
El tratamiento quirúrgico se indica según la evolución del paciente y especialmente según la extensión de la lesión. Las lesiones que afectan a más de un 50% del cóndilo suelen requerir tratamiento quirúrgico.
Dentro de las alternativas están la osteotomía valguizante, perforaciones e injertos del lecho de necrosis buscando su revascularización y la artroplastía de la rodilla.
La autora declara no tener conflictos de interés, con relación a este artículo.