La estética facial y el rejuvenecimiento se han desarrollado rápidamente debido a cambios en los productos, procedimientos y datos demográficos de los pacientes. Los clínicos pueden beneficiarse guiando en el uso de los productos, adaptando tratamientos a pacientes individuales, tratando múltiples áreas faciales, usando las combinaciones de productos para optimizar resultados.
Cuando estas técnicas son combinadas, los resultados son superiores al empleo de terapias individuales. Las terapias posibles de combinar son: toxina botulínica, agentes de rellenos, peelings químicos, luz pulsada intensa láser ablativo y no ablativo.
Recientemente, una variedad de sistemas de láser está disponible, que permiten un remodelamiento dérmico selectivo sin la disrupción de la superficie epidérmica.
Más recientemente, el expertisse de los médicos con los sensibilizantes tópicos y las fuentes luminosas empleadas en la terapia fotodinámica ha conducido a mayores usos, incluyendo su empleo para la mejoría de los signos visibles del fotoenvejecimiento.
Facial aesthetics and rejuvenation are evolving rapidly due to changes in products, procedures and patients demographics. Clinicians can benefit from ongoing guidance on products, tailoring treatments to individual patients, treating multiple facial areas, using combinations of products to optimize outcomes.
When these techniques are combined, the results are superior to the use of individual therapies alone. The possible combination therapies are: botulium toxin, fillers agents, chemicals peels, intense pulsed light, nonablative and ablative lasers.
A variety of laser systems have recently become available that allow for selective dermal remodeling without disruption of the epidermal surface.
More recently, increasing physician expertise with the topical sensitizers and light sources employed in photodynamic therapy has led to expanded applications, including its use for improvement of the visible signs of photoaging.
El deseo actual de los pacientes de lograr rejuvenecimiento con mínimos riesgos y con rápida recuperación ha aumentado el desarrollo de técnicas no invasivas de rejuvenecimiento.
Se reconocen dos tipos de rejuvenecimiento “resurfacing”, ablativo y no ablativo, dentro de estos últimos tenemos tratamientos con lásers no ablativos, luz pulsada, radiofrecuencia, peeling químicos y mecánicos, y novedosos tratamientos como es la terapia fotodinámica.
En el último tiempo se han desarrollado procedimientos intermedios entre los primeros y los tratamientos ablativos para lograr mejores resultados, denominados fraccionales que mantienen tejido sano entre las columnas de tejido tratado lo que logra un incremento en la eficacia del tratamiento. También existen procedimientos complementarios para lograr mejores resultados en el rejuvenecimiento facial. Entre estos destacan la toxina botulínica y los implantes o rellenos dérmicos.
En este trabajo se describen los tratamientos anteriormente mencionados.
I- LáserLASER proviene del acrónimo light amplification by stimulated emission of radiation o luz amplificada por emisión estimulada de radiación. El efecto láser se produce por la capacidad del fotón de estimular la emisión de otro fotón al incidir sobre una molécula excitada (1).
Los lásers son la terapia de elección para el fotoenvejecimiento facial avanzado, para algunos tumores benignos y para cicatrices de acné. Los lásers de CO2 y Erbio:YAG siguen siendo los tratamientos de rejuvenecimiento más efectivos, vaporizan el agua intra y extracelular en una delgada lámina cercana a la superficie epidérmica con una profundidad controlada.
Después de la vaporización de la epidermis y la dermis superficial, la contracción de la lámina dérmica residual termo-dañada también tensa la piel.
La lenta recuperación del paciente, con edema, exudación, costras lo ha hecho socialmente inaceptable para muchos pacientes.
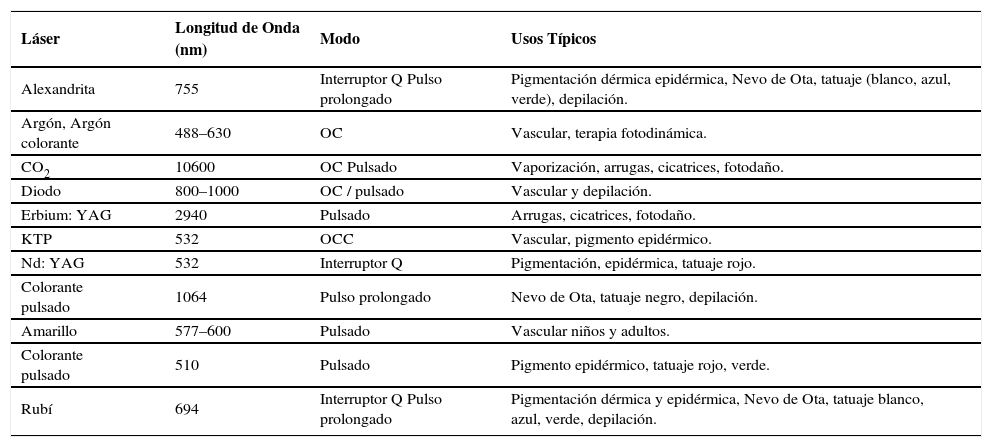
Clasificación de los láserLos lásers pueden clasificarse en dos grupos fundamentales, los de longitud de onda en el espectro de la luz visible y los de longitud de onda en el espectro de la luz infrarroja. Los lásers utilizados en dermatología y sus principales indicaciones se resumen en la Tabla 1.
Tipos de láser utilizados en dermatología
| Láser | Longitud de Onda (nm) | Modo | Usos Típicos |
|---|---|---|---|
| Alexandrita | 755 | Interruptor Q Pulso prolongado | Pigmentación dérmica epidérmica, Nevo de Ota, tatuaje (blanco, azul, verde), depilación. |
| Argón, Argón colorante | 488–630 | OC | Vascular, terapia fotodinámica. |
| CO2 | 10600 | OC Pulsado | Vaporización, arrugas, cicatrices, fotodaño. |
| Diodo | 800–1000 | OC / pulsado | Vascular y depilación. |
| Erbium: YAG | 2940 | Pulsado | Arrugas, cicatrices, fotodaño. |
| KTP | 532 | OCC | Vascular, pigmento epidérmico. |
| Nd: YAG | 532 | Interruptor Q | Pigmentación, epidérmica, tatuaje rojo. |
| Colorante pulsado | 1064 | Pulso prolongado | Nevo de Ota, tatuaje negro, depilación. |
| Amarillo | 577–600 | Pulsado | Vascular niños y adultos. |
| Colorante pulsado | 510 | Pulsado | Pigmento epidérmico, tatuaje rojo, verde. |
| Rubí | 694 | Interruptor Q Pulso prolongado | Pigmentación dérmica y epidérmica, Nevo de Ota, tatuaje blanco, azul, verde, depilación. |
Nota: OC, onda continua; OCC, onda casi continua (pulsos rápidos de baja energía); pulsado, pulsos de alta energía.
Se refiere a la remoción de una capa de la piel. Los principales lásers utilizados son el CO2 y el de Erbio:YAG.
El láser de CO2 emite radiación infrarroja de 10.600nm cuyo cromóforo es el agua. El peak de fluencia entregado por pulso o escaneada es de 4–5J/cm2 los cuales son suficientes para una completa vaporización del tejido hasta una profundidad de 20–60 micrómetros, lo que produce una zona de daño térmico de 20–150 micrómetros (5). Las principales complicaciones son post-operatorio prolongado, alteraciones pigmentarias y cicatrización hipertrófica. El eritema puede persistir varios meses y se correlaciona directamente con la profundidad de la ablación y el número de pasadas. Existe riesgo de infecciones, pero la principal complicación infecciosa es la reactivación de herpes simples localizada o generalizada (7–10%), por lo que se debe indicar profilaxis por 10 días desde el día de la cirugía. El efecto adverso más común es la hiperpigmentación, más frecuente en pieles oscuras. Las complicaciones más severas son las cicatrices hipertróficas y el ectropión. Las primeras se inician como zonas eritematosas brillantes y pruriginosas en la mandíbula y deben ser tratadas agresivamente con corticoides de alta potencia (6, 7, 8).
El láser de Erbio: YAG de pulso corto, es una alternativa al CO2 con periodo de recuperación más breve y menos efectos secundarios. Es más preciso que el de CO2 y emite luz de 2.940nm que se corresponde con el peak máximo de absorción del agua (3.000nm), siendo 12–18 veces mejor absorbido que el láser de CO2 lo que produce menor difusión térmica, pero con menos hemostasia y mayor sangrado intraoperatorio (9). Por otro lado, debido al menor daño térmico la cantidad de colágeno que se contrae es menor y los resultados son menores que los observados con el CO2(10). Su principal ventaja es un post-operatorio rápido, ya que la reepitelización toma 5.5 días comparada con 8.5 del CO2. También hay menos dolor y eritema post-operatorio dura menos (3–4 semanas) (11). Debido al menor daño térmico es menor el riesgo de alteraciones pigmentarias, por lo que es una buena alternativa en pieles oscuras. Su principal desventaja es su poco efecto sobre el colágeno y poca capacidad de inducir producción de nuevo colágeno (12).
Lásers que realizan Resurfacing no ablativoCorresponde a una técnica menos invasiva con lásers infrarrojos (1000–1500nm) que son absorbidos por el agua de los tejidos profundos, sin dañar a la epidermis. El daño térmico estimula la formación de nuevo colágeno y elastina que mejora la apariencia de la piel con fotodaño leve a moderado. Los resultados son mucho menores que los obtenidos con los lásers ablativos, pero pueden ser suficientes para cumplir las expectativas del paciente. Los resultados son graduales y progresivos, mejorando más la textura y la pigmentación cutánea, que las arrugas propiamente tales. Los equipos útiles para esta técnica son: láser de colorante pulsado (PDL) (585nm, 595nm), Nd:YAG pulso largo 1.064nm y otros infrarrojos (1.320nm, 1.450nm, 1.540nm, erbio 1.540nm) o IPL (13).
Lásers vascularesEl rol del PDL en el tratamiento de la piel fotodañada, ha sido bien documentado con mejorías clínicas e histológicas inducidas en cicatrices hipertróficas, estrías y cicatrices de acné (14, 15, 16, 17). El primer láser utilizado en la reducción de arrugas, fue el PDL 585nm a 350 microsegundos y a energías subpurpúricas. Un trabajo usando PDL 585nm, 450 microseg. demostró mejoría del 75% al 90% de arrugas leves a moderadas y 40% en arrugas moderadas a severas (18).
El examen histopatológico demostró aumento de las fibras de elastina y colágeno en la dermis papilar, con aumento de la celularidad y depósito de mucina.
Aunque los estudios iniciales demostraron una reducción significativa de las arrugas, los estudios posteriores no han podido reproducir esos hallazgos, mostrando sólo modestos resultados (19).
El PDL 595nm demostró un 18% de mejoría clínica en fotodaño en un estudio. Este resultado fue relacionado a la habilidad del láser para tratar las telangectasias faciales asociadas a fotodaño (20, 21).
Recientemente se está usando un fotosensibilizador llamado ácido aminolevulínico (ALA) en combinación con PDL para incrementar la efectividad del tratamiento del fotodaño (22).
Lásers infrarrojosEl prototipo de rejuvenecimiento no ablativo es el láser ND-Yag 1.320nm con una duración de pulso de 200 microseg (23).
Y más recientemente el láser Diodo 1.450nm y el erbium:glass laser 1.450 microseg (24).
Múltiples estudios clínicos han demostrado efectos moderados en el tratamiento de arrugas y cicatrices, con evidencia histopatológica de formación de neocolágeno 6 meses después del tratamiento (25).
En dos estudios usando el Nd Yag 1.320nm se demostró una mejoría mínima a moderada. Similares resultados se han obtenido con el láser Diodo 1.450nm (26).
Tratamientos con el láser erbium 1.540nm han obtenidos mejores resultados, con aumento del 17% de la dermis y satisfacción de los pacientes en un 62% (27, 28).
La desventaja de los lásers infrarrojos para rejuvenecimiento cutáneo, es que inducen sólo cambios dérmicos, y poco efecto epidérmico, con limitado efecto en el fotodaño en que se requieren los dos componentes.
Un análisis histoquímica del rejuvenecimiento no ablativo usando Nd:Yag 1.320nm ha demostrado cambios tanto dérmicos, como epidérmicos. Se requieren tres pasadas para lograr espongiosis epidérmica y edema de la capa basal una hora después del tratamiento y cambios dérmicos: microtrombos, esclerosis de vasos sanguíneos e infiltrado neutrofílico tres días después. Estos hallazgos correlacionados con la mejoría clínica, sugieren que la injuria epidérmica y vascular podrían jugar un rol importante (29).
El láser 1.450nm ha demostrado inducir fibrosis de la dermis superior y el erbium 1.540nm, incremento del grosor dérmico (30).
Los hallazgos clínicos se correlacionan con los histopatológicos con aumento del colágeno, empleando lásers infrarrojos después de un período de tres a seis meses (31).
Recientemente ha aparecido un nuevo láser infrarrojo de longitud de 1.110 a 1.800nm para tratar la laxitud de la piel, mediante calentamiento volumétrico de la dermis con la consiguiente contracción. A la fecha, los datos sugieren que es seguro y muestra una eficacia moderada en el tratamiento de las arrugas y la laxitud de la piel (32).
Resurfacing fraccional:El primer aparato fue de 1.550nm y utiliza un escáner que recorre la superficie cutánea para dirigir los microdisparos. Este láser es útil en fotoenvejecimiento, léntigos, arrugas perioculares, melasma, cicatrices de acné, telangiectasias finas y poiquiloderma. No tiene efecto sobre las arrugas profundas. Es más seguro que los otros lásers dado que la barrera cutánea permanece intacta y es más efectivo que otras técnicas no ablativas. Sólo se ha reportado inflamación leve transitoria como efecto adverso. La mayor ventaja respecto a otros sistemas de resurfacing es que es fácil difuminar los bordes del campo de tratamiento (33, 34).
Se usa un dispositivo que cubre casi toda la cara y dispara aproximadamente un millón de microdisparos láser sobre toda la superficie facial (miles por centímetro cuadrado) para estimular la remodelación cutánea. Permite tratar lesiones epidérmicas y dérmicas. Es menos efectivo, pero es mejor tolerado. Genera un pixelado de micro columnas de daño térmico de 0.1mm de ancho y 1mm de profundidad. La densidad típica es de 800–4.000 zonas de daño térmico por centímetro cuadrado. Similar al láser ablativo para rejuvenecimiento las áreas de tejido con daño térmico son repobladas por la actividad de los fibroblastos, con neocolágeno y reproducción de células madres epidérmicas (35). El tejido circundante permite una rápida curación epidérmica y experimenta remodelación dérmica. La re-epitelización toma un día y la porción epidérmica de cada zona de daño térmico se desprende en 5–14 días, llevándose el pigmento de la epidermis y de la dermis superficial.
Un láser más nuevo es el Fraxel SR 1.500, que fue aprobado por la FDA en el 2007 a 70mJ/cm2.Esta nueva dosis permite una mayor penetración (más de 1,4mm) comparado con los 300–800 micrones obtenidos previamente, y es especialmente usado para las arrugas profundas (36).
Dentro de los competidores del rejuvenecimiento fraccional se incluye el LUX 1.540 (Palomar Medical Technologies), que fue aprobado por la FDA para coagulación de tejidos blandos. Este aparato contiene una pieza de mano que divide el pulso de la luz en microbeams que penetra más de 1mm (59).
Otro equipo de rejuvenecimiento fraccional es el Affirm láser (Cynosure Inc) que emite secuencialmente a longitudes de onda de 1.320nm y 1.440nm a intervalos fijos (13).
II- Luz pulsada intensaLas lámparas flash de xenón son una fuente de luz intensa que emiten en un amplio espectro (UV, visible e infrarroja). Cuando se filtra para emitir un cierto espectro de longitudes de onda, estas lámparas adquieren propiedades similares a un láser pulsado de onda larga (milisegundos) y se conocen como lámparas de Luz Pulsada Intensa (IPL).
Las IPL cubren longitudes de onda entre la luz visible y la luz infrarroja, y pueden imitar características de los lásers pulsados de onda larga (milisegundos), pero son incapaces de imitar a los lásers de alta energía (Q-switched) (37, 38). La luz pulsada intensa (IPL 550–1200), tiene de blanco a la melanina y a la hemoglobina, lo que permite tratar lesiones pigmentarias y vasculares, logrando un resultado global en múltiples parámetros del fotorejuvenecimiento.
Se ha utilizado para disminuir las arrugas, evidenciándose formación de colágeno seis meses después del tratamiento. La percepción de mejoría del paciente es mayor por la despigmentación y disminución de la vascularización (39).
El uso de IPL ha demostrado una modesta acción en la disminución de las arrugas, pero las lesiones pigmentarias y vasculares presentan una gran mejoría, esto avalado por cambios histológicos que indican remodelación dérmica, tal como incremento de las proteínas de la matriz extracelular y formación de neocolágeno (40, 41).
Con la adición de 5-ALA antes del tratamiento con IPL, se obtiene gran mejoría pigmentaria y vascular, y además incrementa el grado de mejoría de las arrugas finas (42).
III- RadiofrecuenciaEn un esfuerzo por aumentar la profundidad de penetración, logrando retracción del colágeno y la firmeza de la piel, se ha utilizado ampliamente longitudes de onda de radiofrecuencia (43). Los dispositivos de radiofrecuencia producen energía eléctrica que calienta la dermis sin una columna de humo y a relativas bajas temperaturas. La primera fuente de energía utilizada en este campo fue la radiofrecuencia monopolar ThermaCool (Thermage), que demostró mejoría en la laxitud de la piel de la cara y el cuello.
Esta tecnología entrega un efecto de calentamiento volumétrico uniforme en la dermis reticular, generado por la resistencia del tejido al flujo de corriente. La polaridad del campo eléctrico es cambiada seis millones de veces por segundo, llevando a las partículas cargadas dentro del campo eléctrico a cambiar de orientación en esa frecuencia.
Las ventajas incluyen el mínimo eritema post procedimiento, que normalmente se resuelve en cuestión de horas y pocos efectos adversos. Dentro de las desventajas de este sistema son los resultados inconsistentes, incluyendo una mejoría significativa en una minoría de los pacientes y de cambios mínimos en la mayoría (44).
La combinación de RF y energía óptica es llamada ELOS. La combinación de estas dos energías provoca un efecto sinérgico y con menos efectos adversos asociados a cada procedimiento por separado (45).
La combinación de energía eléctrica y óptica ha sido utilizada para aumentar los efectos del rejuvenecimiento no ablativo. La combinación del láser infrarrojo de 900nm y la radiofrecuencia (RF) bipolar y del IPL a baja fluencia con RF bipolar ha sido evaluada sistemáticamente para ver la reducción de todos los aspectos del fotodaño y arrugas (46, 47).
El aplicador Aurora® es un láser no ablativo que utiliza energía eléctrica y óptica (ELOS). Se ha utilizado en el tratamiento de lesiones pigmentadas, como telangectasias, léntigos, rosácea y poiquiloderma. El aplicador Aurora también puede ser usado para rejuvenecimiento facial, observándose reducción de líneas finas, arrugas y mejoría de la textura cutánea. Mientras la energía óptica trata la discromía de la superficie y la vascularización, la energía de la RF trabaja para inducir formación de neocolágeno (48).
El equipo Polaris® también utiliza la energía dual de ELOS. Múltiples tratamientos con Polaris® reducen las arrugas periorbitarias y periorales en aproximadamente el 60% de los pacientes, mientras que el 40% no responde al procedimiento (49).
La combinación de la RF con el láser diodo y con IPL ha demostrado inducir contracción del tejido y efectos en la laxitud, arrugas y otros aspectos del fotodaño (50).
Nuevas tecnologías de radiofrecuencia están en constante desarrollo. El más reciente es el equipo Accent (Alma laser), que ofrece alternativamente un modo bipolar y unipolar de RF (43).
IV- PeelingPeeling Químicos:Los peeling químicos corresponden a la aplicación de uno o más agentes exfoliativos sobre la piel, para producir un daño controlado. Usualmente se utilizan soluciones ácidas que destruyen determinada profundidad de la epidermis y colágeno dérmico. La piel se regenera, y esta sustitución de epidermis y tejido conectivo dérmico resulta en rejuvenecimiento cutáneo, con mejoría del color y textura de la piel (51).
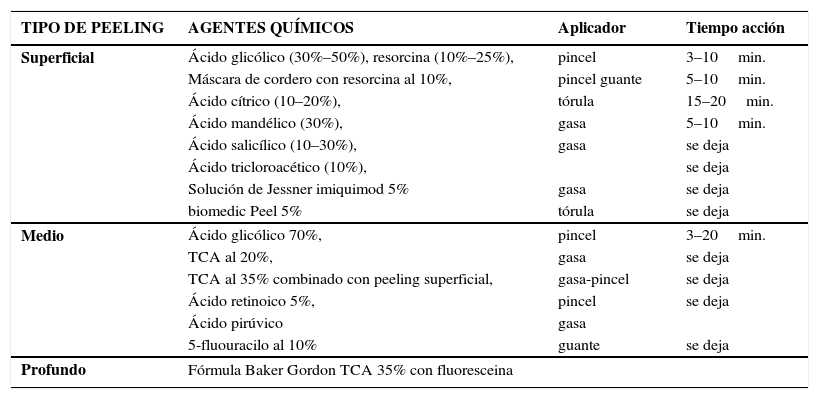
Clasificación de los peeling químicos. (Tabla 2)1-Muy superficial (exfoliación): destrucción del estrato córneo sin provocar daño bajo el estrato granuloso.
Agentes exfoliantes usados en los distintos tipos de peeling
| TIPO DE PEELING | AGENTES QUÍMICOS | Aplicador | Tiempo acción |
|---|---|---|---|
| Superficial | Ácido glicólico (30%–50%), resorcina (10%–25%), | pincel | 3–10min. |
| Máscara de cordero con resorcina al 10%, | pincel guante | 5–10min. | |
| Ácido cítrico (10–20%), | tórula | 15–20min. | |
| Ácido mandélico (30%), | gasa | 5–10min. | |
| Ácido salicílico (10–30%), | gasa | se deja | |
| Ácido tricloroacético (10%), | se deja | ||
| Solución de Jessner imiquimod 5% | gasa | se deja | |
| biomedic Peel 5% | tórula | se deja | |
| Medio | Ácido glicólico 70%, | pincel | 3–20min. |
| TCA al 20%, | gasa | se deja | |
| TCA al 35% combinado con peeling superficial, | gasa-pincel | se deja | |
| Ácido retinoico 5%, | pincel | se deja | |
| Ácido pirúvico | gasa | ||
| 5-fluouracilo al 10% | guante | se deja | |
| Profundo | Fórmula Baker Gordon TCA 35% con fluoresceina |
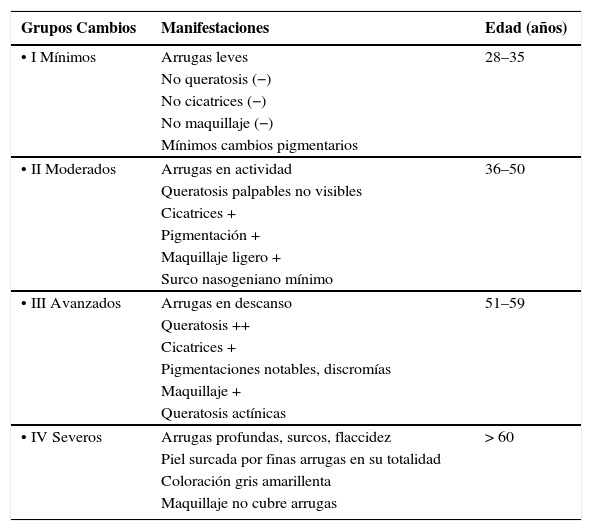
2-Superficial (epidérmico): destrucción de parte o toda la epidermis, desde cualquier parte del estrato granuloso hasta la capa basal. Indicado en pacientes con Fotoenvejecimiento I de Glogau (Tabla 3), melasma, hiperpigmentación postinflamatoria, efélides, acné vulgar y léntigos solares. El procedimiento es bien tolerado, no requiere sedación, la descamación es bien aceptada. Complicaciones son en general leves y poco frecuentes. Puede repetirse cada 2 a 6 semanas (51, 52, 53).
Clasificación de glogau
| Grupos Cambios | Manifestaciones | Edad (años) |
|---|---|---|
| • I Mínimos | Arrugas leves | 28–35 |
| No queratosis (−) | ||
| No cicatrices (−) | ||
| No maquillaje (−) | ||
| Mínimos cambios pigmentarios | ||
| • II Moderados | Arrugas en actividad | 36–50 |
| Queratosis palpables no visibles | ||
| Cicatrices + | ||
| Pigmentación + | ||
| Maquillaje ligero + | ||
| Surco nasogeniano mínimo | ||
| • III Avanzados | Arrugas en descanso | 51–59 |
| Queratosis ++ | ||
| Cicatrices + | ||
| Pigmentaciones notables, discromías | ||
| Maquillaje + | ||
| Queratosis actínicas | ||
| • IV Severos | Arrugas profundas, surcos, flaccidez | > 60 |
| Piel surcada por finas arrugas en su totalidad | ||
| Coloración gris amarillenta | ||
| Maquillaje no cubre arrugas |
3-Medio (dermis papilar): destrucción de la epidermis y parte o toda la dermis papilar. Se indican en pacientes con Fotoenvejecimiento II y III de Glogau, queratosis actínicas, discromías pigmentarias, cicatrices de acné. Se pueden repetir cada 3 a 12 meses, de acuerdo a la respuesta clínica (54).
4- Profundo (dermis reticular): destrucción de la epidermis, dermis papilar, extendiéndose hasta la dermis reticular (55). Está indicado en el tipo III-IV de Glogau. Requiere uso de anestesia regional o sedación preoperatoria. Realizar uno al año. Se asocia a complicaciones tales como cicatrices, alteración pigmentación, eritema persistente, además el fenol es cardiotóxico.
Agentes Exfoliativos:Ácido tricloroacético (TCA):Considerado el gold standard en los peeling químicos. Histológicamente produce la coagulación de las proteínas de la piel y la destrucción de la epidermis y dermis dependiendo de la concentración, lo que permite un rejuvenecimiento cutáneo con reposición de colágeno y normalización del tejido elástico.
Dentro de un corto período de tiempo, la piel desarrolla eritema y un fino escarchado denominado “frost” que indica la coagulación de proteínas de la epidermis. El frosting desaparece en 10–30min y se sustituye por eritema, que puede durar 1–2 días. Los pacientes deben ser informados acerca de algunos cambios que pueden presentar en su piel tales como: eritema, edema leve, hiperpigmentación transitoria, prurito, ardor, y descamación. La recuperación se completa en 5 a 7 días. Las complicaciones, tales como hiperpigmentación y cicatrices, son raros y en la mayoría de los casos puede ser fácilmente controlada (52).
Es el alfahidroxiácido más utilizado como agente para Peeling (56). Disminuye la cohesión de los corneocitos en estrato corneo y granuloso, al reducir el número de desmosomas, lo que lleva a una descamación a las 24 horas de aplicado (52), además incrementa el colágeno I y procolágeno I, aumenta los mucopolisacáridos y mejora la calidad de las fibras elásticas (51). Su efecto depende de la concentración utilizada, ph, volumen aplicado, duración del contacto, grosor y sensibilidad de la piel (51).
Los grados de eritema y escarchado manifiestan signos de penetración y debe ser cuidadosamente detectados para finalizar la reacción, neutralizando con bicarbonato de sodio o agua tras 2 a 4 minutos.
Ácido pirúvico:Es un α – cetoácido, muy potente con un alto riesgo de cicatrices. Tiene propiedades antimicrobianas, se ha utilizados al 40%–70% en agua y etanol para lograr efecto con bajo riesgo de efectos secundarios. Es útil para el acné inflamatorio, cicatrices de acné, piel grasa, queratosis actínicas, verrugas, arrugas finas, y discromías pigmentarias.
Solución de Jessner:Es una combinación de resorcinol (14%), ácido salicílico (14%) y ácido láctico (14%) en etanol (56).
Produce separación del estrato córneo de la epidermis, y edema intercelular. Es muy fácil de usar y puede ser solo o en combinación con TCA. La exfoliación puede seguir durante 8–10 días (52). Se puede utilizar en pacientes con tipos de piel V y VI.
Ácido salicílico:Es un agente lipofílico (b-hidroxiácido) que produce descamación de la parte superior del estrato córneo, activación de las células basales y de los fibroblastos. Se ha formulado al 20–30% en solución en etanol. Se usa en fotodaño moderado, piel grasa con poros dilatados, acné, rosácea, hiperpigmentación postinflamatoria y melasma (51, 52, 57). El eritema y edema es mínimo (56). La descamación comienza 2–3 días post-peeling y dura hasta 7 días. Se puede utilizar en pacientes con tipos de piel V y VI (51, 52).
Ácido retinoico:Incrementa el grosor epidérmico y reduce el estrato córneo. Deja una coloración amarilla después de su aplicación. Produce descamación en 48–72 horas. No requiere neutralización. Se ha usado tretinoina en solución al 1%, con mejor tolerancia que peeling de AG al 70%, efectivo en melasma en pacientes fototipo oscuro; y ácido retinoico al 5% (57).
V- DermoabrasiónLa renovación mecánica se conoce como dermoabrasión, y se refiere a cualquier procedimiento que implique un alisamiento quirúrgico de la piel utilizando una superficie abrasiva (58).
MicrodermoabrasiónSe considera un procedimiento superficial, elimina estrato córneo y epidermis superficial. La pieza de mano es un sistema cerrado que arroja cristales de óxido de aluminio contra la piel a altas velocidades y los elimina simultáneamente con aspiración. Se utiliza en cicatrices, discromías pigmentarias y fotoenvejecimiento. Útil en todo tipo de piel. Posee resultados limitados, por lo que se recomienda múltiples sesiones. Su uso en conjunto con retinoides tópicos, hidroquinona o acido glicólico a mostrado mejores resultados (59).
Dermoabrasión motorizada:Clásicamente se ha utilizado el cepillo de alambre, y posteriormente la fresa de diamante, que fue introducida en 1957, siendo ésta más segura y menos agresiva. El uso de anestesia para este procedimiento varía según el tamaño de la zona a tratar y la tolerancia del paciente. La piel es pretratada con una bolsa de hielo durante 20 a 30 minutos antes de la dermoabrasión, luego la piel se rocía con un líquido refrigerante para endurecer la piel a medida que se realiza la abrasión (60).
Se usa para acné cicatricial, con buenos resultados en cicatrices superficiales y menor beneficio en las cicatrices en hielo picado. Además se ha usado en nevo epidérmico, siringomas, queratosis seborreicas y actínicas, angiofibromas y tricoepiteliomas con buenos resultados (53, 61). Se ha utilizado la combinación de microdermoabrasión con un peeling superficial de ácido glicólico para mejorar los resultados del tratamiento y la satisfacción de los pacientes (62).
VI- Terapia fotodinámicaLa terapia fotodinámica (TFD) es una nueva técnica muy útil para el tratamiento de múltiples patologías dermatológicas, en especial en el cáncer de piel no melanoma (63).
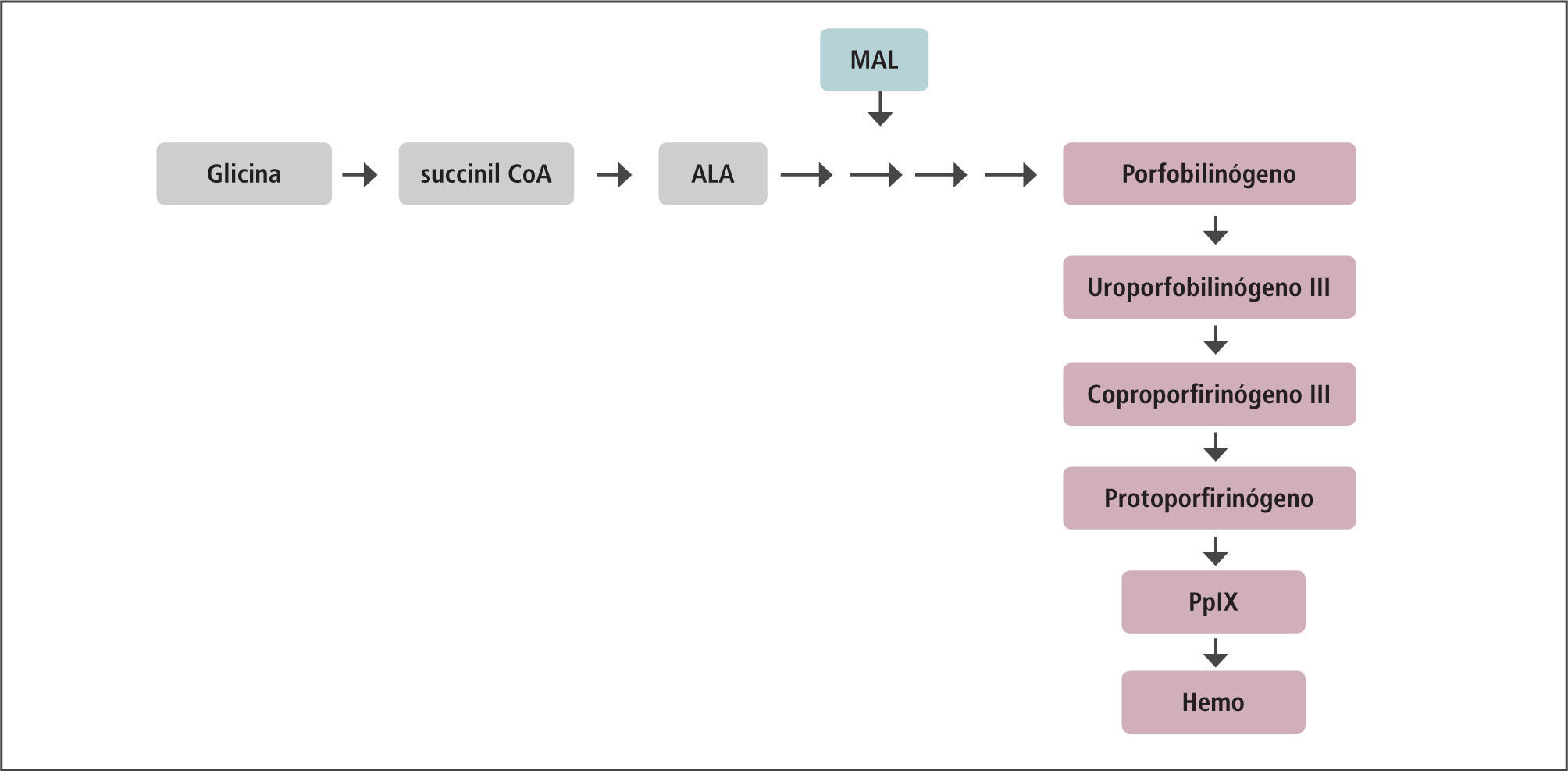
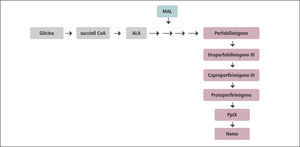
La TFD permite la destrucción de células dañadas respetando las células libres de enfermedad. En 1990, Kennedy y colaboradores fueron los primeros en introducir el ácido 5-aminolevulínico (ALA) para aplicación tópica, una nueva “prodroga” fotosensibilizadora capaz de penetrar en las células del estrato córneo con daño actínico, queratosis solares, carcinomas basocelulares, carcinomas espinocelulares y unidad pilosebácea. Cuando ALA penetra en las células epidérmicas, se convierte en protoporfirina IX (Pp IX), siguiendo la vía de biosíntesis del hemo que se produce en la mitocondria. PplX es el fotosensibilizante principal que se acumulará a nivel intracelular y que puede activarse con la luz azul o roja (Figura 1) (64).
Mecanismo de la TFDCon la TFD el ácido 5-aminolevulínico (ALA) (Levulan ®) y el metil aminolevulinato (MAL) (Metvix®) deben penetrar en el estrato córneo del área objetivo y se debe acumular la suficiente cantidad de PpIX con el propósito de alcanzar el efecto terapéutico.
La PpIX es absorbida mejor en el espectro de la luz a una longitud de onda de 410nm y 630nm para lesiones más profundas (de más de 2mm) (65). En general, mientras más larga es la longitud de onda (hasta 850nm), más profunda es la penetración tisular (66).
Método de usoALA: El procedimiento consiste en la aplicación sobre la o las lesiones del fotosensibilizante en gel, el cual debe incubarse por un período variable dependiendo de la patología a tratar desde 30 minutos a 3 horas. No requiere oclusión. Luego se expone la lesión a una fuente de luz azul (420nm) por 16 minutos, 40 segundos.
MAL: Se aplica la crema sobre el área objetivo, la cual debe ocluirse por un período aproximado de 3 horas. Posteriormente se expone a luz roja, durante aproximadamente 8 minutos y fracción (42).
La TDF se ha utilizado en el remodelamiento cutáneo o “rejuvenecimiento” (67). Los resultados favorables en el rejuvenecimiento se obtienen al destruir selectivamente la epidermis y la dermis y, a su vez, permitir la formación de nuevo colágeno. Estos resultados son comparables al de un tratamiento abrasivo de profundidad media (68, 69).
En un estudio prospectivo, controlado con 20 voluntarios que se sometieron a tres sesiones de rejuvenecimiento facial con 5-ALA seguido de IPL, en el cual la mitad de la cara fue pretratada con 5-ALA y posteriormente con IPL y la otra mitad fue tratada sólo con IPL. Cada sesión se realizó con un intervalo de tres semanas.
Cuatro semanas después de terminado el estudio se encontró que en el lado pretratado con 5-ALA se obtuvo una mayor mejoría en el fotodaño (80% v/s 45%), la pigmentación moteada (95% v/s 60%), las arrugas finas (60% v/s 25%) y la satisfacción del paciente (70).
En general, la TFD tiene pocos efectos adversos comparados con otros tratamientos utilizados en las queratosis actínicas. El más frecuente y relevante es la sensación de quemazón, dolor, durante la exposición a la luz. Estas molestias comienzan unos minutos tras el inicio de la misma y desaparecen al poco de su finalización (71).
Algunos pacientes presentan luego del tratamiento eritema, inflamación y costras que rápidamente evolucionan. La TFD tiene un excelente resultado cosmético, sin embargo, en algún caso puede dejar una hipo o hiperpigmentación que suele resolverse en unos meses.
Ambos tratamientos fueron bien tolerados y lo efectos adversos fueron similares (eritema, xerosis, costra, edema, vesiculación) (70).
VII- Implantes dérmicosSon sustancias de relleno, de origen animal, humano o sintético, reabsorvibles o permanentes, cuyas indicaciones son:
- •
Corrección de arrugas y pliegues: horizontales (arrugas de la frente), periorbitarias, glabelar, surco nasolabial, comisuras labiales, arrugas labiales verticales.
- •
Corrección de cicatrices de acné y defectos quirúrgicos o postraumáticos.
- •
Aumento y delineado de labios.
- •
Aumento de mentón, pómulos y rinomodelación.
Este relleno es muy usado en EEUU, sin embargo, en Chile su uso es cada vez menor. Se consideran como gold standard al realizar comparaciones con nuevos implantes.
Existe colágeno bovino, humano y porcino. Requieren pretest para detectar alergias (los de origen bovino). Actúa por integración biológica.
Existen de origen animal y humano, su duración varía de 6 a 12 meses
Reacciones adversas:Reacciones de hipersensibilidad localizada: granulomatosa, quística.
Inyección intravascular: necrosis tisular, pérdida de visión.
Infección: reactivación herpética, erupción acneiforme.
Irregularidad de contornos: aspecto arrosariado.
Marcas comerciales: Ziderm I®, Ziderm II®, Ziplast®, Atelogen®, Resoplast ® (bovino), CosmoDerm®, CosmoPlast® (humano) (72, 73).
Ácido hialurónico (AH)El AH es un polisacárido que se puede encontrar en forma idéntica en bacterias hasta seres humanos. Se sitúa en la sustancia fundamental y actúa como una molécula rellenadora de espacio y estabilizadora, tiene gran capacidad para unirse al agua por lo que ayuda a la hidratación y proporciona turgencia. En comparación con el colágeno bovino, presenta menos reacciones adversas y tiene mayor duración. No requiere prueba cutánea. Su duración varía de 6 a 12 meses.
Reacciones adversas:Edema, eritema, hematomas, granulomas, dolor local, infección local, hipersensibilidad (0.0005%) (74).
Los AH se pueden clasificar en:
- •
Puros: (derivado de fermentación de estreptococo), Restylane® para arrugas profundas, Restylane Touch® para arrugas superficiales, Restylane Perlane®, para pliegues, Surgiderm®, Teosyal®, Puragen®, Surgilips®, Hylaform® (derivado de cresta de gallo).
- •
Combinados: Reviderm® (AH más perlas de dextrán).
Implante que contiene microesferas de ácido Poliláctico. Se inyecta en la dermis profunda o alrededor del plano subcutáneo. El relleno es producido por el crecimiento de colágeno I en las áreas de las microesferas. Produce un relleno inmediato, efecto que se debe a la presencia del material reconstituido.
La mejoría es progresiva según el número de sesiones realizadas, no produce alergias y no requiere test de sensibilidad. Indicado en surcos, relleno de pómulos, mejilla, mentón y rinomodelación. Está aprobado para corregir la lipoatrofia facial en personas con VIH. Duración de 12–18 meses.
Reacciones adversas:Edema, eritema, hematoma, dolor local, infección local, nódulos postinyección (resolución espontánea).
Marcas comerciales: Sculptra®, Newfill® (75).
Hidroxiapatita de calcioEs un producto a base de hidroxiapatita cálcica suspendida en un gel de celulosa. Forma una red que promueve la infiltración e incorporación de las células vecinas para que formen un andamio estable en el cual los tejidos contiguos puedan crecer y formar un implante durable de partículas de hidroxiapatita cálcica y el propio tejido del cuerpo. Es semipermanente, reabsorbible en 18 meses en promedio. Especialmente indicado para relleno de pómulos, mejillas, mentón y rinomodelación, no debe ser aplicado en arrugas superficiales. No necesita test de sensibilidad.
Reacciones adversas:Eritema, edema y formación de nódulos.
Marcas comerciales: Beautyfill®, Radiesse ® (76).
Implantes permanentesMetacrilatoFormado por microesferas homogéneas de polimetilmetacrilato (PMMA), uniformemente suspendidas en una solución de colágeno (bovino) al 3,5% parcialmente desnaturalizado. Requiere test de sensibilización. Su duración es imprecisa e individual, normalmente dura varios años. Puede utilizarse para aumento de pómulos, mejillas, mentón y rinomodelación, además del relleno de la zona glabelar, pliegues nasolabiales, y líneas supralabiales.
Reacciones adversas:edema, eritema, hematoma, dolor local, infección local, hipersensibilidad, endurecimiento en el área y nódulos quísticos. Marcas comerciales: Artecoll ®, Dermalive®, Artefill® (77).
PoliacrilamidaSe compone de un hidrogel cohesivo de poliacrilamida que al degradarse produce una liberación progresiva de cadenas cortas y solubles de poliacrilamida. Genera una fina cápsula fibrocelular sin evidencia de reacción a cuerpo extraño. Actúa como sustitución de matriz extracelular, atrae y promueve la formación de colágeno, da forma y relleno. No requiere test de sensibilidad. Su inyección es a nivel dérmico profundo se adapta suavemente bajo la piel en la zona donde se inyecta. Inmediatamente después de ser inyectado, se puede moldear la zona para darle la forma deseada. Al poco tiempo se adapta como si fuera una parte más del cuerpo pero no se absorbe. Por tanto, no es necesario repetir el proceso. Puede utilizarse para aumento de pómulos, mejillas, mentón y rinomodelación.
Reacciones adversas:Eritema, inflamación y nódulos en el tejido que rodea al punto de inyección.
VIII- Toxina botulínicaEl uso de la Toxina Botulínica (TB) tipo A es uno de los procedimientos más comunes en medicina estética. Múltiples estudios y la experiencia clínica avalan la efectividad y la seguridad de la TB en el largo plazo. La TB es una neurotoxina derivada de una bacteria gram positiva anae- róbica llamada Clostridium Botulinum (79). Existen 7 serotipos de TB, siendo el serotipo A el más potente y el más usado en clínica. En nuestro país se comercializa como Botox®.
La TB actúa bloqueando la liberación de acetilcolina desde el terminal presináptico de la unión neuromuscular en músculo estriado, lo que se traduce en una parálisis fláccida. La reinervación se completa a los 3–6 meses aproximadamente, por generación de nuevos axones y placa motora. Los mejores resultados de TB se ven en el tratamiento de defectos en el tercio superior de la cara, es decir, líneas de la glabela, líneas horizontales de la frente y arrugas periorbitarias. En los dos tercios inferiores los resultados son mejores con los implantes dérmicos (ID) o asociando TB con ID (80, 81, 82).
La mayoría de los efectos adversos reportados a la FDA entre 1989 y el 2003 fueron debido a altas dosis terapéuticas más que a uso cosmético. Los efectos adversos que pueden ocurrir en el sitio de inyección son dolor, edema, eritema, cefalea e hipoestesia transitoria. Dentro de los efectos adversos sistémicos se incluye malestar general, efectos adversos náuseas, síntomas tipo influenza y erupción cutánea.
La ptosis del párpado superior es un efecto adverso importante en pacientes tratados por arrugas glabelares y puede durar varias semanas.
Las contraindicaciones al tratamiento con TB son: embarazo o lactancia, enfermedades neuromusculares preexistentes y uso concomitante de aminoglicósidos, penicilamina, quinina y bloqueadores de los canales de calcio (83, 73).