Las dislipidemias juegan un rol muy importante en la patogénesis de la enfermedad ateromatosa. El manejo debe basarse en el riesgo individual, con metas de colesterol LDL según las guías internacionalmente aceptadas, que corresponde a colesterol LDL menos de100mg/dl en pacientes con enfermedad ateroesclerótica conocida o de alto riesgo. Los fibratos son drogas de elección en el manejo de las hipertrigliceridemias. Las estatinas han demostrado ser muy eficientes en reducir colesterol total, colesterol LDL y también, aunque en menor grado, en reducir triglicéridos y aumentar colesterol HDL. Están indicadas como primera línea en pacientes de alto riesgo, con enfermedad ateromatosa, o en prevención secundaria. Se discuten otros fármacos en el manejo de las dislipidemias.
Dyslipidemias play an important role in the pathogenesis of atherosclerotic disease. The treatment must be based on individual cardiovascular risk, reaching goals of LDL cholesterol according to international accepted guidelines, which include LDL cholesterol less than 100mg/dl in patients withcardiovascular highriskor knownatherosclerotic disease. Fibrates are first line drugs in management of hypertriglyceridemia. Statins have proved to be very effective in reducing total cholesterol, LDL cholesterol and also, although in a few extent, to reduce triglycerides and increase HDL cholesterol. These are the drugs of choice in patients at high risk, with atherosclerotic disease, or secondary prevention due to their benefit in decrease cardiovascular disease. Other drugs are discussed in the management of dyslipidemias.
Las dislipidemias juegan un rol importante en la patogénesis del daño vascular ateroesclerótico, y de eventos isquémicos en diferentes territorios (1). La prevalencia de colesterol elevado en Chile según la Encuesta Nacional de Salud 2010 (ENS 2010) es de 38,5% en la población mayor de 15 años (Tabla 1).
Prevalencia de dislipidemia según ENS 2010
| PROBLEMA SALUD | CRITERIO | NACIONAL | HOMBRES | MUJERES |
|---|---|---|---|---|
| HDL disminuido | <40mg/dl hombres<50mg/dl mujeres con ayuno>9 h | 45,4% | 37,6% | 52,8% |
| HDL protectora | >60mg/dl | 14,7% | 8,3% | 20,8% |
| LDL elevada | Según RCV (ATPIII Update) con ayuno>9 h | 22,7% | 27,2% | 18,3% |
| Triglicéridos elevados | >150mg/dl con ayuno>9 h | 31,2% | 35,6% | 27,1 % |
| Colesterol total elevado | >200mg/dl | 38,5% | 39,0% | 38,1 % |
La dislipidemia mixta, es la forma más frecuente y se caracteriza por triglicéridos (TG) altos, colesterol de alta densidad (HDL) bajo y colesterol de alta densidad (LDL) elevado, pequeño y denso. El National Cholesterol Education Panel (NCEP) Adult Treatment Panel III (ATP III) reconoce a la dislipidemia mixta como aterogénica, muy común en la población y con frecuencia se asocia a síndrome metabólico y diabetes. A su vez, esta triada es un factor de riesgo mayor de enfermedad cardiovascular (CV).
Existe abundante evidencia de que pacientes con dislipidemia mixta tienen alto riesgo CV. Un subanálisis del estudio 4S mostró que en el grupo placebo, los 458 pacientes del quartil más bajo de HDL (<39mg/dl) y quartil más alto de TG (>159mg/dl), tenían la más alta incidencia de enfermedad CV (35.9%), estos pacientes eran los que más se beneficiaban del tratamiento con estatinas al compararlo con la población general del 4S. En el estudio PROCAM, Assmann y colaboradores mostraron que los hombres con síndrome metabólico tenían 2,59 veces más eventos coronarios que aquellos sin síndrome metabólico, lo que enfatiza la necesidad de tratar las dislipidemias mixtas.
Es más frecuente encontrar hombres en tratamiento por dislipidemia que mujeres. Datos del Nacional Health and Nutrition Examination Survey en USA entre 1990 y 2000, mostraron que las mujeres miden más su colesterol que los hombres (72 vs 67%), sin embargo mayor número de hombres son tratados (14 vs 10%), y con mayor frecuencia obtienen niveles normales al compararlos con mujeres (7,5 vs 3,7%) (2).
En Chile, el estudio RICAR (3) evaluó 12.190 personas sanas, representativas de la distribución de riesgo CV nacional, edad 48 +12 años, 49% hombres. Se encontró una prevalencia de 21% de hipertensión, 53% de hipercolesterolemia; 38% de tabaquismo, 5% de diabetes, 69% de sedentarismo, 24% de obesidad y 71 % de sobrepeso.
El 23% de la población estudiada tenía un riesgo CV entre 10 y 20% y un 5,6% tenía riesgo CV de más de 20% de tener un evento en próximos 10 años, según las Tablas de Estratificación de Riesgo de la Sociedad Europea de Cardiología. En el grupo de riesgo moderado/alto, menos del 30% de ellos conocía sus niveles de colesterol (3).
En el estudio Prospective Randomized Evaluation of the Vascular Effects of Norvasc Trial (PREVENT), 80% hombres, académicos de EE.UU. o Canadá, solo el 17% de los hombres y el 6% de las mujeres alcanzaba la meta de LDL<100mg/dl. Lo que fue aun más alarmante es que 3 años después, solo el 31% de los hombres y el 12% de las mujeres alcanzaba las metas, pese a conocer su situación y riesgo (4). Así mismo, en el estudio WISE del National Heart Lung and Blood Institute (5), en mujeres con coronariopatía documentada, solo el 24% alcanzaba las metas. Esto es preocupante, ya que pareciera existir una gran brecha entre lo que sabemos y lo que logramos.
Con excepción de las dislipidemias genéticas, no existen síntomas ni signos de dislipidemia y cuando ellos están, habitualmente están relacionados con patologías que son consecuencia de las dislipidemias, como enfermedad coronaria, vascular arterial periférica o pancreatitis. Por esto, es imprescindible evaluar al paciente en forma integral, para lograr una adecuada interpretación de los exámenes de laboratorio y definir metas de tratamiento acorde al riesgo individual del paciente según las recomendaciones del NCEP (6), o de la Sociedad Europea de Aterosclerosis (7), o las recomendaciones de la Sociedad Chilena de Cardiología, (8) todas basadas en la evidencia.
Terapias hipolipemiantes y riesgo CVAlgunos estudios sugieren que el uso de suplementos dietéticos como fibras solubles, proteína de soya, o esteres de estanoles como hipolipeminates, pudieran ser beneficiosos, como complemento al tratamiento, para disminuir el riesgo CV, pero no existe evidencia suficiente, para recomendar su uso como único agente hipolipemiante y reductor del riesgo CV. La dieta mediterránea tiene beneficios CV en pacientes con primer infarto, como lo mostró el Lyon Diet Heart Study (9).
Las estatinas reducen el riesgo CV tanto en prevención primaria como secundaria, sin embargo hay un grupo residual que pese a estar con estatinas mantiene riesgo CV elevado (10-13). Un meta-análisis de 12 estudios randomizados, de pacientes en terapia con estatinas, con y sin diabetes, mostró que en prevención primaria, la frecuencia de eventos coronarios mayores era de 8% en pacientes diabéticos y de 6% en los no diabéticos (14).
Resultados similares se observaron en el meta-análisis del grupo CTT Collaborators (15) de 14 estudios randomizados con estatinas, en 90,056 individuos en que se redujo significativamente el riesgo CV. La mortalidad en estos pacientes con diabetes fue de 6.4% comparado con 4.2% en los no-diabéticos. Esta diferencia, se podría explicar en parte por la dislipidemia mixta de este grupo de pacientes. En un subestudio del PROVE-IT (16) se vio que por cada disminución de 10mg/dlde TG disminuía la incidencia de muerte, infarto miocardio, síndrome coronario agudo recurrente en 1,4% luego de ser ajustado por LDL (p=0.01). Sin embargo, el estudio FIELD, con fenofibrato que redujo significativamente colesterol LDL y TG no redujo el riesgo de eventos coronarios.
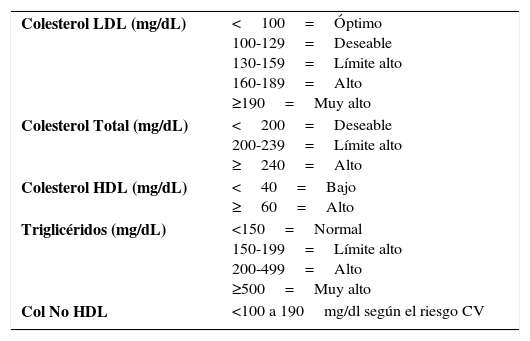
Objetivos de tratamientoLos valores recomendados de colesterol LDL (Tabla 2) han cambiado con posterioridad a la publicación del ATP III (17,18), en respuesta a algunos estudios que han mostrado reducción de los eventos CV y especialmente coronarios al disminuir el LDL más allá de 100mg/dl. Se conoce que la reducción del colesterol, desde cualquier nivel, baja el riesgo CV en una curva logarítmica y que por cada 1% de reducción de LDL se disminuye el riesgo en 1% a 5 años. Por otra parte, se ha demostrado que no existe un umbral categórico de LDL al cual llegar, este depende del riesgo individual el que con seguridad será menor a 100mg/dl. Hoy se plantea como objetivo lograr 70mg/dlde colesterol LDL en pacientes de muy alto riesgo. Es así como en pacientes con enfermedad ateroma-tosa demostrada en cualquier territorio o con diabetes, o con múltiples factores de riesgo, o con dislipidemias genéticas, se recomienda LDL de 70mg/dl. Podrá ser de 100mg/dlen aquellos con 2 factores de riesgo y hasta 130mg/dl en aquellos con 1 factor de riesgo CV.
Niveles de lípidos recomendados en el ATP III
| Colesterol LDL (mg/dL) | <100=Óptimo 100-129=Deseable 130-159=Límite alto 160-189=Alto ≥190=Muy alto |
| Colesterol Total (mg/dL) | <200=Deseable 200-239=Límite alto ≥240=Alto |
| Colesterol HDL (mg/dL) | <40=Bajo ≥60=Alto |
| Triglicéridos (mg/dL) | <150=Normal 150-199=Límite alto 200-499=Alto ≥500=Muy alto |
| Col No HDL | <100 a 190mg/dl según el riesgo CV |
Se recomienda un HDL sobre 40mg/dl., e idealmente sobre 60mg/dlya que a esos niveles constituye un factor protector. Por cada 1mg/dlde aumento de HDL, el riesgo CV disminuye 2 a 3% (6, 17, 18).
La elevación de TG con frecuencia se asocia a niveles bajos de HDL, a intolerancia a hidratos de carbono, síndrome de insulino resistencia y obesidad intra-abdominal. Niveles sobre 500mg/dl, se pueden asociar a pancreatitis aguda. Se recomienda mantener TG bajo 150mg/dl.
El colesterol No HDL se utiliza solo en casos de tener hipertrigliceridemias sobre 400mg/dl, su valor es similar al de LDL agregándosele 30mg/dl adicionales. Este colesterol No HDL, se perfila como un muy buen indicador de riesgo CV por representar a todas las partículas aterogénicas.
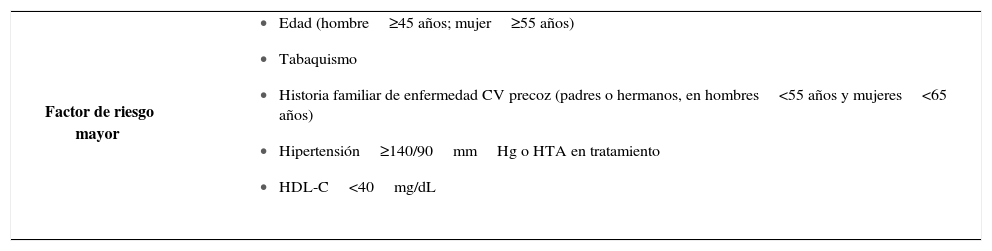
Para la evaluación de la dislipidemia se recomienda caracterizar el tipo de dislipidemia basada en el perfil lipídico (hipercolesterolemia aislada, dislipidemia mixta, déficit de HDL o hipertrigliceridemia), y determinar el grado de riesgo CV individual y su asociación con otros factores de riesgo CV que pudieran modificar el nivel objetivo de LDL al cual llegar (Tabla 3). Se debe evaluar la dieta y hábitos de vida del paciente, y buscar patologías asociadas o fármacos responsables de la dislipidemia como hipotiroidismo, neuropatías, intolerancia a la glucosa o resistencia Insulínica, uso de anabólicos, estrógenos orales, terapia antiretroviral, u obesidad.
Factores de riesgo que modifican el nivel objetivo de colesterol LDL
| Factor de riesgo mayor |
|
El objetivo de tratamiento de las dislipidemias es mejorar los niveles de lípidos con el fin de prevenir o detener el avance de la enfermedad ateromatosa (19). El manejo integral de todos los factores de riesgo coronario es fundamental para lograr nuestro objetivo. Se recomienda tratamiento intensivo con estatinas en todo Síndrome Coronario Agudo, intentando meta cercana a 70mg/dl., independiente del nivel de colesterol basal.
En pacientes sobre 65 años el tratamiento farmacológico es altamente efectivo dado que se trata de un grupo de mayor riesgo CV.
En la población general, la primera prioridad debe ser normalizar LDL, por ser éste un predictor de incidencia y recurrencia de eventos cardiovasculares. Se debe controlar el síndrome metabólico que se asocia a la llamada “Dislipidemia Aterogénica” (Triglicéridos elevados, HDL bajo y aumento de partículas de LDL densas y pequeñas). Debe considerarse la hipertrigliceridemia aislada como prioridad, cuando los niveles sobrepasan 500mg/dl, por el riesgo adicional de pancreatitis aguda.
Tratamiento de las dislipidemiasEl tratamiento debe incluir cambios saludables en el estilo de vida, dejar de fumar, mantener un peso adecuado, dieta, ejercicio y medidas generales, que permitirán un mejor control de la dislipidemia. La terapia farmacológica se indicará además de las anteriores indicaciones cuando la situación lo requiera.
DietaEs importante reducir las grasas a menos del 30% de las calorías totales, especialmente las grasas saturadas e hidrogenadas (ácidos grasos trans) a menos del 7% de las calorías totales y el colesterol de la dieta a menos de 200mg/día. Idealmente agregar esteroles vegetales para controlar el colesterol LDL, lograr un peso adecuado, reducir el consumo de glúcidos especialmente refinados y evitar el consumo excesivo de alcohol.
Las grasas saturadas se encuentran mayoritariamente en los animales de origen terrestre, por tanto debe evitarse las grasas evidentes, como grasa de la carne, de las aves, los lácteos enteros, mantequillas, cremas, y quesos. También deben evitarse los embutidos, carnes con alto contenido en grasa como el cordero. Deben evitarse los ácidos grasos trans que se encuentran en las margarinas hidrogenadas, en los productos de pastelería, galletería y helados, que utilizan grasas hidrogenadas en su confección.
Los pescados se recomienda ingerirlos 1 a 3 veces a la semana, se deben consumir además cereales, legumbres, frutos secos como maní, almendras, pistachos o nueces, y alto consumo de frutas y verduras. El alcohol, si se consume, debe ser en forma moderada, no más de una copa de vino al día. Usar aceites de oliva, canola o pepa de uva y nunca re-usar un aceite. Existen en el comercio productos como margarinas y yogurt con suplemento de estanoles, que ayudan a disminuir la absorción de colesterol, cuyo uso también es recomendable como complemento a la terapia. Se recomienda además aumentar el consumo de fibra a 20 a 30gr/día y mantener un balance calórico que permita mantener un peso adecuado. La obesidad central implica aumento de la grasa intraabdominal con efectos metabólicos deletéreos, contribuyentes a la producción de diabetes, resistencia insulínica e hipertensión arterial.
Medidas generalesLa actividad física tiene múltiples beneficios en la salud, y específicamente en la dislipidemia, ya que favorece el aumento de HDL y permite disminuir triglicéridos, mantener un peso adecuado y contribuye al manejo de otros factores de riesgo como la diabetes y la hipertensión arterial.
La suspensión del hábito tabáquico es fundamental en el manejo de las dislipidemias, especialmente en pacientes con HDL bajo, ya que el tabaco contribuye a disminuir sus niveles, además de provocar disfunción de endotelio, evento inicial en el proceso aterogénico.
Se deben tratar las patologías primarias, como el hipotiroidismo, la diabetes o las enfermedades inmunitarias y eliminar o sustituir drogas causantes de dislipidemia. Los estrógenos orales y el alcohol se asocian a hipertrigliceridemias, su reemplazo por otras alternativas como estrógenos por vía dérmica puede ayudar en el manejo de la dislipidemia mixta y de las hipertrigliceridemias aisladas. La substitución de diuréticos tiazídicos y de beta bloqueadores adrenérgicos, no tiene efecto muy significativo, dadas las dosis bajas que se usan en la terapia habitual en el país.
Indicación de terapia farmacológicaEl primer objetivo del tratamiento es alcanzar las metas de colesterol LDL fijadas según el riesgo CV individual de ese paciente. La terapia farmacológica está indicada en individuos con enfermedad ateromatosa en cualquier territorio vascular o en presencia de múltiples factores de riesgo. También si es portador de riesgo cardiovascular alto o muy alto, en presencia de diabetes, o si no se logra cumplir las metas recomendadas de colesterol LDL con cambios en el estilo de vida. Los hipolipemiantes no deben indicarse como sustituto de los cambios de estilo de vida saludables, sino como complemento a ellos.
- •
Individuos con riesgo cardiovascular moderado, iniciar fármacos con LDL≥160mg/dl.
- •
Con riesgo cardiovascular alto: iniciar fármacos con LDL≥130mg/dl y opcional con LDL>100mg/dl según el criterio médico.
- •
Con riesgo cardiovascular muy alto: iniciar Estatina con LDL≥100mg/dl y opcional, con LDL≥70mg/dl según criterio médico.
- •
En hipertrigliceridemias, iniciar dieta estricta y aumento de actividad física con niveles menores de 200mg/dl, siendo opcional el uso de fármacos cuando los valores sean entre 200 - 499mgs/dl. Los TG son altamente respondedores a la dieta, por tanto la alimentación es fundamental en su manejo Se deberá agregar fibratos o ácido nicotínico, con niveles por sobre 500mg/dl.
Reducen la síntesis de colesterol, aumentan el número de receptores para LDL, e incrementan la depuración del LDL reduciendo sus niveles plasmáticos. La menor disponibilidad de colesterol hepático se traduce en reducción de triglicéridos y aumento de HDL. Además, las estatinas tienen potentes efectos pleotrópicos consistentes en efectos antiinflamatorios, antitrombóticos y antioxidantes que mejoran la disfunción endotelial y estabilizan la placa de ateroma, a través de su intervención en la cadena de síntesis de las farnesil y geranil proteínas, y la ubiquinona. En orden decreciente, su potencia terapéutica máxima corresponde a la Rosuvastatina, Atorvastatina, Simvastatina, Lovastatina, Pravastatina y Fluvastatina. Su capacidad para reducir LDL varía entre 30-60%, para TG entre 10-30% y aumentan HDL 5-15% (20, 21). Las estatinas reducen la morbimortalidad CV tanto en prevención primaria como secundaria. Están también indicadas en el síndrome coronario agudo y en prevención de accidente vasculares cerebrales.
No hay por el momento evidencias de que cifras muy bajas de LDL, obtenidas con estatinas, tengan efectos nocivos sistémicos en la salud.
ResinasProducen atrapamiento de sales biliares, estimulan la degradación del colesterol a sal biliar y reducen el colesterol hepático, lo que lleva a un aumento de receptores de LDL, y mayor catabolismo de LDL. Puede incrementar levemente los niveles de TG. No son muy bien toleradas ya que producen estreñimiento.
Pueden usarse como monoterapia, en una dosis entre 25 a 375gr día. Reducen el LDL entre 15-30%, con efecto poco significativo sobre HDL. Colesteramina fue discontinuada en nuestro país, pero existe el Colesevelan (Welchol ®), no disponible en nuestro país (22), que es una resina sintética, mejor tolerado, en grageas de 625mg, con un mecanismo similar a las resinas clásicas requiriéndose dosis de 1,5 a 3gr/día.
EzetimibeEs un inhibidor de la absorción del colesterol a nivel intestinal. En dosis única de 10mg. combinado con una estatina, reduce LDL en forma significativa, y como monoterapia puede reducir TG en 5-10%, sin efecto significativo sobre el HDL (23). Su uso combinado con cualquier estatina es muy eficaz en la reducción de LDL.
FibratosSon ligantes del receptor nuclear PPAR, el que al ser activado, reducen la expresión del gen de Apo C III (inhibidora del sistema lipasa lipopro-teica) e incrementa la expresión de Apo Al (estimuladora del sistema). Al reducirse la concentración del inhibidor, se incrementa el catabolismo de VLDL y se reducen los niveles de TG. El incremento de la expresión de Apo Al, aumenta la síntesis de HDL entre 5 y 20%, disminuyen el LDL entre 5-15% y los TG entre 20 y 40%. El Gemfibrozilo y luego fenofi-brato son los que tiene la mayor eficacia sobre TG y HDL, en cambio el bezafibrato, ciprofibrato son los que tienen mejor efecto sobre LDL (24). Fenofibrato y gemfibrozilo disminuyen TG en 20% a 30% y aumentan HDL en 5% a 10%, dependiendo de los niveles basales (24, 25). En un subanálisis posterior del estudio Helsinki Heart Study (24), hombres con TG>204mg/dLy HDL<40mg/dLe IMC>26kg/m2 que eran tratados con gemfibrozilo tuvieron una reducción significativa del riesgo CV relativo de enfermedad coronaria (78% reducción, R=0.002). Así mismo, en un sub-análisis del estudio FIELD (27), se evidenció que el mayor beneficio CV del fenofibrato era en sujetos con dislipidemia mixta (27% reducción, p=0.005).
Asociación de un fibrato a estatinasExiste evidencia de que la combinación de estatina y fibrato potencian la reducción de LDL y contribuyen a reducir los nveles de TG, las LDL densas y elevar HDL, sin embargo la asociación de estatina y fibratos, no tiene evidencias de beneficio CV demostrado en estudios de intervención. Su asociación puede aumentar considerablemente el efecto adverso sobre la musculatura con riesgo de daño renal secundario. Jones and colleagues (28) demostraron que la rabdomiolisis aumenta en 15 veces cuando se combina estatina con gemfibrozilo comparado con la combinación de estatina y fenofibrato, siendo más segura la combinación de estatina con fenofibrato que con gemfibrozilo. También el riesgo de efectos adversos aumenta en personas con polifarmacia o con insuficiencia renal o hepática. La combinación de atorvastatina, rosuvastatina o simvastatina, con fibratos, exceptuando gemfibrozilo, tiene estudios que avalan su eventual uso en pacientes específicos
Ácido NicotínicoInhibe la lipasa celular, reduce el flujo de ácidos grasos libres al hígado y la síntesis y secreción de VLDL, reduciendo los niveles plasmáticos de TG. Su efecto sobre LDL y HDL es superior al de los fibratos. Sin embargo, pese a su mayor eficacia, su baja tolerancia ha limitado su uso en nuestro medio. Las dosis van de 0,5 a 2gr/día, siendo la respuesta proporcional a la dosis. Existen algunos símiles en el comercio, mejor tolerados y exentos de toxicidad. Niacina es el agente más efectivo para subir HDL (20 a 25%) (29). También baja LDL (10 a 15%), TG (15 a 25%) y Lp (a) (29-31). Estudios como el HATS (32) y el ARBITER (33) han demostrado beneficios en enfermedad CV.
Su uso combinado con estatinas mostró ser seguro y eficaz en el estudio SEACOST I (34), que se uso en combinación con simvastatina.
Ácidos Grasos Omega 3Reducen la síntesis y secreción de VLDL y aceleran el catabolismo de triglicéridos. Se requieren dosis diarias altas, superiores a 4g/día, para lograr su efecto de disminuir TG (con el inconveniente de provocar en algunas personas, olor “suigeneris” secundario a su consumo). Su efecto sobre colesterol LDL y HDL no es significativo, siendo especialmente útiles en reducir TG. Pueden ser usados en combinación con estatinas.
Manejo de la hipercolesterolemia aisladaLas drogas de elección son las estatinas. En caso de no alcanzar los objetivos, se debe elevar la dosis de estatina hasta llegar a su máximo. En el caso de que no se logre controlar con dosis máximas de estatina, la primera opción es su asociación con ezetimibe o eventualmente con resinas. La asociación con fibratos no esta indicada para el manejo de la hipercolesterolemia aislada.
En caso de existir contraindicacion de uso estatinas, la segunda opción es el uso de fibratos con acción sobre LDL, luego el colesevelam y el acido nicotínico. También se puede asociar ezetimibe a estatina para lograr reducciones mayores de LDL si con dosis máximas de estatina no se ha logrado la meta.
Para elegir una estatina se deben considerar las características individuales de cada droga y la meta a alcanzar: Para grandes reducciones de LDL, se recomienda estatinas potentes como Atorvastatina, Simvastati-na, o Rosuvastatina. Si existen indicios de insuficiencia renal (Creatinina 2.0mg/dl), preferir aquellas que tienen una menor excreción renal como Atorvastatina y Fluvastatina. En personas de edad avanzada o expuestas a polifarmacia, preferir Pravastatina, que no se metaboliza a través del CYP 450 y solo el 50% es transportada por albúmina. Se debe controlar enzimas hepáticas y musculares a las 6 semanas y si éstas son normales, repetirlas a los 6 meses.
Manejo de las hipertrigliceridemias aisladasLa hipertrigliceridemia responde muy bien a la dieta estricta baja en grasas, en hidratos de carbono especialmente refinados, y exenta de alcohol. Esta dieta junto a actividad física, dar muy buenos resultados en la reducción de TG. Ante niveles persistentemente altos de TG plasmáticos (200-499mg/dl) a pesar de la dieta estricta, o ante niveles superiores a 500mg/dl, se recomienda un fibrato, de preferencia Gemfibrozilo que es el que más acción tiene sobre TG, siempre que no exista insuficiencia hepática o renal significativa. En el caso de hipertrigliceridemia severa (≥500mg/dl) puede utilizarse como droga alternativa ácidos grasos omega 3, con dosis superiores a 4g/día.
Manejo de las dislipidemias mixtasEn prevención primaria de pacientes con dislipidemia mixta, si con medidas generales no se ha alcanzado la meta, se recomienda iniciar estatina, y como segunda opción un fibrato, en este último caso, es recomendable la elección de alguno con más acción sobre LDL como, Fenofibrato, Bezafibrato o Ciprofibrato.
En prevención secundaria, se recomienda iniciar estatina en dosis mayor a las habituales para lograr no solo acción sobre colesterol, sino también sobre triglicéridos y efectos pleotrópicos.
En caso de no alcanzar los objetivos con dosis máximas de estatinas, se puede utilizar la asociación de estatina más fibrato, teniendo presente el mayor riesgo de miotoxicidad. Esta combinación no debe utilizarse en pacientes de tercera edad, en insuficiencia renal o en sujetos tratados con múltiples drogas (35). La combinación de estatina y ezetimibe, puede dar beneficios adicionales en la reducción del LDL.
Manejo del C-HDL bajo aisladoEn un 90% de los casos de HDL bajo, se asocia a TG altos, y en un 10% se reconocen defectos monogénicos (antecedente familiar y cifra de HDL<25mg/dl). Para subir HDL se recomienda dieta, hacer ejercicios y dejar de fumar, siendo estas medidas las más efectivas. Su manejo puede ser muy similar al de la hipertrigliceridemia. La alternativa farmacológica más efectiva es el ácido nicotínico, y después los fibratos. Habitualmente HDL bajo se acompaña de hipertrigliceridemia, que al corregirse mejora los niveles de HDL. El objetivo alternativo es reducir los niveles del LDL bajo los niveles considerados como óptimos (≤100mg/d). En clínica, es difícil subir HDL más de un 20% y no existen evidencias que este incremento específico se asocie a una reducción de riesgo CV.
Las autoras declaran no tener conflictos de interés, con relación a este artículo.