El parto prematuro, definido como aquel que ocurre antes de las 37 semanas de gestación, tiene una incidencia entre 7–10% y es la principal causa de morbimortalidad perinatal, excluida las malformaciones congénitas. Clínica Las Condes (CLC), recientemente reacreditada por la Joint Comission International, compromete su misión de otorgar a sus pacientes una atención en salud de la mejor calidad y seguridad. Una forma de cumplir con los objetivos antes mencionados, es protocolizar y estandarizar los modos de proceder frente a distintas patologías médicas y evaluar sus resultados. En consideración a la relevancia que tiene en nuestro medio el parto prematuro y la patología que puede condicionar, se ha implementado un protocolo de manejo en pacientes con amenaza de parto prematuro con énfasis en aspectos generales, exámenes diagnósticos y tratamiento. El objetivo de este artículo es describir dicho protocolo y colocarlo a disposición de la comunidad médica, donde esperamos pueda contribuir en el manejo de esta condición.
Premature labor is defined as delivery that ocurred before 37 weeks gestation. Its incidence is 7 - 10% and is the principal cause of perinatal morbidity and mortality, excluded congenital malformations. One of the main objectives of Clínica Las Condes, recently re-acredited by the Joint Comission International, is to give to patients in charge the very best medicine. In order to that purpose, has implemented different management protocols in some pathologies. Because of the importance of preterm labor and it consequences, we developed a protocol to standardize the treatment of patients with premature labor. In this article we describe this protocol and we hope it may be useful for the management of this medical condition in other health centers.
El parto prematuro se define como aquel que ocurre antes de las 37 semanas de gestación. En Chile su incidencia es del 9% y es la primera causa de morbimortalidad neonatal, una vez excluidas las malformaciones congénitas. Pese a todo el esfuerzo realizado en las últimas décadas por disminuir su ocurrencia, la incidencia de parto prematuro se ha mantenido constante en el país y en el extranjero (1,2).
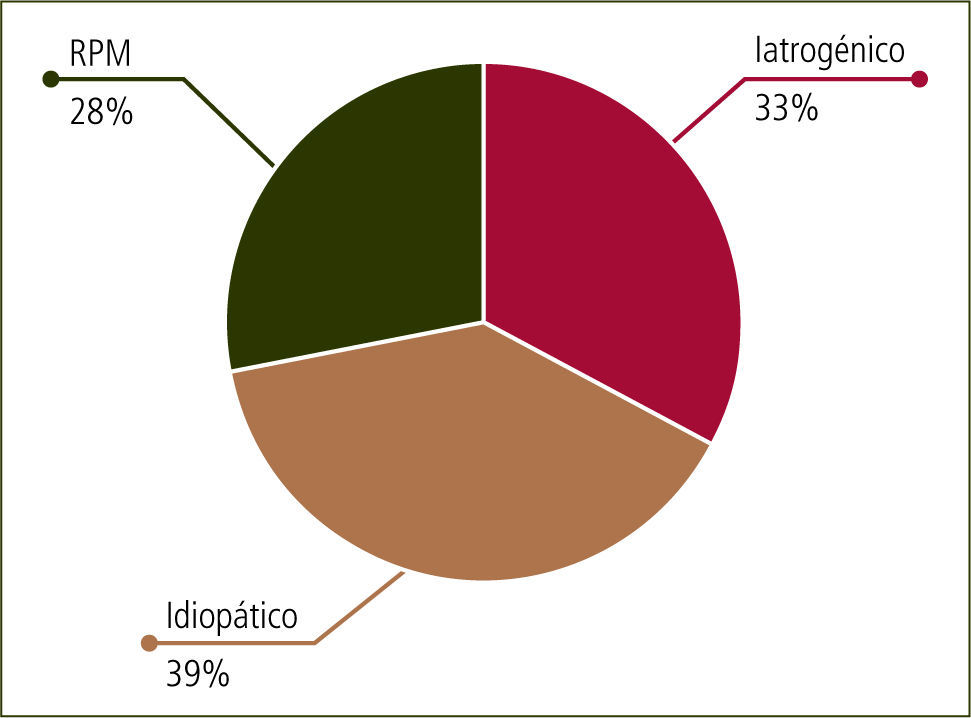
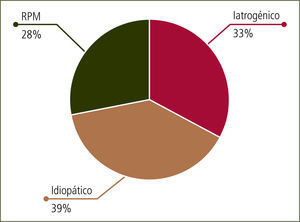
EtiologíaTradicionalmente, las causas de parto prematuro se han agrupado en tres grandes grupos:
- a)
Iatrogénico (por indicación médica, el parto debe ocurrir antes del término del embarazo, por ejemplo: patología materna)
- b)
Secundario a Rotura Prematura de Membranas (RPM)
- c)
Idiopático (sin causa aparente) (figura 1)
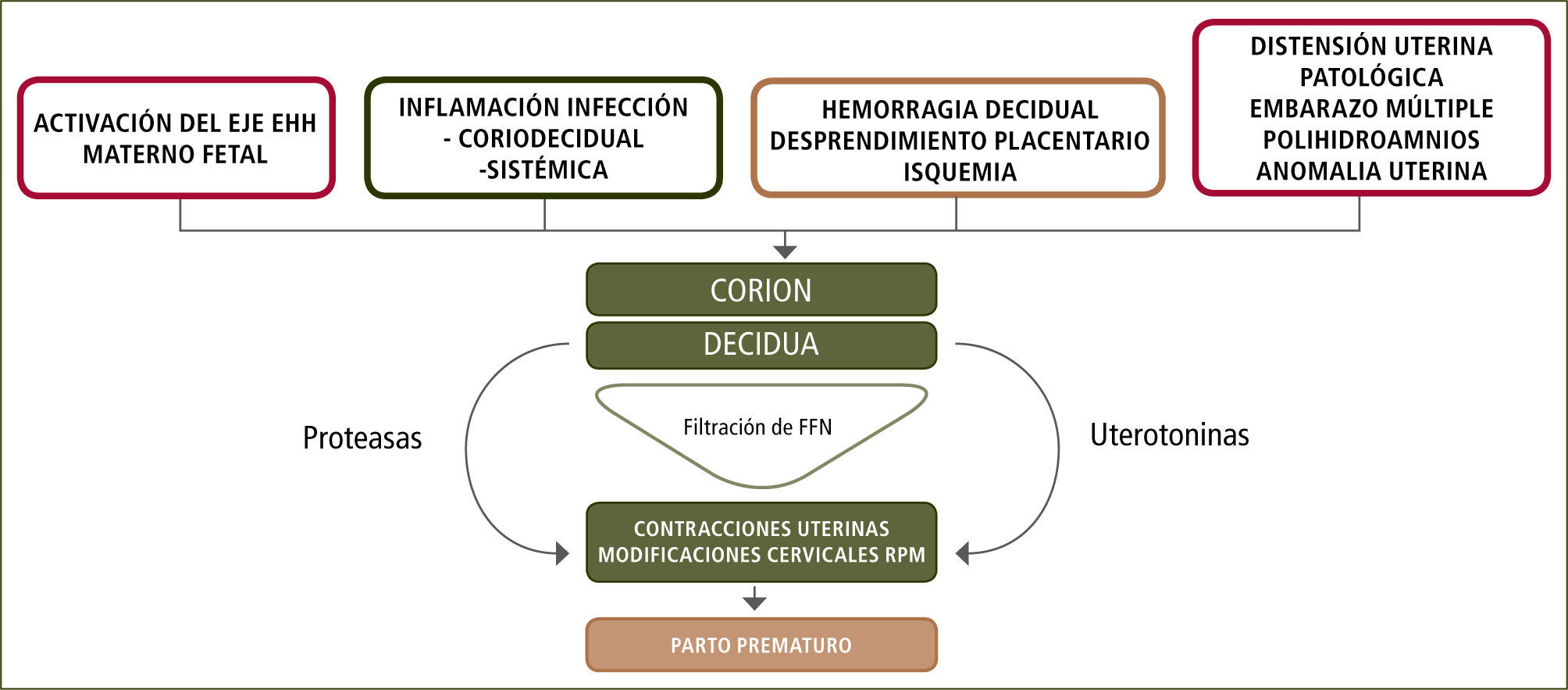
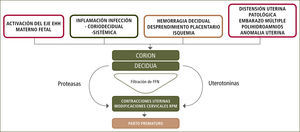
Respecto del parto prematuro idiopático y secundario a RPM, en forma reciente se ha modificado el concepto del parto prematuro hacia un síndrome, que obedece a diferentes causas que determinan una respuesta con liberación de mediadores bioquímicos y el desencadenamiento de las contracciones uterinas con modificaciones del cérvix uterino y/o RPM (3) (figura 2).
Marcadores de riesgo de parto prematuroEn la actualidad, los marcadores de riesgo para parto prematuro más utilizados son, la medición ultrasonográfica de la longitud del cuello uterino y la determinación de fibronectina fetal en secreción vaginal (4–6).
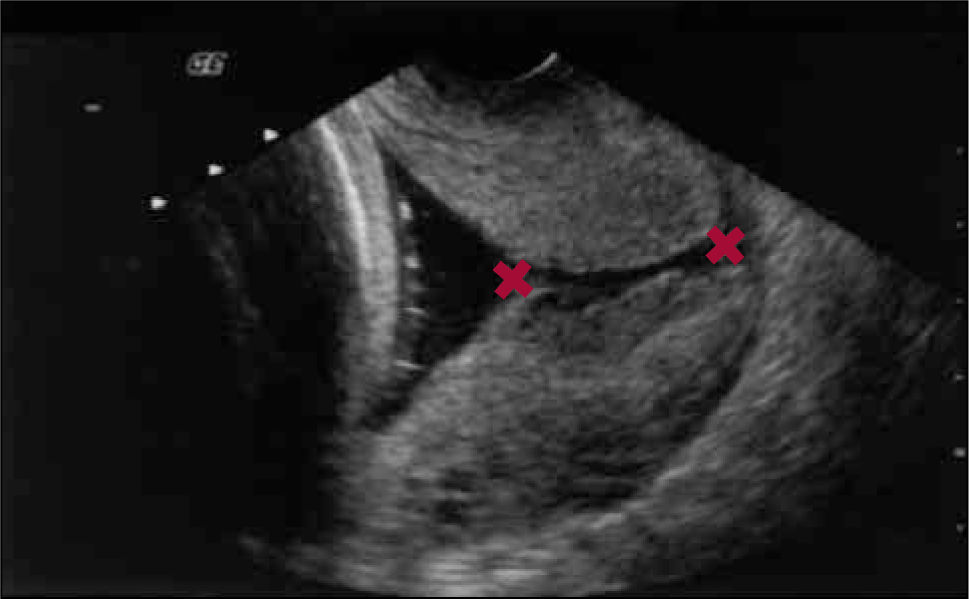
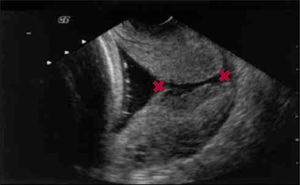
La medición de la longitud del cérvix uterino como predictor de parto prematuro, se basa en la premisa de que existe una relación entre el largo del cuello uterino y el desencadenamiento del trabajo de parto. De esta forma, un cérvix corto, es decir, menor de 15mm, es un fuerte predictor de parto prematuro con un valor predictivo positivo de 50% en los siete días siguientes al examen. A su vez, un cérvix largo, definido como mayor de 30mm de longitud, tiene un valor predictivo negativo de 95% en la semana siguiente (figura 3).
La fibronectina fetal es un componente de la matriz extracelular, que corresponde al “cemento” que une las membranas ovulares con la decidua. Se encuentra presente en forma normal durante las primeras 20 semanas de gestación para luego desaparecer y reaparecer los días previos al parto. En el período durante el cual no es detectable, un resultado positivo para fibronectina, sugiere activación decidual y es predictor de parto prematuro. El valor de corte para medición de fibronectina es 50 mcg/dl. Si bien el valor predictivo positivo de fibronectina es menor que el descrito para la longitud cervical, mejora cuando el cérvix uterino mide entre 15 y 30mm. El valor predictivo negativo de la fibronectina es > 95%, por lo que sería útil en la detección de un falso trabajo de parto prematuro.
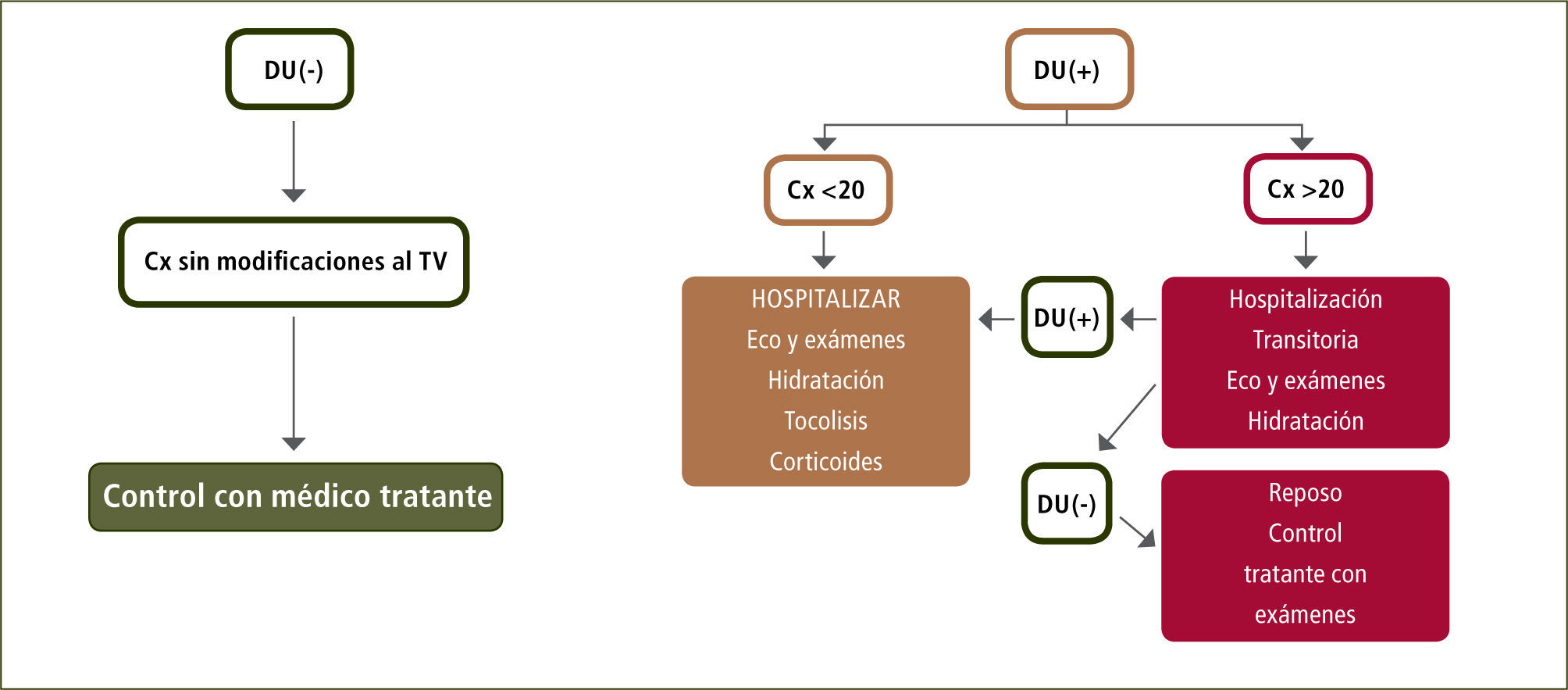
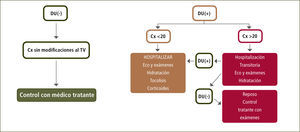
Manejo de pacientes con síntomas de parto prematuro en Clínica Las CondesToda paciente que consulte a urgencia por contracciones uterinas cursando embarazo de entre 24+0 y 34+6 semanas será evaluada de la siguiente manera:
- 1.
Monitoreo basal (RBNE) para constatar la presencia de contracciones uterinas y evaluación de la frecuencia cardíaca fetal. Las pacientes con dinámica uterina mayor o igual a 1 en 10 minutos continuarán con la siguiente evaluación:
- 2.
Tacto vaginal para evaluar las condiciones cervicales
- 3.
Ecografía transvaginal para la medición de la longitud del cérvix.
La determinación de fibronectina queda como posibilidad según se disponga del examen (actualmente no es utilizada) (figura 4)
- 4.
Hospitalización
Una vez ingresada a CEVIM se realizarán las siguientes acciones:
Instalación de vía venosa y toma de los siguientes exámenes:
- •
Hemograma
- •
PCR
- •
Sedimento de orina y urocultivo
- •
Ecografía-Doppler por médico residente
- •
Hidratación endovenosa con suero ringer lactato 1000ml a pasar en 2 horas
Luego de finalizada la hidratación, se reevaluará a la paciente con RBNE. Si persiste con dinámica uterina mayor o igual a 1 en 10 minutos se procederá con la tocolisis de la siguiente manera: (7)
Tocolisis de 1alínea:- •
Nifedipino 10mg, 2 cápsulas blandas v/o cada 20 minutos por 3 veces. A los 10 minutos de la administración del fármaco se controlará DU en 10 minutos, si persiste se administrará la siguiente cápsula hasta un máximo de 3
- •
Si la DU cede, se continuará con Nifedipino 10 - 20mg cada 6 horas
- •
Si DU no cede, se continuará con tocolisis de 2a línea previo consideración de amniocentesis para descartar infección ovular
Alternativa tocolisis 1a línea: Atosiban, dosis de carga 6,75mg e/v en bolo. Luego se administrará infusión continua a 300ug/min durante las siguientes 3 horas y posteriormente a 100ug/min por 45 horas más. Se completará un total de 48 horas previo a cambio a terapia de mantención.
Tocolisis de 2alínea:- •
Fenoterol: Comenzar con una dosis de 1,5 ug/min y aumentar según respuesta clínica, dosis máxima 2,5μg/min.
Cuidados:
- •
Debe mantenerse estricto control del balance hídrico
- •
Control de signos vitales con saturación de O2 cada 4 horas
- •
Control por médico residente con auscultación pulmonar cada 12 horas
- •
La dosis de Fenoterol se mantendrá durante 12 horas sin DU y luego se reducirá 0,5 ug/min cada 6 horas
- •
Nifedipino 10 - 20mg cada 6 horas
- •
Progesterona micronizada 200g cada 8 horas
Una vez iniciada la frenación con tocolíticos de 1a línea se procederá a administrar Betametasona 12mg i/m cada 24hrs por 2 veces (esta indicación se realizará de manera individual según el cuadro clínico que presente cada paciente) (8).
El protocolo antes propuesto es evaluado en su ejecución con revisiones periódicas de cumplimiento, las que han confirmado su ejecución en el 95% de los casos.
SíntesisSe describió el protocolo de manejo utilizado en Clínica Las Condes para pacientes con amenaza de parto prematuro.
Los examenes de ingreso, en particular la ecografía para medición de Cervix, el tratamiento farmacológico con tocolíticos y la inducción de madurez pulmonar fetal con corticoides son de gran importancia.
Es satisfactorio el hecho de que los indicadores de cumplimiento de este protocolo sea de un 95%, lo que sugiere además la factibilidad de su ejecución.
Los autores declaran no tener conflictos de interés, en relación a este artículo.