El prolapso de órganos pélvicos en la mujer (POP) es una condición frecuente que puede llegar hasta el 40% en multíparas. Sus condiciones asociadas, como la incontinencia de orina y fecal son problemas importantes de abordar al estudiar estas pacientes.
El conocimiento adecuado de la anatomía y fisiología del piso pélvico, así como el entendimiento de la fisiopatología del POP son fundamentales al momento de planificar el tratamiento estas patologías.
Existen múltiples alternativas de tratamiento para el POP, no todas ellas son quirúrgicas.
El diagnóstico de cada uno de los defectos permitirá planificar la técnica quirúrgica más adecuada. La reparación de cada uno de los niveles involucrados es fundamental para lograr un mejor resultado en el tiempo.
Female pelvic organ prolapse (POP) is a frequent condition which can reach up to a 40% among multiparous women. Its associated conditions, such as urinary and faecal incontinence are important problems to deal with when studying these patients.
An adequate knowledge of the pelvic floor anatomy and physiology, as well as the understanding of the POP physiopathology are fundamental when planning the treatment of these pathologies.
There are multiple POP treatment alternatives, not all of which are surgical.
The diagnosis of each of the defects will allow the planning of the most adequate surgical technique. The repair of each of the levels involved is essential to achieve a better result in time.
El prolapso de órganos pélvicos femenino (POP) es una de las indicaciones más comunes dentro de las cirugías ginecológicas. Se estima en los Estados Unidos que 200.000 cirugías por año son realizadas por esta causa. Entre un 7,5-14% de las histerectomías realizadas tiene como causa el POP (1). El estudio Women´s Health Initiative (WHI) describe que un 41% de mujeres no histerectomizadas y el 38% de las mujeres histerectomizadas tenían algún tipo de prolapso (2). En este mismo trabajo, el prolapso del compartimento anterior siempre fue el más frecuente, tanto en mujeres nulíparas como en multíparas y en mujeres histerectomizadas versus las no histerectomizadas.
La incidencia de cirugía por POP aumenta con la edad. Se estima que el riesgo de tener alguna intervención por ésta causa a la edad de 80 años es de un 11,1% y que el riesgo de re-operación es de un 30%. Dado que la expectativa de vida de la población en EE.UU. ha ido aumentando, se estima que el año 2030 el 20% de la población será mayor a 65 años, por lo tanto el volumen de cirugias por POP aumentaría en forma significativa (45%) (1). La misma situación se espera que suceda en Chile, ya que según datos publicados por el Institute Nacional de Estadísticas (INE), para el año 2025 el 20,1% de la población será mayor de 60 años (3).
La incidencia y prevalencia del POP es difícil de estimar, dado que éste sólo se torna sintomático una vez que se exterioriza desde el introito.
Es importante considerar que la prevalencia de incontinencia urinaria en mujeres en el periodo reproductivo Mega aun 40% y sube a un 50% en el periodo post reproductivo (4). La incontinencia anal se encuentra entre 6-28% de la población femenina en los Estados Unidos (5, 6). Por último, la asociación entre incontinencia de orina e incontinencia anal llega a un 9% (7).
Estos últimos elementos son importantes de tener en cuenta al enfrentar una paciente con POP, ya que no se debe pasar por alto la patología de la vía urinaria y rectal dado el alto porcentaje de asociación entre ellos.
Anatomía del piso pélvicoEl soporte normal del piso pélvico depende de estructuras pasivas (huesos y tejido conectivo) y estructuras activas (músculos y nervios). El tejido conectivo que soporta los órganos pélvicos se organiza como colágeno denso (ligamentos y tendones) y en una estructura menos definida de colágeno, músculo liso, elastina y tejido vascular conocida como la fascia endopélvica.
La parte superior de la vagina y útero están suspendidas hacia la pelvis ósea por el complejo de ligamentos útero sacro y ligamentos cardinales. Estos conforman alrededor del cérvix uterino, lo que es conocido como el anillo pericervical.
Hacia las paredes laterales de la pelvis, la fascia endopélvica se condensa en una estructura llamada arco tendíneo de la fascia pélvica (linea blanca), lugar donde la fascia pubocervical y tabique rectovaginal, estructuras que separan vagina de vejiga y vagina de recto respectivamente, se anclan lateralmente hacia las paredes de la pelvis.
El cierre del diafragma pélvico está dado por el músculo elevador del ano. Este está constituido por diferentes haces musculares (haz pubococcígeo, puborrectal e iliococcígeo) que transcurren desde la pelvis ósea y que rodean lo órganos pélvicos. Ésta estructura de músculo estriado presenta una abertura anterior llamada hiato urogenital, por donde transcurre hacia el exterior la uretra, vagina y recto.
Todos los órganos pélvicos se recuestan sobre el músculo elevador del ano (posición horizontal) y sólo el tercio inferior de uretra, vagina y recto tienen una posición vertical, asi ellos pueden transcurrir a través del hiato urogenital hacia el exterior. Cuando se produce un aumento de la presión intraabdominal, ésta se transmite hacia la pelvis, horizontalizando los órganos sobre el músculo elevador del ano. Este además se contrae, disminuyendo el área del hiato urogenital. De esta manera la presión se ejerce sobre el músculo y no hacia el hiato urogenital, evitando la lesión de las estructuras pasivas de soporte y por ende la producción del prolapso genital.
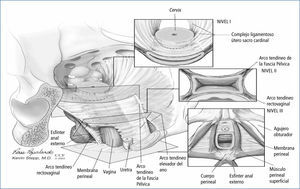
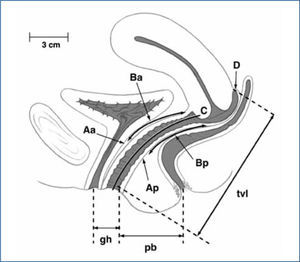
La hipótesis de la hamaca, introducida el año 1994 por De Lancey (8) divide el soporte de la pelvis en 3 niveles: I) Soporte superior, II) Soporte vaginal medio y III) Soporte vaginal distal o de fusión. Estos 3 niveles están relacionados entre si y existe un continuo, el cual nunca se debe perder. El daño en los distintos niveles, nos permite comprender de mejor manera la producción del POP. Identificar y comprender la correlación de estos 3 niveles son fundamentales al momento de realizar cirugía reconstructiva por prolapso genital (Figura 1).
Este nivel está compuesto por el complejo de ligamentos útero sacro cardinal y el anillo pericervical. Daño a este nivel, se asocia a prolapsos del compartimento apical: prolapso uterino, prolapso de cúpula vaginal post histerectomía o enterocele.
Nivel IIEste nivel está compuesto por el tercio medio de la vagina, específicamente el tabique rectovaginal y fascia pubocervical. Daño a éste nivel producirá prolapsos en el compartimento anterior (cistocele) o del compartimento posterior (rectocele).
Nivel IIIEste nivel está compuesto por el cuerpo del periné y la estructuras que lo conforman: Esfinter anal externo, músculos superficiales del periné y la membrana perineal. Daños a éste nivel se manifiestan como desgarros perineales o cuerpos perineales deficientes.
Se debe comprender que los ligamentos, fasciasy el músculo elevador del ano se pueden dañar en diferentes lugares. Es asi como lesiones de las fascias a nivel de la linea blanca se conocen como lesiones paravaginales. Las rupturas se pueden producir a nivel central, transverso, tanto a nivel apical como en su inserción a nivel del cuerpo perineal. Por otra parte la lesión del músculo elevador del ano, avulsión, que es más frecuente en su inserción en el pubis anterior derecho, se manifiesta como un aumento del área del hiato urogenital (9).
FisiopatologíaAl analizar la etiología del POP, en general el punto de inicio es una lesión del músculo elevador del ano. Estas lesiones producen un aumento del área del hiato urogenital. Esto a su vez produce estiramiento y ruptura de los elementos de sostén, como son las fascias y los ligamentos. Dependiendo de cuál es la estructura que se rompe, será la manera en que se manifestará el prolapso.
Las lesiones de los tejidos pélvicos, la mayoría de las veces comienza con los partes. Sin embargo, existen otras condiciones asociadas como factores congénitos, alteraciones del colágeno, lesiones neurológicas, cirugías pélvicas previas, obesidad, enfermedades respiratorias crónicas, hipoestrogenismo e incluso actividades laborales asociadas a valsalva importante.
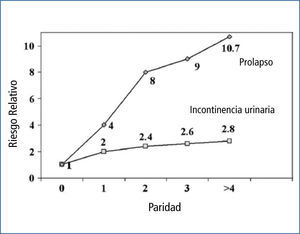
En la población del estudio WHI, el nivel de instrucción básico y el mayor número de partos vaginales fueron un buen predictor para prolapsos estadio II o mayor (10). También está claramente establecido que el riesgo relativo de prolapso genital aumenta en forma significativa con el número de partos (11) (Figura 2). En el año 2009 Valsky publica que el riesgo relativo de trauma del elevador del ano aumentaba a 2 cuando la circunferencia craneana era mayor a 35cm y 3,4 veces cuando el diámetro era sobre 35,5cm. Por otra parte el riesgo relativo se duplicaba cuando la segunda fase del trabajo de parto era mayor a 90 minutes y aumentaba a 3,5 veces cuando se prolongaba sobre los 160 minutes (12).
Es importante entender que las disfunciones del piso pélvico depende de diferentes condiciones que aumentan el riesgo: Factores predisponentes, estimuladores, promotoresy descompensadores (Tabla 1).
Factores de riesgo de POP
| Factores Predisponentes | Factores Estimuladores | Factores Promotores | Factores Descompensadores |
|---|---|---|---|
| • Sexo | • Parto | • Constipación | • Envejecimiento |
| • Neurológico | • Lesión neurológica | • Profesión | • Demencia |
| • Anatómico •Colágeno | • Lesión muscular | • Recreación •Obesidad | • Debilidad • Enfermedades |
| • Muscular | • Radiación | • Cirugía | • Medioambiente |
| • Cultural | • Ruptura de tejido | • Enfermedad pulmonar | • Medicamentos |
| • Ambiental | • Cirugía radical | • Tabaquismo | |
| • Menopausia | |||
| • Infecciones | |||
| • Medicamentos |
Modificado de: Bump Q Norton P. Epidemiology and natural history of pelvic floor dysfunction. In: Bump R and Cundiff G, guest editors. Obstetrics and Gynaecology Clinics of North America. Urogynecology and Pelvic Floor Dysfunction. Vol. 25 N4 Dec 1998.
El diagnóstico de POP es estrictamente clínico. Sin embargo existe la posibilidad de utilizar resonancia nuclear magnética dinámica y ultrasonido transperineal 3D y 4D. La evidencia no ha demostrado una clara asociación en el diagnóstico de la magnitud del POP y estas herramientas. Sin embargo es promisorio su futura, en especial del ultrasonido, por su bajo costo y mayor accesibilidad (13).
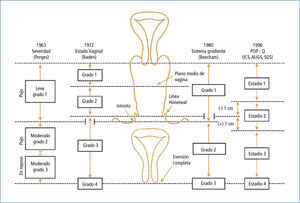
ClasificaciónDurante muchos años, los ginecólogos utilizaron distintos tipos de clasificaciones para referirse a los tipos de prolapso y sus diferentes magnitudes (14). En el año 1996 la Sociedad Internacional de Continencia (ICS) publicó una estandarización en la terminologia del POP, la cual es conocida como POP-Q (15). El objetivo de ésta, era que fuera una clasificación reproducible y fácil de aprender, y de ésta manera poder extenderla a las unidades de piso pélvico y ginecólogos. También era el anhelo que todas las publicaciones referidas al tema pudieran utilizar el mismo idioma. Sin embargo después de algunos años de implementada esto no sucedió. Dado lo anterior, se publicó en el 2006 una modificación de la descripción original, con el fin de simplificar la clasificación. Ésta aún se encuentra en fase de validación (16, 17).
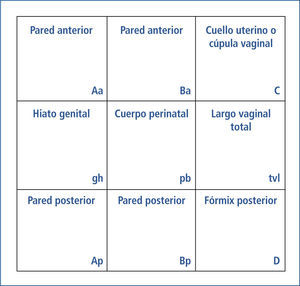
Clasificación POP-Q, evita el uso de terminologia como cistocele o rectocele. En su lugar asigna 2 puntos de referencia en la pared vaginal anterior (Aa y Ba), 2 puntos en la pared vaginal posterior (Ap y Bp), un punto relacionado al cérvix (C), un punto en relación al fórnix posterior (D) y asigna medición de la longitud vaginal total (tvl), medición del hiato genital (gh) y la medición del cuerpo perineal (pb).Todos estosvalores se llevan a una cuadrícula para un registro adecuado (Figura 3 y 4). El punto de referencia utilizado para objetivar el descenso de los distintos puntos antes descritos es el himen.
A los 6 puntos de referencia se les asigna números negativos cuando se encuentren por sobre el himen y números positivos cuando se encuentren por fuera de éste. Las mediciones de longitud vaginal, hiato genital y cuerpo perineal serán siempre números positivos.
Registrados estos valores, se podrá definir el estadio de descenso de cada uno de los compartimentos: anterior, posteriory apical. Estos serán:
0: cuando no hay descenso.
I: el descenso sea 1 cm por sobre el himen.
II: el descenso es +/- 1cm del himen.
Ill: cuando el descenso es +1 cm del himen y la protrusión no sea mayor a 2cm de la longitud vaginal.
IV: cuando estamos frente a una procidencia completa (Figura 5).
Toda la terminología, evaluación clínica, examen físico y exámenes de complemento han sido estandarizados por las 2 sociedades internacionales más importantes en patología de piso pélvico (IUGA e ICS). El objetivo de este trabajo fue poder unificar terminologías y poder llevar un registra adecuado de los pacientes. De esta manera una vez publicados los resultados, toda la comunidad médica sepa a que se refieren los autores (18).
El objetivo de una buena historia clínica es podertener una clara idea de la duración, progresión y el impacto en la calidad de vida de una determinada patología. Este último concepto es fundamental al enfrentarse a una paciente con POP, dado que sólo estudiaremos y ofreceremos un tratamiento a aquellas pacientes en la cuales su calidad de vida se vea afectada.
Las causas de consulta en pacientes con POP son: sensación de peso o dolor en la región genital, sensación de masa en la región genital, masa genital palpable, dolor lumbar inespecífico, disfunción sexual o disfunción defecatoria (Constipación o digitación).
Durante el examen físico el estado general del paciente y su deambulación son importantes de evaluar. El examen ginecológico se debe realizar en una Camilla ginecológica, dado que ésta será en general la posición utilizada en caso de una intervención quirúrgica. El screening neurológico básico, buscando los reflejos anal y bulbo cavernoso además de la sensibilidad de la piel en toda la región genital es absolutamente recomendado. El explorar todo el abdomen es fundamental, con el fin de no pasar por alto patología del abdomen superior.
La inspección genital se realiza con el fin de pesquisar lesiones cutáneas asociadas a la incontinentia de orina o anal, además descartar la presencia de fistulas o cicatrices relacionadas a atención de partos o de cirugías reconstructivas previas.
Antes de introducir un espéculo en la vagina, se debe solicitar a la paciente realizar un pujo y lograr un valsalva máximo, asi el clínico tiene una idea de las características del soporte pélvico de la paciente. Si en la posición de litotomia no se logra reproducir los síntomas y signos que la paciente refiere, se recomienda el reexaminar a la paciente de pie, o inclusive en el siguiente control solicitándole a ella realizar actividad fisica suficiente como para desencadenar la presencia de su prolapso.
Antes de evaluar el grado de descenso de las paredes vaginales y órganos pélvicos, se debe inspeccionar el cuello uterino y tomar la citologia cervical correspondiente de acuerdo al plan de screening establecido en dicha población. Se recomienda utilizar el espéculo de Graves, dado que éste se desarticula y permitirá evaluar con una hoja de éste los compartimentos anterior y posterior por separado. Se buscará descenso de las paredes vaginales, útero, cúpula vaginal y la presencia o ausencia de rugosidades en la mucosa vaginal.
El tacto vaginal bimanual nos permitirá sospechar la presencia de patologias en los órganos pélvicos. También nos dará una idea del soporte del cérvix y de la cúpula vaginal. En éste momento es adecuado evaluar las características del músculo elevador del ano, tanto la capacidad de contracción de éste como la de su relajación. El buscar dirigidamente puntos dolorosos, si la paciente los refiere, es también una obligación durante el examen fisico.
Finalmente la inspección anal, buscando la ausencia de los pliegues fisiológicos pueden hacer sospechar la presencia de daño del esfínter anal externo. El tacto rectal nos permitirá evaluar el tono muscular esfinteriano y descartar la presencia de alguna masa rectal baja.
TratamientoExisten diversos tratamientos para el POP. La identificación del tratamiento más adecuado para una determinada paciente dependerá de múltiples aspectos: edad, tipo de prolapso, estadio del prolapso, cirugías previas y estilo de vida.
Se le puede proponer a la paciente la observaciôn de su prolapso cuando éste es asintomático.
La meta del tratamiento será corregir el prolapso genital y sus patologias asociadas en un mismo acto quirúrgico, si esto es posible. Muchas veces se debe combinar tratamiento médico - kinésico junto con el tratamiento quirúrgico.
Desde el año 2001 en adelante, el NIH Standarization Workshop, consideré como éxito de tratamiento sólo parámetras anatómicos, por lo tanto las pacientes sometidas a cirugia que quedaban en estadio 0 se consideraban curadas. Mejorías eran aquellas pacientes que quedaban en estadio I, por sobre 1 cm del himen, y las persistencias/recurrencias o fallas eran las pacientes que quedaban en estadio II o mayores, sin importar la sintomatologia de ellas (19).
En el año 2009 estos conceptos cambian dado que el Pelvic Floor Disorders Network, incorpora otros elementos a la definición de cura: Ausencia de síntomas por bulto genital, el éxito anatómico lo considera estadio II desde el himen hacia arriba y la ausencia de retratamiento por la misma condición (20). En pacientes sometidas a cirugías por POP, ésta definición es la propuesta a utilizar en la actualidad para definir el éxito de tratamiento.
ITratamiento conservadorLa rehabilitación pelviperineal (RPP) podría ser una alternativa en estados iniciales de prolapso genital y como terapia coadyuvante en estadios más avanzados.
Los pesarios, la forma más antigua de tratamiento del POP, sigue siendo una buena alternativa a ofrecer. Esto dado su bajo costo, facilidad de uso y bajo riesgo de complicaciones. Estos son en especial indicados cuando la paciente rechaza la cirugia como tratamiento, cuando existe contraindicación quirúrgica por otras condiciones o a la espera de su cirugia en caso de prolapso muy avanzados. Los riesgos asociados al uso de estos dispositivos son: Infecciones vaginales, expulsión del pesario, úlceras vaginales e incluso fistulas secundarias a su uso.
II. Tratamiento quirúrgicoAl enfrentar una paciente desde el punto de vista quirúrgico, se debe tener una clara idea de la anatomia y de los conceptos de soporte de las estructuras del piso pélvico. Tal como lo revisamos previamente en éste articulo. Al reconstruir los elementos de sostén, debemos asegurarnos que los 3 niveles descritos por De Lancey sean reparadosy conectados entre ellos.
Debe quedar claramente establecido que la cirugia por POP se realiza en pacientes en las cuales existe una alteración en su calidad de vida, ya que la paciente debe aceptar los riesgos y complicaciones inherentes al procedimiento ofrecido.
Como también fue analizado anteriormente, hoy en dia la percepción de éxito puede ser diferente entre el médico y la paciente. Sin embargo deben prevalecer los síntomas de la paciente por sobre el éxito anatómico puro.
El abordaje quirúrgico se basará en: tiempo de recuperación, durabilidad del procedimiento, riesgo de complicaciones, riesgo de cuerpo extraño en el caso de recibir una malla y en el deseo de mantener vida sexual activa.
Los conceptos básicos en la cirugia reconstructiva son: diagnosticar todos los defectos a reparar, utilizar antibiótico profilaxis de acuerdo a lo establecido por la institución donde se realiza el procedimiento, la mucosa sobre los defectos reparados se debe recortar el minimo posible, realizar una buena hemostasia, realizar un buen vaciamiento vesical, no utilizar fleet enemas o incluso colocar una jareta anal durante la cirugia la cual se debe retirar al final del procedimiento (21). Finalmente el uso de un packing vaginal es importante para disminuir el riesgo de hematomas.
Al abordar la cirugia del compartimiento anterior, lo más importante es definir si existe o no compromiso del compartimento apical. Si no hay compromiso apical en pacientes sin cirugias previas y sin factores de riesgo adicional, el resultado utilizando técnicas tradicionales, como la plicatura de la linea media o la reparación sitio especifica son una buena alternativa, ya que reportan un éxito cercano al 90% (22). Este mismo grupo de pacientes originalmente se publico en el año 2001, demostrando fallas de acuerdo a criterios estrictamente anatómicos (NIH) entre un 40 - 60% (23). A partir de ese año en adelante se comenzó a utilizar en forma masiva mallas por via vaginal, con el fin de lograr mejores resultados anatómicos. Es asi como los resultados anatómicos fueron mejores, sin embargo la tasa de complicaciones inherentes al uso de mallas aumentó (24-26).
Hoy en dia se recomienda el uso de mallas en el compartimento anterior sólo cuando el prolapso de este es mayor a un estadio II y recidivado. Por otra parte cuando no se encuentra fascia para reparar o además se asocia a un aumento de la presión intra-abdominal, también tendria cabida el uso de mallas por via vaginal (27).
Si existe compromiso apical en pacientes con prolapso del compartimento anterior, se le deberá realizar alguna de las técnicas de reconstrucción del ápice vaginal, además de la reparación del compartimento anterior. En éste grupo de pacientes, si esto no se realiza, el riesgo de recidiva es mucho mayor (28).
Cuando se enfrentan prolapsos del compartimento posterior, las técnicas quirurgicas tradicionales ofrecen una excelente alternativa de cura. Al comparar la vía vaginal versus la vía transanal se mostró que la primera es mejor, tanto en los resultados clinicos como en la satisfacción de la paciente post cirugia (29).
Al comparar la reparación por via vaginal sitio especifica con la plicatura en la linea media, se mostró que los resultados son similares. El éxito es cercano al 90%. Al utilizar implantes biológicos los resultados empeoran (54% de cura) y al utilizar mallas sintéticas el éxito es similar a las técnicas clásicas, sin embargo las complicaciones inherentes al uso de las mallas es sobre el 10% (30, 31).
De acuerdo a lo anterior y la última revisión del Cochrane Database, no existe evidencia suficiente para recomendar el uso de mallas en la reparación del compartimento posterior (32).
El compartimento apical nos ofrece mayor cantidad de alternativas en su reparación y en general con buenos resultados. La sacrocolpopexia tanto por via abdominal como laparoscópica son el gold standard. Todas las otras técnicas se comparan con éstas. En una revisián sistemática el año 2004, la sacrocolpopexia reportó un éxito entre un 78-100%, en tanto que las complicaciones inherentes al uso de mallas por via abdominal fue cercana al 3% (33). En la revisión Cochrane del año 2010 la sacrocolpopexia reportó RR 0,23 al compararla con la suspensión sacroespinosa y además mostró menor dolor post operatorio (32). Por lo tanto cuando uno se enfrenta a una paciente joven y sexualmente activa, la primera elección debería ser ésta, dado que el eje de la vagina es más parecido al fisiológico, la longitud vaginal es mejor (sexualmente activas) y los riesgo de complicaciones intra-abdominales durante la cirugia son aceptables (< al 5%).
La suspensión sacroespinosa, técnica tremendamente popular durante muchos años en EE.UU., reporta buenos resultados de suspensión del compartimento apical, sin embargo, dado que ésta cambia el eje vaginal hacia los costados, el riesgo de aparición de prolapso del compartimento anterior es de aproximadamente un 30% (34).
La suspensión a los ligamentos útero sacras alto por vía vaginal, también reporta un éxito sobre el 90%, sin embargo el riesgo de acodadura de urèteres y obstrucción de estos demostró que era cercano al 11%. Es por esto que èsta técnica quirúrgica, además de requerir de un cirujano con habilidades adecuadas porvia vaginal, obliga el uso de cistoscopia y la administración de indigo carmin endovenoso para asi tener la certeza de la permeabilidad de ambos uréteres (35).
Finalmente los procedimientos obliterativos como la colpocleisis de Le Fort o la Colpectomia parcial siguen siendo una alternativa a ofrecer. Estas técnicas sólo se pueden realizar en pacientes de edad avanzada las cuales se encuentran sin actividad sexual y que no deseen tenerla en el futura. Su éxito supera el 90% teniendo tasa de complicaciones muy bajas (36, 37).
El autor declara no tener conflictos de interés, con relación a este artículo.