La otitis media con efusión (OME) u otitis media serosa, se define por la presencia de fluido en el oído medio. Se trata de una de las patologías más frecuentes del oído. Tiene un curso autolimitado en la mayoría de los casos, sin embargo puede comprometer la audición del paciente por periodos de tiempo variable, llegando a veces a comprometer el desarrollo del lenguaje, el habla o el aprendizaje del sujeto. Puede tener manifestaciones en el equilibrio del paciente o producir cambios en la membrana timpánica que requieren tratamiento quirúrgico en algunos casos.
El diagnóstico precoz y el tratamiento adecuado son esenciales para evitar tratamientos más agresivos en el manejo de una patología de naturaleza benigna y prevenir las secuelas anatómicas y funcionales que pueden resultar de un tratamiento incorrecto o inoportuno.
Se entregan pautas de diagnóstico y tratamiento actualizadas para el correcto manejo de la OME.
Otitis media with effusion (OME) or Serous otitis media, is defined by the presence of fluid in the middle ear. This is one of the most common diseases of the ear. It has a self-limiting course in most cases, but may affect the patient's hearing for varying periods of time, sometimes compromising speech or language development or determine a learning problem. Some patients experiment balance symptoms or have changes in the tympanic membrane that may require surgical treatment.
Early diagnosis and proper treatment are essential to avoid aggressive treatments in managing a benign disease and prevent anatomical and functional consequences, that can result from an inopportune assessment or an inappropriate treatment.
The aim of this review is to give an update of the diagnostic and treatment, delivered for the proper management of this disease.
La otitis media con efusión (OME) (también llamada otitis media serosa, otitis media secretora o líquido en el oído) se define por la presencia de líquido en la cavidad del oído medio, sin signos ni síntomas de infección aguda 1.
En niños preescolares, pueden darse en promedio 4 episodios al año de OME autolimitada, habitualmente asociada a cuadros respiratorios agudos 2. También puede presentarse una OME en forma espontánea, en relación a una disfunción de la trompa de Eustaquio o por la respuesta inflamatoria que sigue a una otitis media aguda (OMA).
Dado que esta patología es más frecuentemente entre los 6 meses y los 4 años de edad 3 y que la mayor cantidad de evidencia se refiere a ese grupo etario, nos referiremos en este artículo a ese grupo de población.
La mayoría de los episodios se resuelven espontáneamente, pero, 30-40% de los pacientes tiene episodios recurrentes y en 5-10%, estos episodios pueden durar más de un año 4.
La persistencia de la OME por más de 3 meses se denomina OME crónica y suele estar acompañada de una hipoacusia conductiva, síntomas del equilibrio, mal rendimiento escolar, problemas de conducta, molestia en el oído o alteraciones medibles en la calidad de vida. Menos frecuentemente la persistencia de la OME estará asociada a alteraciones estructurales de la membrana timpánica que requieran tratamiento quirúrgico 4.
Debido a la alta prevalencia de la OME, su evolución variable desde una patología sin impacto para el paciente a una condición que puede llegar a comprometer la calidad de vida o la integridad de la anatomía del oído, presentamos una puesta al día de los conceptos actuales de diagnóstico y tratamiento de la otitis serosa. En la literatura internacional en inglés, contamos con pautas de tratamiento tanto para la OME como para la indicación correcta de los tubos de ventilación timpánicos. En esta revisión se pretende dar a conocer las principales indicaciones y sus argumentos centrales que las sustentan.
MÉTODOSe presenta un artículo de revisión descriptiva. Para llevarlo a cabo, se realizó una búsqueda en Medline de la literatura reciente asociada a otitis media con efusión, incluyendo los artículos relacionados a otitis media recurrente y tubos de ventilación timpánicos. Se revisaron los artículos que contenían información relevante con respecto a la epidemiología, evolución natural, el diagnóstico y tratamiento de la enfermedad, para dar a conocer las conductas actuales en el manejo práctico de la OME tanto para médicos otorrinolaringólogos como pediatras y médicos generales.
CONSIDERACIONES EN EL DIAGNÓSTICO DE LA OMELa sospecha de OME se presenta en diferentes escenarios, puede ser detectada en un estudio auditivo de tamizaje neonatal o en pacientes pediátricos 6, un hallazgo del examen físico o detectada por la sintomatología asociada a OME como pérdida auditiva, molestia en el oído, alteraciones del equilibrio, otalgia leve, alteraciones del desarrollo del habla o el lenguaje, mal rendimiento escolar, conducta inquieta, entre otros.
El examen físico es variable, el tímpano puede tener un aspecto normal, una leve pérdida de la transparencia, coloración rosada, hipervascularización de la membrana timpánica, ligera retracción de la membrana timpánica, nivel hidroaéreo o burbujas de aire que se ven por transparencia o francamente presentar bolsillos de retracción o atelectasia timpánica 4.
Otoscopía neumáticaDesde las primeras guías publicadas para el manejo de la Otitis media con efusión en Estados Unidos 5 se plantea la otoscopía neumática como una forma de confirmación del diagnóstico de OME, inicialmente se indicaba como una técnica muy útil en manos expertas, pero ya en las guías de la Academia Americana de Otorrinolaringología y Cirugía de Cabeza y Cuello (AAO) de 2004 1 aparece como “fuertemente recomendable” la realización de esa técnica para el diagnóstico de OME. Esta recomendación se mantiene vigente hasta la actualidad 4, aunque se reconoce que en estudios realizados en atención primaria sólo entre el 7 y el 33% de los casos de OME fueron diagnosticados con otoscopía neumática.
La otoscopía neumática consiste en insuflar aire con una pera de goma adosada al otoscopio, mientras se observa la membrana timpánica. Lo normal es la observación de un ligero movimiento de la membrana con el cambio de presión producido en el conducto auditivo externo (CAE), pero cuando existe OME, el líquido en el oído medio reduce en forma significativa o elimina en forma completa esa movilidad. Esta prueba, fácil de aprender por cualquier examinador entrenado en otoscopía, tiene una sensibilidad de 94% para la detección de OME y una especificidad de 80%, comparada con la timpanocentésis (punción timpánica) 4. La limitante de la técnica está en la poca difusión que tiene entre los médicos clínicos.
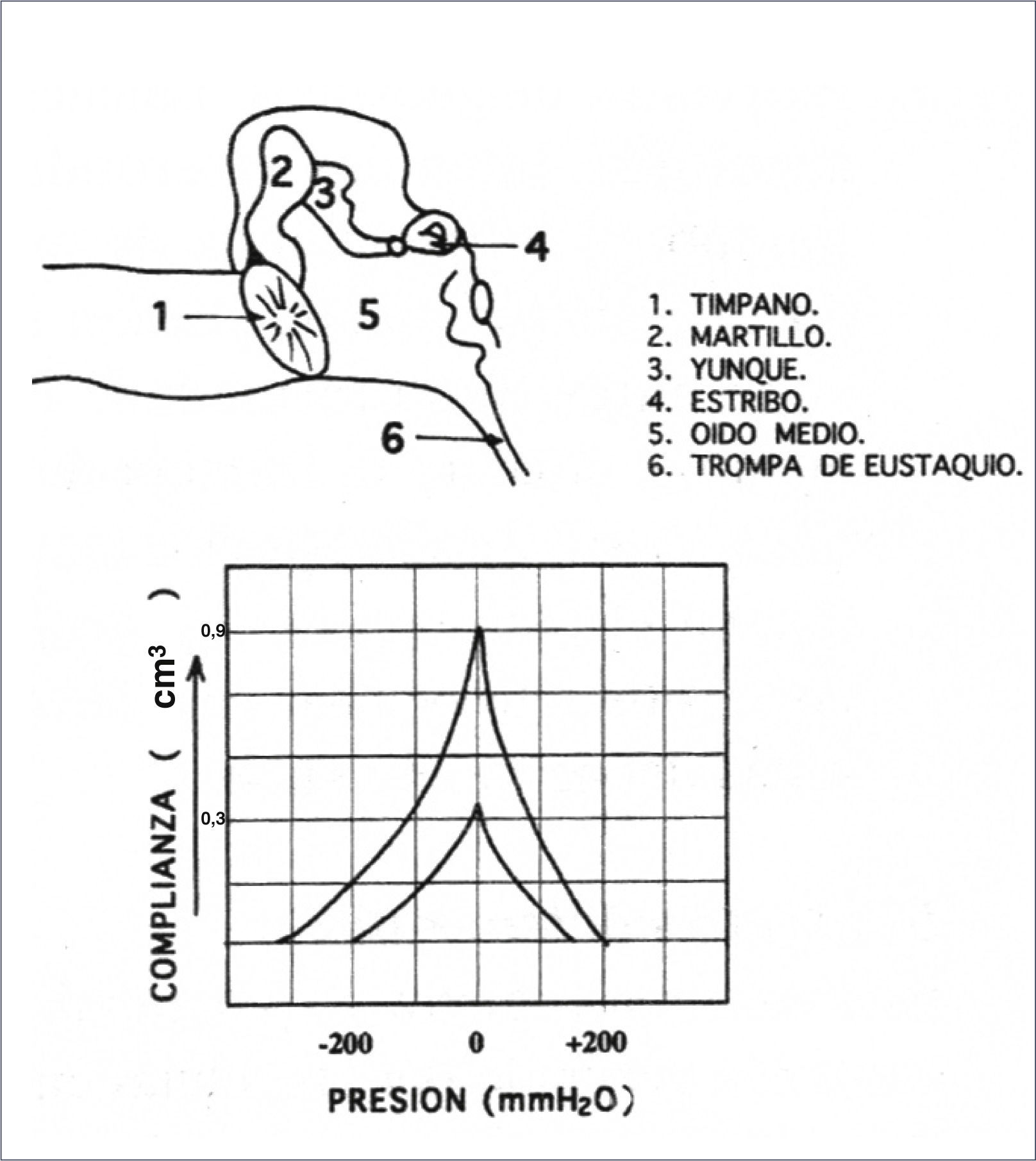
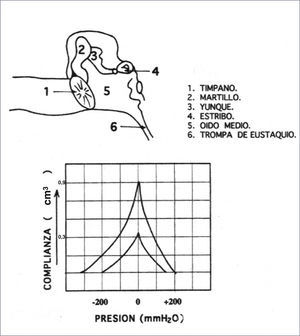
ImpedanciometríaEl examen más difundido para la detección de la OME es sin duda la Timpanometría o Impedanciometría. Puede realizarse en pacientes que no cooperan para la realización de la otoscopía neumática o en los cuales la realización de ésta no es concluyente. Usualmente es indolora, simple y existen incluso aparatos portátiles para realizarla. Esta prueba entrega una medición objetiva de la movilidad de la membrana timpánica, al graficar la magnitud de la energía sonora reflejada por ésta, emitida por una pequeña sonda en el Conducto Auditivo externo (CAE). El resultado se expresa como un gráfico llamado timpanograma que tiene como parámetros la presión de aire (en decapascales: daPa) en el CAE en el eje X y la admitancia estática o compliancia (en cm3) en el eje de las Y, que refleja la energía absorbida por la membrana timpánica (Figura 1). Adicionalmente se suele graficar en el reporte del examen, el volumen estimado del CAE distal a la sonda de medición lo que aporta información al examinador sobre las características de la membrana timpánica.
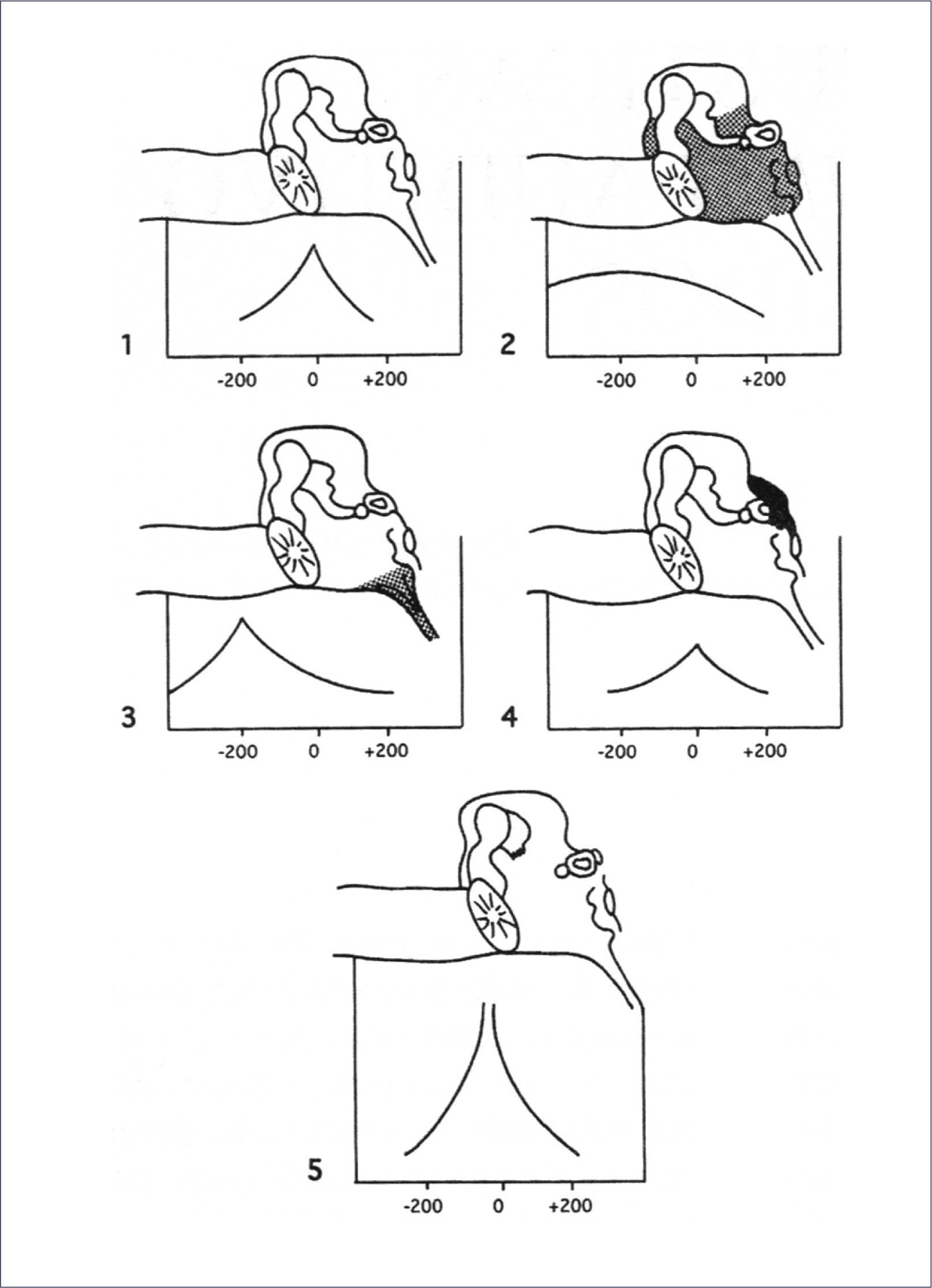
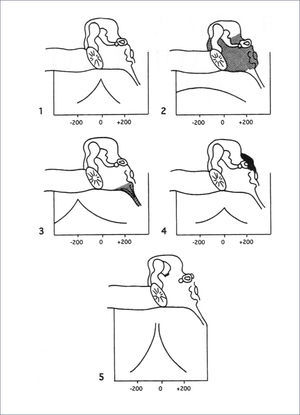
La interpretación de la Impedanciometría se ha realizado tradicionalmente por la forma de la curva, siendo la curva normal “A” (con un peak que se encuentra a una presión entre -100 y +50 daPa y una compliancia entre 0.3 y 0,9cm3 para los niños). Deca Pascales (daPa)
Pueden presentarse alteraciones de la compliancia con las variantes “Ad” que es una curva que muestra una membrana muy laxa, porque el peak de compliancia está por sobre 0.9cm3 en niños (o sobre 1.7cm3 en adultos). Ésta última, estaría asociada a discontinuidad de la cadena de huesecillos o a bolsillos de retracción de la membrana timpánica. La curva “As” que tiene un peak de compliancia por debajo de los 0.3cm3, estaría asociado a una cadena de huesecillos rígida, por ejemplo en otoesclerosis o malformaciones de la cadena.
La curva “B”, es una curva plana, que no muestra un peak definido y que está asociada a una alta probabilidad de OME en la mayoría de los casos.
También puede presentarse un peak de compliancia a presiones menores que -100daPa, lo que se llama curva “C” y que representa una dificultad en la ventilación del oído medio por la trompa de Eustaquio, lo que puede asociarse a una probabilidad intermedia de efusión en el oído medio (Figura 2).
Comparada con timpanocentesis (la perforación quirúrgica del tímpano que demuestra la presencia de líquido en el oído medio), la impedanciometría con curva “B” tiene una sensibilidad para el diagnóstico de OME de 90-94% y una especificidad de 50-75% 4.
En los casos de una curva “B” debe tomarse en cuenta el volumen del CAE. El volumen normal en niños es de 0.3-0.9cm3, mientras que, en el caso de un paciente con tubo de ventilación permeable, el volumen suele ser de 1.0-5.5cm3. En el caso de una perforación timpánica, el volumen puede ser aún mayor. Cuando el volumen del CAE es anormalmente bajo, se debe sospechar una sonda en contacto con la pared del CAE o un CAE obstruido por cerumen.
Merece una atención especial la impedanciometría realizada en menores de 6 meses de edad. Habitualmente se realiza con un tono de 226Hz, sin embargo, en estos pacientes, la curva obtenida difiere mucho de la obtenida en niños mayores. En el caso de los menores de 6 meses, se sugiere realizar la “impedanciometría de alta frecuencia”, que usa un tono de 1000Hz, que ha demostrado tener una mejor sensibilidad en menores de 6 meses 7.
Se recomienda fuertemente la realización de una impedanciometría en niños en que existe sospecha de OME y en que la otoscopía neumática no es concluyente 4.
Consideraciones en pacientes que no pasan el tamizaje neonatalEn los distintos programas de tamizaje neonatal, se observa un porcentaje de pacientes que no pasan, es decir, no obtienen el resultado esperado para confirmar la audición normal en uno o los dos oídos. En un estudio prospectivo de pacientes que no pasan y fueron referidos a reevaluación se observó que el 55% de los pacientes presentaban OME, pero de ellos el 23% tuvieron una resolución espontánea 8. En otro estudio de cohorte se observó que de los niños que no pasan el tamizaje neonatal y que presentaban OME, el 11% tenía asociada a la OME una hipoacusia neurosensorial (HANS), es decir una hipoacusia no causada exclusivamente por la OME 9.
Muchas veces puede ser necesaria la instalación de tubos de ventilación para completar el estudio auditivo de un paciente que presenta OME persistente, para descartar la hipoacusia conductiva y ver reflejado en el estudio auditivo solo la HANS.
El tamizaje neonatal pretende, en general, identificar recién nacidos con hipoacusia para tratar oportunamente esta condición y así minimizar o evitar las consecuencias en el desarrollo cognitivo y del lenguaje. La OME aparece como una causa frecuente de falla en el tamizaje, pero la presencia de la OME no descarta otras causas de hipoacusia como la HANS. Por ello la AAO recomienda, en sus guías clínicas de OME, dejar constancia de la presencia de OME en la historia clínica de los neonatos que no pasan el tamizaje, teniendo la precaución de aconsejar a los padres un seguimiento estricto hasta la resolución de la OME (independiente del tratamiento que se requiera) y posterior reevaluación de la audición en busca de una HANS 4.
Niños con factores de riesgo y OMEExiste un grupo especial de pacientes portadores de OME, que son niños que presentan comorbilidades que determinarán una susceptibilidad especial a alteraciones del desarrollo del habla, del lenguaje y del aprendizaje cuando se presenta conjuntamente con OME y que en algunos casos se asocia a una prevalencia de OME más alta que la observada en la población general.
En estos niños se recomienda una especial atención en el diagnóstico de los factores de riesgo y se recomienda, siempre realizar una búsqueda dirigida de OME al momento del diagnóstico de la condición de riesgo específica y volver a realizar pruebas de tamizaje para detectar OME a la edad de 12-18 meses si es que el diagnóstico del factor de riesgo es antes del año de vida 4.
Estos factores de riesgo asociados a OME son 1:
- •
Hipoacusia permanente, independiente de la OME.
- •
Alteración o retraso de lenguaje confirmado o sospechado
- •
Desórdenes del espectro autista u otros trastornos del desarrollo.
- •
Síndromes genéticos (Down, desórdenes craneofaciales, entre otros) que incluyen alteraciones del lenguaje o cognitivas.
- •
Ceguera o compromiso visual irreversible.
- •
Fisura palatina con o sin síndrome asociado.
- •
Retraso del desarrollo psicomotor.
En el caso que se diagnostique OME en un niño con factores de riesgo y que sea de esperarse una evolución lenta (o sea que tenga una curva tipo “B” o que la OME tenga más de 3 meses de evolución), la guía práctica de la AAO para el uso de tubos de ventilación en niños recomienda la instalación de los mismos 10.
Tamizaje en niños sanos en busca de OMEEn contraste con los pacientes con factores de riesgo, en los pacientes sin factores de riesgo del desarrollo, por la presencia concomitante de OME, se espera una evolución favorable en la mayoría de los casos.
Una evaluación sistemática de Cochrane database de los pacientes sanos sometidos a tamizaje en busca de OME no mostró diferencias significativas en el desarrollo de la comprensión de lenguaje o en el lenguaje expresivo entre los pacientes tratados precozmente por OME detectados con esta estrategia 11.
Si consideramos la hipoacusia, una impedanciometría tipo “B” tiene un valor predictivo positivo para hipoacusia de un 33-49% 12, es decir es muy frecuente encontrar pacientes con OME que no presentan hipoacusia. En esos casos el tratamiento, como se verá más adelante, es solo observar al paciente; por lo tanto, el tamizaje no tendría una efectividad en conducir a medidas terapéuticas efectivas.
Finalmente, la alta prevalencia de la OME en la población (15-40% de los preescolares sanos) haría que el porcentaje de derivación con ese tamizaje fuera muy alto para conducir a pocas intervenciones de utilidad discutible 3,4.
En resumen, se recomienda no realizar tamizaje rutinario en pacientes asintomáticos y sin factores de riesgo para la presencia de OME 4.
Esta última recomendación se refiere al tamizaje para OME, pero no modifica las pautas de tamizaje auditivo sugeridas por la Academia Americana de Pediatría 6.
Evaluación auditiva en niños con OMEComo se indicó previamente, la OME no siempre compromete la audición de los pacientes y podría observarse hipoacusia en cerca del 50% de los pacientes con OME según los criterios que se use para el diagnóstico de OME. La pérdida auditiva de conducción observada en OME se ha visto que varía entre 10-15db (sobre el umbral en el mismo paciente sin OME), con un promedio de umbral auditivo de 28db (normal menor de 20db) 13.
Dada la alta prevalencia y que existe un importante porcentaje de resolución espontánea de la OME y considerando que el compromiso auditivo será un riesgo en pacientes en que persista por largo tiempo, la evaluación auditiva se recomienda en pacientes en que la OME tiene más de 3 meses de evolución desde la instalación o desde el diagnóstico (si la fecha de inicio es incierta). También en los pacientes que tienen factores de riesgo para la presencia de OME y los pacientes en que se prevé instalar tubos de ventilación de oídos se debe realizar estudios auditivos 4.
Las evaluaciones auditivas deben ser adecuadas a la edad de cada paciente. En general, desde el nacimiento y hasta aproximadamente los 6 meses de edad, la evaluación auditiva se realizará con examen de potenciales evocados auditivos de tronco cerebral. Entre los 6 meses de edad y los 2 años y medio de edad se podrá realizar también, en la mayoría de los pacientes, una audiometría con refuerzo visual (el estímulo sonoro se acompaña de una imagen visual atractiva y el niño se condiciona a dirigir la mirada). Este último se puede realizar con auriculares (lo que permite la evaluación auditiva de cada oído por separado) o, si el paciente no los tolera, a campo libre, es decir, con parlantes ambientales. En este caso, el resultado medido, corresponderá al oído con mejor audición. Entre los 2 y medio y los 4 años se podrá evaluar la audición con una audiometría de juego, en que el niño se condiciona a ejecutar una acción cuando recibe el estímulo auditivo. Desde los 4 años de edad, la mayoría de los niños puede responder una audiometría tonal convencional, similar a la realizada en los adultos 6.
La evaluación de la audición en menores de 4 años siempre deberá individualizarse según las condiciones de cada paciente y lo que se expone en el párrafo anterior son recomendaciones generales, pero en muchos casos tendrá que evaluarse, entre el otorrinolaringólogo y el audiólogo clínico, la estrategia adecuada para obtener la información más precisa posible sobre la audición del paciente en cuestión.
INFORMACIÓN AL PACIENTE CON OMEYa se mencionó la importancia de informar y explicar la presencia de OME en un paciente que no pasa el tamizaje auditivo neonatal. Esto es, para asegurar el adecuado seguimiento, que permita corregir la hipoacusia y establecer con certeza la presencia o no de otras causas de hipoacusia.
En el caso de los pacientes en que se ha diagnosticado OME, existe la recomendación de informar la historia natural de la enfermedad, la necesidad de seguimiento y la posibilidad de secuelas.
Dentro de los factores de riesgo para la ocurrencia de OME, ya se mencionó que puede ocurrir luego de una infección respiratoria aguda, asociada a la disfunción de la trompa de Eustaquio propia de la infancia o como resultado de una OMA.
También existen otros factores que favorecen la formación de OME como la edad, dada la anatomía de la trompa de Eustaquio en los niños (menores de 4 años es más horizontal y más fácilmente colapsable), el ser fumadores pasivos, el sexo masculino y asistir a sala cuna. En los pacientes mayores de 5 años existe una condicionante genética significativa 4.
Por otro lado, en pacientes que tuvieron lactancia materna (menos riesgo mientras más tiempo de lactancia), ésta es un factor favorecedor o de menor riesgo de OME.
En alrededor del 75% de los pacientes con OME, se resuelven dentro de los 3 primeros meses cuando ésta ocurre después de una OMA. Si la OME es de inicio espontáneo y la fecha de instalación es incierta, la probabilidad de resolución espontánea baja a 56%. Sin embargo, si la fecha de instalación es conocida, el porcentaje de resolución (en OME de cualquier causa), sin tratamiento adicional, sube a 90% 14. Por último, si la OME se inicia en verano u otoño, si la pérdida auditiva es mayor a 30 db o si el paciente ha tenido tubos de ventilación previamente, son otros factores que también condicionan a una menor probabilidad de resolución espontánea 12.
Es muy importante tomar en cuenta el grado de repercusión auditiva que tendrá el paciente y en una OME de reciente instalación, con buen pronóstico de resolución espontánea, puede ser adecuado tomar medidas temporales para mejorar su comprensión auditiva, como hablarle mirándolo de frente, que tenga un puesto adelante en la sala de clases, entre otros.
Dentro de las conductas que puede tomar la familia para prevenir nuevos episodios de OME, en casos de OME recurrente, las medidas de higiene para prevenir infecciones respiratorias agudas (vacuna antineumocócica, lavado de manos), favorecer la lactancia materna y disminuir la exposición al humo del tabaco.
Merece atención especial el uso de chupete en lactantes, dado que la limitación de su uso en la noche, en menores de 18 meses de edad, reduce el riesgo de OMA en 30% 15.
Por último, se recomienda informar a la familia del niño que presenta OME bilateral e hipoacusia asociada sobre las posibles repercusiones de esta condición en el desarrollo del lenguaje del niño. Esto pretende alertar a los padres o cuidadores para detectar precozmente alteraciones en el desarrollo del lenguaje y así poder tratarlas oportunamente. El médico debe indagar sobre posibles alteraciones de la comunicación o del lenguaje que pueda estar presentando el paciente en que se diagnostica una OME 4.
TRATAMIENTO DE LA OMEConsiderando que la OME muchas veces será autolimitada, está fuertemente recomendado realizar un “control vigilado” del paciente en que se diagnostica por primera vez una OME, o es un episodio nuevo. Se recomienda un tiempo de observación por 3 meses 4.
La fundamentación de esta recomendación está en la historia natural de la OME de reciente diagnóstico antes mencionada 14, en que vemos que los porcentajes de resolución espontánea son altos. Durante ese período de observación, a veces será necesario tomar conductas para paliar una hipoacusia leve a moderada que puede comprometer en diversas formas la calidad de vida del paciente, en general en forma transitoria.
Existen excepciones para la indicación de control vigilado, que es la OME en paciente con factores de riesgo para OME. En estos pacientes, existe la recomendación de instalación de tubos de ventilación, dado que en ellos podría haber una repercusión mayor que en los pacientes sin factores de riesgo tanto en el desarrollo del lenguaje como en la calidad de vida 4,10. Otra excepción a los tres meses de observación es el caso de los pacientes portadores de OME que además presentan OMA recurrente (ver adelante en indicaciones de tubos de ventilación).
Uso de medicamentos en OMEExiste una fuerte recomendación por parte de la AAO en contra del uso de medicamentos (corticoides, antibióticos, antihistamínicos, descongestionantes) para el manejo la OME. Esto es, considerando que la indicación primaria sea el tratamiento de la OME y no el tratamiento de otra patología asociada que tiene indicación de un medicamento determinado por sí misma. Por ejemplo: esta recomendación no se aplica para un paciente con rinitis alérgica que requiere el uso de antihistamínicos y de inhaladores nasales de corticoides por su rinitis; en este caso, obviamente sí deben usarse los medicamentos.
Corticoides orales y tópicosA pesar de tratarse de indicaciones muy frecuentes para el tratamiento de la OME, las guías clínicas de la AAO ya en los años 1994 y 2004 consideraron insuficiente la evidencia para proponer el uso de corticoides, ya sea orales o tópicos, en el tratamiento de la OME en pacientes de 6 meses a 12 años 1,5. Las nuevas guías de 2016 no han encontrado estudios que avalen un cambio de conducta 4.
En el caso de los corticoides tópicos, un estudio aleatorio, controlado, doble ciego con mometasona comparada con placebo en niños de 4 a 11 años no demostró diferencias en la resolución de la OME. En el mismo estudio, tampoco hubo diferencia en la hipoacusia entre los dos grupos 16, incluso en ese trabajo se reporta efectos adversos de la terapia en sólo el 7% de los pacientes tratados con placebo en comparación con el 22% del grupo con mometasona.
Por otro lado, los pacientes que presentan rinitis alérgica sí tendrían un beneficio con el uso de corticoides tópicos, pero este beneficio está dado por el tratamiento de la inflamación alérgica que sería un factor favorecedor de la OME 17 y no como tratamiento de la OME propiamente tal.
AntibióticosUna revisión de Cochrane de 2012 18 mostró un beneficio discreto en la resolución total de la OME con antibióticos tanto por períodos cortos como largos de uso. Por otro lado, no hubo mejoría en la hipoacusia o en la tasa de pacientes que requirieron tubos de ventilación de oído. Existe nuevamente una excepción para los casos en que el paciente presente una infección bacteriana con indicación de antibiótico por sí misma (p.ej: una sinusitis aguda).
Antihistamínicos y descongestionantesUna revisión sistemática de los estudios aleatorios controlados, que evaluó antihistamínicos y descongestionantes para el tratamiento de la OME, considerando terapias de diferente duración (desde menos de un mes hasta más de 3 meses), mostró en forma consistente la carencia de beneficios de usar estas terapias tanto en la resolución de la OME como de la hipoacusia. Sí se encontró cierto beneficio en la sintomatología alérgica nasal y ocular. En varios análisis se favorece el grupo de placebo considerando el costo y los efectos adversos de los antihistamínicos 19.
El montelukast tampoco se demostró eficiente en la resolución de la OME, aunque un estudio mostró mejoría en la otoscopía, mientras que en otro trabajo que evaluó a los pacientes con impedanciometría, no se mostró beneficio 4.
Otros tratamientos en pacientes con OME:
Si evaluamos otros tipos de tratamientos, encontramos que no se ha realizado trabajos de metodología adecuada que demuestren beneficios con otras terapias médicas complementarias o con medicina alternativa 4.
Existen diferentes tipos de dispositivos comerciales y algunas técnicas de fácil realización “en casa”, para producir presión positiva hacia la salida de la trompa de Eustaquio en la rinofaringe (p.ej: maniobra de Valsalva). En una revisión de Cochrane de 2013 20, se evaluó estos tipos de terapia y no se vio beneficios significativos en la audición o la resolución de la OME, aunque en el análisis de los estudios en grupo, parece haber una tendencia a favorecer la terapia. De todos modos, los autores concluyen que, dado que no hay evidencia de efectos adversos significativos y dado que los costos son bajos en la mayoría de las terapias probadas, no habría contraindicación en sugerir estas maniobras en el período de observación de una OME 20, mientras se espera la resolución espontánea. Dentro de las técnicas usadas, el aparato de Politzer sería la que podría tener mayor eficiencia.
Vigilancia en los pacientes portadores de OME crónicaSe ha señalado anteriormente que la OME que dura más de 3 meses puede considerarse OME crónica. Se recomienda reevaluar a los pacientes con OME crónica cada 3-6 meses hasta que la efusión ya no esté presente, hasta que se observe una pérdida auditiva significativa o hasta que se sospeche alteraciones estructurales de la membrana del tímpano o del oído medio 4.
La idea de esta recomendación es vigilar a un enfermo con una OME asintomática para diagnosticar oportunamente la presencia de hipoacusia, repercusiones en el desarrollo del lenguaje o alteraciones en la membrana del tímpano o en el oído medio que puedan requerir de una conducta terapéutica más activa.
Frente a una OME crónica, los factores que se asocian a una menor probabilidad de resolución espontánea son:
- •
Inicio de la OME en otoño o verano
- •
Pérdida auditiva de más de 30db en el mejor oído
- •
Historia previa de tubos de ventilación de oídos
- •
No tener antecedentes de adenoidectomía 4.
Los pacientes portadores de OME crónica que no tienen factores de riesgo asociados a OME ni alteraciones anatómicas de la membrana timpánica como bolsillos de retracción, medialización de la membrana timpánica o erosión ósea en el oído medio, pueden ser observados por tiempos tan largos como 6-12 meses con un bajo riesgo de secuelas o de alteraciones de la calidad de vida 4.
Indicaciones de tubos de ventilación de oídosEn el caso de pacientes que presentan factores de riesgo asociados a OME, si se prevé un tiempo prolongado de OME, por ejemplo por una curva tipo B en la impedanciometría o si presenta una pérdida auditiva demostrada, se recomienda la instalación de tubos de ventilación 10. Esto último, se cumple incluso sin esperar los 3 meses de evolución, porque se entiende que los pacientes que presentan los factores de riesgo antes mencionados, están expuestos a un riesgo mayor de secuelas asociadas a la OME.
También se recomienda la instalación de tubos de ventilación en el caso de pacientes que presentan una OME uni o bilateral por más de tres meses, en que el paciente presenta algún tipo de síntoma asociado a la OME, que pueden ser tan diversos como problemas de equilibrio, pobre rendimiento escolar, alteraciones de conducta, molestias en el oído o reducción en la calidad de vida motivada por la OME 10.
Ya se mencionó que en los pacientes portadores de OME crónica que presenten pérdida auditiva significativa o en los que se sospecha alteraciones estructurales de la membrana del tímpano o del oído medio, existe la indicación de colocar tubos de ventilación 10.
En el caso de pacientes que presentan OME asociada a OMA recurrente, también se recomienda la instalación de tubos de ventilación 10. La OMA recurrente está definida como 3 o más episodios de OMA bien documentada en los últimos 6 meses o 4 episodios de OMA bien documentados y separados en los últimos 12 meses habiendo sido el último en los últimos 6 meses 10.
En el caso de pacientes que son portadores de tubos de ventilación que presenten otorrea, ésta habitualmente será una manifestación de otitis media aguda, en que muchas veces el paciente no tendrá dolor. En esos pacientes hay una fuerte recomendación de tratar la infección sólo con gotas de antibióticos tópicos (p.ej. quinolonas), estando contraindicadas las gotas con potencial ototóxico como los aminoglucósidos 10. La idea de esta recomendación es no usar antibióticos orales en casos en que no sean necesarios y reservar su uso para casos en que se presente una complicación (p.ej. otomastoiditis) o en que existan factores de riesgo para una infección de mayor magnitud (p.ej. inmunosuprimidos) 10.
Por último, en los pacientes portadores de tubos de ventilación existe una recomendación en contra de indicar tapones de protección contra el agua en forma rutinaria. Existe un estudio aleatorio, controlado, con un gran número de pacientes en un tiempo de 9 meses que demostró que la diferencia entre usar y no usar tapones de protección para el agua es mínima disminuyendo el riesgo de otorrea de 56 a 47% 21. El médico tratante debe decidir si en alguna condición particular de un paciente se justifica tomar precauciones para evitar la entrada de agua en los oídos.
Cuando se realiza la cirugía de tubos de ventilación de oídos, muchas veces ésta se realizará en conjunto con una cirugía de adenoides. En la última guía clínica de la AAO, una de las modificaciones en base a los últimos ensayos clínicos evaluados es la recomendación de no realizar adenoidectomía en niños menores de 4 años, excepto que exista otra indicación independiente de la OME para adenoidectomía (ej: obstrucción nasal o adenoiditis crónica). Por otro lado, en los pacientes mayores de 4 años en que se realizará una cirugía por OME, sí se recomienda hacer la adenoidectomía junto a la instalación de tubos de ventilación, dado que se ha demostrado en ese grupo de población una mejor relación riesgo beneficio 4.
La amigdalectomía no debe ser realizada como tratamiento de la OME porque esta cirugía no tendría una relación con el tratamiento de la enfermedad 1.
OME RECURRENTE O REFRACTARIA AL USO DE TUBOS DE VENTILACIÓN DE OÍDOSSi bien la gran mayoría de los paciente con OME que son sometidos a cirugía de tubos de ventilación presentarán una evolución favorable, existe un grupo de pacientes en que esto no se cumple. Por lo general existen dos situaciones de evolución desfavorable. La primera es aquel paciente que requiere más de tres intervenciones en un periodo menor a 2 años. La otra situación es cuando la disfunción de la trompa de Eustaquio ha progresado a una retracción de la membrana timpánica hacia el oído medio. Esto puede conducir a una erosión ósea de la cadena de huesecillos o al desarrollo de un colesteatoma.
Es en estas dos situaciones donde una cirugía de la trompa de Eustaquio ha surgido como una posible solución a un estado patológico avanzado de la OME y la disfunción de la trompa. El concepto es dilatar la trompa de Eustaquio mediante la insuflación de un balón en el interior de su parte cartilaginosa. El efecto terapéutico se explicaría por la hipótesis de que el inflado a presión del balón produciría una necrosis de la mucosa que tapiza la trompa. Esto haría que se elimine dicha mucosa alterada junto con la inflamación crónica que la acompaña y así se regeneraría una mucosa sana, restableciendo el buen funcionamiento y permeabilidad tubaria 22. Esta técnica, conocida como “Tuboplastía con Balón”, fue desarrollada en Alemania hace más de 10 años y es utilizada en adultos y niños. Los datos estadísticos que avalan su efectividad aún no son categóricos, pero existen diversas publicaciones que hablan de alrededor de un 70% de éxito 23.
Por último, cabe destacar que cuando la OME se acompaña de retracción de la membrana timpánica, el paciente debe permanecer en estricto control por un especialista otorrinolaringólogo quien evaluará el momento adecuado para indicar una timpanoplastía que corrija dicha retracción 24.
Evaluación del resultado del paciente tratado por OMEEl médico que trata una OME debe documentar la resolución de la efusión del oído, la mejoría auditiva y la mejoría de la calidad de vida del paciente en que se ha diagnosticado una OME 4. La importancia de esta recomendación está dada por la alta tasa de recuperación espontánea de algunos casos y por otro lado por la tendencia a la persistencia de la OME en algunos pacientes que a largo plazo puede llevar a alteraciones del desarrollo del lenguaje o del aprendizaje o también en algunos casos a alteraciones anatómicas de la membrana timpánica o del oído medio.
CONSIDERACIONES FINALESSe presenta una recopilación de recomendaciones relacionadas a la historia natural, diagnóstico y manejo de la OME.
Estas pautas serán útiles en el amplio espectro de presentación que tiene la OME en niños, pudiendo ser sospechada tanto en medicina general, pediatría, en la consulta del otorrinolaringólogo o en otras instancias relacionadas con el desarrollo del lenguaje o del aprendizaje del niño (por ejemplo: padres, fonoaudiólogos y profesores).
Para un adecuado diagnóstico, se debe tener una sospecha activa de la presencia de OME y al momento del examen físico, el conocer la otoscopía neumática será de gran ayuda para confirmar o descartar el diagnóstico.
En el caso de una otoscopía neumática no concluyente, se puede realizar una impedanciometría que permitirá una evaluación objetiva de la OME y luego se determinará el nivel de audición de los pacientes que lo requieran, con la prueba de evaluación auditiva más apropiada para la edad. Finalmente, en algunos casos se requerirá de la instalación de tubos de ventilación con o sin adenoidectomía dependiendo de la edad del paciente, el tiempo de evolución, el examen físico y las patologías asociadas que presente.
Tanto en los pacientes que requieran tubos de ventilación como en los que no, se realizará un seguimiento adecuado que permita establecer con claridad la resolución de la OME o diagnosticar la presencia de secuelas que requieran tratamientos adicionales.
La audición y el desarrollo del lenguaje de los pacientes portadores de OME será evaluado por el tratante en forma periódica para tomar las conductas que sean necesarias para enfrentar los problemas que se presenten.
Un adecuado conocimiento y un manejo racional de la OME permite diagnosticar esta patología de frecuente presentación en el oído medio, evitar el derroche de recursos en una patología que será autolimitada en la mayoría de los pacientes y una intervención precoz en los casos que potencialmente exista el riesgo de producir un deterioro en el desarrollo del lenguaje, del aprendizaje, en la calidad de vida o secuelas en la anatomía del oído.
Los autores declaran no tener conflictos de interés, en relación a este artículo.