El artículo define aspectos y significados clínicos y éticos sobre Paro Cardiorrespiratorio (PCR), Maniobras de Reanimación Cardiopulmonar y Orden de No resucitación Cardiopulmonar (No-RCP).
Enfatiza la diferencia entre el cese de la función cardiorrespiratoria por muerte natural (p.ej. por enfermedad crónica irreversible), distinguiéndolo de el PCR súbito, reversible. Se examinan estas situaciones a la luz de los “Fines de la Medicina” (Hastings Center, 1996).
Se analizan los principales problemas, comenzando por las dificultades según los diferentes escenarios (servicio de urgencia, pabellón de maternidad, sala de hospitalizados, unidad de intensivo, pabellones quirúrgicos); se analiza la incertidumbre sobre el pronóstico de cada pacientes y sobre quién(es) deben tomar las decisiones sobre el fin de la vida. Idealmente debe ser el paciente autónomo quien tome la decisión, pero en otros casos se requieren alternativas, una de ellas es la Orden Unilateral. Otros problemas son la Validez de las órdenes de no-RCP en los diferentes tiempos evolutivos, el problema de la Futilidad y la Validez de las “Directivas Anticipadas”, en este grupo resalta el enfoque POLST (Physician’s Order for Life Sustaining Treatment) como más comprehensivo; como complemento ha surgido también el concepto AND (Allow Natural Death), que podría estar destinado a remplazar la orden de no-RCP (DNR).
This article examines the ethical and clinical significance of Cardiopulmonary Arrest, Cardiopulmonary Resuscitation maneuvers and Do Not Resuscitate Order (DNR). It emphasizes the difference between the cessation of cardiorespiratory function by natural death (e.g. by chronic irreversible disease) as different from the sudden, reversible cardiopulmonary arrest. It considers these situations under the light of the “Goals of Medicine” (Hastings Center, 1996).
We look through the main problems, in first place the specific difficulties according to different scenarios (emergency room, maternity ward, hospital room, intensive care unit, surgical blocks); second we analyzes the uncertainty about patients prognosis and third the controversial issue about who should take charge the end of life decisions.
The autonomous patient should ideally be who takes the decisions. Other cases need alternatives ways, one of them is the “Unilateral Order”. Other problems are the validity of the DNR orders in different clinical times, the problem of futility and the value of Advance Directives; in this last point POLST (Physician’s Order for Life Sustaining Treatment) approach appears as more comprehensive; at last, the new concept AND (allow natural death) could be destined to replace the DNR order.
Reanimación es definido por la RAE como el “Conjunto de medidas terapéuticas que se aplican para recuperar o mantener las constantes vitales del organismo”. En este artículo no trataremos de los aspectos técnicos de la Reanimación Cardiopulmonar (RCP), que tienen guías clínicas específicas largamente difundidas (1), sino que nos enfocaremos sobre algunos conceptos clínicos y éticos.
Desde la aparición de las técnicas de resucitación cardiopulmonar, en la década de los 60s, su aplicación ha demostrado utilidad para salvar vidas. Estas técnicas han ido en paralelo al explosivo desarrollo de la medicina intensiva (2).
La experiencia, sin embargo, nos ha llevado a concluir que estos procedimientos, habitualmente aplicados en situaciones extremas, tienen éxito sólo en una minoría de casos.
La posibilidad de fracaso de la RCP y deceso del paciente sigue siendo el desenlace más habitual. Algunos pocos pacientes, de acuerdo a las circunstancias clínicas, pueden lograr una recuperación integral, sin experimentar gran deterioro.
Sin embargo, un resultado inesperado de todas estas técnicas ha sido la generación de un nuevo tipo de paciente: aquellos que lograron sobrevivir con mayor o menor daño neurológico y con mayor o menor dependencia de terapias médicas intensivas y de la ayuda de otras personas.
En la actualidad existe la convicción generalizada de que estas técnicas no son susceptibles de ser aplicadas indiscriminadamente a toda persona que sufra el cese de su función cardíaca o respiratoria, pues en muchos casos el paro cardiorrespiratorio (PCR) sobreviene en el momento de la muerte natural y esperada de un paciente, que no tiene posibilidad de continuar viviendo, ya sea por un evento agudo irreparable (ej. accidente con pérdida de continuidad de cabeza y cuerpo, o daño cardiaco irreparable), por una enfermedad progresiva (ej. cáncer o demencia), por deterioro crónico de funciones hasta ya no ser compatibles con la vida (ej. insuficiencia crónica de algunos órganos), el agotamiento de las capacidades fisiológicas sin capacidad de mayor soporte por una enfermedad aguda (ej. falla orgánica múltiple). Todos estos ejemplos son claramente entendibles como casos en que la aplicación de maniobras de RCP, resulta una acción médica fútil.
La definición de muerte adoptada por la Comisión Presidencial del gobierno de los Estados Unidos de América el año 1980 (3.4), equipara la muerte individual con la muerte cerebral: “es el cese irreversible de las funciones circulatorias y respiratorias, o el cese de todas las funciones de todo el cerebro, incluyendo el tronco cerebral”. Haciendo hincapié en este evento clínico final, como el definitorio del “fin de la vida”.
Por otro lado y en cierto sentido, la muerte puede ser vista como un proceso, más que como un evento (5), esta interpretación es más cercana a la realidad de los enfermos crónicos y/o de aquellos que experimentan un progresivo e irreversible deterioro de sus funciones orgánicas. Entender esta circunstancia peculiar nos permite captar otra fuente de confusiones y conflictos.
El cese de la actividad cardiaca y respiratoria, es condición necesaria para el término de la vida (a menos que se logre revertir). En sentido inverso, el término de la vida implica siempre el cese de la actividad cardiorrespiratoria. Esta círculo, aparentemente tautológico, se presta nuevamente para generar confusión; por tanto para aclarar esta confusión es primordial tratar de distinguir cuando estamos frente a un evento potencialmente corregible, sea inesperado o no y cuando no lo estamos.
El marco éticoLa importancia de estos aspectos nos hacen volver a los “Fines de La Medicina”, pues es a la luz de estos, que podremos ir seleccionando objetivos, aclarando dudas y definiendo conductas para nuestros pacientes. Los fines de la medicina, hacia fines del siglo XX y de nuestro nuevo siglo, fueron claramente conceptualizados y expresados en el documento elaborado por el Hastings Center el año 1996 (6). Se definieron cuatro objetivos fundamentales, que son:
- a-
Prevención de las enfermedades y lesiones, y promoción de la conservación de la salud.
- b-
El alivio del dolor y el sufrimiento causado por males.
- c-
La atención y curación de los enfermos y los cuidados a los incurables.
- d-
Evitar una muerte prematura y la búsqueda de una muerte tranquila.
Al menos los tres últimos objetivos tienen directa relación con el tema que desarrollamos, siendo el último punto el de mayor cercanía. En aquellos pacientes recuperables las maniobras de RCP, sin duda pueden evitar una muerte prematura; el potencial conflicto, está en también buscar una muerte tranquila, para aquellos que sufren de alguna condición letal.
No es inusual que los distintos niveles socioculturales, conocimientos médicos, influencia de los medios, creencias filosóficas o religiosas, expectativas, apoyo o dependencia de la familia, en fin, el sufrimiento físico o espiritual causen conflictos entre médicos, enfermeras, pacientes y sus parientes cercanos. Son estos los factores que en gran parte generan los problemas.
Analizando con objetividad y recurriendo a algunos de los principios éticos (autonomía, no maleficencia, beneficio y justicia), volvemos a encontrar orientación, para la resolución de estas situaciones.
Por ejemplo, si deseamos una medicina que respete las opciones y la dignidad de las personas, como también se expresa en el Informe del Hastings Center, será necesario hacer más patente nuestro respeto por la validez de la Autonomía, manifestada en el deseo de algunos pacientes de no ser sometido maniobras de RCP, cuando el paciente así lo ha expresado.
Un ejemplo del ejercicio de la Autonomía, aunque no tiene existencia legal en nuestro país, son las Directivas Anticipatorias.
Las Directivas Anticipatorias, están inscritas en el concepto de Planificación en Avance de Cuidados (Advance Care Planning), es una manera de expresar la voluntad y asegurar que los deseos del paciente serán seguidos, en caso que él sea incapaz de tomar su propia decisión en el momento de la enfermedad aguda (7). Nos entrega también un marco dentro del que es posible tomar las decisiones sobre los tratamientos a efectuar. Las directivas anticipadas han sido asociadas a una mejor calidad de los cuidados, hacia el fin de la vida.
Existen distintos instrumentos para expresar las Directivas Anticipatorias, p.ej. Designación de un Cuidador cercano (Health Care Proxy), Testamento Vital (Living Will), Instrucción Directiva (Directive Instructional). Dentro de estos instrumentos la iniciativa modelo más completa es la Physician’s order for Life Sustaining Treatment. (POLST), esta modalidad originada en Oregon, se ha ido extendiendo hacia otros estados de USA. (8), un ejemplo de POLST, traducido al español se puede encontrar en (9).
Aspectos clínicosUsualmente las maniobras de resucitación cardiopulmonar deben aplicarse en forma urgente, sin dilación ante una situación crítica, muchas veces imprevista, en que debe predominar la intención de otorgar el beneficio al paciente en peligro. Por lo demás la prontitud en la acción tiene relación con el pronóstico final. No se cuenta con tiempo para una revisión tranquila de los antecedentes. En la práctica esto significa que las maniobras de reanimación tienden a aplicarse en muy distintas circunstancias y escenarios, a veces sin restricciones claras y con la “presunción del consentimiento”.
En situación de urgencia (10) no siempre se cuenta con la información de los tratantes, ni de dispone del conocimiento de las directivas anticipadas del paciente y aún puede haber fuerte discordancia sobre la conducta a seguir entre los familiares, por tanto deberemos proceder como si se tratase de una situación potencialmente recuperable. En la gran mayoría de los pacientes, sin embargo, la situación se presentará en forma previsible, es en estos casos donde cobran mayor validez las órdenes de No-RCP.
La orden de No-RCP, se inscribe en el contexto de la llamada “Limitación del esfuerzo Terapéutico”. Es evidente que además de ser un problema médico, es ante todo un problema ético y además representa un desafío legal (en opinión de muchos es un problema ético en primer lugar). La connotación de negación de la orden de No-RCP, le da una fuerte carga emocional, tanto al paciente y sus familiares, como al personal sanitario. Es a menudo interpretada como el cese de toda actividad médica para ese paciente (11).
No-RCP, no es una sentencia de muerte, ni una condena a dejar de recibir los beneficios de la práctica médica, tampoco quiere decir que se suspendan otras maniobras terapéuticas. Más bien implica una opción de respeto por la dignidad de la persona enferma y una voluntad de cambio en los objetivos terapéuticos.
En la práctica médica la indicación de No-RCP, resulta ser un fenómeno particular, pues se trata de una Indicación “negativa”: no proceder a efectuar maniobras. Esto contrasta con la mayor parte de las medidas de nuestra práctica habitual, que son orientadas a efectuar distintas acciones.
Esto no quiere decir que la orden de No-RCP sea tomar la opción por una medida pasiva. Es precisamente esta indicación la que muestra la acción de evaluación, pensamiento, comunicación y deliberación médica con el paciente o sus cercanos.
El conocimiento público sobre el problema del Paro Cardiorrespiratorio es limitado y a menudo está más bien mitificado. El contexto sociocultural en que se gesta uno más de los “nudos gordianos” sobre el fin de la vida, es el de una sociedad (la sociedad occidental), que ha ido gradualmente ignorando y evitando el conocimiento de la existencia de límites a la vida y de la realidad final de la muerte. En consecuencia, las actitudes públicas son notablemente dispares y a veces confusas.
Existe una serie de expectativas no realistas sobre la utilidad de las maniobras de RCP. No es inusual ver en series de TV representaciones maniobras de RCP, que logran singular éxito, aunque a menudo están plagadas de errores garrafales ante un ojo medianamente experto. Las expectativas de éxito, que tiene la población general, sobre el uso de estas técnicas es de una posibilidad de sobrevivencia del 65% al 90%, esto es claramente ilusorio. Un reciente trabajo (12), muestra que en pacientes atendidos por Servicios de Emergencia, en distintos estados de Norteamérica, la sobrevivencia iba de un 3% a un 16, 3% (sin reportar la cantidad de pacientes que quedó con daño neurológico).Entre pacientes de Hogares de Ancianos, los resultados son inferiores al 2%. Los resultados de estas medidas son extremadamente variables, dependiendo del lugar del PCR (intr. o extra hospitalario), de la edad del afectado, del tipo de anomalía electrofisiológica (la fibrilación ventricular tiene mejor resultado que la asistolia o la disociación electromecánica), la enfermedad y las condiciones de base. Existe además diferencia entre la atención otorgada por distintos servicios de salud, como ha sido reportado en la comparación de los resultados en diferentes estados de EE.UU.
La visión excesivamente optimista, un análisis de la totalidad de los capítulos de series como ER y Chicago Hope, mostró que en caso de PCR, con maniobras de RCP se lograba éxito en cerca de un 75% de los casos (11) y también suavizada de las pantallas de TV (ej. pacientes comiendo y conversando poco después de ser reanimados) contribuye a aumentar la confusión y puede llevar a decisiones equívocas.
Las maniobras de reanimación incluyen distintas técnicas, algunas de estas son cruentas. Van desde las aplicadas en situación de urgencia directa, no necesariamente por profesionales de la salud, que son maniobras de primeros auxilios (recordar el ABC del Basic Life Support), hasta sofisticadas técnicas de apoyo médico en unidades de intensivo (Advanced Life Support).(1)
Dedicaremos algunas de las siguientes páginas a reseñar los problemas más visibles.
ProblemasA– EscenarioDesde luego el problema no se presente en forma homogénea y estereotipada. Existen diversas circunstancias que modifican nuestras conductas, una de ellas es el escenario (lugar) y otras son la patología del paciente, el entorno familiar, muchas veces la incertidumbre sobre el pronóstico, el desconocimiento de los deseos del paciente o de quienes tomen la representación de él.
servicios de urgencia: esto incluye los equipos de rescate que concurren ante las emergencias. En estos casos es cuando menos posibilidades hay de hacer una evaluación exhaustiva de los antecedentes y de los deseos del paciente.
Sólo muy ocasionalmente se cuenta con información rápida y fiable. La conducta, por tanto, ha sido definida por la preeminencia del principio de Beneficio, pues ante una duda razonable, no se puede esperar (considerar que se actúa contra el tiempo y cada retardo disminuye las posibilidades de éxito y de indemnidad neurológica (13)). En estos casos se actúa bajo la premisa de consentimiento presunto del paciente.
pacientes internados: estos pacientes en general han sido evaluados y en mayor o menor medida hay una visión de su condición general, de su calidad de vida y de su pronóstico. Se trata de casos en los que se puede ponderar con rigurosidad estos antecedentes. En este grupo hay enfermos en etapa terminal, otros afectados de enfermedades crónicas bien compensadas, algunos enfermos agudos. Es el escenario que mejor se presta para definir conductas, comunicarlas y discutirlas con el paciente o su familia, para tomar decisiones conjuntas. En pacientes internados en UCI, se aplican estos mismos principios, debemos considerar, sin embargo, que la mayoría de los pacientes de UCI, son enfermos recuperables, en los que la RCP es plenamente válida, siendo sólo aquellos que evolucionan catastróficamente, hacia la falla irreversible de uno o más sistemas, quienes se prestan para mayores problemas en la toma de decisiones. En estos enfermos se hace evidente el enfrentamiento de los principios de beneficencia (tratar de mantenerlo vivo) versus el principio de no maleficencia (evitar el sufrimiento fútil y los errores en la proporcionalidad de los esfuerzos terapéuticos).
unidades de neonatología y salas de parto: en este escenario se plantean otras disyuntivas, que tienen que ver en muy escasa medida con las madres, pues se trata en la mayoría de mujeres sanas, sólo excepcionalmente pueden presentarse casos, en que ellas tengan indicación de No-RCP. Las características de la condición de embarazo, se prestan para poder discutir estos casos excepcionales y tomar decisiones de consenso. En forma similar, de manera anticipatoria se pueden tomar algunas decisiones sobre el niño por nacer. Existen guías clínicas de distintas sociedades de neonatología, que orientan sobre las posibilidades de sobrevivencia y de secuelas tanto de niños prematuros extremos, como de algunos casos de malformaciones graves (14). En estos casos sigue siendo ideal la discusión con antelación al problema. La aplicación de maniobras de RCP, en estos pacientes, queda bastante sujeta a criterios técnicos (basados en consideraciones éticas y médica), con el consentimiento de los progenitores adecuadamente informados.
Pabellones quirúrgicos: en este escenario es donde probablemente se tiene los mejores resultados de la RCP, pues se trata de un ambiente controlado, con paciente monitorizado y a menudo con causas identificables del paro cardiorrespiratorio. El problema es más bien con los enfermos que han consentido con la orden de No-RCP y deben entrara a pabellón. En estos casos no es claro cómo proceder y se debiera definir caso a caso; en la práctica un enfermo con indicación de no RCP, entrará a pabellón, sólo en circunstancias excepcionales, pero que existen, notablemente en casos de cirugías paliativas, p.ej. realización de traqueostomía o gastrostomía. Los enfermos en esta condición son sometidos a prácticas que son similares a las usadas para el manejo de PCR (intubación, drogas intravenosas), esto le da mayor peculiaridad al caso. ¿Respetar los deseos del paciente siempre en estos casos?, requiere llegar a un consenso previo. En este caso existe la posibilidad de que el equipo médico decline su participación y entregue el manejo a otro grupo, si la decisión del paciente violenta sus principios. La política aprobada por la American Society of Anesthesiologists, desde 1993, considera que la orden de NoRCP, no queda rescindida automáticamente por el hecho de entrar a pabellón; la posibilidad es lo que se ha llamado “reconsideración requerida”, en que manteniendo la orden de NoRCP, se analizan las situaciones y los procedimientos aceptados o rechazados por el paciente, limitando en algunos aspectos esta orden (15). En algún sentido, se trata de una situación análoga a la de un Testigo de Jehová, que es sometido a una cirugía.
B– ¿Está este paciente en el fin de su vida?Esto que parecería un asunto de fácil resolución, resulta ser otro de los problemas a la hora de ir definiendo las conductas. Si bien hay casos en que la evolución de la enfermedad es previsible y sigue un curso más o menos estereotipado (ejemplo de esto son los pacientes de cáncer y los pacientes con demencias avanzados), siempre está la posibilidad de eventos imprevisibles. No obstante, la mayor parte seguirá la declinación esperada. En ellos se pueden anticipar los eventos y se puede acordar la conducta a seguir. En lo posible esto debe ser hecho cuando el paciente está aún en uso de sus facultades mentales.
Otro caso es el de aquellos pacientes con enfermedades crónicas, que aunque pueden tener un pronóstico global similar a algunos cánceres, siguen cursos altamente imprevisibles en lo individual (ejemplo de esto son la EPOC y la Insuficiencia Cardiaca avanzadas, en que el fallecimiento puede acaecer en enfermos previamente estables, y al contrario, se pueden ver largos períodos de estabilidad en pacientes que nos parecían al borde de la muerte).
Este no es un problema menor, si le negamos la RCP a un enfermo que no se encuentra en etapa terminal, estamos privando de un beneficio (evitar la muerte prematura), Viceversa, someter a un paciente terminal a medidas que sólo prolonguen su agonía, sólo logrará prolongar el sufrimiento.
No existe una indicación específica de resucitación, debemos proceder a RCP en cada paciente que se encuentre en PCR en quien sospechemos un fenómeno reversible.
C– ¿Quién (o quiénes) deben decidir?La afirmación de que sólo al enfermo le corresponde tomar decisiones que afecta su propia vida, si bien es correcta en su esencia, se encuentra con significativas limitantes en la realidad.
La orden, desde el punto de vista administrativo, recaerá sobre el médico. La cuestión es más bien definir cómo se llega a esta orden. En el fondo de esta génesis, se trata nada más y nada menos que de consentimiento informado.
Todas las decisiones médicas se asientan en dos factores, el primero de ellos es técnico, se refiere a la proposición médica de acuerdo a la lex artis, el segundo es la aceptación del enfermo.
La aceptación es la expresión del ejercicio de autonomía que, para desplegarse necesita tres condiciones: la primera es que el Paciente sea Capaz (esto es que esté en condiciones intelectuales y emocionales de tomar una decisión), la segunda es que el paciente esté adecuada y correctamente informado (al tanto de la situación, las posibilidades terapéuticas, su pronóstico y su factibilidad) y por último que la decisión sea Libre (con ausencia de coerción).
Inmediatamente saltan las excepciones, siendo las más visibles la Incapacidad (paciente demente o cognitivamente perturbado, o en condición de catástrofe emocional) y la falta de información.
Aún en los países con mayor tradición autonomista (como los anglosajones) la mayor parte de las decisiones de No-RCP, siguen siendo tomadas por el médico. Las órdenes así tomadas reciben el nombre de Órdenes Unilaterales.
¿Por qué debiéramos aceptar algunas órdenes unilaterales?
El argumento más evidente es porque la indicación de No-RCP, es ante todo una indicación técnica. Hay circunstancias en que efectuar maniobras de RCP no tiene cabida, un ejemplo de esto son las instrucciones (aunque parezcan pueril y exagerado, la instrucción para algunos de los grupos de rescate de emergencia en USA es: No proceda a RCP si existe rigor mortis, o si hay livideces en áreas de declive, o si está separada la cabeza del cuerpo). Existen otras condiciones en que la consideración es técnica.
Como técnica médica las maniobras de RCP tienen indicaciones y contraindicaciones (y demás está decir que tienen potenciales beneficios y casi seguros efectos adversos). Un número de casos se puede dejar en manos del médico, que tomará la decisión “técnica”, (ej.: No-RCP en pacientes con cáncer o demencia terminal, feto anencefálico). La ventaja es no hacer caer un peso innecesario por esta decisión sobre los afectados (familia, pacientes).
Otro argumento también de corte paternalista, cuando existiendo razones médicas se toma la decisión de No-RCP, esto se hace en consideración a que los médicos consideran que no están obligados a hacer algo que transgreda la ética, por tanto parece incorrecto someter a un paciente a su familia a una situación que acarreará mayor angustia.
Pero ¿Basta sólo con la orden del médico?, ¿Cuánto debe pesar la opinión de pacientes y familiares?, ¿Cómo consideramos a aquellos paciente que no quieren discutir el tema?
La orden de NO-RCP unilateral requiere algunas condiciones básicas, desde luego se debe especificar en qué condiciones se aplicó esta conducta y siempre debieran quedar registradas estas razones en la ficha clínica.
Lo ideal es llegar a una opción en conjunto con el paciente y a veces con sus cercanos, con una aproximación deliberativa, para esto se ha sugerido (11):
- a-
Evitar el optimismo exagerado.
- b-
Ofrecer opciones que incluyan la limitación del tratamiento y discutir opciones en las que se justifiquen estas limitaciones.
- c-
No ofrecer alternativas si no se acompaña con educación. Definir metas y explicar cómo las metas pueden modificar las opciones a elegir.
- d-
Explicitar que tratamientos serán mantenidos, evitar la sensación de que se le dejo abandonado. Asegúrese de que las instrucciones sean claras.
- e-
Cuando converse con los parientes o cercanos, enfóquese en lo que el paciente hubiese deseado, o en lo que parezca el mejor interés del paciente.
- f-
Elabore un plan para comunicar las decisiones a otros miembros de la familia y otros cuidadores.
De lo expresado anteriormente se desprende que la clave está en una comunicación franca, veraz y empática.
El principal problema sigue siendo que es muy difícil discutir la situación de fin de la vida y la orden de No-RCP con los pacientes. Lo ideal es poder conversar cuando el paciente está suficientemente claro de pensamiento y plantear las diferentes opciones, incluyendo las limitaciones y sus fundamentos.
Cuando no es posible que el paciente tome la decisión debemos recurrir a una decisión sustituta, efectuada por alguno de sus cercanos.
En la conversación con la familia, cuando ellos serán quienes tomen la decisión en forma sustituta (por el paciente) debemos ser explícitos, recalcando que el deber que tienen con su pariente, es en lo posible tomar la decisión que ellos pensarían que su familiar tomaría. Dos preguntas son ilustrativas de este enfoque:
¿Qué habría decidido mi familiar, de estar en condiciones de decidir?
¿Qué decisión tomaría yo si fuese yo mismo quien estuviera en condición crítica?
Resulta particularmente difícil cuando hay discordancia entre la opinión del equipo médico y los deseos del paciente o su familia. En estos casos se deberá especificar la conducta a seguir, que puede ser incluso el ofrecimiento a cambiar tratante o pedir la recomendación del Comité de Ética Asistencial del establecimiento hospitalario correspondiente. Debe considerarse que en aquellos casos en que no hay acuerdo con la opinión técnica de no reanimar, y la familia o los pacientes desean ser sometidos a estos procedimientos, los médicos no están obligados a practicar algo que consideran fútil.
D– ¿Cuándo existe futilidad?En general no existen parámetros objetivos absolutos, que demuestren en que casos existe Futilidad (16). Conceptualmente podemos reconocer dos vertientes distintas en que se expresa la Futilidad, estos han sido parcialmente enunciados.
Aquellos casos de futilidad cuantitativa (escasa probabilidad de lograr los objetivos, es decir existe una muy pequeña chance de tener éxito con la terapia aplicada). Aquellos casos de futilidad cualitativa (inalcanzabilidad de los objetivos propuestos), p.ej. las condiciones de calidad de vida (parámetro subjetivo) ya se encuentran en un grado de extenso deterioro y nuestra intervención puede no lograr los objetivos deseados e incluso agravar más este deterioro.
En estos casos las decisiones deben recaer en el médico tratante en conjunto con el paciente y/o sus familiares y/o el representante legal (debidamente informados), adoptando un enfoque deliberativo. La decisión en estos casos será más bien valórica.
E– Directivas anticipadasEs un documento en que se expresa la voluntad del paciente, en cuanto a lo que desea recibir o no recibir como tratamiento médico, en caso de que no estuviese en condiciones de ejercer su autonomía en ese momento. Puede designar un representante, como interlocutor válido para estos casos.
Nos permite conocer algo del concepto de calidad de vida propio de ese paciente y de sus opciones. Esto está limitado por la imposibilidad de conocer con anticipación cual será el problema que surgirá en los años futuros a la redacción del documento, por tanto no es capaz de ponerse en algunos casos médicos complejos.
Deben ser efectuadas por pacientes en uso de sus facultades; su utilidad en Chile es más bien moral, pues no tienen utilidad legal por ahora.
F– Persistencia de la orden de NoRCPLa orden de no RCP, no es un objeto inmutable en la historia de cada enfermo, su vigencia debe ser sujeta a periódica revisión y debe existir la posibilidad de anular transitoriamente la orden en algunos momentos, lo más frecuente ha sido en los casos de necesidad de entrar a pabellón quirúrgico o de procedimientos.
Así mismo la evolución clínica puede hacer que las medidas tomadas en algún momento, pierdan validez para otro momento.
La indicación de maniobras de RCPNo existe una indicación específica de en quién y cuándo iniciar maniobras de RCP, es decir está claro que se tratará de un paciente en paro respiratorio y circulatorio, pero el criterio fundamental será que pensemos que existe la alternativa de reversibilidad.
Podemos sin embargo identificar con más precisión otras dos condiciones:
A– Indicaciones para no dar RCP- •
Pacientes con signos de muerte biológica.
- •
El paro es consecuencia final de una enfermedad irreversible de mal pronóstico.
- •
El paciente ha expresado de forma verbal o escrita el deseo de no recibir RCP.
- •
Paciente > 10min. en paro sin que se haya iniciado maniobras, excepto: asfixia por inmersión e hipotermia.
- •
Cuando el inicio de maniobras de RCP a un paciente significa que se deje de dar asistencia a un paciente crítico recuperable.
- •
El inicio de maniobras de RCP supone un peligro para el reanimador.
- •
Tras inicio de RCP se notifica que el paro es resultado de una enfermedad terminal.
- •
El lugar del paro se encuentra muy lejos del centro de asistencia vital avanzada.
- •
Intervalo entre el soporte vital básico y el avanzado es > 30min.
- •
Es un solo reanimador y está exhausto.
- •
Asistolia refractaria por > 10min.
- •
Se logra Reanimación exitosa.
Un aspecto relevante en los últimos años es la aparición de otros modelos conceptuales, a partir de las directivas anticipadas.
Entre estos figura POLST (Physician’s Order for Life Sustaining Treatment), se trata de un Nuevo documento, su uso ha sido creciente en diferentes estados de EE.UU, donde ha adquirido validez legal (8, 9, 11). Guarda similitud con las Directivas Anticipadas, aunque estas tienen problemas para su aplicación en el contexto de urgencias (ej. paro cardiorrespiratorio), pues están concebidas para ser aplicadas después de la atención de urgencia y tienden a ser más limitadas en sus orientaciones.
La POLST está dividida en cuatro secciones:
- a-
La primera sección se refiere a la aceptación de maniobras de RCP (tratamiento completo), en contraste con su no aceptación, expresada por la sigla AND (Allow Natural Death) (11, 17).
- b-
La segunda sección es llamada de Intervenciones médicas y se refiere a un sistema de Cuidados Progresivos, definido para graduar el nivel de terapia aceptado por el paciente.
- •
El primer nivel es “Sólo Medidas de Confort”, que incluye las medidas de higiene corporal y el control del dolor y sufrimiento. Se hospitaliza, sólo si no se puede controlar dolor en casa.
- •
El segundo nivel es de “Intervenciones Limitadas Adicionales”, incluye las medidas de confort del primer nivel, a las que se suman la aceptación de hidratación y de antibióticos intravenosos. Puede ser transferido a hospital, si lo desea.
- •
El tercer nivel es de “Tratamiento Completo”, que incluye los niveles anteriores y también RCP y manejo intensivo.
- •
- c-
La tercera sección se refiere a la aceptación o no de uso de antibióticos.
- d-
La cuarta sección se refiere a la aceptación o no de la alimentación e hidratación artificial, por vía enteral o por vía IV.
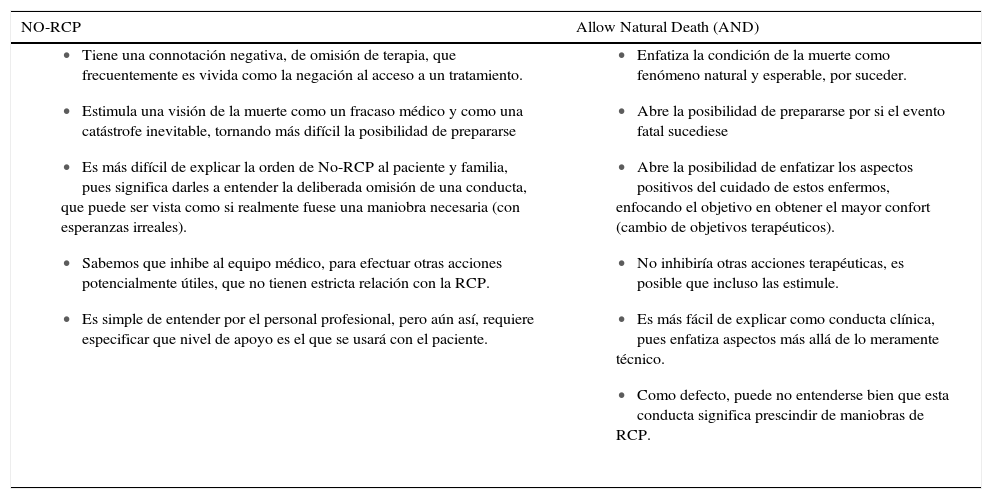
Paralelo a la POLST, surgió en 1990 un modelo que sustituye la expresión NO-RCP (DNR por su sigla en inglés), se trata del concepto AND, por la expresión “Permitir Muerte Natural” (Allow Natural Death), este término fue acuñado por el reverendo Chuck Meyer, quien trabajaba en un Hospice en Austin, Texas.
Esta expresión ha ido siendo crecientemente integrada en Hospitales y Hospicios (en la acepción anglosajona del término) en EE.UU. Este modelo no es un mero cambio de nombre, pues en sí significa un enfoque diferente. Por lo demás resulta atractivamente complementario con modelos de cuidados continuos o progresivos. Se puede tener una apreciación comparativa de este enfoque en la Tabla 1.
Allow natural death (AND)
| NO-RCP | Allow Natural Death (AND) |
|---|---|
|
|
Allow Natural Death, significa simplemente no interferir con el proceso de la muerte, mientras se provee de cuidados destinado a mantener al paciente tan confortable como sea posible (cumple el objetivo de permitir la muerte en paz).
En esta comparación destaca el cambio entre una actitud negativa, como es la orden de No Reanimar, cuyo efecto es incluso inhibitorio sobre otras posibles maniobras terapéuticas útiles, en contraste con una indicación positiva, que permite concentrarse en el bienestar del paciente.
La experiencia negativa de la indicación No-RCP, se hace más evidente con la sensación de muchos familiares de estar precipitando a la muerte a su familiar, cuando aceptan esta recomendación de que no se le someta a maniobras.
La evidencia de quienes han tenido la oportunidad de usar este concepto es que resulta más fácil de entender y permite que más personas acepten evitar las maniobras de reanimación.
La principal crítica es que el concepto de AND, puede resultar algo ambiguo, en comparación con la orden de No-RCP, que representa una directriz específica.
¿Será posible que este concepto nos ayude a enfrentar uno de los problemas del fin de la vida? No está claro, pues un cambio de actitud ante la muerte es ante todo un cambio cultural. Su utilidad la veremos en los próximos años, sin embargo resulta interesante observar el titular del artículo de S S Venneman, en el Journal of Medical Ethics: “Allow Natural Death, three words that can change a life” (18).
El autor declara no tener conflictos de interés, en relación a este artículo.