Los pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC) junto con desarrollar las alteraciones respiratorias propias de la patología desarrollan también alteraciones multisistémicas que repercuten principalmente en la musculatura respiratoria y periférica, reduciendo la capacidad de tolerancia física del paciente a las actividades diarias.
Junto al tratamiento médico, la kinesiología representa una importante herramienta terapéutica, ya que se orienta a mantener las capacidades físicas del paciente, tanto en sus condicionantes respiratorias como motoras.
El objetivo de este artículo es mostrar la importancia de la kinesiología en este grupo de pacientes, tanto durante su periodo de hospitalización como en el período de rehabilitación después del alta.
The majority of patients with Chronic Obstructive Pulmonary Disease (COPD) develop the classic respiratory alterations, as well as systemic dysfunctions, by which contribute to the deterioration of the respiratory and the skeletal muscles. Consequently, all of this muscle dysfunction reduce the physical capacity in the COPD patients to develop their diary activities.
The physical therapy as a complementary treatment of the medical management, is an important therapeutic tool to maintain the physical abilities of the COPD patients as much in the respiratory function as in the motor area.
This paper attempts to review the importance of the physical therapy in the COPD patients, such as in the hospitalization time and in the consecutive rehabilitation time.
La EPOC se caracteriza por obstrucción crónica y poco reversible del flujo aéreo, ocasionada por una reacción inflamatoria anómala principalmente al humo de tabaco.
Constituye un problema sanitario y económico de relevancia mundial y de creciente prevalencia. Es la cuarta causa de muerte en los Estados Unidos y se insinúa como la tercera causa de muerte para el año 2020 1. En Chile la EPOC es también un problema de Salud Pública, debido a su alta prevalencia y a su condición progresiva, el deterioro significativo de la calidad de vida y el gran impacto económico en las personas y en el sistema de salud 2.
El curso crónico de esta enfermedad se ve a menudo agravado por episodios de agudización o exacerbación, definido como un cambio en la situación clínica basal del paciente más allá de la variabilidad diaria que cursa con aumento de la disnea, de la expectoración, cambio en el aspecto del esputo o cualquier combinación de estos tres síntomas y que precisa un cambio terapéutico 3.
Los programas de cuidado y atención al paciente EPOC incluyen la asistencia multidisciplinaria de las distintas áreas involucradas en la evolución de la enfermedad. Estos programas de tratamiento abordan en líneas generales el cese del tabaquismo, tratamiento farmacológico, oxigenoterapia, soporte nutricional y la rehabilitación; esta última a cargo de kinesiólogos, quienes intervienen diseñando y aplicando programas de Rehabilitación Respiratoria durante los periodos intercurrentes y también desarrollando una labor de carácter asistencial a nivel hospitalario en la fase de exacerbación.
TRATAMIENTO KINÉSICO EN LA EPOCEn el curso de una reagudización de la EPOC, si la demanda ventilatoria del paciente sobrepasa la capacidad de la musculatura respiratoria se caerá en Insuficiencia Respiratoria Aguda. Signos como movimiento paradójico toracoabdominal, utilización de la musculatura accesoria, hipotensión arterial y encefalopatía indican una agudización grave que requerirá manejo en la Unidad de Tratamiento Intensivo (UTI), y probablemente asistencia ventilatoria. Si bien la evidencia actual apoya el uso de ventilación mecánica no invasiva (VMNI), con frecuencia es necesario el uso de Ventilación Mecánica Invasiva (VMI), para pacientes con enfermedad más severa (exacerbaciones graves).
La VMI cuando es requerida tiene por objetivo proporcionar niveles adecuados de oxigenación y ventilación alveolar, corregir la acidosis que podría amenazar la vida del paciente, permitir el reposo y la recuperación de los músculos respiratorios tras un periodo de agotamiento y ganar tiempo para que actúe el tratamiento médico, mientras se revierte la causa que precipito la exacerbación.
Los objetivos de la Kinesiología Respiratoria (KNTR) incluyen optimizar la ventilación alveolar, reducir el trabajo diafragmático, mejorar la mecánica ventilatoria y facilitar la eliminación de secreciones bronquiales. Todo esto mediante una serie de Técnicas Kinésicas Respiratorias compuestas por un conjunto de maniobras manuales sobre el tórax, ejercicios ventilatorios, posiciones y procedimientos terapéuticos destinados a mejorar la ventilación alveolar y así optimizar el intercambio gaseoso.
Como la VMI se asocia a numerosos efectos secundarios, es aconsejable iniciar el proceso de desconexión lo más precozmente posible. Se recomienda el uso de VMNI tras la extubación como puente hasta que el paciente logre la ventilación espontánea sin necesidad de soporte ventilatorio alguno.
El uso de VMNI corresponde al tratamiento actual de primera línea en EPOC. Se ha constituido en un importante elemento terapéutico, ya que permite solucionar exitosamente un gran porcentaje de los casos reduciendo costos, estadías, complicaciones y mortalidad. Los objetivos de su uso son reducir la alteración de la bomba ventilatoria estableciendo un normal equilibrio entre la carga muscular y la capacidad muscular respiratoria, aliviando la fatiga muscular, disminuyendo la frecuencia respiratoria (FR), evitando el colapso alveolar y mejorando la oxigenación arterial.
La acción terapéutica del kinesiólogo en los pacientes con VMNI se traduce en promover la adaptación del paciente al equipo, asegurar un buen ajuste de la interfase, minimizar la fuga del circuito, instruir al paciente en técnicas kinésicas ventilatorias, promover tos efectiva y el registro de los parámetros ventilatorios y signos clínicos como FR y valores de saturación de oxígeno. Junto con esto se debe asegurar una buena posición del paciente, de elección 45 grados respecto de la vertical, ejercicios de espiración lenta, maniobras de distribución del aire inspirado más asistencia tusígena.
Es recomendable también en esta etapa la movilización del paciente mediante una secuencia progresiva de actividades físicas que van desde la movilización en cama en una primera etapa, pasando por la transferencia a silla, hasta la bipedestación y deambulación en un circuito previamente establecido dentro de la UTI, con o sin oxígeno suplementario, según las necesidades del paciente.
Al egresar el paciente de la UTI, pasa a la Unidad de Cuidados Intermedios (UCI), donde se continúa con el tratamiento kinésico orientado tanto a mejorar las condicionantes respiratorias como motoras, estableciendo continuidad con las actividades kinésicas ya comenzadas en la UTI. Actualmente, se pone especial énfasis en la actividad física precoz a fin de conseguir estabilidad cardiorrespiratoria mediante actividades que alcancen efectos fisiológicos optimizando la ventilación, perfusión y el metabolismo muscular. La KNTR continúa tanto con el paciente conectado a VMNI como en ventilación espontanea, orientada a conseguir los objetivos ya planteados anteriormente.
En ocasiones se hace necesario diseñar un programa de entrenamiento de la musculatura respiratoria con el uso de Válvula Umbral, estableciéndose protocolos que comienzan trabajando a un 30% de la Presión Inspiratoria Máxima (PIM), con series progresivas de 3, 5, 10 y 15 minutos, 3 veces por semana con reevaluación cada 2 semanas. Existe literatura que plantea dichos diseños de entrenamiento en 3 series de 8 repeticiones trabajando entre un 50% a 70% de la PIM.
Como complemento de la sesión de KNTR, en ocasiones se utiliza el Flutter, dispositivo manual que al exhalar a través de él permite lograr frecuencias de entre 8 y 26 Hertz, que producirán vibraciones a nivel bronquial ayudando a optimizar el clearance de la vía aérea.
Es importante también continuar con el protocolo de movilización del paciente en las secuencias progresivas de activación física ya iniciadas en la etapa anterior durante su permanencia en la UTI.
La relación clínica entre la disfunción muscular periférica y la disminución de la tolerancia al ejercicio, es producto de fatiga de las extremidades inferiores 4. Este último es el síntoma más frecuente que afecta el funcionamiento de la musculatura periférica.
La integridad de la masa muscular dependerá del equilibrio entre la síntesis y degradación de proteínas. La síntesis proteica a su vez, depende del aporte de sustratos metabólicos, del control hormonal, del aporte de oxígeno y del metabolismo energético 5.
Además la síntesis proteica requiere del consumo de energía en forma de adenosintrifosfato (ATP) y del adecuado aporte de oxígeno para un eficiente proceso mitocondrial.
Un deficiente aporte calórico produce como consecuencia ruptura de proteínas celulares, principalmente a nivel de la musculatura de extremidades inferiores.
Así, la pérdida de la masa muscular se relaciona con la disminución del peso corporal en este grupo de pacientes, lo que a su vez incide sobre la capacidad de desarrollar fuerza y en consecuencia sobre la tolerancia al ejercicio físico.
En cuanto a la capacidad metabólica de la musculatura de pacientes con EPOC, se encuentra disminuida la concentración de enzimas aeróbicas, al igual que su capacidad de síntesis proteica, a la pérdida selectiva de fibras musculares tipo I, lo que conduce a atrofia muscular y a disminución de su capacidad de generar fuerza y de resistencia a la fatiga 6.
Por todas estas consideraciones fisiológicas se hace necesaria la incorporación de este grupo de pacientes a Programas de Rehabilitación Respiratoria una vez que abandonan el Centro Asistencial.
PROGRAMA DE REHABILITACIÓN RESPIRATORIAEl paciente con EPOC que se integra al Programa de Rehabilitación Respiratoria es derivado por el médico broncopulmonar tratante, para una evaluación personalizada, de acuerdo con su grado de compromiso fisiopatológico y centrada en sus necesidades individuales, a fin de determinar las condiciones iniciales de tolerancia al esfuerzo físico y la disfunción muscular. El objetivo es mejorar la disnea, la fatigabilidad y la atrofia muscular resultante de la patología pulmonar y de sus repercusiones sistémicas como la cardiopatía isquémica, trastornos del ánimo, pérdida de la masa muscular, osteoporosis por inmovilidad, disfunción autonómica por hipoxemia y disfunción de los músculos esqueléticos.
El Programa de Rehabilitación Respiratoria se desarrolla en forma grupal, pero a la vez personalizado para lograr incentivo psicosocial y conjuntamente seleccionar las cargas de trabajo adecuadas a las condiciones fisiológicas de cada paciente.
La evaluación del paciente que ingresa al Programa consiste en primer lugar la aplicación del Test de Caminata de 6 minutos (TC6M). Esta es una prueba simple de ejercicio que requiere de poca tecnología y que solo exige caminar, actividad de la vida diaria transversal a todos los individuos.
El TC6M se realiza en un corredor de distancia conocida en donde el paciente intenta recorrer la máxima distancia en ese intervalo de tiempo, pudiendo incluso realizar cambios de ritmo, detenciones, etc, controlándose al final la distancia total recorrida expresada en metros.
En Clínica Las Condes (CLC), los pacientes portan un oxímetro de pulso durante la marcha para registrar saturación de oxígeno y frecuencia cardiaca, y determinar la eventual administración de oxígeno (O2) adicional.
Los pacientes que requieran O2 son acompañados con un cilindro portátil a una distancia de dos pasos del paciente para no interferir en su velocidad y ritmo. De acuerdo a la literatura el aporte de O2 durante la marcha aumenta el número de metros recorridos y su administración en forma de bajo flujo es la mas beneficiosa 7. Si durante la marcha el paciente registra valores de saturación de O2 bajo 80%, la prueba debe suspenderse.
La realización del TC6M requiere de un muy sencillo equipamiento: cronómetro, oxímetro de pulso, un pasillo de longitud de más de 30 mt de longitud, dos conos para demarcar los extremos del recorrido, escala de esfuerzo percibido de Borg impreso en una tarjeta, manómetro de presión y cilindro de oxígeno portátil opcional.
Previo al comienzo de la prueba con el paciente parado al extremo del corredor se registran en una ficha valores de frecuencia cardiaca, saturación de oxígeno, presión arterial y sensación de esfuerzo percibido. Estas misma variables se registran al finalizar la prueba.
La utilización del TC6M se ha generalizado enormemente teniendo el tiempo de los 6 minutos la variabilidad y el poder de discriminación adecuados.
Una revisión reciente concluye que el TC6M es fácil de realizar, bien tolerado, y el que mejor refleja las actividades de la vida diaria, así como también muestra una buena correlación con el consumo de O2 (VO2) Peak y con la calidad de vida relacionada con la salud, así como también es muy sensible para determinar cambios post entrenamiento físico 8.
La otra prueba de evaluación para el Programa de Rehabilitación Respiratoria es la Prueba de Carga Incremental en cicloergómetro, la que evalúa diversos sistemas, como el cardiovascular, respiratorio y muscular.
Esta prueba consiste en aplicar una carga incremental de 15 watt de potencia cada dos minutos, manteniendo una velocidad constante. En la planilla de registro se deja constancia de la saturación de oxígeno, frecuencia cardiaca, disnea respiratoria y/o cansancio de extremidades según la escala de Borg.
La prueba se detiene cuando al paciente le sea intolerable la carga o exista disminución de la saturación más allá del 80%.
Debe realizarse también con administración de O2 adicional cuando sea indicado hacerlo.
Con esta prueba determinamos la carga extrema del cicloergómetro (watt), ayuda a definir la carga inicial en el programa de entrenamiento (60%) y refleja el grado de eficiencia de los músculos que participan en la realización del ejercicio.
También se utiliza como herramienta de evaluación el Test de Carga Constante, en la que la misma intensidad de carga es sostenida durante toda la prueba.
Permite evaluar el tiempo en que el paciente es capaz de mantener una determinada carga de ejercicio (endurance), el comportamiento de variables fisiológicas a isotiempo. Sirve para determinar si el entrenamiento va a ser interválico o a isotiempo durante el programa de entrenamiento.
Y por último está la Prueba de Contracción Máxima de Cuádriceps, que determina la resistencia máxima de fuerza, buscando la mayor carga que el sujeto pueda levantar en 10 repeticiones (RMmax) y con este valor establecer la carga de entrenamiento en un 60% respecto del máximo valor inicial para comenzar el entrenamiento.
Con estos datos y de acuerdo a las condiciones psicológicas del paciente, se construye el plan de trabajo individualizado, con cargas de trabajo inicial del 50% al 70% en forma incremental o continua, comenzando con el cicloergómetro y después al treadmill o step, (dependiendo de afecciones traumatológicas que interfiera en el trabajo aeróbico o de fortalecimiento muscular).
En el cicloergómetro cuando el paciente ha alcanzado los 20 minutos en forma continua a resistencia mínima se va variando el porcentaje de carga en el tiempo: 5 minutos al 50% y 5 minutos al 70% de su carga máxima hasta completar los 20 minutos como tiempo mínimo (interválico). Este tipo de entrenamiento permite alcanzar niveles altos de intensidad, pero imposible de mantener para la mayoría de los paciente durante un tiempo prolongado, por lo que se alternan con intensidades menos exigentes dando la posibilidad a los paciente de recuperación para completar las sesión de entrenamiento y finalizar con una menor disnea asociada 9. Debido a su naturaleza intermitente, otro beneficio de este tipo de entrenamiento, es que se asemeja a la exigencia impuesta por actividades de la vida diaria en paciente con EPOC.
El trabajo de fortalecimiento muscular se realiza con maquinas de carga constante tanto para musculatura agonista como antagonista en posición sentado (easyline).
El tren superior se trabaja con series de 20 repeticiones puesto que en la mayoría de los pacientes no presentan alteración metabólica de esta musculatura.
El cuádriceps se trabaja con el 70% de su Rmax en series de a 10, y para incrementar su carga se van aumentando las series ya que esta musculatura presenta más síntomas de acumulo de radicales libres que aumentan el dolor durante el ejercicio, debido a los cambios estructurales y bioquímicas de la fibra muscular. El objetivo principal del entrenamiento es mejorar el rendimiento de las fibras musculares tipo II.
En cada una de las actividades se va dejando el registro en su tabla individual. Se ha podido observar que en el trabajo de extremidades inferiores el nivel de disnea es mayor.
El entrenamiento de la musculatura respiratoria, principalmente el diafragma, se incluye cuando el paciente ha logrado mejor condición aeróbica y se trabaja en un comienzo con el 30% de su PIM máximo en forma interválica, con la válvula de estimulación umbral en bicicleta.
En etapas avanzadas de las enfermedad el aumento de la ventilación durante el ejercicio se produce a expensas de la frecuencia respiratoria y, en menor grado por aumento del Volumen Corrientes. En esta situación, con un tiempo espiratorio menor y con una limitación al flujo espiratorio, se produce atrapamiento aéreo y, consecuentemente, un aumento de la capacidad residual funcional, fenómeno conocido como hiperinsuflación dinámica (HD) 10. Es así como se ha observado una fuerte relación entre la intensidad de la disnea durante el ejercicio y el índice de HD. Esta altera la relación longitud-tensión de los músculos inspiratorios, especialmente el diafragma, comprometiendo su habilidad para generar presión intratorácica positiva. Además de actuar como una carga inspiratoria umbral, contribuye al deterioro cardiaco observado durante el ejercicio. Así también, la HD produce una disociación neuromecánica, que contribuye a un desequilibrio entre la tensión generada y la activación muscular y los cambios obtenidos en el volumen pulmonar.
El entrenamiento se realiza 3 veces a la semana, por 2 a 3 meses, dependiendo de los avances del paciente, de la motivación, y si no se han presentado inconvenientes de salud agregados.
Se controla al final del entrenamiento con un Test de Caminata de 6 minutos y con la escala de disnea modificada del Medical Research Council (MMRC).
Si el paciente se encuentra en condiciones de trabajo en gimnasio y no necesita oxígeno se pasa a la Unidad de Vivir Sano de CLC con la evaluación y consentimiento del médico tratante (paciente con EPOC incipiente o con otra patología pulmonar). El objetivo principal del entrenamiento es mostrar a los pacientes a través del trabajo grupal e individualizado la educación en el autocuidado al conocer los beneficios del ejercicio planificado con efectos positivos en la disnea y en la mejor tolerancia a las actividades de la vida diaria.
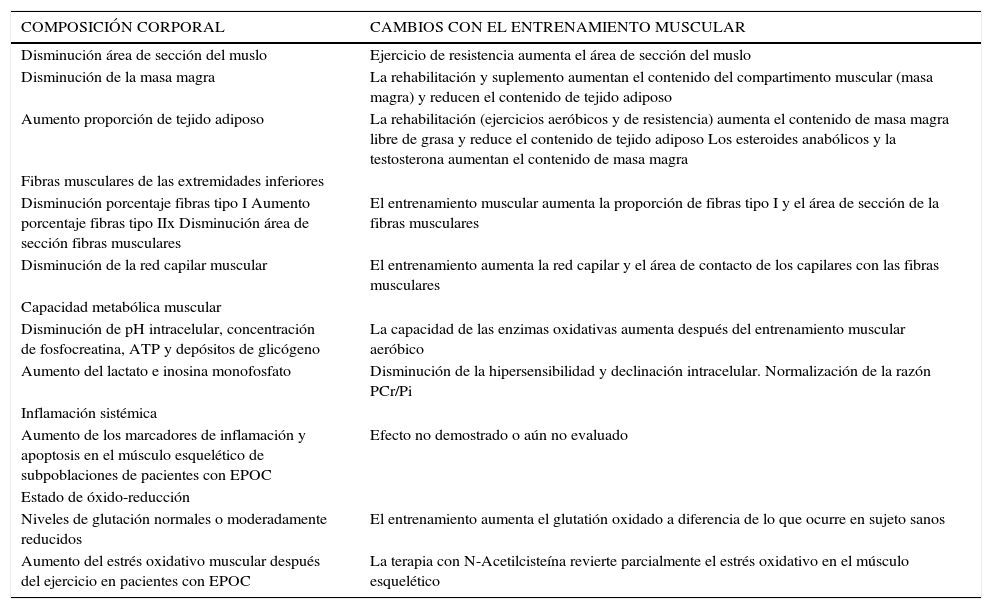
En la Tabla 1 se describen las principales alteraciones del Sistema Músculo Esquelético en paciente con afecciones respiratorias crónicas y los mecanismos fisiológicos que explican la mejoría después del entrenamiento muscular.
ALTERACIONES ESTRUCTURALES Y BIOQUÍMICAS DEL SISTEMA MUSCULOESQUELÉTICO EN LA ENFERMEDAD PULMONAR OBSTRUCTIVA CRÓNICA. EFECTOS DEL ENTRENAMIENTO MUSCULAR
| COMPOSICIÓN CORPORAL | CAMBIOS CON EL ENTRENAMIENTO MUSCULAR |
|---|---|
| Disminución área de sección del muslo | Ejercicio de resistencia aumenta el área de sección del muslo |
| Disminución de la masa magra | La rehabilitación y suplemento aumentan el contenido del compartimento muscular (masa magra) y reducen el contenido de tejido adiposo |
| Aumento proporción de tejido adiposo | La rehabilitación (ejercicios aeróbicos y de resistencia) aumenta el contenido de masa magra libre de grasa y reduce el contenido de tejido adiposo Los esteroides anabólicos y la testosterona aumentan el contenido de masa magra |
| Fibras musculares de las extremidades inferiores | |
| Disminución porcentaje fibras tipo I Aumento porcentaje fibras tipo IIx Disminución área de sección fibras musculares | El entrenamiento muscular aumenta la proporción de fibras tipo I y el área de sección de la fibras musculares |
| Disminución de la red capilar muscular | El entrenamiento aumenta la red capilar y el área de contacto de los capilares con las fibras musculares |
| Capacidad metabólica muscular | |
| Disminución de pH intracelular, concentración de fosfocreatina, ATP y depósitos de glicógeno | La capacidad de las enzimas oxidativas aumenta después del entrenamiento muscular aeróbico |
| Aumento del lactato e inosina monofosfato | Disminución de la hipersensibilidad y declinación intracelular. Normalización de la razón PCr/Pi |
| Inflamación sistémica | |
| Aumento de los marcadores de inflamación y apoptosis en el músculo esquelético de subpoblaciones de pacientes con EPOC | Efecto no demostrado o aún no evaluado |
| Estado de óxido-reducción | |
| Niveles de glutación normales o moderadamente reducidos | El entrenamiento aumenta el glutatión oxidado a diferencia de lo que ocurre en sujeto sanos |
| Aumento del estrés oxidativo muscular después del ejercicio en pacientes con EPOC | La terapia con N-Acetilcisteína revierte parcialmente el estrés oxidativo en el músculo esquelético |
Obtenida de: Saldías F, Díaz O. Rev Chil Enf Respir. 2011; 27: 80 – 93
Todo lo expuesto en este artículo tiene como objetivo enfatizar la importancia de la kinesiología en el tratamiento de los paciente con EPOC.
Al ser esta una patología multisistémica y siendo el desacondicionamiento muscular una de sus manifestaciones principales, la participación del kinesiólogo alcanza una importante relevancia dadas las competencias que este experimenta, tanto en el campo de la fisiología muscular y respiratoria como también en el ámbito de las Ciencias de la Rehabilitación, constituyéndose en un integrante importante dentro del equipo que participa en el tratamiento de este grupo de pacientes.
También es importante mencionar las proyecciones que alcanza la participación kinésica en lo referente al seguimiento de los pacientes y la relación con su entorno bio-social, optimizando la tolerancia al esfuerzo físico y la mejoría de su autoestima, situación que le permite sobrellevar de mejor manera su enfermedad y sus actividades de la vida diaria, todo lo que determina en definitiva, una mejoría importante en su calidad de vida. Los autores declaran no tener conflictos de interés, en relación a este artículo.