El personal de salud (PS) está más expuesto que la población general a enfermar por SARS-CoV-2, por lo que debe utilizar elementos de protección personal (EPP) en todas las atenciones. El PS de Clínica Las Condes (CLC) que requirió licencia médica (LM) por COVID-19 durante el periodo de estudio, fue evaluado por Organismo Administrador según Ley 16.744, categorizando cada caso de contacto estrecho (CE) o contagio, en común o laboral. Además, fue contactado en su totalidad por equipo de RRHH y de IAAS, para conocer estado de salud, factores de riesgo y evolución. El objetivo fue caracterizar los casos y CE de PS que tuvieron LM, relacionándolas con diferentes eventos ocurridos en la institución y la comunidad durante el periodo comprendido entre el 12 de febrero y el 31 de julio. Un 21% del PS requirió LM en el periodo y un 12,97% presentó infección confirmada por PCR. En cuanto a la distribución por sexo y edad de casos y CE, esta no difiere de la distribución observada en el total de funcionarios de CLC. Se observa que, en los casos, la mayoría corresponde a categoría intrahospitalaria, en cambio los CE, la mayor parte correspondió a comunitario. En relación con casos confirmados intrahospitalarios, destaca que el primer caso ocurrió 63 días después del primer paciente hospitalizado en CLC con diagnóstico de COVID-19, y cuando ya estaba instalada la epidemia en la Región Metropolitana (RM) de Santiago, lo que refleja la efectividad de las medidas de prevención adoptadas al interior de CLC.
Health care workers (HCW) are at higher risk to get sick from SARS-CoV-2 than general population, so they must use personal protective equipment (PPE) in all care situations. The HCW at Clinica las Condes (CLC) that required a sick leave (SL) during the study period was evaluated by the Administrative Institution according to Law 16.744, which categorized each case of close contact (CC) or confirmed case, as community-acquired (CA) or health care-associated (HCA). In addition, all of them were traced by the HR and Infection Control team, to find out health status, risk factors and evolution. The aims were to characterize the confirmed cases and CC, their association with key events that occurred in the institution and the community between February 12th and July 31th. 21% of the HCW had to take SL in the period and in 12,97% infection was confirmed by PCR. Distribution by sex and age did not differ from the distribution of total HCW in CLC. Among confirmed cases, most of them were HCA, whereas in the CC group the majority were CA. Regarding HCA cases, it stands out that the first case occurred 63 days after the first COVID-19 inpatient in CLC, when the epidemic was already spread in the community, which reflects the effectiveness of the preventive measures adopted within CLC.
COVID-19 es una nueva enfermedad viral causada por SARS-CoV-2, que fue detectada originalmente en Wuhan (China) a fines de 2019. En marzo de 2020, la OMS, la declaró enfermedad pandémica, dado la magnitud de su diseminación a nivel global y la severidad del cuadro clínico1,2. El 03 de marzo 2020 se detectó el primer caso de COVID-19 en Chile y desde entonces la ola epidémica se ha expandido en el país alcanzando un máximo de casos activos durante el mes de junio.
El espectro clínico varía desde casos asintomáticos o cuadros respiratorios leves, hasta neumonía severa, síndrome de distrés respiratorio agudo y muerte. Dado que existe un porcentaje importante de los afectados con infección asintomática, se desconoce el número exacto de personas infectadas a nivel global3–6.
El personal de salud (PS), en especial aquel que realiza atención directa de pacientes sospechosos o confirmados de COVID-19, está más expuesto que la población general a adquirir el virus, razón por la cual debe utilizar rigurosamente los elementos de protección personal (EPP) en todas las atenciones. También se considera de riesgo la manipulación de muestras de pacientes sospechosos o confirmados, especialmente muestras de la vía respiratoria7,8.
Clínica Las Condes (CLC) es un hospital privado de nivel terciario que cuenta con 3.676 funcionarios contratados, y desde el inicio de esta epidemia se ha provisto al PS de EPP necesarios recomendados para atención de pacientes y/o actividades relacionadas. No obstante, lo anterior, el riesgo de contagio no se elimina ya que el PS se encuentra inmerso en la comunidad y tiene grados variables de cumplimiento con las medidas de prevención dentro y fuera del lugar de trabajo. Lo anterior genera que el PS se infecte o enferme a partir de diferentes fuentes de contagio.
Los casos de PS de CLC variaron en su forma de presentación en términos de que hubo casos asintomáticos, sintomáticos leve y moderado, e incluso casos COVID-19 que requirieron de ventilación mecánica invasiva. En todos se tiene un examen de Reacción de la polimerasa en cadena con transcripción reversa (RT-PCR)SARS-CoV-2 positivo (RT-PCR+o Caso) y todos fueron atendidos por el organismo administrador (OA) de la ley de accidentes del trabajo y enfermedades profesionales (Ley N° 16.744) con el que CLC tiene contratado el seguro estipulado en dicha ley.
A través del análisis de cada caso, este organismo los clasificó como comunitarios (es decir enfermedad común), o intrahospitalario (IH) (es decir enfermedad profesional). Entre estos últimos se distinguieron los que tuvieron como fuente otro funcionario o algún paciente.
Dado el riesgo de contagio que esto implica para el resto del PS y para los pacientes, cuando un funcionario es sospechoso o tiene un examen RT-PCR+(Caso), debe ser aislado de sus funciones, incluso si es asintomático y/o use sus EPP, de acuerdo con normativa de la Autoridad Sanitaria.
Asimismo, las personas que son definidas por la autoridad sanitaria como contacto estrecho (CE), es decir aquellos contactos que duran más de 15 minutos sin mascarilla a menos de un metro o más de 2 horas en oficina cerrada sin mascarilla, deben hacer cuarentena durante 14 días9.
Existen múltiples reportes en la literatura de la frecuencia con que el PS ha sido afectado durante esta pandemia en diversos hospitales alrededor del mundo. Utilizando RT-PCR para el diagnóstico de COVID-19, un reciente metaanálisis ha reportado una prevalencia estimada del 11% (rango de 0,4 al 57%) en el PS10. Sin embargo, hasta ahora no se ha publicado ningún estudio de COVID-19 en el PS de nuestro país.
Nuestro objetivo es hacer un reporte de los casos y CE de funcionarios de CLC que hicieron cuarentena en el tiempo, relacionándolas con diferentes eventos ocurridos en la institución y la comunidad durante el período comprendido entre el 12 de febrero y el 31 de julio. Describir la curva de los casos por tipo de contagio definido por OA, así como caracterizar los aspectos demográficos y epidemiológicos de todo el PS de CLC que fue afectado por la pandemia, independiente del origen (si fue por CE o Caso, características epidemiológicas, fuentes de contacto o contagio, tipo de estamento afectado y lugares de trabajo, estudios de laboratorio realizados y encuesta para verificar conductas de riesgo).
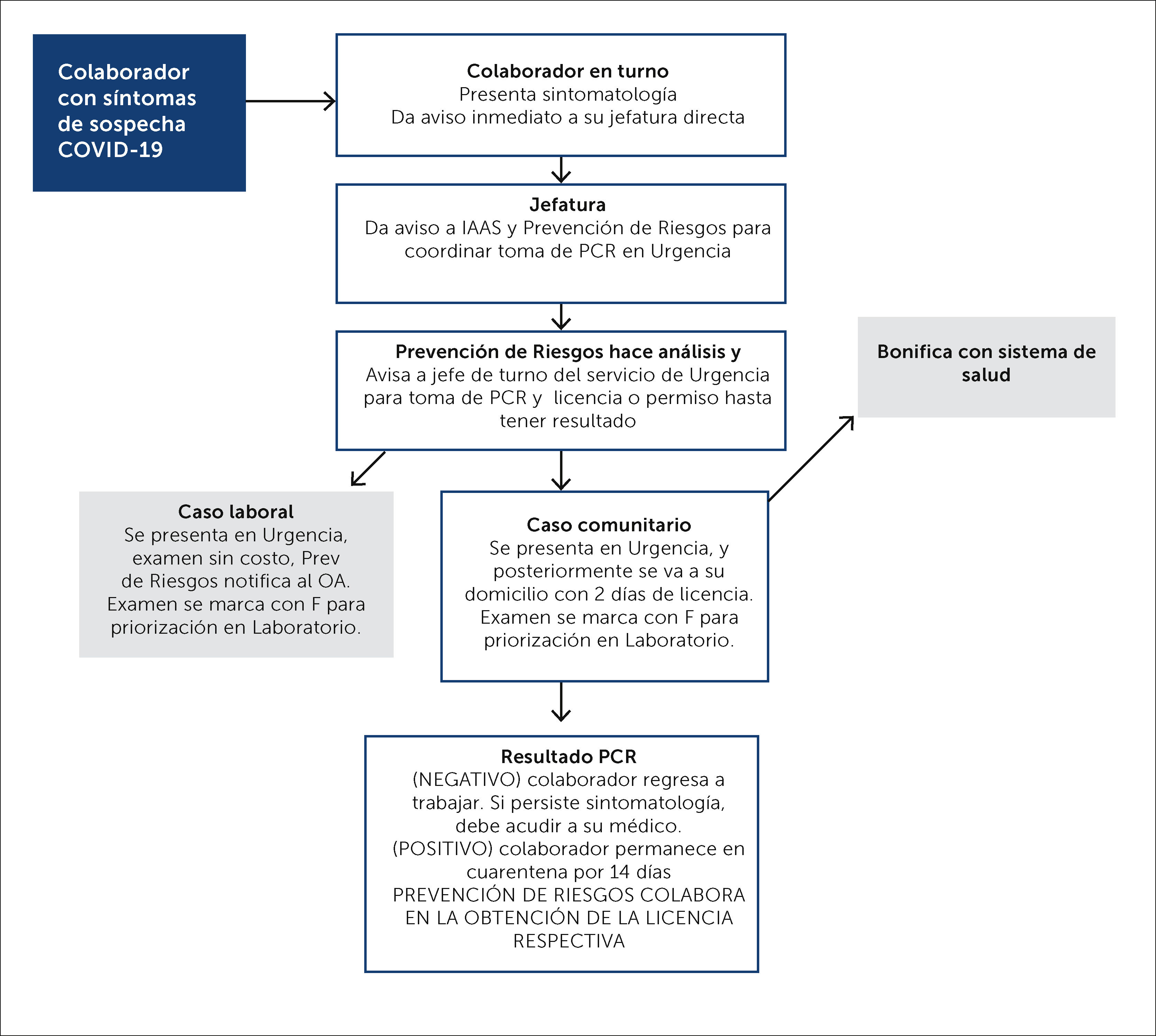
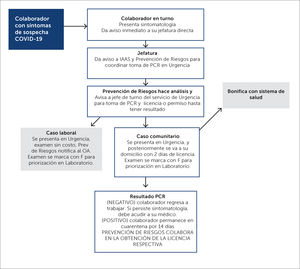
MÉTODOTempranamente durante la pandemia, se estableció un algoritmo de estudio del PS con síntomas o sospecha de contacto con coronavirus, que incluyó aislamiento inmediato, estudio con RT-PCR para SARS-CoV-2 y de acuerdo con el resultado, cuarentena preventiva o aislamiento si se confirmaba el caso (Figura 1).
Este reporte incluye todos los trabajadores calificados como caso o CE, durante el periodo comprendido entre el 12 de febrero (fecha de primera RT-PCR SARS-CoV-2 realizada en CLC) y el 31 de julio independiente de donde se haya realizado el examen.
El PS con categoría de caso sospechoso, caso confirmado o CE fue monitoreado por el equipo de Control de Infecciones Asociadas a Atención de Salud (CIAAS) y de Prevención de Riesgos, para entregarles orientación y conocer su evolución clínica. El caso sospechoso fue monitoreado hasta ser confirmado o descartado como caso. Los demás tuvieron seguimiento hasta el fin de su aislamiento o cuarentena según correspondiera o de su licencia médica si esta fue prolongada más allá de lo establecido en estos casos. Se realizaron contactos telefónicos a cada funcionario y se les solicitó completar una encuesta para recolectar información respecto de su comportamiento en relación con las conductas de riesgo (uso de EPP, distanciamiento físico y otros). Si la fuente del CE fue otro funcionario en CLC, la encuesta incluyó fecha de últimos turnos realizados, si compartieron auto con otros funcionarios sin mascarilla, fecha de aparición de síntomas y de realización de RT-PCR si corresponde, su resultado y lugar de realización del examen.
Para efectos de este reporte se consideró la calificación del PS bajo vigilancia según resolución del Organismo Administrador (OA) de la Ley 16.744, de las ISAPRES y Seremi de Salud Metropolitana para los contactos estrechos laborales y comunitarios, entre el 1 de marzo y el 31 de julio de 2020, según se muestra en Tabla 1. Para mejor sistematización de nuestro análisis, incluimos en categoría de CE comunitario, a aquellos colaboradores que debieron hacer cuarentena preventiva a su regreso de vacaciones desde el extranjero (n=32) y aquellos que fueron catalogados como CE laboral de otro lugar de trabajo. Lo anterior basado en Ordinario 1482 de la Superintendencia de Seguridad Social, del 27 de abril del 2020, que imparte instrucciones respecto a la calificación del origen de la enfermedad COVID-19 que afecte al personal de establecimientos de salud y aquellos que han sido determinados como contactos estrechos.
Definiciones utilizadas para clasificar categorías de Contacto Estrecho y/o Caso Confirmado
| Categoría | Definición | |
|---|---|---|
| Contacto Estrecho | Comunitario | Son aquellos que se les indica cuarentena por haber tenido contacto con un caso positivo identificable en la comunidad, o que vuelven de vacaciones de país con circulación de casos o contacto laboral en otra institución. |
| Intrahospitalario funcionario | Funcionario con licencia por haber tenido contacto con un funcionario positivo identificable. | |
| Intrahospitalario paciente | Contacto estrecho con pacientes COVID-19 en los 14 días previos. | |
| Caso Confirmado | Comunitario | Casos con PCR por contacto con un caso identificable en la comunidad en los 14 días previos. |
| Intrahospitalario funcionario | Casos con PCR por contacto con un funcionario positivo identificable en los 14 días previos. | |
| Intrahospitalario paciente | Casos PCR positivos con contacto con pacientes COVID-19 en los 14 días previos y sin evidencia de contacto con funcionario o persona de la comunidad positivo identificable durante ese periodo. | |
Respecto a los CE laborales, se lograron identificar al momento de hacer la encuesta de contacto estrecho de acuerdo con criterios de la autoridad sanitaria. Cuando se identificaba PS que había sido CE laboral según definición del Ordinario B1 N°939 del 24 de marzo del año 2020 del Ministerio de Salud “Protocolo de Manejo de Contactos de Casos COVID-19 en fase 4”, se reportaron a la SEREMI de Salud y MINSAL, además de dar aviso proactivo al OA a la espera de la confirmación del MINSAL para que se generara la licencia médica laboral del PS.
Para efectos de este reporte, la naturaleza de los casos y CE se clasificaron en tres tipos, de acuerdo con la anamnesis y antecedentes epidemiológicos: Comunitario, cuando ocurrió fuera del ámbito del trabajo; Intrahospitalario Funcionario, cuando ocurrió por el contacto con un compañero de trabajo; e Intrahospitalario Paciente, cuando ocurrió por causa de un paciente enfermo de COVID-19.
A contar del 19 de mayo el PS de mayor riesgo, mayores de 60 años y/o con enfermedades crónicas, embarazadas o personal al cuidado de hijos menores de dos años, fue excluido de sus funciones y enviado a sus hogares a realizar, en lo posible, teletrabajo. Estos funcionarios quedaron excluidos del presente reporte de casos intrahospitalarios ya que no estaban expuestos al riesgo laboral de infección, como tampoco de traer el contagio a las dependencias de Clínica Las Condes.
Para realizar este reporte utilizamos las siguientes fuentes de datos:
Base de datos de RRHH: Creada con el fin de dar seguimiento de los casos y CE. Contiene la información de cada funcionario respecto de su clasificación de tipo de contagio o contacto, fecha de inicio de síntomas, fecha de RT-PCR, fecha de inicio y fin de la cuarentena o asilamiento, así como las respuestas obtenidas en la encuesta para detectar contactos estrechos u otras conductas de riesgo de contagio.
Base de datos de RT- PCR realizados a PS: Esta base de datos fue creada y programada para que se fuera actualizando diariamente, en forma automática, dos veces al día con la información de cada PS que se realiza un examen de RT-PCR en CLC, conteniendo la identificación del funcionario, el lugar de trabajo y el cargo que posee. La clasificación de los lugares de trabajo y estamento utilizadas para este informe se presentan en Tabla 2.
Clasificación utilizada para diferenciar estamentos y lugares de trabajo
| Cargos | Administrativo, Técnico de Enfermería de Nivel Superior (TENS), Médico y Profesionales de Salud no médicos. | No diferencia atención a paciente con o sin COVID-19 |
| Lugares de trabajo | Administración, Consulta Ambulatoria, Procedimientos Ambulatorios, y Servicios de Apoyo. | No diferencia atención a paciente con o sin COVID-19 |
| Hospital (incluye Servicio de Urgencia) | con pacientes COVID-19 | |
| sin pacientes COVID-19 |
Base de datos del PS contratado en CLC: Que caracteriza al personal en variables demográficas, sexo, grupo etario, profesión y lugar de trabajo.
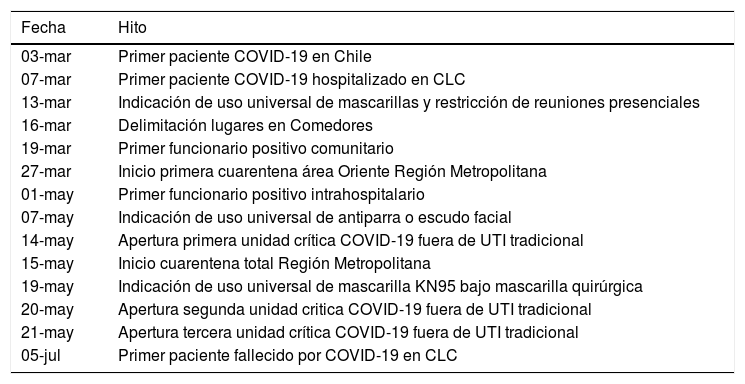
Con el fin de establecer relación entre diferentes eventos ocurridos al interior de nuestra institución y a nivel comunitario con el número de exámenes de PCR realizados y el número de positivos entre el PS, se revisó la prensa y los informativos internos, para definir cuáles serían esos eventos (Tabla 3).
Hitos definidos para evaluar
| Fecha | Hito |
|---|---|
| 03-mar | Primer paciente COVID-19 en Chile |
| 07-mar | Primer paciente COVID-19 hospitalizado en CLC |
| 13-mar | Indicación de uso universal de mascarillas y restricción de reuniones presenciales |
| 16-mar | Delimitación lugares en Comedores |
| 19-mar | Primer funcionario positivo comunitario |
| 27-mar | Inicio primera cuarentena área Oriente Región Metropolitana |
| 01-may | Primer funcionario positivo intrahospitalario |
| 07-may | Indicación de uso universal de antiparra o escudo facial |
| 14-may | Apertura primera unidad crítica COVID-19 fuera de UTI tradicional |
| 15-may | Inicio cuarentena total Región Metropolitana |
| 19-may | Indicación de uso universal de mascarilla KN95 bajo mascarilla quirúrgica |
| 20-may | Apertura segunda unidad critica COVID-19 fuera de UTI tradicional |
| 21-may | Apertura tercera unidad crítica COVID-19 fuera de UTI tradicional |
| 05-jul | Primer paciente fallecido por COVID-19 en CLC |
Abreviaturas: CLC: Clínica Las Condes; UTI: Unidad de Tratamiento Intensivo.
Por otra parte, se estableció una definición operativa para considerar brote IH entre PS que fue: ocurrencia de 2 o más casos confirmados relacionados en un mismo servicio, durante un periodo de 14 días seguidos.
Descripción de variables: Se realiza una descripción en tiempo, espacio y persona a través de agrupaciones simples para todas las variables descritas. En los casos necesarios se calculó la significancia estadística de diferencias de magnitud entre grupos.
Resultados:
- 1.
Proporción de PS enviado a cuarentena o aislamiento y porcentaje de infección en PS de CLC.
Hasta el 31 de julio de 2020 fueron afectados un total de 767 funcionarios, un 20,86% de la planta de funcionarios contratados, de los cuales 290 (37,8%) corresponden a CE y 477 (62,2%) a casos confirmados. Es decir, cerca del 21% de la planta de trabajadores estuvo en cuarentena preventiva o en aislamiento durante ese periodo.
Por otro lado, el porcentaje global de infección en PS, independiente del origen fue de 12,97% en el período analizado (477 funcionarios).
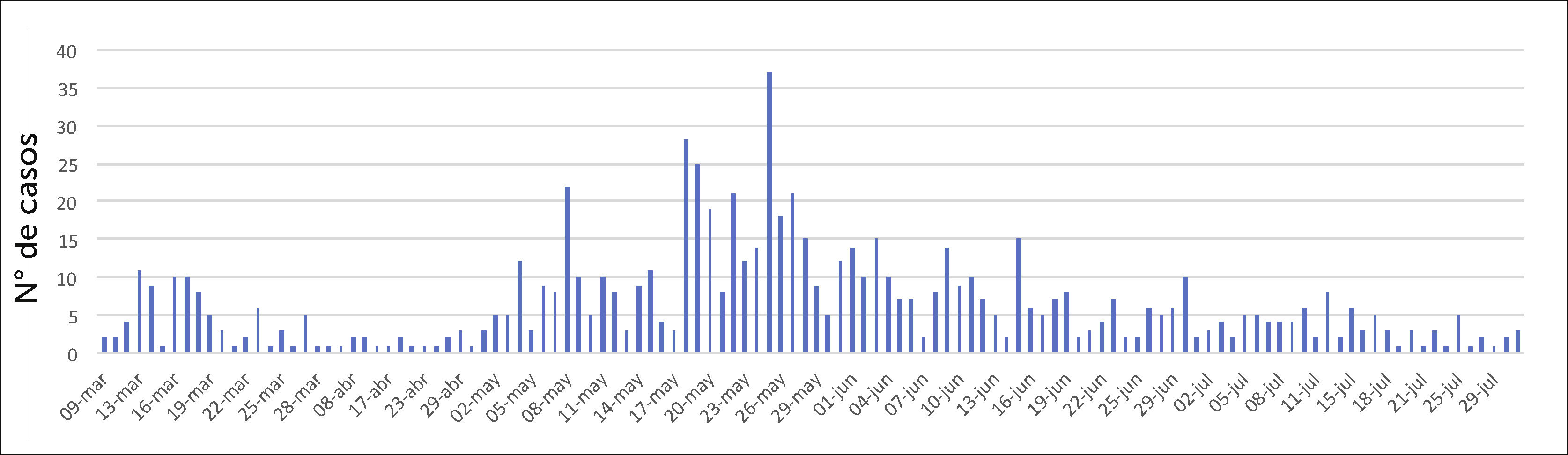
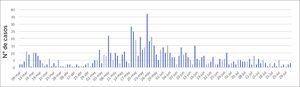
En Figura 2 se muestra el total de casos que estuvo en aislamiento o cuarentena, de acuerdo con la categoría de caso o CE. Se puede apreciar que el mayor número de casos tuvo aislamiento por ser caso confirmado por contagio de paciente, seguido por los casos de contagio comunitarios. Al analizar la curva de casos diarios de funcionarios que tuvieron licencia médica (LM) relacionada a COVID-19, se observa una distribución en dos fases: una “fase temprana” o “inicial” a principios de marzo, que correspondió principalmente a cuarentenas preventivas por regreso de vacaciones, y posteriormente una gran onda entre el primero de mayo y el primero de julio, coincidente con la que se observó en la Región Metropolitana de Santiago (RM). El peak de casos ocurrió en la segunda quincena del mes de mayo, siendo el 25 de mayo el día que registró mayor cantidad de casos. Figura 3.
- 2.
Exámenes realizados y exámenes positivos en funcionarios de CLC en el tiempo y en relación con diferentes eventos ocurridos en la institución y la comunidad
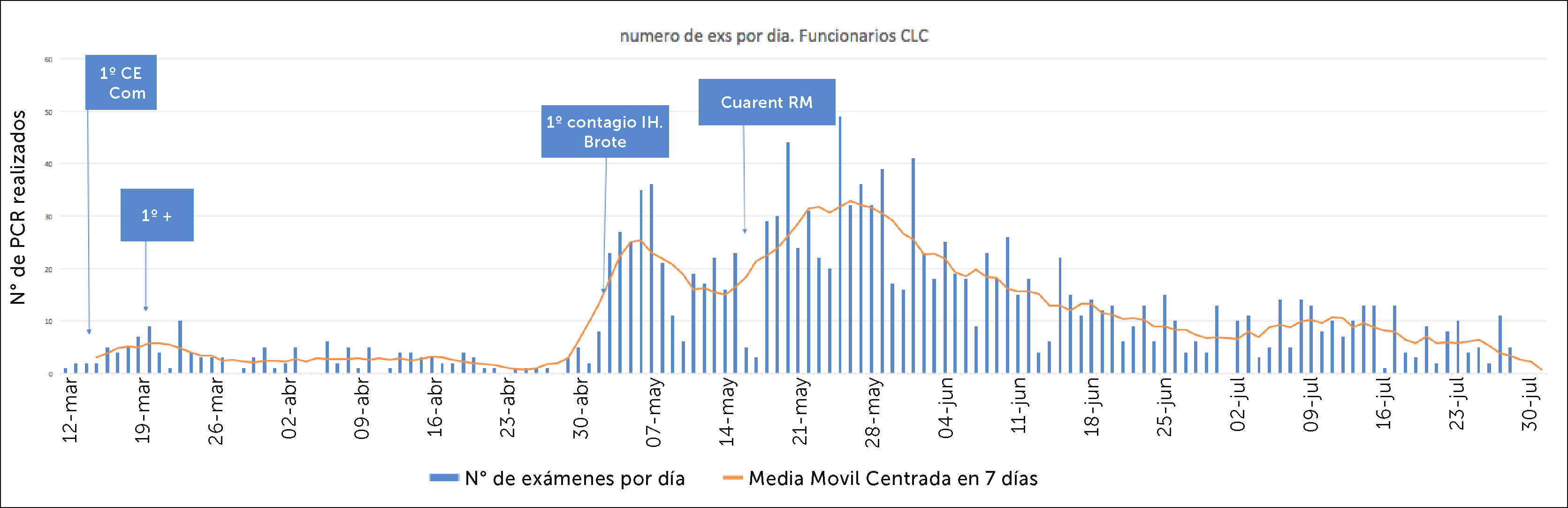
El número de exámenes RT-PCR por día realizados en PS de CLC durante el periodo de estudio se muestra en Figura 4, relacionado con hitos definidos previamente. Destaca que los aumentos de número en la curva se relacionan con eventos identificables que van ocurriendo, ya sea en la comunidad o dentro de la Institución. Es así como el primer aumento ocurrió inmediatamente después de los primeros casos detectados a nivel nacional (principios de marzo) y el segundo aumento tras el primer contagio IH en CLC (1 de mayo). Posteriormente, la curva siguió una distribución similar a la observada en la RM.
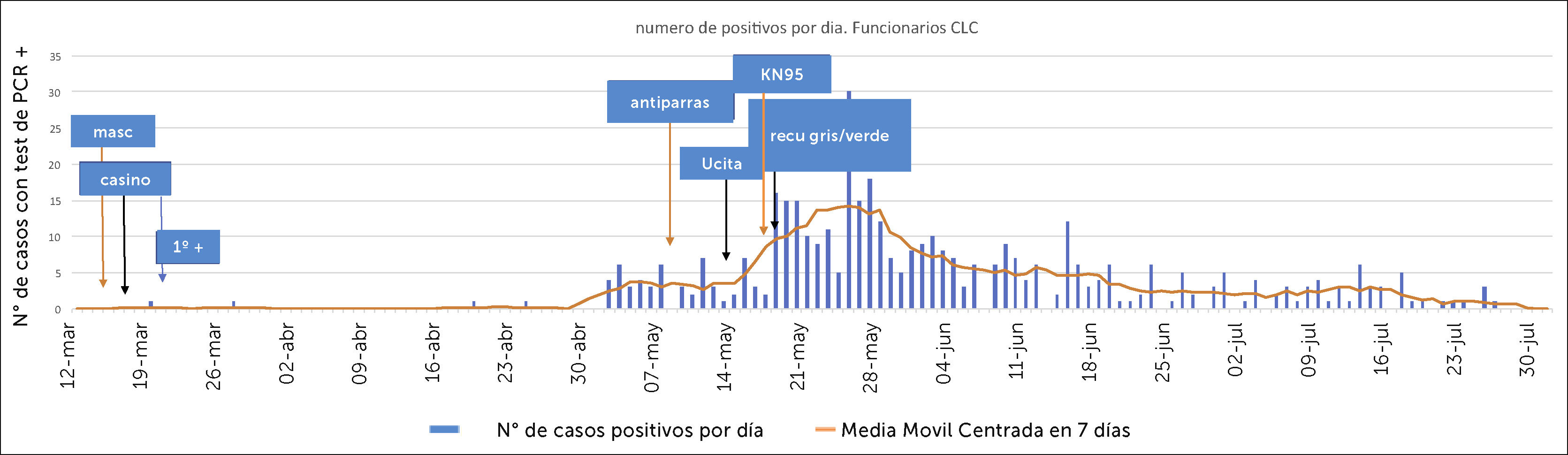
Figura 4.Número de exámenes RT-PCR realizados por día en PS de CLC entre el 12 de marzo al 31 de julio, relacionado con hitos seleccionados.
1°CE: primer PS que salió como CE a cuarentena. 1°+: primer PS que dio positivo a SARS-CoV-2 (19/3). 1° Contagio IH: primer PS contagiado dentro del hospital (1/5). Constituyó primer brote en PS. Cuarent. RM: inicio de la cuarentena total en la Región Metropolitana de santiago (15/5).
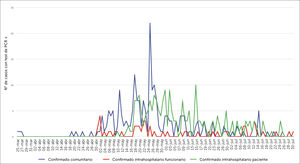
En relación con el número de casos positivos por día y las medidas de control que se fueron agregando conforme progresaba la pandemia (Figura 5), se puede observar que el principal aumento de casos ocurrió posterior a la implementación de unidades de pacientes críticos fuera de las unidades habituales de cuidados intensivos.
Figura 5.Casos RT-PCR positivos en PS de CLC por día, 15 de marzo al 31 de Julio y eventos relacionados
Masc: inicio indicación uso universal de mascarilla al interior del hospital (13/3). Casino: fecha de demarcación de espacios a utilizar en el casino (16/3). 1°+: primer PS positivo en CLC (19/3). Antiparras: fecha de indicación de uso universal de protección ocular/facial para atención directa de pacientes (7/5). Ucita: apertura primera unidad de cuidados intensivos fuera de las UTIs convencionales (14/5). KN95: indicación de uso universal de mascarilla KN95 en toda interacción al interior del hospital (19/5). Recu: fecha de apertura de unidad de atención crítica en áreas de recuperación de pabellones (20 y 21/5).
Del total de funcionarios que tuvo una RT-PCR positiva, sólo un 4% no se realizó el examen en CLC (n=18, según datos recogidos en encuesta).
- 3.
Casos según tipo de contagio definido por el OA
Tal como se mencionó anteriormente, la clasificación por tipo de caso fue realizada por el OA de la ley 16.744, que clasifica los casos en comunes o laborales.
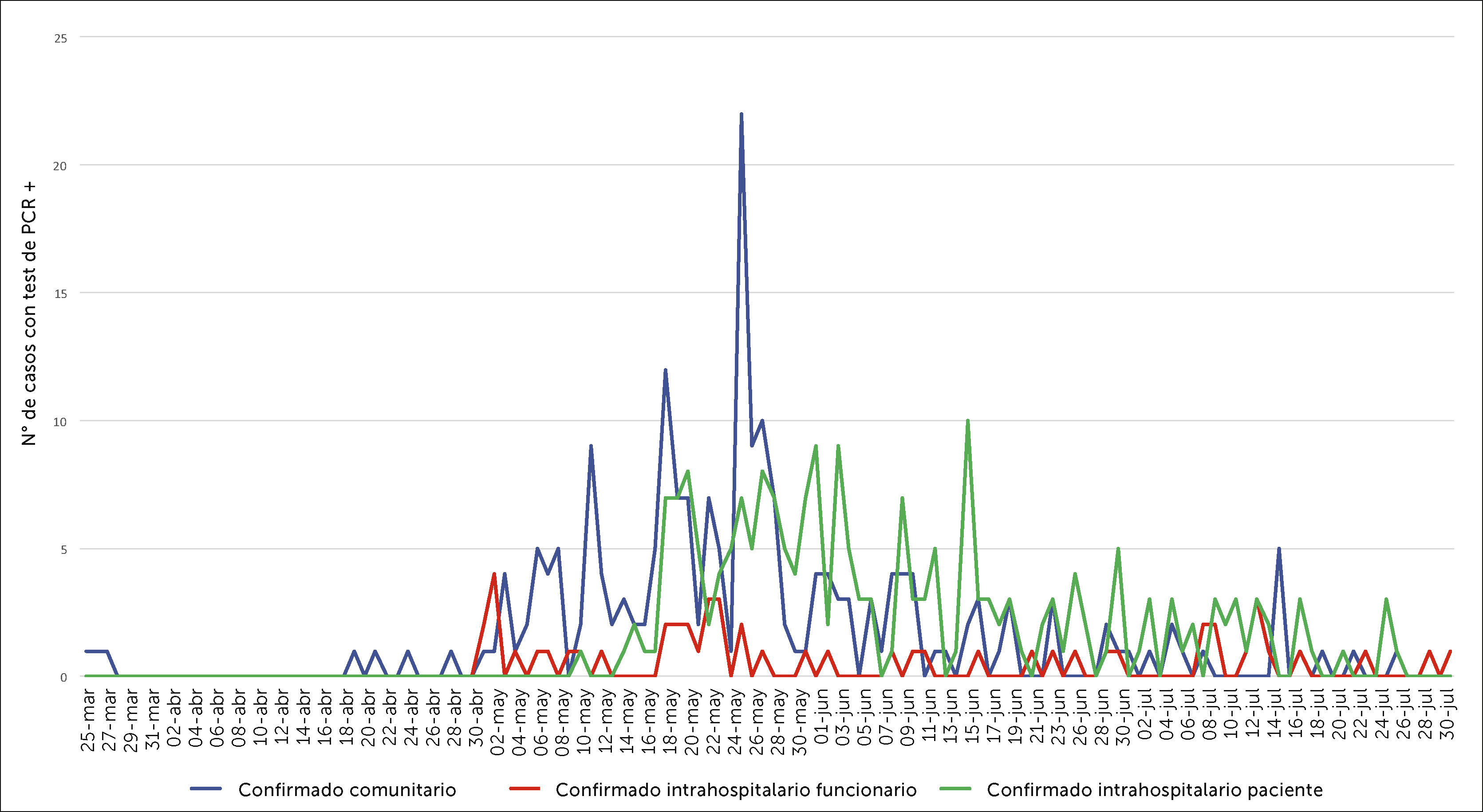
Esta clasificación ha sido modificada en varias oportunidades, siendo la última modificación de fecha 25 de agosto de 2020 con la cual se realiza el reporte de nuestros datos (Figura 6) construyendo así tres curvas: “casos comunitarios”, “casos intrahospitalarios de origen funcionario”, y “casos intrahospitalarios de origen de pacientes”.
Los primeros casos de PS confirmados se produjeron los días 23, 24 y 25 de marzo, tres casos no relacionados entre sí, y todos con contactos familiares como fuente de contagio. Esto ocurrió a 20 días de haber ingresado el primer paciente COVID-19 en CLC. Esto no se repite hasta el 19 de abril, es decir casi un mes después con 4 casos también todos de origen comunitario.
A partir del 2 de mayo, y coincidente con el aumento de casos en la comunidad, casi todos los días se diagnosticaron casos nuevos de PS de contagios de origen comunitario alcanzando cifras máximas de casos nuevos, los días 18, 25 y 27 de mayo con 12, 22 y 10 casos por día respectivamente. A partir de esa fecha el número de casos disminuyó sin superar los 4 casos diarios.
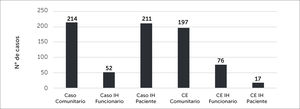
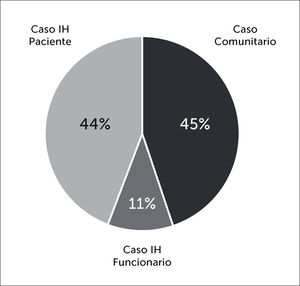
Al 31 de julio los casos de contagio comunitario sumaron 214 casos (44,9% del total de funcionarios contagiados).
El 1 de mayo aparecieron los dos primeros casos de contagio intrahospitalarios en un área de consultas ambulatoria sin atención de pacientes COVID-19, cuyo caso índice se confirmó haber sido un colaborador contagiado en la comunidad. El 2 de mayo aparecen 4 casos más relacionados con los dos anteriores.
A partir de esa fecha ocurrieron casos de contagio IH de fuente laboral por otro funcionario en forma aislada y también en algunos brotes como serán descritos más adelante en punto 6. En total hay 52 casos de funcionarios que se clasificaron en esa categoría (10,9% del total de funcionarios contagiados).
Con fecha 10 de mayo, en pleno aumento de la primera ola pandémica de la RM y coincidente con la apertura rápida de nuevas camas críticas, fuera de las unidades criticas tradicionales, apareció el primer caso intrahospitalario que fue clasificado como de fuente de un paciente hospitalizado.
Lo anterior da a 6 días del primer paciente atendido en hospitalizados en CLC, con un aumento de camas de intensivo de un 100% y con un porcentaje de ocupación de camas críticas de cerca de un 90%.
A partir de esa fecha ocurrieron casos de contagio intrahospitalario de origen de pacientes en forma sistemática hasta llegar a un máximo de casos a fines de mayo, coincidente con el máximo de pacientes COVID-19 hospitalizados en CLC. Estos casos no se dieron en brotes, como sí lo fueron los contagios entre funcionarios.
El segundo peak se dió a mitad de junio cuando el aumento de las camas críticas superaba el 100% y la ocupación de camas bordeaba el 95% en forma permanente.
A partir de esa fecha se fueron dando casos aislados para sumar a fines de Julio un total de 211 casos que fueron calificados casos de contacto intrahospitalario de fuente paciente (44,2% del total de funcionarios contagiados).
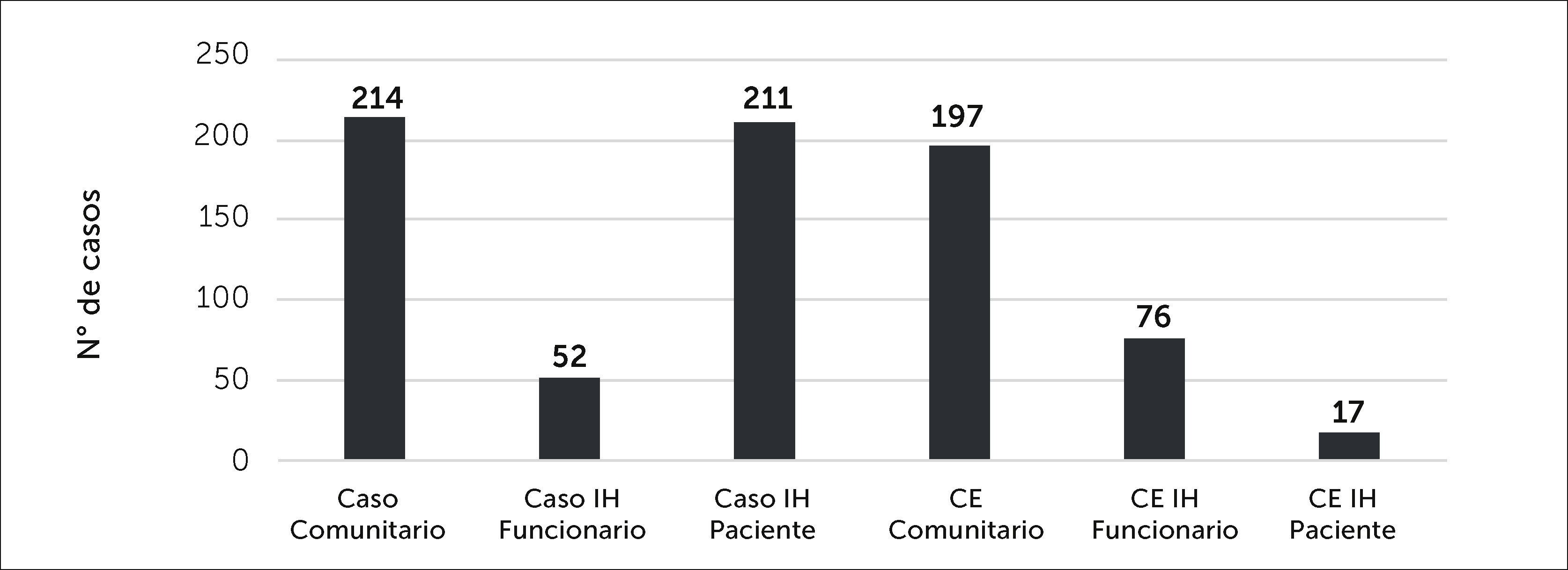
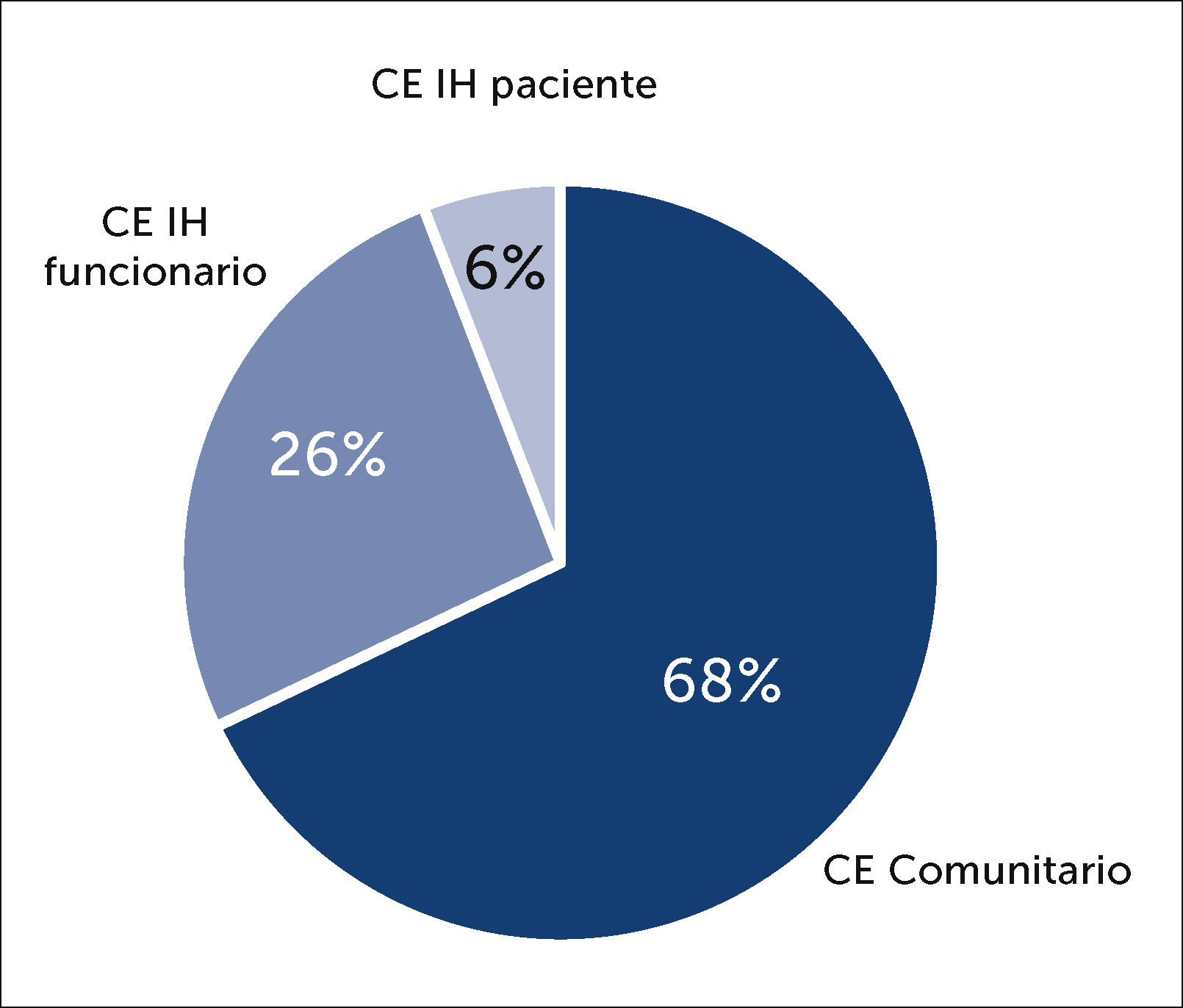
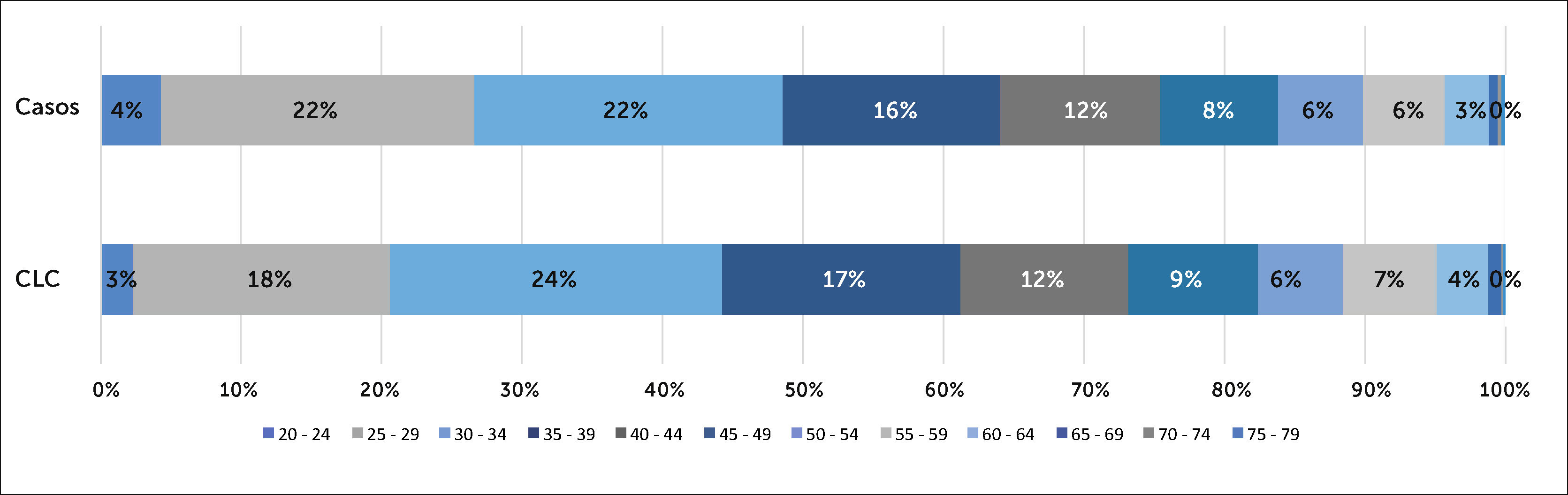
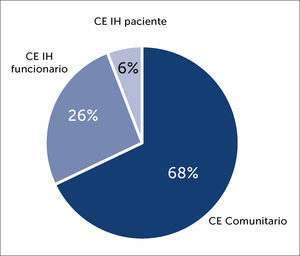
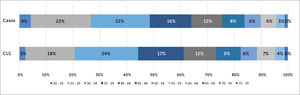
Con relación al tipo de CE que se observó entre los funcionarios de CLC, estos fueron mayoritariamente por causa comunitaria, es decir fueron CE de un familiar enfermo (197/290, 68%). La distribución por categoría de CE se presenta en la Figura 7 y se puede observar que la mayor parte de los CE no comunitarios (n=93), corresponden a CE intrahospitalario por contacto con otro funcionario (76/93,82%).
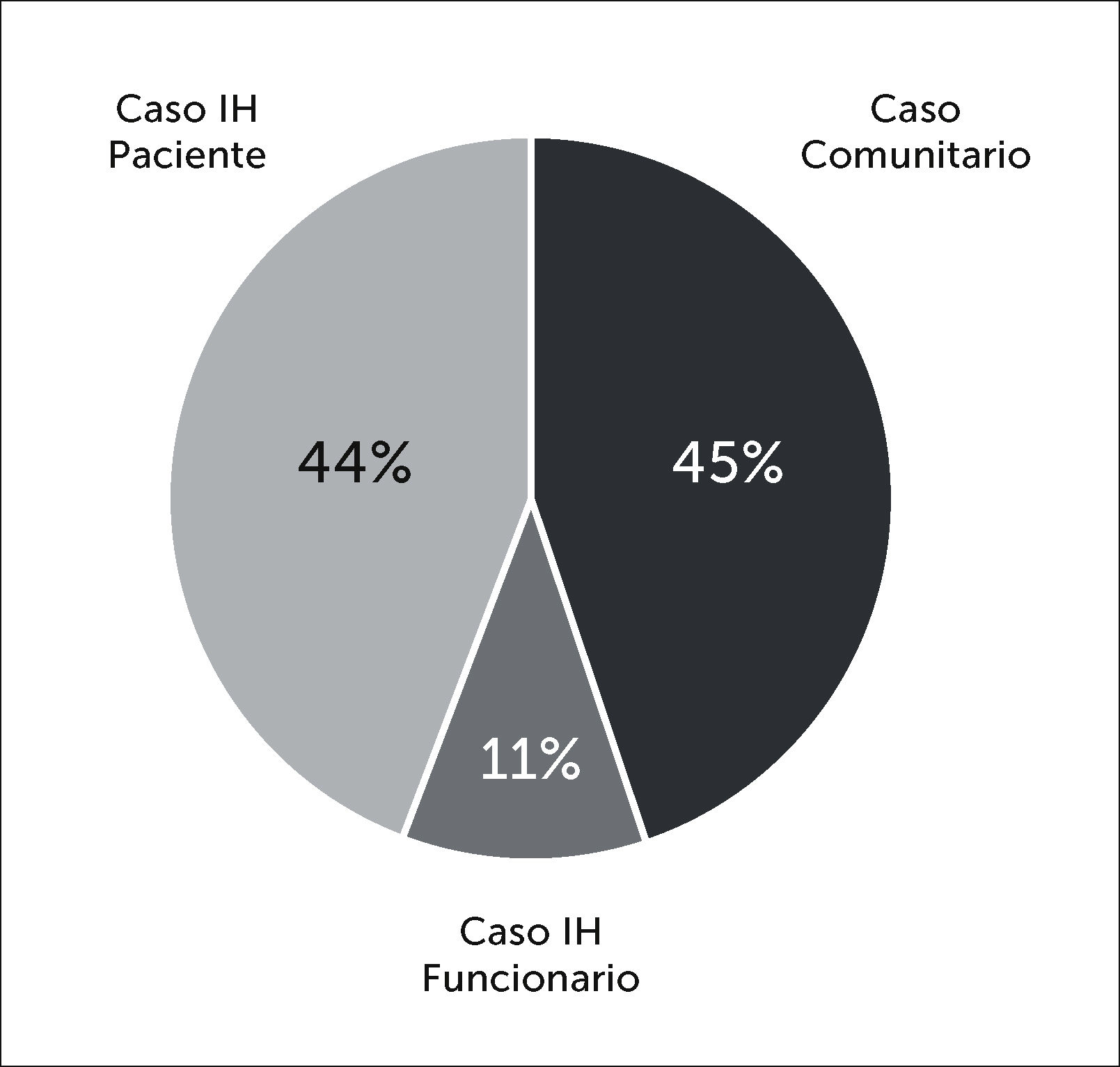
Inversamente, la distribución de los casos confirmados según categoría de contagio muestra que un 55% fue por contagio intrahospitalario (263/477) y un 45% por contagio comunitario (214/477). Un 80% de los casos intrahospitalarios fueron categorizados como causa de contacto con paciente, sólo un 20% corresponde a contagio confirmado por contacto con otro funcionario (Figura 8).
- 4.
Aspectos demográficos de los todos los casos en el PS de CLC, independiente de su origen
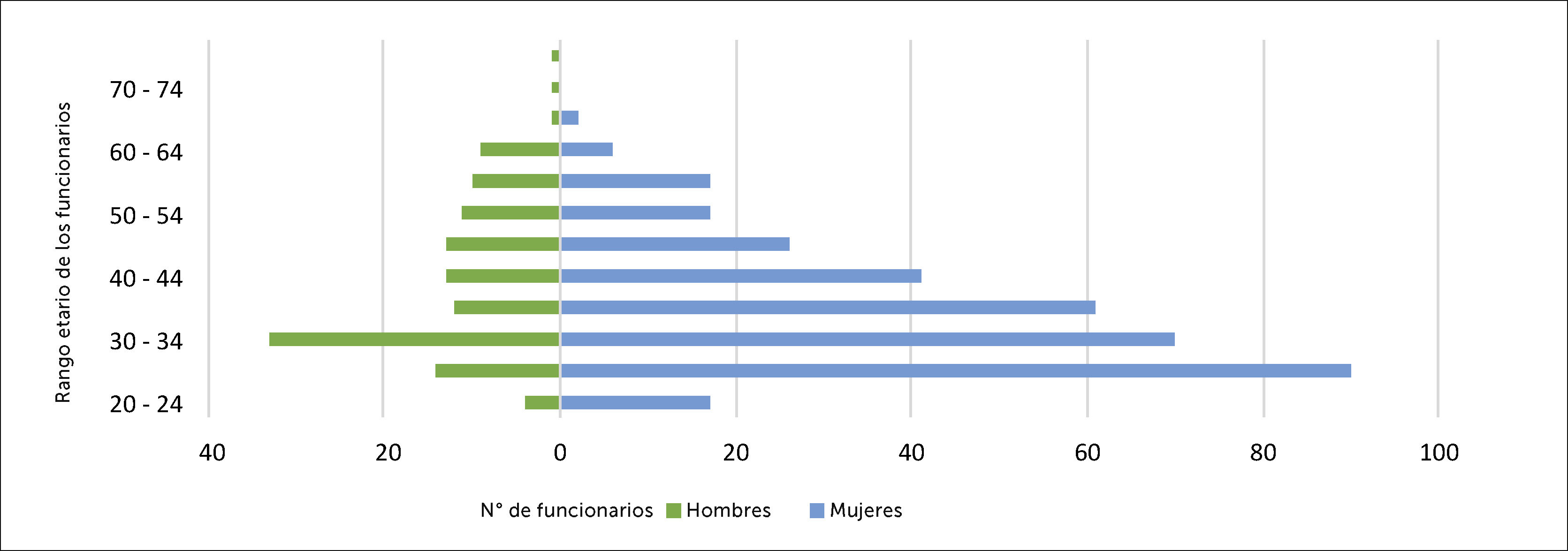
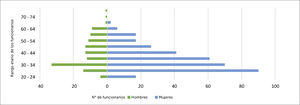
El PS de CLC está representado en un 77% por personal femenino y un 23% por personal masculino, de los cuales un 42% está compuesto por un rango etario de 25 a 34 años. Al observar la distribución por sexo de cada categoría de caso o CE, se aprecia que no hay grandes diferencias respecto de la distribución del PS de CLC. Los hombres fueron un 26% de los casos y 27% de los contactos. Esta distribución por sexo no difiere en forma significativa respecto de la distribución por sexo del total de colaboradores (p>0,5) (Figura 9). Al analizar la distribución por rango de edad de los casos, también se distribuyen en forma similar a la demografía de la clínica (Figura 10). En relación con este punto, es importante recordar que los grupos de riesgo, entre ellos las personas mayores de 60 años, tuvieron la opción de estar en sus casas con un permiso de resguardo entregado por CLC.
- 5.
Tasas de infección según estamento y lugar de trabajo
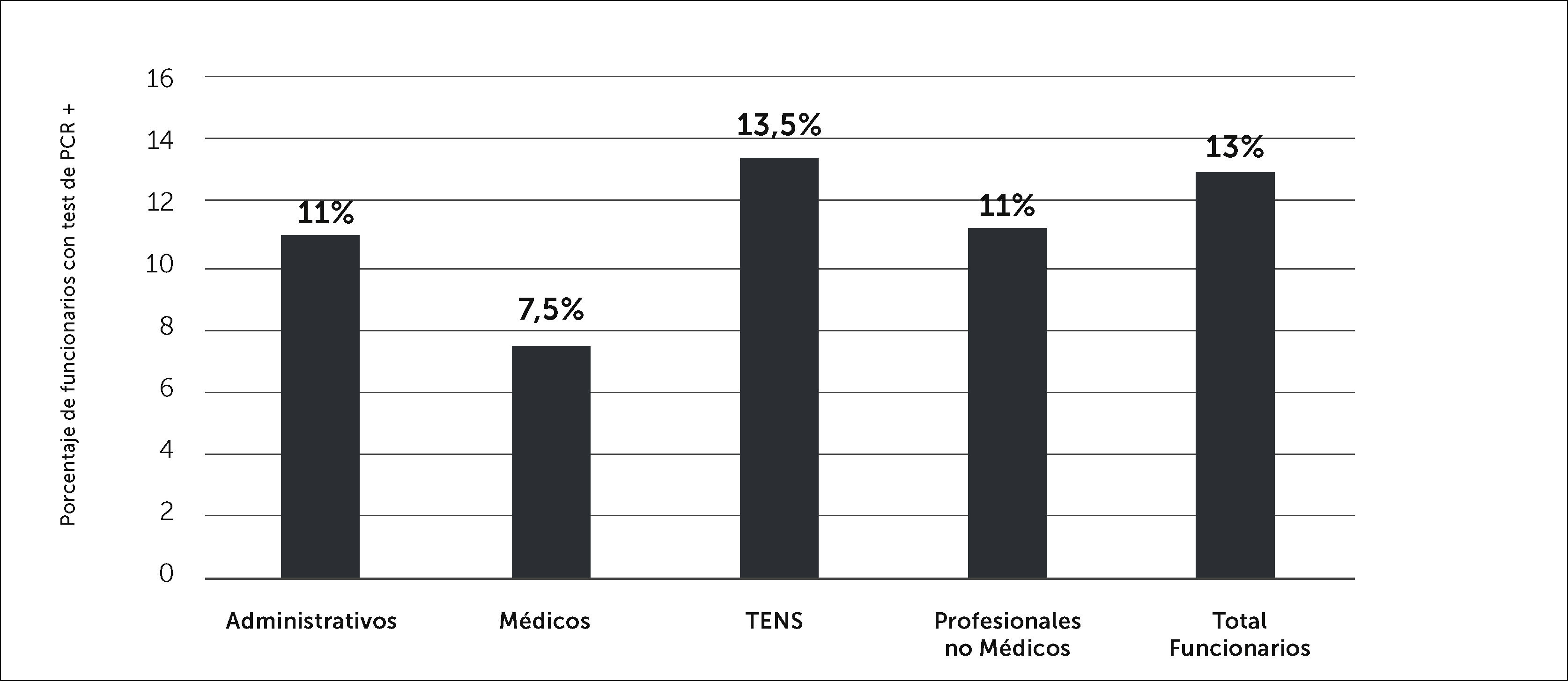
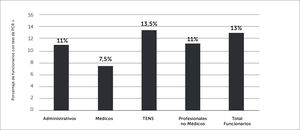
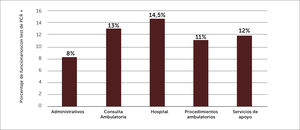
En los estamentos administrativos, y profesionales no médicos, las tasas de infección son semejantes a la tasa global. Se observa una tasa de infección entre los médicos menor que la tasa global y en lo opuesto, el grupo de TENS presenta una tasa de infección superior a todos los grupos y a la global. Esta diferencia no es estadísticamente significativa (p=0,99) (Figura 11).
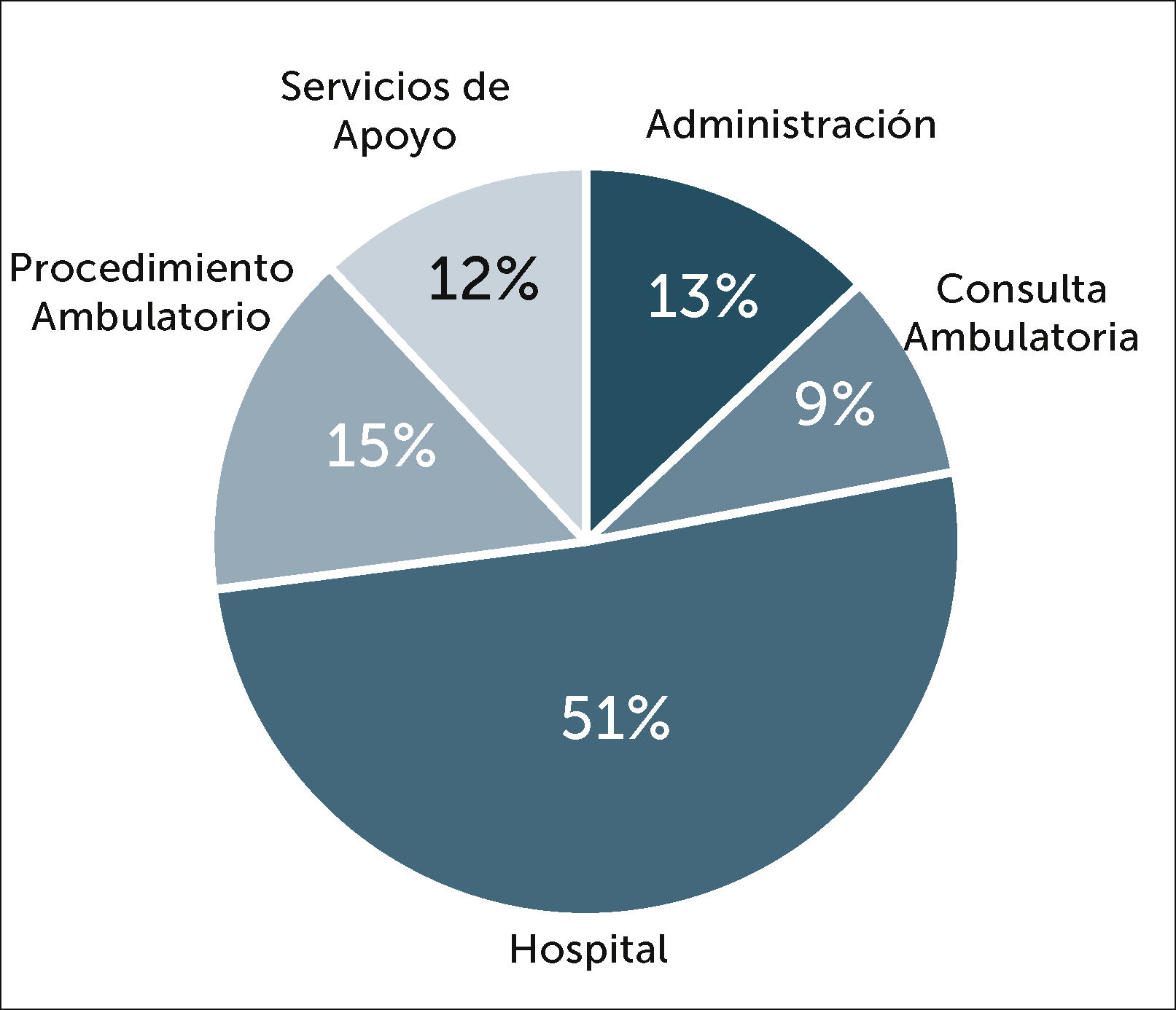
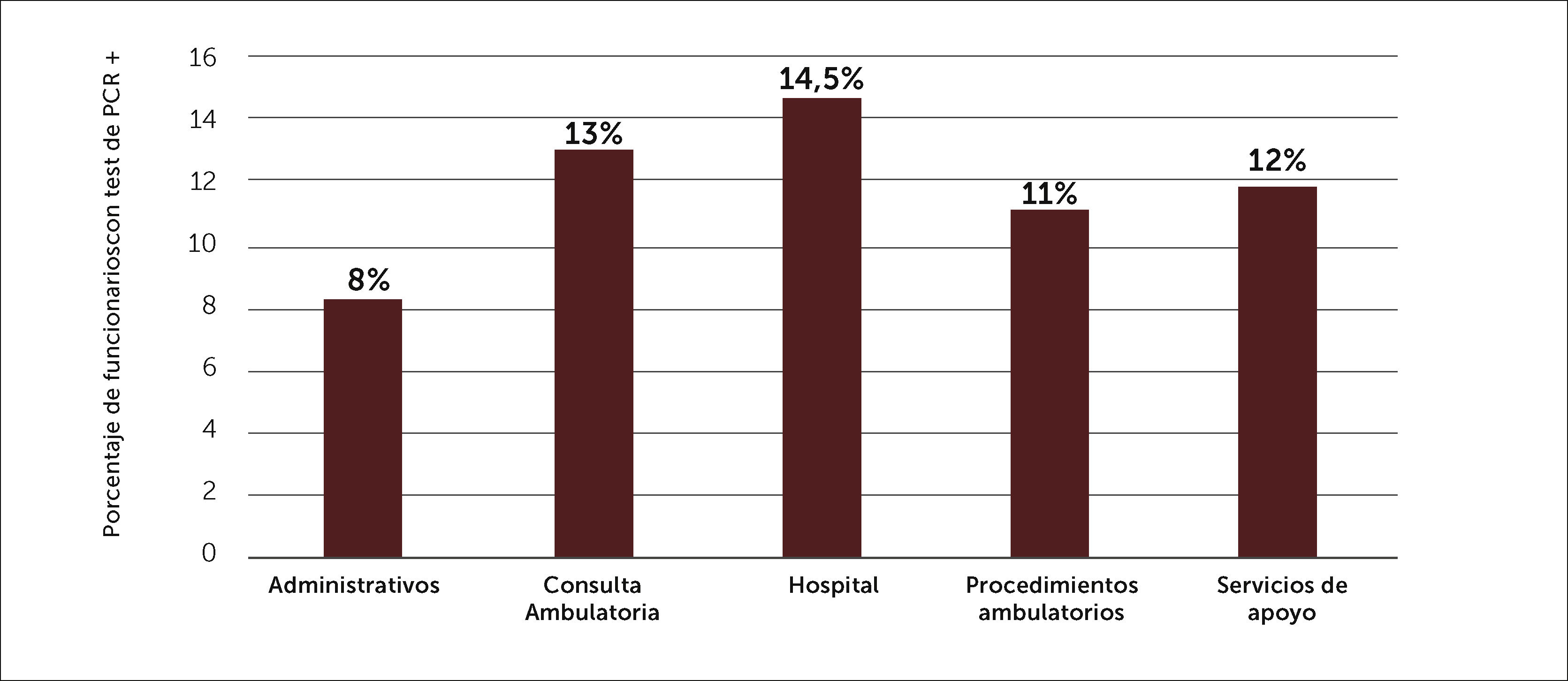
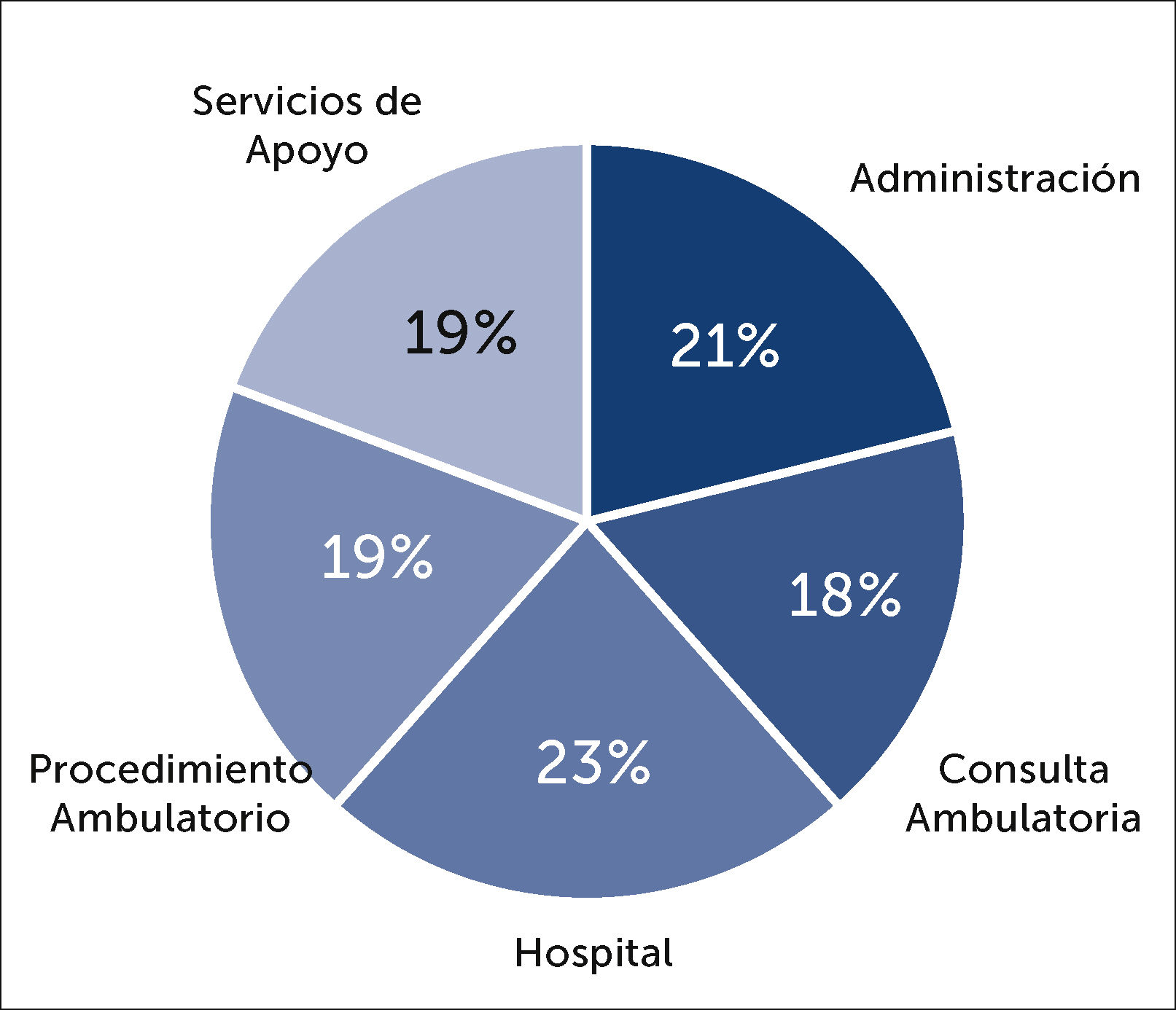
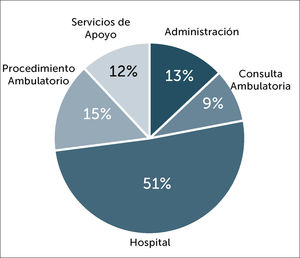
La distribución de casos confirmados según lugar de trabajo se muestra en Figura 12, en la que se puede observar que un 51% (n=244) de los casos ocurrió en PS que realizaban su actividad atendiendo pacientes hospitalizados. Si se analiza la tasa de infección según los lugares de trabajo, se observa una menor tasa de infección en áreas administrativas, la cual es estadísticamente significativa con relación a las tasas observadas en las otras áreas de servicios (p<0,5) (Figura 13).
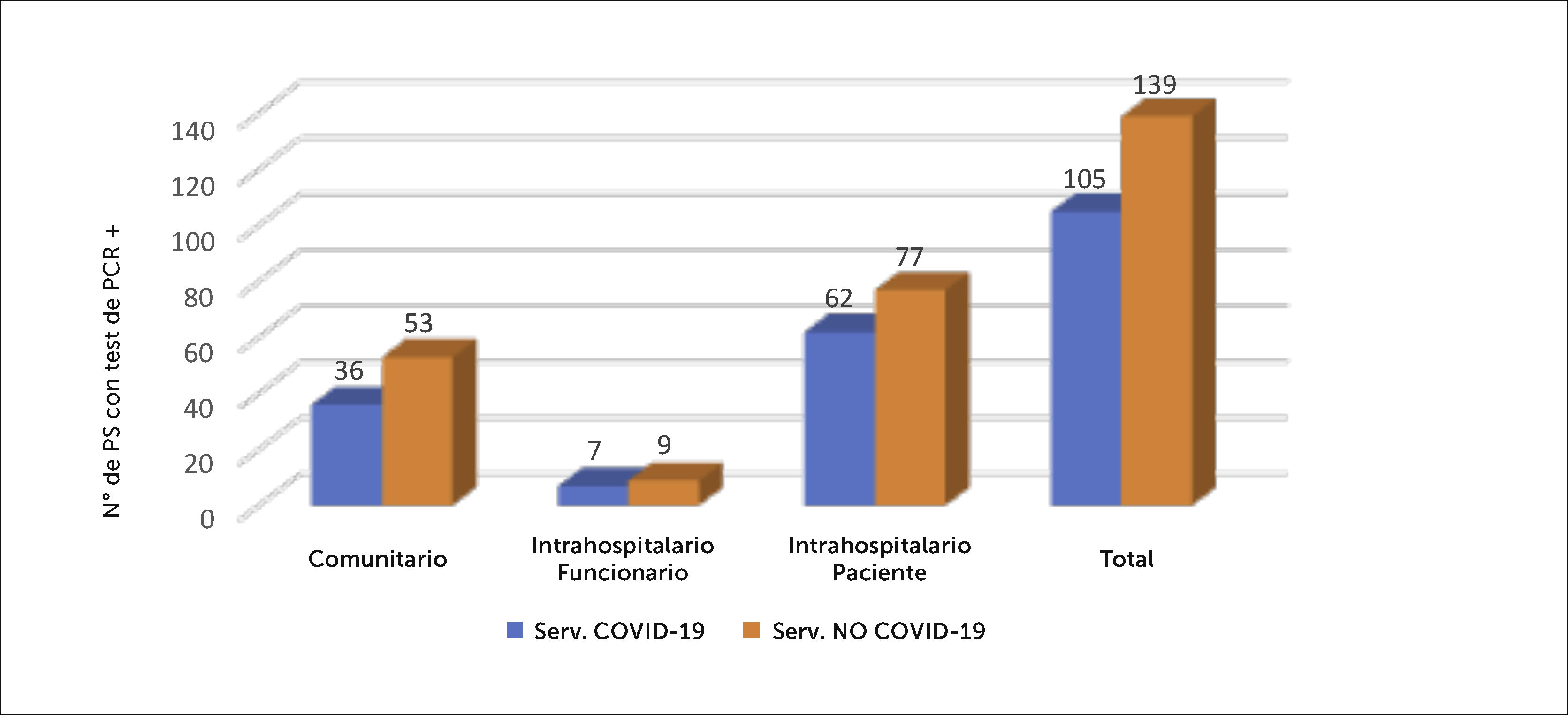
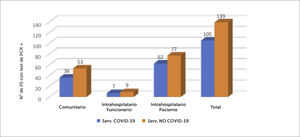
Al separar los servicios hospitalizados en áreas con pacientes que estuvieron confirmados con infección, versus áreas sin estos pacientes, se puede observar que el 43% (105) del PS, desempeñó sus funciones en servicios con pacientes cursando enfermedad COVID-19. (Figura 14).
Al hacer el análisis por separado en el área de hospital, entre tasa de infección de servicios COVID-19 versus No-COVID-19, se obtiene que en áreas COVID-19, la tasa de infección fue de 15,68% y en áreas No COVID-19 fue de 13,62%, siendo esta diferencia no significativa estadísticamente (p=0,8).
Si se analiza desde el punto de vista del tipo de contagio, la diferencia observada entre PS de servicios COVID-19 en comparación con PS de servicios no-COVID-19, es no significativo.
- 6.
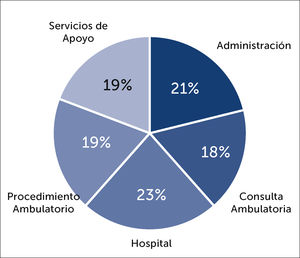
Ocurrencia de brotes por contacto entre funcionarios durante el periodo de estudio
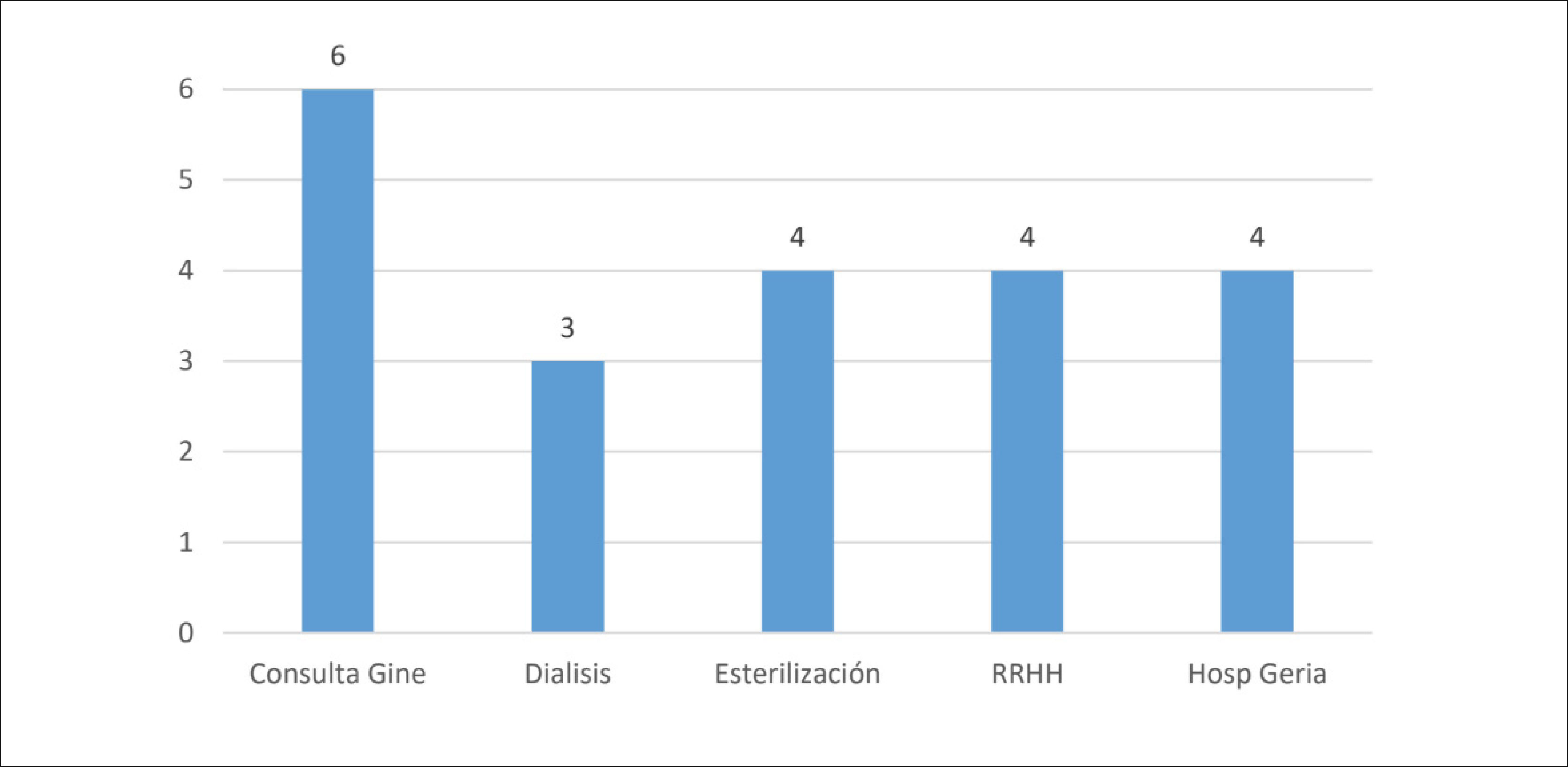
Al analizar los casos confirmados según categoría de contagio, se encuentra que un 10,9% (n=52) de los casos fueron intrahospitalarios por contacto con otro funcionario. La distribución por lugar de trabajo se muestra en la Figura 15, destacando que hay una distribución bastante homogénea entre los distintos lugares de trabajo, sin predominio de uno sobre otro. Al hacer la revisión de acuerdo con la definición establecida por servicio y fechas de ocurrencia, se encuentra que 21 casos fueron parte de algún brote, distribuidos en 5 servicios, con promedio de 4 funcionarios por brote (mín. 3, máx. 6) (Figura 16). Hay un brote adicional que involucra a 3 funcionarios de una misma consulta ambulatoria, pero que sólo uno de ellos quedó catalogado como contagio intrahospitalario funcionario y los 2 restantes como contagio intrahospitalario paciente por el OA.
Se envió encuesta de estudio de contacto estrecho a todos los funcionarios que salieron en aislamiento por ser caso confirmado independiente del origen de su contagio.
Si bien la responsabilidad del estudio de los CE está en manos de las autoridades, la intención de la pregunta tuvo el propósito de evaluar la declaración de conductas de riesgo como generadoras del contagio.
El porcentaje de respuesta global a la encuesta fue de un 48,2%. En los casos comunitarios 43% respondió la encuesta, en los casos de confirmados intrahospitalarios en que la fuente fue otro funcionario respondieron un 54% y los casos confirmados en que la fuente fue un paciente la tasa de respuesta fue de un 52%.
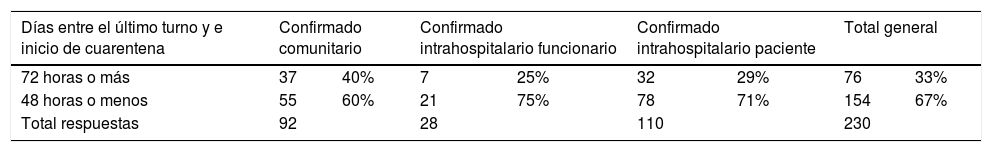
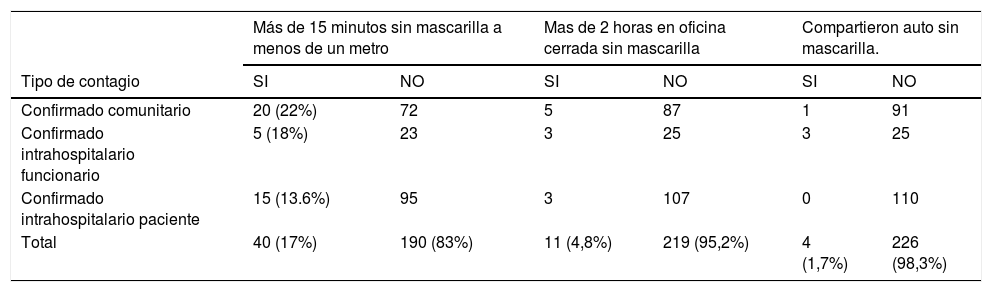
Los resultados de las respuestas a las preguntas efectuadas se presentan en las Tablas 4 y 5.
| Más de 15 minutos sin mascarilla a menos de un metro | Mas de 2 horas en oficina cerrada sin mascarilla | Compartieron auto sin mascarilla. | ||||
|---|---|---|---|---|---|---|
| Tipo de contagio | SI | NO | SI | NO | SI | NO |
| Confirmado comunitario | 20 (22%) | 72 | 5 | 87 | 1 | 91 |
| Confirmado intrahospitalario funcionario | 5 (18%) | 23 | 3 | 25 | 3 | 25 |
| Confirmado intrahospitalario paciente | 15 (13.6%) | 95 | 3 | 107 | 0 | 110 |
| Total | 40 (17%) | 190 (83%) | 11 (4,8%) | 219 (95,2%) | 4 (1,7%) | 226 (98,3%) |
En la Tabla 4 se puede apreciar que el 33% de las personas estuvo con aislamiento por síntomas o RT-PCR positiva 72 horas o más desde su último turno. En otras palabras, su último turno fue al menos 72 horas antes de su Inicio de síntomas o de su diagnóstico, es decir no tuvieron contacto con otro personal o pacientes en el periodo definido de contagiosidad.
Por otro lado, el 67% sí trabajó en las últimas 48 horas previo al Inicio d síntomas o de su RT-PCR+por lo que pudieron ser fuente de contagio si no cumplían con las medidas de protección.
En total, el 17% de los encuestados reconoce haber estado más de 15 minutos a menos de un metro sin mascarilla con otro funcionario. Los casos catalogados como confirmado intrahospitalarios cuya fuente fue otro funcionario respondieron en un 18% afirmativamente a esa pregunta, porcentaje de respuesta inferior a los casos catalogados como comunitarios (22%).
El momento que más se menciona como fuente de ese contacto estrecho es en la sala de estar mientras toman café.
En relación con compartir en oficina por más de dos horas el 5% de los encuestados dijo que Sí, y en el caso de compartir el auto, solo el 2% respondió que sí. De los 4 que compartieron el auto, 3 corresponden a casos que fueron catalogados como confirmado intrahospitalarios de fuente otro funcionario.
Por otra parte, el 40% de los encuestados catalogados como caso intrahospitalario de fuente otro funcionario, responde que sí a alguna de las 3 preguntas que indagan respecto de conductas de riesgo para CE en contraste con un 16% de los casos intrahospitalarios de fuente paciente y el 28% de los casos comunitarios.
DISCUSIÓNA la fecha de este reporte (31 de julio de 2020) se han diagnosticado 17,3 millones de casos en el mundo, con 668.445 fallecidos. Los casos confirmados acumulados a nivel nacional a la misma fecha son 355.594, un 71,9% de los cuales corresponde a la Región Metropolitana (RM)11,12.
La infección por SARS-CoV-2 es un riesgo para todo el personal de salud, en especial los que están en la primera línea de atención de pacientes infectados por el virus. No obstante, lo anterior, la existencia de portadores asintomáticos hace que el riesgo exista también al manejar pacientes con otros diagnósticos13,14. La prevención de COVID-19 en el PS es muy relevante, no solo para reducir su morbimortalidad, sino que para mantener la capacidad del sistema sanitario y reducir la transmisión secundaria15. Por este motivo, en CLC se realizó un extenso programa de información y capacitación del PS, y se adoptaron medidas de prevención en forma precoz como el uso universal de mascarillas para el contacto con otros trabajadores o con cualquier paciente, y posteriormente se agregó la protección de mucosa ocular con antiparras o escudos faciales16. Junto con esto, se realizaron fiscalizaciones al cumplimiento de las medidas de prevención, que demostraron un aumento progresivo en este parámetro.
El personal de salud de CLC fue afectado por la pandemia, constatando que un 12,97% del personal presentó infección confirmada por RT- PCR, conformando un total de 477 personas, lo cual es concordante con lo reportado en la literatura reciente9. Además, hubo 290 personas del PS que debieron cumplir cuarentena preventiva, por ser CE o regresar desde países con circulación viral comprobada. Esta cifra de PS excluidos de sus funciones por haber sido CE es rara vez reportada en la literatura, pero es un aspecto más del impacto de la pandemia en el sistema sanitario.
En este reporte presentamos las características del total de funcionarios que debieron tomar licencia asociada a COVID-19, ya sea por estar contagiados o por haber tenido contacto estrecho. Contamos con información fidedigna, ya que se contactó al 100% de los funcionarios con licencia médica durante el periodo, y el 96% de los casos fueron confirmados por RT-PCR realizada en CLC, siendo el resto confirmados fuera de CLC.
En cuanto a la distribución por sexo y edad de casos y CE, esta no difiere de las características del total de funcionarios de CLC. Al evaluar la distribución según naturaleza de los casos versus CE, se observa que, en los casos, la mayoría corresponde a categoría intrahospitalaria, en cambio los CE, la mayor parte correspondió a comunitario. En relación con casos confirmados intrahospitalarios, es destacable que el primer caso ocurrió 63 días después del primer paciente hospitalizado en CLC con diagnóstico de COVID-19, y cuando ya estaba instalada la epidemia en la RM, lo que refleja la efectividad de las medidas de prevención adoptadas al interior de la institución.
Por otra parte, los casos intrahospitalarios de fuente paciente comenzaron a ocurrir desde el 10 de mayo, cuando se implementaron áreas de cuidados intensivos fuera de las unidades criticas establecidas tradicionalmente. Esto da cuenta de posibles brechas que pudieron influir, tanto en infraestructura, ya que se debió instalar camas en unidades no creadas para estos fines, como en capacitación y cumplimiento del personal respecto del uso de EPP durante procedimientos de más riesgo que se realizan en unidades críticas. Esto último dada la necesidad de redistribuir personal desde áreas menos críticas, así como contratar PS menos experimentado para estas funciones y posiblemente se haya sumado el cansancio y desgaste del personal que se encontraba en la atención directa de pacientes con COVID-19 por más de 2 meses17.
En cuanto a los casos intrahospitalarios de fuente otro funcionario, al analizar los acúmulos por lugar de trabajo y tiempo, se encuentra 6 posibles brotes de contagio entre funcionarios, todos los cuales ocurrieron en áreas ya sea administrativas, de atención clínica o procedimientos ambulatorios, servicios de apoyo u hospitalización no COVID-19, traduciendo una probable menor percepción de riesgo en estas áreas respecto de aquellas áreas con pacientes COVID-19 hospitalizados18,19. Lo anterior es concordante con los programas de capacitación iniciales focalizados en que el PS debía protegerse de los pacientes COVID-19, y no de otros funcionarios o pacientes con otros diagnósticos. La diferencia de tasas de infección del PS entre las unidades COVID-19 y No COVID-19 no tuvo significancia estadística.
Con relación al estamento del PS, se aprecia una menor tasa de contagio en el personal médico y la mayor tasa de contagio en el grupo de TENS. En el primer caso se puede asociar a que un alto número de médicos de distintas especialidades evaluaron a muy pocos pacientes durante este período, y en el caso de los TENS, estos son el grupo de mayor contacto con los pacientes y con otros funcionarios.
Al revisar las respuestas de las encuestas realizadas, un 24% de los que respondieron la encuesta, declaró haber tenido alguna conducta de riesgo, siendo lo más predominante el contacto por más de 15 minutos sin mascarilla, a menos de un metro. Esta conducta se dio mayoritariamente en salas de estar, durante momentos de descanso.
Si bien el uso de EPP y las precauciones estándares son medidas de prevención conocidas por el PS y habituales en los hospitales, el SARS-CoV-2 trajo nuevos desafíos. Nunca se había tenido que trabajar con un virus tan fácilmente trasmisible y de riesgo de trasmisión no solo desde los enfermos, sino que también desde personas asintomáticas. El PS por la necesidad de aumento del número de camas no tuvo la posibilidad de hacer cuarentenas en sus comunas, ni de opciones de teletrabajo como otros equipos administrativos, lo que los mantuvo mucho más expuestos que la comunidad trabajadora en general.
En conclusión, durante la primera ola pandémica de COVID-19 en Chile, el PS de CLC fue capacitado en el uso efectivo de los EPP, encontrándose algunas brechas en su uso principalmente en áreas y momentos de descanso. Es posible que el uso adecuado de éstos haya influido en la aparición tardía del brote en CLC respecto del curso de la epidemia en el país, aspecto cuya demostración excede los objetivos de nuestro reporte. Otro aspecto interesante de analizar, pero que no está incluido en nuestro diseño, es demostrar que el tener la posibilidad de hacer exámenes de RT-PCR en el mismo lugar de trabajo, hacer seguimiento diario de los test realizados, identificación y seguimiento de los contactos, es decir TTA (Testeo-Trazabilidad-Aislamiento), permitiría delimitar los contagios y reducir los brotes, sin tener que poner en riesgo la operatividad de la institución en su calidad de hospital integrante de la red de salud público-privada para enfermos COVID-19 graves.
Declaración de conflicto de interés
Las autoras declaran no tener conflictos de interés.
Este es un artículo Open Access bajo la licencia CC BY-NC-ND.