En medicina ambulatoria es fundamental brindar una atención integral, que esté centrada en la persona e incluya variables familiares, sociales y culturales, no solo biomédicas. El objetivo de este artículo es dar a conocer, de forma general, algunas herramientas prácticas utilizadas frecuentemente en un contexto de atención primaria de salud (APS) y la medicina ambulatoria, para cumplir tal desafío:
El enfoque centrado en la persona, nos permite definir las necesidades específicas de los pacientes y sus familias, los recursos que tienen, además de lograr mayor participación en la toma de decisiones y mejores resultados en salud.
Para poder determinar las redes, el nivel de funcionamiento y la vulnerabilidad familiar, existen diversas herramientas prácticas, fáciles de aplicar en la consulta ambulatoria, que todo médico y equipo de salud debieran conocer. En este artículo se revisan tres: el genograma, ecomapa y SALUFAM.
Una vez definido el contexto familiar y social de los pacientes con las herramientas antes mencionadas, en caso de reconocer problemas o necesidades, la consejería familiar y el enfoque estratégico breve o centrado en la solución, son excelentes estrategias para abordar temáticas complejas y utilizar los recursos propios familiares, generando planes de acción participativos y atingentes a la realidad local.
In ambulatory care, it is essential to provide an integral attention, which is person centered, that includes family, social and cultural variables, not just biomedical. The objective of this article is to know, in a general way, some practical tools frequently used in Primary Health Care (PHC) and ambulatory medicine, to fulfill this challenge:
The person centered approach allows us to define the specific needs of the patients and their families, the resources they have, and also, improve participation in decision-making and better health outcomes.
In order to determine the networks, the level of functioning and family vulnerability, there are several practical tools, easy to apply in the outpatient consultation, that every doctor and healthcare team should know. Three tools are reviewed in this article: the genogram, ecomap and SALUFAM.
Once the patient's family and social context has been defined with the tools mentioned before, in case of recognizing problems or needs, family counseling and the brief therapy or solution-focused therapy, are excellent strategies for approaching complex issues and using the family resources, generating participative action plans according to local reality.
El modelo de atención integral en salud, impulsado por el Ministerio de Salud de Chile (MINSAL) desde el año 2005, busca entregar una atención coordinada, oportuna y de alta calidad, poniendo al centro del proceso a las personas, sus familias y comunidades. La salud es un bien social y por lo tanto requiere de una red capaz de reconocer las necesidades específicas de la población y responder a estas, de forma eficiente e integral1. Para lograr esto, nuestras atenciones no solo deben considerar la dimensión biológica de un problema de salud, sino que también los distintos elementos que pueden estar afectando la salud de nuestros usuarios: familiares, emocionales, sociales, espirituales, entre otros.
Es por esto que, el objetivo de este artículo es dar a conocer, de forma general e introductoria, algunas de las principales herramientas prácticas, que permiten evaluar y tratar de forma integral a los pacientes en un contexto ambulatorio, potenciando los recursos de los usuarios y sus familias, y logrando mejores resultados en salud, tales como una mayor satisfacción usuaria y automanejo2, menores tasas de derivación y solicitud de exámenes de diagnóstico3 y un mayor nivel de control de diversas enfermedades prevalentes en APS, como el asma en niños y niñas, abuso de alcohol y drogas, diabetes mellitus e hipertensión arterial4.
Enfoque centrado en la personaEste enfoque, a diferencia del modelo biomédico basado en la enfermedad, busca comprender a la persona como un ser biológico, psicológico, espiritual y social. Su hipótesis central es que cada persona posee los medios y recursos para su autocomprensión y la toma de decisiones en salud5, y por lo mismo, es fundamental conocer y considerar las necesidades específicas, transmitir la información y apoyo requerido, empoderando a los usuarios en la corresponsabilidad del cuidado.
Diversos estudios han demostrado que la aplicación de este enfoque mejora la satisfacción de los pacientes y del equipo de salud, la adherencia a tratamientos, disminuye la utilización de recursos y no requiere más tiempo para su ejecución5,6.
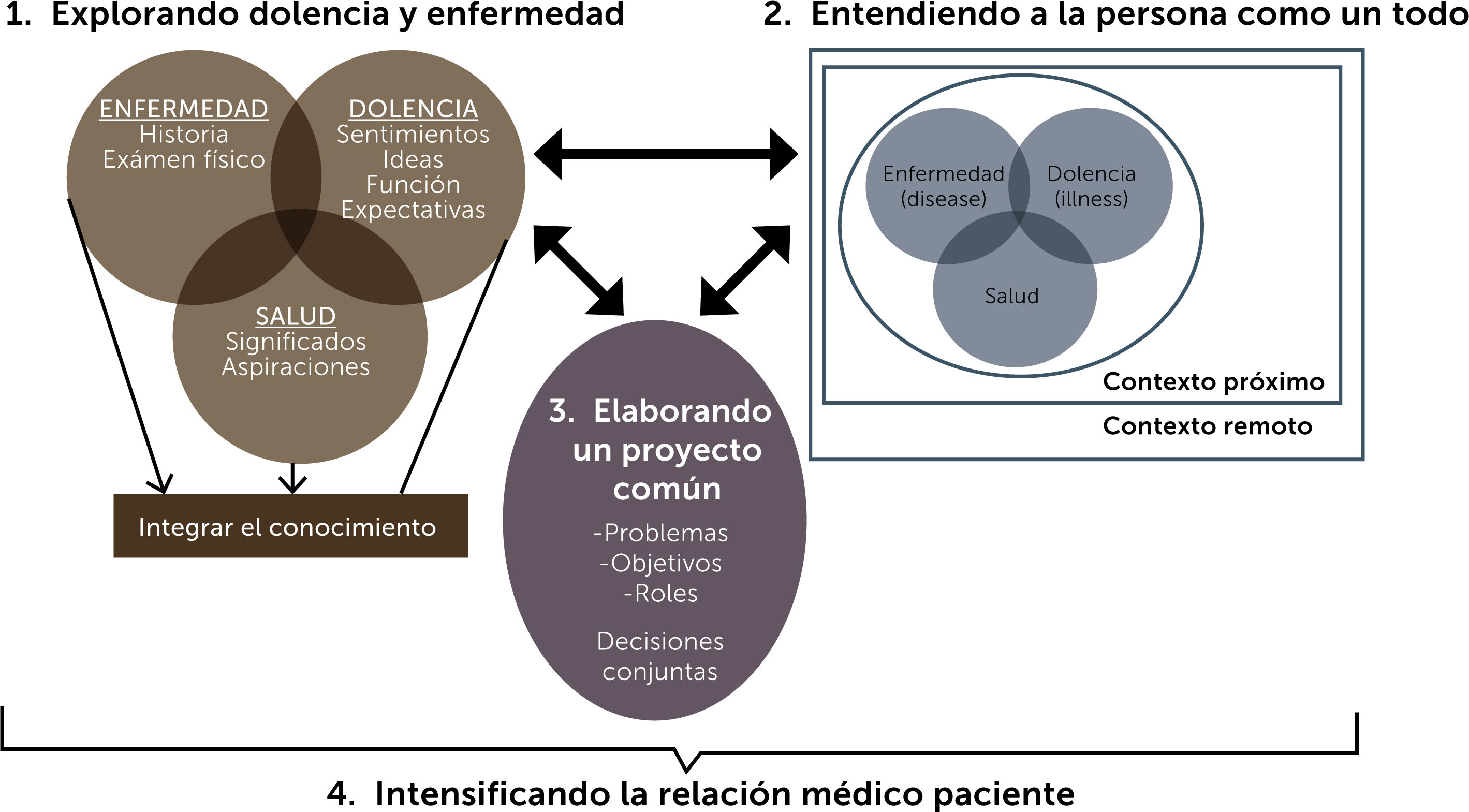
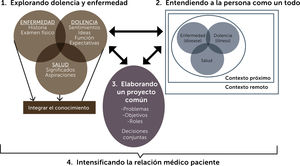
¿Cómo aplicar este enfoque?a.- Explorar la salud, enfermedad y dolencia: profundizar con la persona y su familia, la definición que tienen del concepto salud o bienestar, la enfermedad que padecen, con sus signos, síntomas y exámenes. Preguntar por la dolencia, entendida como la interpretación que la persona le da a la enfermedad que padece y su experiencia con ésta. Conocer los sentimientos que le produce el problema, las ideas o información que tiene respecto a éste, cómo le afecta en su salud y cuáles son sus expectativas, tanto personales, como con el equipo.
b.- Comprender a la persona de forma integral: para abordar al paciente desde distintas aristas, se debe averiguar, en primer lugar, sobre su desarrollo individual y espiritual. En segundo lugar, sobre la estructura y funcionamiento familiar. Recordar que una enfermedad puede romper el equilibrio de una familia y por lo mismo, es importante evaluar cómo están enfrentando el problema actual. En tercer lugar, explorar el contexto que lo rodea. En la Tabla 1 aparecen algunos elementos a evaluar en cada una de estas áreas5.
Áreas y elementos a evaluar, para comprender a la persona de forma integral (Ref. 5)
| Área | Ejemplos de elementos a evaluar |
|---|---|
| Individual y Espiritual | Gustos, valores, creencias, personalidad y carácter. |
| Familiar | Con quién vive, estado civil, relaciones, incluyendo redes de apoyo, recursos, nivel de funcionamiento y vulnerabilidad familiar. |
| Contexto | Estado financiero, educación, trabajo, hobbies, sistema de salud, geografía, entre otros. |
c.- Encontrar un terreno o proyecto común: lograr acuerdos entre el paciente y el profesional, a través del diálogo. Para esto, debemos definir el problema, establecer en conjunto las metas y prioridades y, por último, los roles de cada participante, incluido el del equipo de salud.
d.- Mejorar la relación médico-paciente: requiere la responsabilidad de todos los involucrados, ya que el proceso y plan de cuidado es compartido entre el profesional y el paciente. Se debe generar una alianza de trabajo, basada en la confianza, respeto y empatía. Cada relación requerirá estrategias diferentes, según el paciente, por lo que se deben reconocer las necesidades específicas de cada uno6,7.
En la Figura 1, se resumen los cuatro componentes a desarrollar, para aplicar el enfoque centrado en la persona8.
Instrumentos de evaluación familiar y redes de apoyoLa familia tiene un rol fundamental, no solo en el desarrollo, sino también en el control de diversas enfermedades. Es a nivel familiar, donde se desarrollan factores de riesgo, creencias y conductas, asociadas en salud4. Por otro lado, una enfermedad, no solo afecta al que la padece, sino también al funcionamiento global de esa familia y a cada uno de sus miembros. Es por esto, que un buen funcionamiento familiar y niveles altos de apoyo social, se ha asociado a mejores niveles de compensación de múltiples patologías crónicas, como la diabetes mellitus9 o la hipertensión arterial10, altamente prevalentes en nuestro país y el mundo.
Existen diversos instrumentos que permiten estimar las características del sistema familiar. A continuación, se revisarán tres herramientas de evaluación, útiles en el contexto ambulatorio.
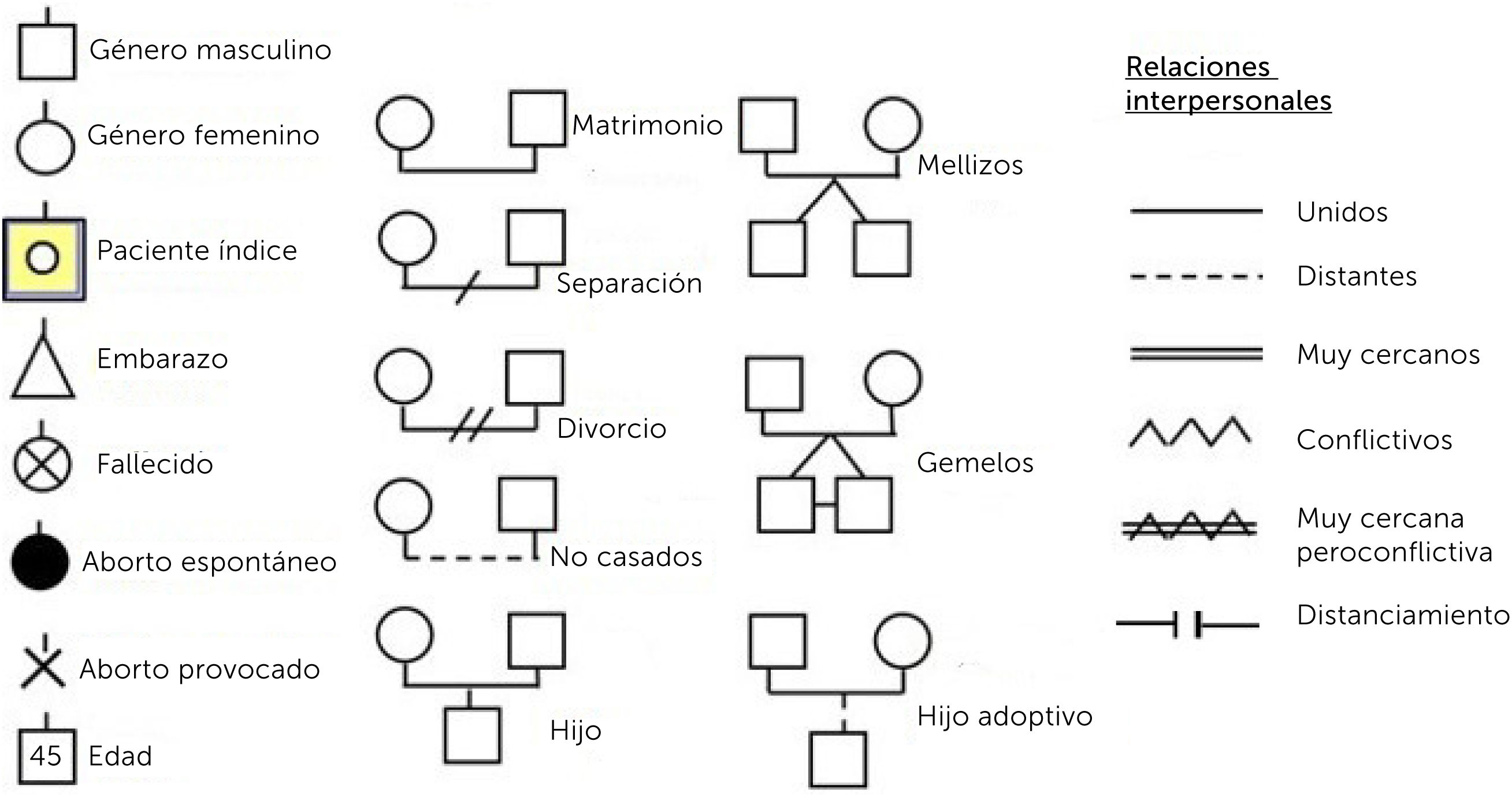
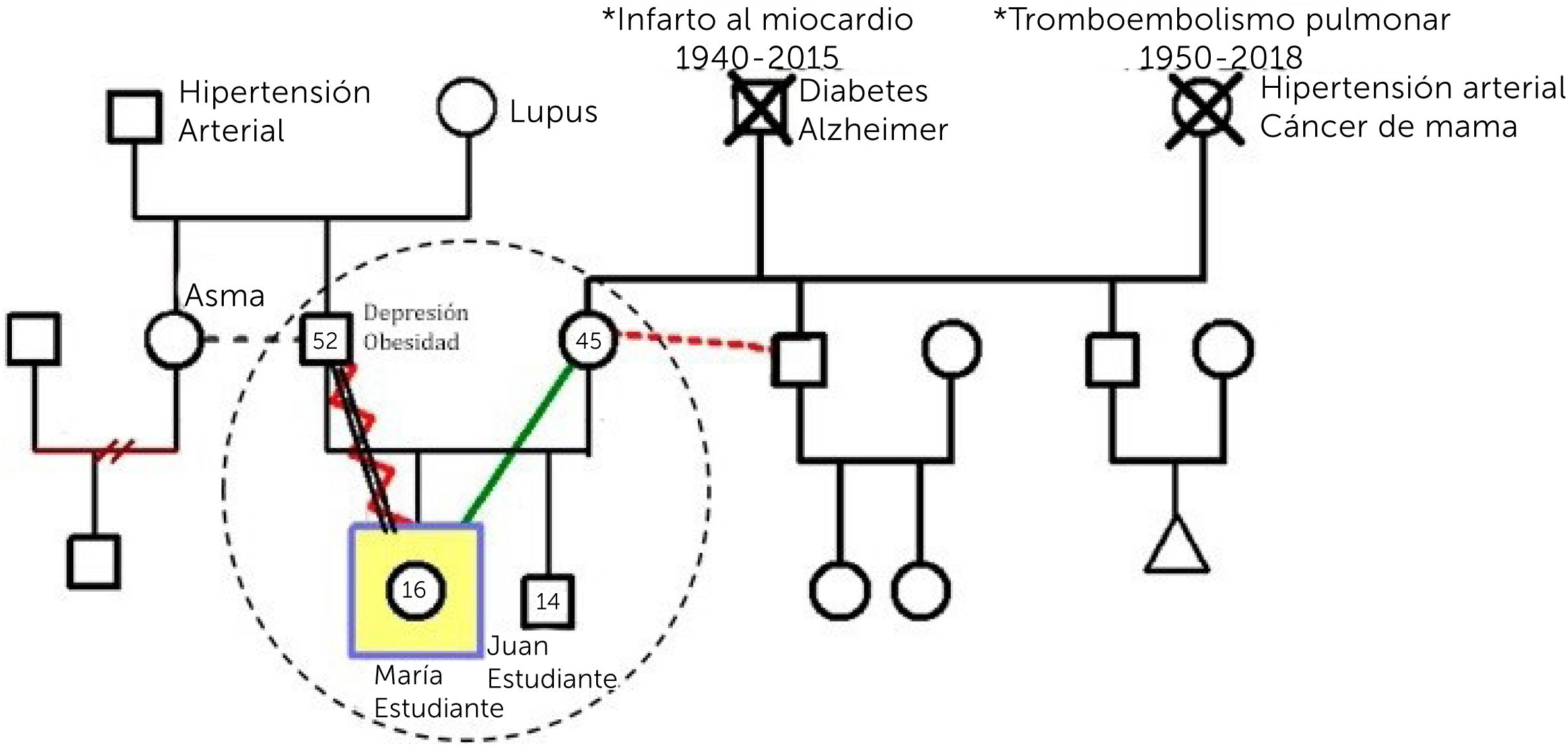
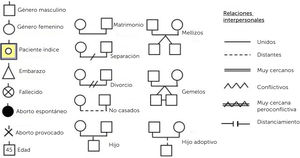
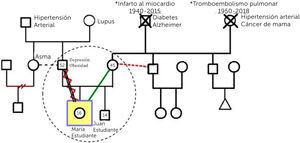
a.- GenogramaEs un instrumento simple y eficiente, para conocer la estructura familiar y sus relaciones. Su formato es el de un árbol familiar, que contiene información respecto a los miembros de una familia y cómo interactúan entre ellos1,4. Esto permite tener una mirada global en una imagen, identificando a los familiares que viven junto al caso índice (paciente por el cual se inicia la evaluación), visualizar las principales condiciones de riesgo de los individuos, hacer un análisis horizontal, a través del contexto familiar actual y también vertical, a través de las generaciones y la evolución en el tiempo, clarificando patrones transgeneracionales4.
Se ha observado que el uso del genograma mejora la detección de la estructura familiar, las relaciones familiares, eventos vitales estresantes, problemas de salud y pacientes con alto riesgo de desarrollar trastornos ansiosos o del ánimo, al compararlo con profesionales que no utilizan esta herramienta4.
¿Cómo elaborarlo?En primer lugar, se debe recoger la información de forma respetuosa, en un proceso evaluativo con uno o más miembros de la familia, junto al profesional de salud. Es más confiable si participan más integrantes, debido a que recoge distintas perspectivas, pero requiere de más destreza por parte del profesional, para manejar simultáneamente diversas visiones. El tiempo que demora es variable, desde 15 minutos a varias horas, dependiendo de los participantes y las dinámicas familiares4.
Se puede realizar de forma manual en un papel, o utilizar algún programa computacional, como el “Genopro”, lo que facilita la construcción, resguardo y actualización del genograma4.
Para iniciar la construcción del árbol familiar, se deben seguir los siguientes pasos:
- -
Trazar la estructura familiar: descripción gráfica de la unión legal o biológica de los distintos miembros, por al menos 3 generaciones, construido a partir de figuras (que representan personas) y líneas (que describen las relaciones entre ellas). Además, categorizar el caso índice y con qué integrantes de la familia vive (hogar común).
- -
Registrar información familiar: incluye datos demográficos relevantes (edades, fechas de nacimiento y muerte, causas de fallecimientos, ocupaciones, origen étnico o religioso), de funcionamiento médico o social (enfermedades relevantes, logros destacables) y sucesos familiares críticos (migraciones, cambio de relaciones).
- -
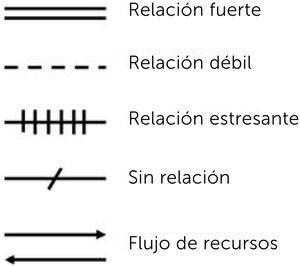
Descripción de relaciones familiares: están basadas en la información que los mismos integrantes han dado. Para graficarlas se utilizan distintos tipos de líneas que simbolizan los diferentes tipos de relaciones entre los miembros. Estas pueden ir cambiando con el tiempo4.
En la Figura 2 se puede observar la simbología básica del genograma y en la Figura 3 un ejemplo de genograma.
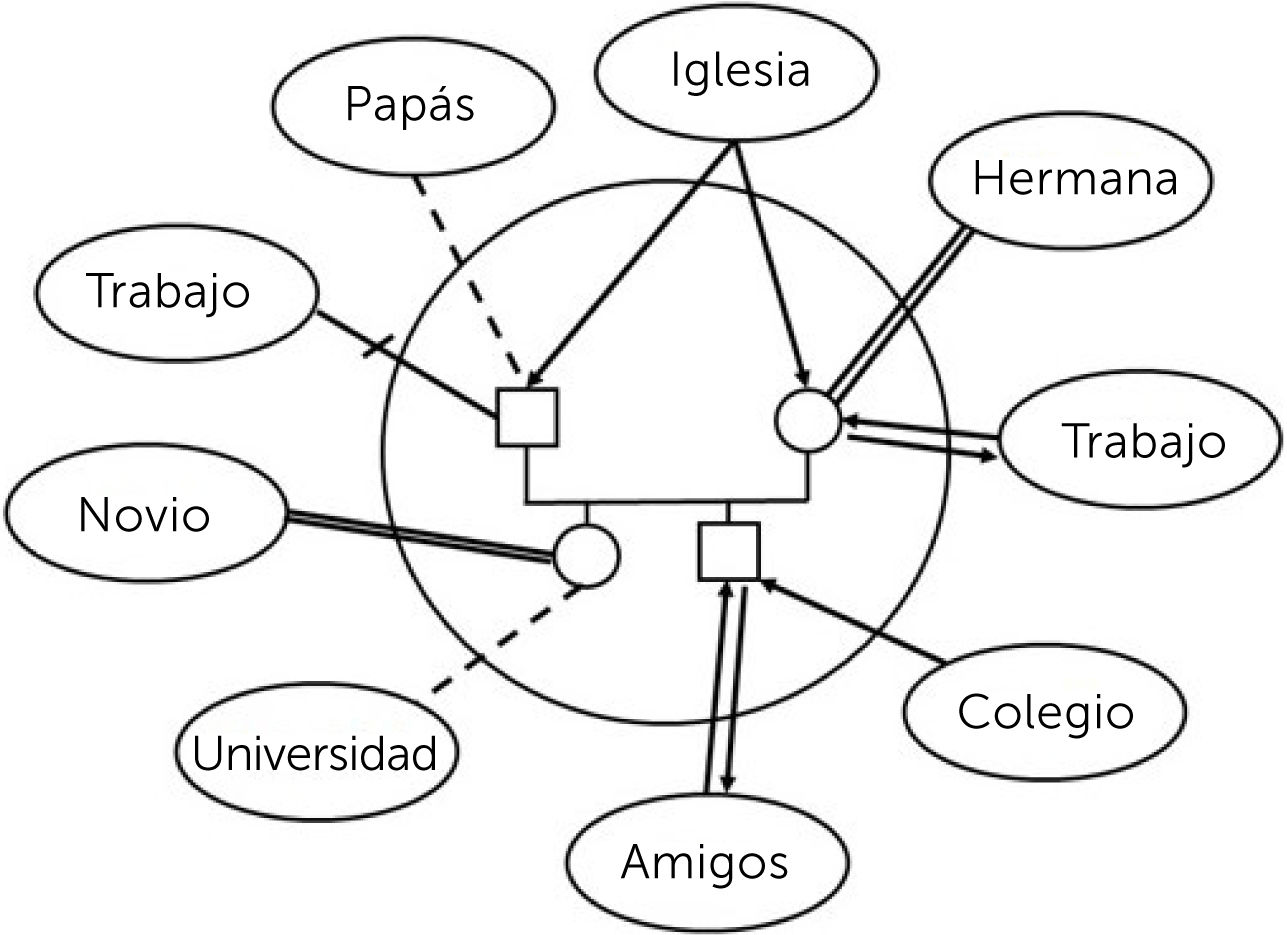
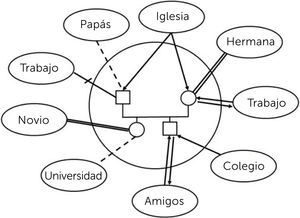
b.- Ecomapa o Mapa ecológicoEs una herramienta donde se grafican las redes de apoyo de una familia y, por tanto, es de gran utilidad para evaluar y diseñar intervenciones familiares, que mejoren su funcionamiento y competencias, a través de los sistemas relevantes con los que interactúa. Permite además identificar posibles motivos de estrés y recursos disponibles a movilizar en tiempos de crisis1,4.
Existe evidencia consistente que vincula el escaso apoyo social percibido con peores outcomes en salud, tales como mayor morbimortalidad cardiovascular y problemas de salud mental11. Es por esto que utilizar una estrategia sencilla como el ecomapa, que visibiliza las redes disponibles y faltantes, permite diseñar estrategias de fortalecimiento de apoyo social y de esta manera, contribuir a mejorar resultados en salud.
¿Cómo elaborarlo?Reconocer inicialmente las redes con que cuenta la familia, a través de un proceso de elaboración en conjunto con sus miembros. En el centro del gráfico se dibuja un círculo y al interior de este el genograma de la familia (los que viven juntos). Alrededor de este se dibujan diversos círculos, que corresponden a los distintos sistemas con que la familia se vincula. En la Tabla 2 se agrupan algunas redes importantes de indagar4.
Tipos de redes familiares (Ref. 4)
| Tipo de red familiar | Definición y ejemplos |
|---|---|
| Informales o Naturales | Entregan apoyo emocional, información o recursos concretos. Ej.: Familia extensa, vecinos, amigos, compañeros de trabajo. |
| Formales | Proporcionan recursos directamente o ayudan a negociar con otros sistemas. Ej.: Organizaciones o instituciones cuyo fin es promover intereses de los miembros, como juntas de vecinos, sindicatos. |
| Sociales | Todas las actividades voluntarias, públicas o privadas de las que participan. Ej.: Escuela, centro de salud, iglesia, programa de seguridad social. |
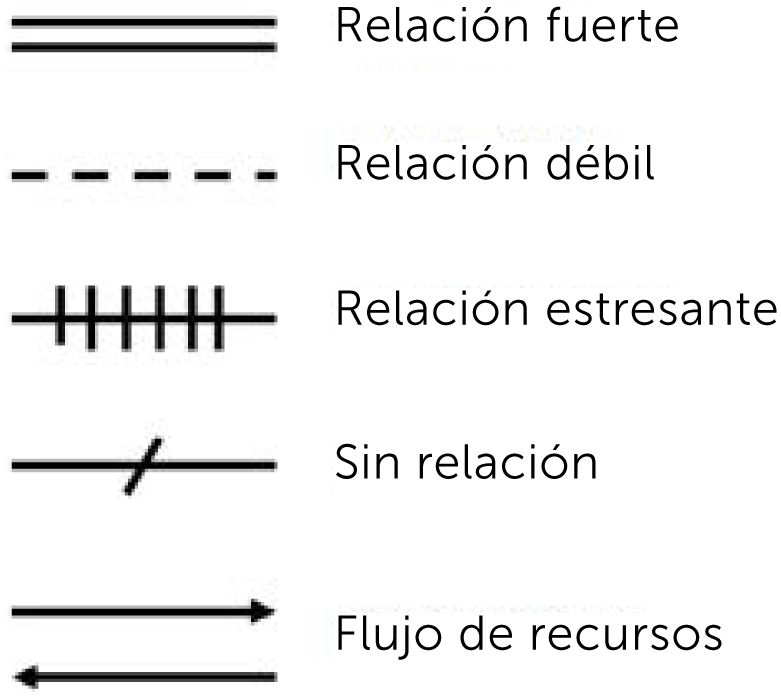
Luego, a través de líneas, se une a la familia con cada uno de estos sistemas. Dependiendo de la calidad y profundidad del vínculo, se utilizan distintos tipos de líneas y según el flujo de recursos y la naturaleza del intercambio, se instalan puntas de flechas que grafican desde donde parte y hacia dónde se dirige. Si el vínculo es diferente para cada integrante de la familia, se pueden utilizar líneas individuales, para cada relación4.
En la Figura 4 se observan los distintos tipos de líneas y en la Figura 5 un ejemplo de ecomapa.
Una vez dibujado el ecomapa, es importante discutir junto a la familia, cómo este contexto ecológico está respondiendo a las necesidades que tienen como familia. Lo ideal es que las redes ayuden a satisfacer y garantizar una adecuada nutrición, salud, vivienda, seguridad, educación, autonomía, espiritualidad, comunicación, entre otros. En el caso contrario, es importante que ayudemos a generar nuevos vínculos, que pudieran responder a estas necesidades y que la familia desconozca. De esta manera, la familia se vuelve gestora de cambios, modificando o creando nuevos sistemas, que les permitan afrontar de mejor forma los desafíos4.
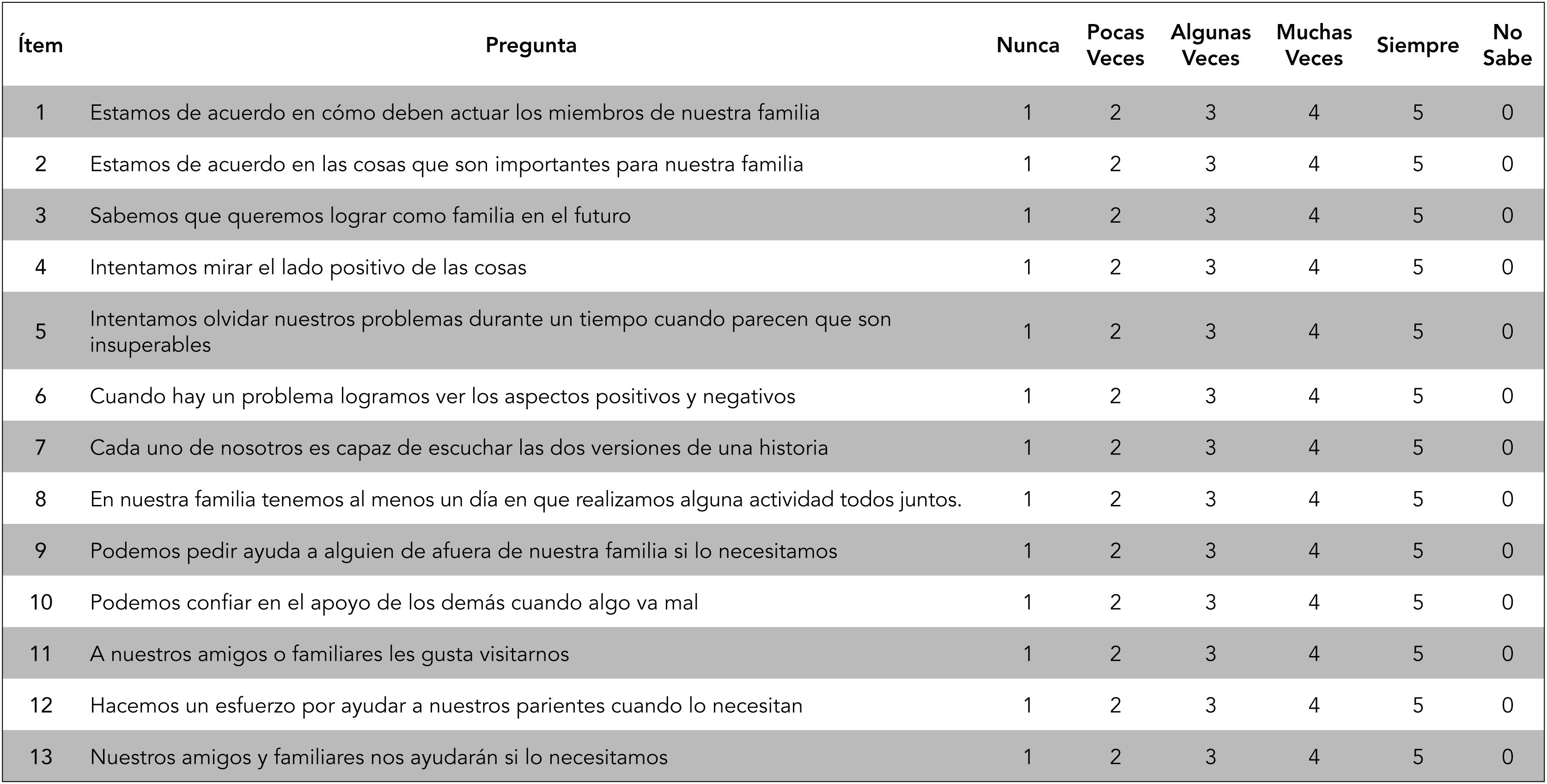
c.- SALUFAMEste instrumento de tamizaje, desarrollado y utilizado ampliamente en la APS en Chile, permite medir la vulnerabilidad familiar en salud, es decir, establecer cuán protectoras son las interacciones que la familia posee entre sus miembros y con su entorno, para prevenir descompensaciones de patologías crónicas prevalentes en APS, tales como asma o diabetes mellitus. En este sentido, se ha observado que un puntaje de alta vulnerabilidad en este instrumento, se asocia con un 83% de incremento en el riesgo de presentar descompensación de las condiciones clínicas existentes4,12.
¿Cómo realizarlo?El cuestionario es autoaplicado y debe ser respondido por cualquier miembro adulto de la familia, preferiblemente, por aquella persona responsable del cuidado de esta. Se considera grupo familiar a las personas que viven con la persona que responde la encuesta, o si vive solo, a aquellas personas que lo rodean, que son importantes para él y lo ayudan a tomar decisiones.
Se deben explicar las instrucciones previamente, para favorecer el entendimiento y razones de la evaluación: la idea es conocer cómo es su familia, cómo enfrentan las distintas situaciones de vida, cómo se relacionan entre los miembros y con su entorno. Para completar el cuestionario se requieren aproximadamente 5 minutos.
Consta de 13 ítems agrupados en dos dimensiones: Acuerdo (8 ítems) y Apoyo (5 ítems), con puntajes asignados según respuesta, que va de 0 punto, si no saben la respuesta, a 5 puntos, si la respuesta es siempre. En caso de no saber la respuesta, se debe explicar el ítem y motivar una clasificación. Para obtener la clasificación de vulnerabilidad familiar, se suman los puntajes de los 13 ítems y se obtiene el promedio de puntos. Puntajes iguales o inferiores a 3,7, indican una elevada probabilidad de tener un alto nivel de vulnerabilidad familiar en salud y por tanto, la necesidad posterior de generar intervenciones, como las mencionadas a continuación, y así lograr un mejor funcionamiento y resultados en salud4,12.
En la Figura 6 se adjunta el instrumento de valoración SALUFAM12.
Herramientas de intervención familiarSe ha observado que intervenciones familiares pueden reducir las tasas de consulta a los servicios de urgencias, el riesgo cardiovascular y mejorar el nivel de control de pacientes con diabetes mellitus, si se comparan con intervenciones individuales4.
Es así como, una vez analizada la estructura, redes de apoyo y vulnerabilidad familiar, con los instrumentos antes mencionados, se tendrá mayor claridad respecto a los recursos que poseen y también, los aspectos que deben fortalecer. Para poder enfrentar este desafío y diseñar intervenciones que se ajusten a la realidad de la familia, se describirán dos estrategias centradas en la persona:
a.- Consejería familiarDefinida como “la interacción de uno o más miembros del equipo de salud, con uno o más integrantes de la familia, con la intención de apoyarlos en el desarrollo de sus habilidades y destrezas, para que asuman y compartan la responsabilidad del autocuidado de los integrantes de la familia, del grupo como tal y del suyo propio13”. Es entonces un espacio que busca promover la salud y participación de la familia, para diseñar un plan de trabajo que responda a las necesidades específicas de esta y ayudarles a modificar conductas, que puedan ser dañinas.
En la Tabla 3 se mencionan algunas condiciones específicas de pacientes, donde es especialmente útil aplicar esta intervención14. Por otro lado, se debe evitar en familias conflictivas o con altos niveles de violencia, donde pudiese ser un riesgo para los que participan, o cuando existe alto riesgo de conflicto familiar e involucrar a otros integrantes pudiese no ser productivo14.
Problemas específicos donde aplicar consejería familiar (Ref. 14)
| Tipo de problemas | Ejemplos |
|---|---|
| Físicos | Enfermedades crónicas, consumo de sustancias, obesidad |
| Mentales | Trastornos ansiosos, anímicos, retrasos del desarrollo |
| Sociales | Adulto mayor vulnerable, cesantía, ausentismo escolar, fin de vida |
Elección de contacto familiar: Es fundamental elegir a la persona adecuada, ya que de esto dependerá el éxito de los encuentros. Generalmente es el paciente, a excepción de personas adultas mayores o incapacitadas, donde se elige a la persona que tiene un rol de colaboración en el cuidado de su salud.
Agenda: Definir junto al paciente, qué temas u objetivos se discutirán y cuáles son confidenciales.
Elección de participantes: El profesional debe ayudar al paciente o contacto familiar a elegir los integrantes de su familia que participarán, intentando lograr un grupo balanceado y considerando la pertinencia de ciertos miembros, como niños, según la materia a tratar.
Invitación: Definir la forma en que el paciente convocará a los integrantes. En caso de que desee que los profesionales realicen la invitación, ayudar en esto. Debe ser clara, pero no amenazante, enfatizando los motivos y beneficios del encuentro.
Revisión de antecedentes: Buscar en ficha clínica datos relevantes de los miembros de la familia, revisar o realizar herramientas diagnósticas previamente mencionadas (Genograma, Ecomapa, SALUFAM), desarrollar hipótesis y objetivos14,15.
¿Cómo realizarla?1.- Presentación y vínculo: presentarse el o los profesionales de salud, junto a los principales objetivos del encuentro. Dar espacio para que cada integrante familiar se presente. Se aconseja crear un ambiente de confianza, confortable y acogedor. Los primeros minutos tienen gran influencia en el desarrollo positivo del encuentro.
2.- Clarificar agenda: a partir del objetivo principal explicado anteriormente, averiguar si todos los miembros están de acuerdo con el tema a trabajar o les gustaría agregar otro. En caso de que aparezcan múltiples problemas, se priorizan para la sesión los más relevantes.
3.- Discusión de tema-problema: evaluar la visión que tienen los distintos participantes, poniendo énfasis en los patrones de interacción que se generan. Evaluar eventos recientes relacionados al problema, cómo los han enfrentado, qué cosas les han funcionado o debieran hacer distinto. Acá se pueden incorporar elementos de la siguiente herramienta a profundizar, el enfoque estratégico breve. Evitar dedicar mucho tiempo del encuentro en desarrollar el problema y generar coalición con el paciente contra la familia o vice y versa. Facilitar la discusión de todos los presentes, transmitir la información médica asociada al tema y favorecer la toma de acción.
4.- Identificar recursos y/o redes: preguntarle a cada uno de los miembros respecto a las redes o recursos con los que cuentan, para enfrentar el problema. En caso de no visibilizar, ayudar a reconocerlos.
5.- Plan: apoyar en la generación de metas realistas y apropiadas al contexto. Es importante que el plan nazca de los miembros de la familia, a partir de lo que se conversó durante la sesión: ¿Qué creen que puede ayudarles a solucionar o mejorar esto que les está pasando? Puede ser útil la asignación de tareas más concretas individuales y que estas sean anotadas en un papel, para tener claridad de los desafíos futuros.
Por otro lado, se deben realizar las derivaciones que correspondan y entregar la información que requieran para movilizar recursos y redes, que pudiesen ayudar. Además, realizar un pequeño resumen, centrado en los aspectos positivos de la sesión y en los desafíos y compromisos establecidos.
6.- Despedida y seguimiento: agradecer participación y despedirse de cada uno de los miembros. Registrar en ficha los aspectos más relevantes discutidos, actualizar genograma, revisar hipótesis y generar un plan de seguimiento, telefónico o presencial. Agendar hora de próxima sesión si corresponde. El número de encuentros dependerá de los logros y necesidades de cada familia14,15.
b.- Enfoque estratégico breve o centrado en la solución:Es un modelo de intervención familiar o individual, basado en la resolución de problemas, a partir de la búsqueda directa de soluciones. Es decir, el desarrollo o caracterización del problema no es el elemento central de la consulta, sino que el foco está puesto en los recursos y metas, para ir ayudando al paciente y su familia a resolver un conflicto o dificultad.
Diversos estudios han demostrado que este enfoque es efectivo como tratamiento para una amplia variedad de síntomas conductuales y psicológicos y que requiere menos cantidad de sesiones que otros tipos de terapias16.
¿Cómo realizarlo?La primera etapa de preparación y presentación, es similar a la consejería familiar, antes mencionada. Posteriormente, se debe clarificar la agenda u objetivo de la sesión, identificando brevemente la visión individual que tiene cada uno de los miembros, en torno al problema a resolver.
Es importante que el equipo de salud mantenga una actitud empática y cercana, ya que permite crear una atmósfera de confianza y relación adecuada, con encuentros dinámicos y participativos.
En la Tabla 4 se observan algunas premisas básicas, que nos servirán para comprender y poner en práctica este enfoque17.
Premisas básicas del enfoque centrado en la solución (Ref. 17)
| Premisas básicas del enfoque centrado en la solución |
|---|
| El cambio es constante, inevitable y contagioso, debemos como equipo ser facilitadores, ayudando a identificar, elaborar y reforzar este proceso. |
| Los pacientes son “expertos” de sus vidas y por tanto, nuestra misión es apoyar y ampliar esta expertiz. |
| Las familias tienen recursos, habilidades y fortalezas que permiten impulsar cambios, además de generar un clima de optimismo y esperanza. |
| Las excepciones al problema, entendidas como periodos en que el conflicto o problema no ocurre, muchas veces son parte de la construcción de soluciones, por lo que se debe profundizar y explorar en ellas de forma detallada. |
| La información extensa y detallada sobre el problema, rara vez es necesaria para alcanzar el cambio, por tanto, no debemos centrar los relatos en este. |
Una vez identificado el problema, se utilizan diversas técnicas para ayudar a la familia a encontrar una solución. Estas se pueden combinar o utilizar de forma aislada, dependiendo del tiempo disponible y los objetivos definidos en cada sesión.
¿Qué técnicas podemos utilizar?1.- Preguntas milagro: permiten que se visualicen con el problema resuelto, por lo que son buenas para iniciar la conversación, ya que crean la motivación necesaria para alcanzar metas y además ayudan al profesional a lograr objetivos concretos.
2.- Preguntas excepción: están destinadas a descubrir los éxitos y fortalezas, al presumir que siempre hay momentos donde el problema identificado es menos intenso o está ausente y es ahí, donde aparecen posibles soluciones.
3.- Preguntas enfrentamiento: permiten descubrir acciones concretas realizadas para enfrentan diversas adversidades y proporcionar una base sobre la cual construir eventuales soluciones.
4.- Preguntas escala de avance: útiles para transformar percepciones abstractas en valoraciones más concretas. La idea es que midan la gravedad del problema, progreso, confianza y/o nivel de compromiso con los objetivos definidos.
En la Tabla 5 se observan ejemplos para cada uno de los 4 tipos de preguntas, antes mencionados17.
Ejemplos de preguntas para aplicar el enfoque centrado en la solución (Ref. 17)
| Tipo de pregunta | Ejemplo |
|---|---|
| Preguntas milagro | Le voy a hacer una pregunta que quizás es diferente a las que está acostumbrado y que va a requerir un poco de imaginación. Supongamos que esta noche, se va a casa y mientras duerme, ocurre un milagro. El milagro, es que el problema que le trajo hasta aquí, ya está resuelto. Pero como está dormido, aún no lo sabe. Cuando despierte en la mañana, ¿qué será lo primero que notará, que le permitirá descubrir que sucedió el milagro? |
| Preguntas excepción | Hay momentos en que el problema no sucede o es menos grave. Cuénteme sobre esos tiempos, ¿cómo logran que esto suceda? ¿qué hay de diferente en estos momentos? ¿qué debieran hacer para que eso vuelva a suceder? |
| Preguntas enfrentamiento | Entiendo que es una situación difícil, ¿cómo lo hace para ir a trabajar o para venir hoy a la consulta? ¿cómo evita que las cosas empeoren? |
| Preguntas escala de avance | En una escala del 1 al 10, donde 1 significa el momento en que peor han estado las cosas que le han traído acá hoy y 10 significa que el problema está resuelto, ¿dónde ubica las cosas ahora?Este mismo formato de pregunta puede utilizarse para medir el progreso o la confianza en que el problema pueda solucionarse.Además, a partir del número en la escala elegido, se puede profundizar en los recursos, a través de otra pregunta derivada, como por ej.: ¿por qué cree que está en nivel 3, y no en 1?También permite buscar soluciones, a través de otra pregunta, como por ej.: ¿qué deberían hacer como familia para alcanzar el nivel 4? |
5.- Elogios: son simples y tienen mucho alcance en la construcción de las tareas, ya que empoderan a los pacientes, validan los progresos y enfatizan recursos y habilidades. Un ejemplo sería señalar aquellos elementos que contribuyen al avance, como también las cualidades, relaciones y valores que se observan, procurando incluir a todos los miembros.
6.- Tareas: según lo observado en la consulta, es el tipo de tarea a realizar. En pacientes que tienen problemas más específicos o que se encuentran abiertos al cambio, es favorable centrarse en los momentos de excepción: qué deben hacer para que los “pequeños milagros” sean cada vez más frecuentes. En aquellos que aún no reconocen el problema, se puede citar a la segunda sesión, habiendo reflexionado en torno a esto. Una herramienta útil es que cada miembro de la familia escriba sus compromisos en un papel, para conversar en la siguiente sesión acerca de los desafíos propuestos y seguir avanzando hacia un mejor funcionamiento17.
ConclusiónEn el último tiempo, la medicina ha ido cambiando el foco de la atención desde la enfermedad, hacia la persona. La evidencia actual ha demostrado que un enfoque centrado en el usuario e integral, junto a niveles altos de apoyo y acuerdo familiar, permiten obtener mejores resultados en salud y menor utilización de recursos, además de pacientes más empoderados en su cuidado y más satisfechos con la atención recibida. Es por esto que en este artículo les presentamos algunas herramientas efectivas, sencillas y fáciles de aplicar en el contexto de la medicina ambulatoria y APS, que nos permiten centrar la atención en el paciente, además de evaluar y fortalecer sus recursos y redes.
Finalmente, esperamos que estas prácticas se extiendan, a través de la socialización y educación de los equipos de salud y la propia comunidad usuaria, para que conozcan y comprendan el importante rol que cumplen las familias y el ambiente, en el control de las enfermedades y la salud de las personas.