El suicidio es un problema de salud pública de creciente importancia en Chile. Es una causa de muerte prevenible que acontece frecuentemente en personas que presentan trastornos psiquiátricos. Los profesionales de salud mental pueden identificar personas en riesgo e implementar medidas preventivas efectivas.
El presente artículo revisa la información pertinente a la detección y evaluación del riesgo suicida y aporta orientaciones para su manejo.
Suicide is a public health problem of increasing relevance in Chile. It is a preventable cause of death associated frequently to psychiatric disorders. Mental health professionals are in position to identify persons at risk and implement effective preventive measures. This article reviews data pertinent to detection and assessment of suicidal risk and offers guidelines for management.
En 1976 Beck (1) propuso que las ideas suicidas, los intentos suicidas y el suicidio consumado formaban parte de un continuo de suicidalidad de creciente severidad. Diversos estudios, tanto epidemiológicos como clínicos y experimentales han apoyado esta noción.
Cualquier manifestación de suicidalidad eleva significativamente el riesgo de suicidio. Tasas elevadas de ideación e intento suicida se observan en pacientes psiquiátricos al compararlos con la población general (PG). De hecho en pacientes depresivos alrededor del 40% efectúa un intento de suicidio tras el primer episodio; de los mismos el 47-69% presenta grados diversos de ideación suicida (2, 3). Respecto al suicido consumado, estudios con autopsias psicológicas han encontrado que alrededor del 90% de las víctimas presentaba un trastorno diagnosticable antes de la muerte, principalmente del ánimo, por uso de alcohol/sustancias y esquizofrenia, a menudo comórbidos (4, 5). Por otra parte, quienes presentan trastornos psiquiátricos tienen tasas estandarizadas de mortalidad por suicidio hasta 40 veces más elevadas que la PG (6).
Siendo el suicidio una causa de muerte prevenible, la detección y evaluación del riesgo suicida es una tarea clínica relevante. De tal evaluación se pueden desprender medidas apropiadas para la preservación del paciente y la resolución eficaz del riesgo. Se ha encontrado que una proporción importante de víctimas consultó a profesionales de la salud en el período anterior al suicidio presentando indicadores de riesgo tales como intentos previos, enfermedad psiquiátrica (especialmente grave y no tratada) y estrés vital severo (7).
Chile ha experimentado un alza sostenida de las tasas de suicidio, las que entre 1997 y 2008 se elevaron de 6,2 a 12,9 por 100.000 habitantes. Los segmentos de 10-19 años y 20-39 años presentaron incrementos superiores al 100%. En el mismo período las mujeres experimentaron un alza de 1,8 a 5,0 por 100.000. El suicidio ha pasado a convertirse en un importante problema de salud pública (8). Es probable que con creciente frecuencia los profesionales deban intervenir en pacientes en riesgo suicida, para lo cual deben contar con orientaciones validadas.
En la presentación que sigue, nos referiremos en primer lugar a los factores que elevan el riesgo suicida y a los que lo atenúan. En segundo lugar, abordaremos las señales que indican que un paciente se encuentra en una crisis suicida.
Por último, esbozaremos las líneas de prevención y manejo que se desprenden. En gran medida, el trabajo clínico con pacientes suicidales consiste en reducir factores de riesgo e incrementar factores protectores.
Factores de riesgo suicidaUna serie de factores elevan el riesgo suicida. Ellos incluyen características demográficas (p. ej. sexo masculino), enfermedades psiquiátricas, intentos e ideas suicidas, factores genético-familiares, eventos vitales negativos, bajo apoyo social percibido, enfermedades médicas, trauma psicosocial en la infancia, factores psicológicos/cognitivos y otros. Especialmente relevantes en la clínica son las enfermedades psiquiátricas que elevan el riesgo y la existencia de manifestaciones suicidales actuales o pasadas.
Enfermedades psiquiátricasLos cuadros psiquiátricos más frecuentemente asociados a suicidio son los trastornos del ánimo (uni y bipolares), la esquizofrenia y abuso/dependencia de alcohol o sustancias. Tienen asimismo mayor riesgo los trastornos alimentarios, el trastorno de pánico (especialmente de intentos suicidas) y el TOC. Los trastornos de la personalidad -particularmente límite y antisocial- elevan la probabilidad de autoeliminación, por lo general en concomitancia con trastornos del Eje I.
En pacientes que intentan o consuman suicidio la comorbilidad psiquiátrica es especialmente común (por ejemplo, trastorno depresivo mayor y abuso de alcohol). La asociación entre cuadros del Eje I y Eje II también es relevante, mostrándose en este grupo mayor número de intentos de suicidio.
Intentos e ideas suicidasUn intento de suicidio eleva alrededor de cuarenta veces la probabilidad de autoeliminación. El período de mayor riesgo suicida es el semestre tras al evento. Durante el año siguiente, la tasa de suicidio se incrementa hasta cien veces, especialmente en pacientes con trastornos psiquiátricos. Por otra parte, la mitad de quienes cometen suicidio lo ha intentado previamente, y esto alcanza a los dos tercios en los grupos más jóvenes (9). Eventualmente, el 10% de los intentadores se quitará la vida y alrededor de la tercera parte lo reiterará (10).
Se encuentran trastornos psiquiátricos en alrededor del 80% de quienes han intentado suicidarse (4). Entre ellos, quienes han realizado múltiples tentativas presentan indicadores psicopatológicos más severos, con mayor depresión, desesperanza, comorbilidad, rasgos límite y peor pronóstico suicidal (11). Seguimientos a largo plazo han encontrado que los reiteradores tienen mayor riesgo de autoliminarse, tanto a corto como largo plazo, efecto que es más acusado en mujeres (12). Cada nuevo intento incrementaría el riesgo en un 32% (13).
Acentúan el riesgo de reiteración los trastornos de la personalidad, el abuso de alcohol y drogas, el aislamiento o bajo apoyo social y el desempleo o inestabilidad laboral. Antecedentes tempranos asociados a recurrencia incluyen: exposición a conducta suicida en la infancia, separación temprana respecto de los padres, una niñez estimada como infeliz y diversas formas de trauma o abuso infantil (14). Un modelo predictivo de repetición conformado por tres factores fue obtenido en nuestro país: a) ser repetidor de intentos, b) antecedentes personales/familiares de abuso de alcohol y c) sentimientos de decepción por la sobrevida. La presencia conjunta de estos tres factores eleva la probabilidad de repetición al 75% (15).
Mayor riesgo de consumación evidencian los intentadores varones, mayores de 45 años, con trastornos del ánimo o por uso de sustancias, trastorno crónico del sueño, deterioro social y de la salud. Otros rasgos incluyen el vivir solo, la desesperanza elevada y persistente, e indicadores de un intento realizado con elevada intención autolítica, o empleando un método violento (16, 17).
La presencia de ideas suicidas es una señal temprana de vulnerabilidad al suicidio y abarca desde manifestaciones vagas de poco valor de la vida hasta planes suicidas. Las ideas suicidas pueden adoptar una cualidad persistente y asociarse a diversas variables psicológicas como depresión, autoestima baja y percepción de escaso control de la propia vida (18). Su severidad se asocia a intentos más graves, y a una mayor probabilidad de repetición postintento. Las ideas suicidas con planificación de un acto suicida se asocian a un 32% de probabilidad de llevarlo a efecto y pueden elevar once veces el riesgo de autólisis en doce meses (19, 20).
Suicidio y conducta suicida en la familiaEl suicidio y la conducta suicida son altamente familiares, y se transmiten independientemente de la enfermedad psiquiátrica. Investigaciones en gemelos y adoptados indican que el mecanismo de transmisión familiar es en medida importante, genético, mediado por una tendencia a la agresión impulsiva. Específicamente, se ha encontrado una asociación de conducta suicida violenta con polimorfismo del gen transportador de serotonina (21). Dado que los genes explican el 50% de la varianza, existiría un rol importante para los factores ambientales, incluyendo el abuso y diversas situaciones familiares adversas. La interacción entre factores genéticos y ambientales sería compleja (22).
Eventos vitales y apoyo socialPrácticamente todos los casos de autólisis han sido antecedidos de acontecimientos adversos en el año anterior, concentrados en los últimos meses. Los más frecuentes son de tipo interpersonal (conflictos y rupturas), seguidos por problemas en el trabajo o desempleo, problemas financieros, duelo, violencia doméstica y dificultades de vivienda, entre otros (23). Por otra parte, el apoyo social percibido es un factor importante, cuya ausencia o pérdida se asocia a afectos y cogniciones presuicidales y a tentativas más severas. Inversamente, la provisión de apoyo es una importante medida preventiva (24).
Los eventos vitales desencadenantes del suicidio tienen relación con la etapa del ciclo vital. En los adolescentes y jóvenes tienen relevancia las situaciones de disfunción familiar, abuso físico o sexual, los problemas con el grupo de pares, experiencias de separación o rechazo, presión excesiva por el logro y la exposición a otros suicidios (“modelos” suicidas) (25). En la edad media tienen importancia las dificultades económicas y laborales, y en la edad avanzada las enfermedades, la soledad y las dificultades de vivienda (26, 27).
Enfermedades médicasUn número de enfermedades médicas implica un aumento del riesgo suicida, incluyendo SIDA, epilepsia, enfermedades de la médula espinal, daño cerebral, Corea de Huntington, y diversos tipos de cáncer, especialmente los que afectan al SNC (6). Muchas veces en este mayor riesgo interviene la concurrencia de cuadros depresivos y bajo apoyo social, lo que debe considerarse en la evaluación y tratamiento.
Factores psicológicos y cognitivosLa desesperanza -definida como expectativas negativas respecto del futuro- es una dimensión relevante en la evaluación del riesgo. Siendo un componente de la depresión, es mejor predictor de intención suicida que su severidad global. La ideación suicida, a la vez, es más intensa entre quienes presentan mayor desesperanza. La desesperanza tiene valor predictivo a largo plazo, caracterizando a quienes serán repetidores de tentativas o se suicidarán. Determina una vulnerabilidad persistente a la conducta suicida y se comporta en pacientes suicidales crónicos como un rasgo habitual y estable (28-31).
Otros factores cognitivos estudiados incluyen: rigidez cognitiva, la consideración del suicidio como una solución aceptable, déficits en la capacidad para resolver problemas, y una tendencia a visualizar las situaciones en términos bipolares extremos (pensamiento dicotómico). Una percepción de “insolubilidad de los problemas” puede estar presente en jóvenes y niños suicidales. Otras dimensiones de la personalidad incluyen la introversión y el psicoticismo (32).
Otros factores de riesgoExiste una miscelánea, que incluye hipocolesterolemia, tabaquismo, pobreza, crisis sociales, y fenómenos de “contagio” e imitación. Esto últimos tienen importancia en casos de suicidio en cadena (“cluster suicides”) (33).
La Crisis Suicida: Diagnóstico y evaluaciónLa crisis suicida es un período limitado de tiempo en que el riesgo inmediato puede escalar rápidamente. Durante ella el paciente atraviesa un período de especial severidad clínica en que pueden existir ideas suicidas y/o intentos suicidas. El clínico puede verse enfrentado a evaluar una crisis suicida al entrevistar a un paciente que ha realizado un intento o ha comunicado deseos o propósitos suicidas a otra persona. A veces, es el propio profesional quien al interrogar a un paciente obtiene un relato de ideas suicidas.
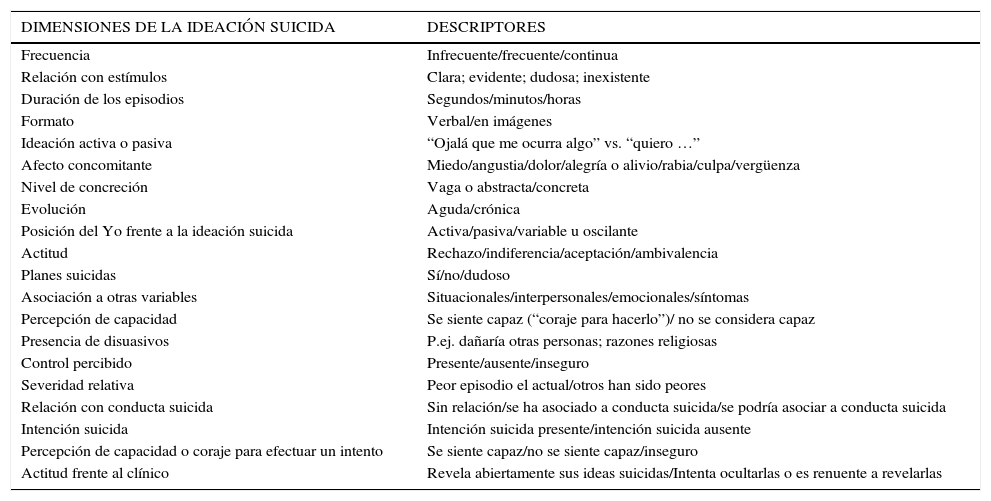
Evaluación de las ideas suicidas (Tabla 1)Dimensiones relevantes son la frecuencia y duración de los episodios de ideación. La frecuencia puede ser tan elevada que la ideación es descrita como prácticamente continua. Puede presentarse en episodios breves, fugaces (como “rachas”), con una duración de segundos, o persistir durante períodos de minutos a horas. En general los episodios de mayor duración (una o más horas) o muy frecuentes (varias veces al día) son más severos. Asimismo la intensidad de la ideación puede ser variable. La ideación puede experimentarse como imágenes (“me veo cayendo”) o en formato verbal, como cadenas de pensamiento que pueden prolongarse en el tiempo como rumiaciones suicidas.
Dimensiones relevantes de la ideación suicida
| DIMENSIONES DE LA IDEACIÓN SUICIDA | DESCRIPTORES |
|---|---|
| Frecuencia | Infrecuente/frecuente/continua |
| Relación con estímulos | Clara; evidente; dudosa; inexistente |
| Duración de los episodios | Segundos/minutos/horas |
| Formato | Verbal/en imágenes |
| Ideación activa o pasiva | “Ojalá que me ocurra algo” vs. “quiero …” |
| Afecto concomitante | Miedo/angustia/dolor/alegría o alivio/rabia/culpa/vergüenza |
| Nivel de concreción | Vaga o abstracta/concreta |
| Evolución | Aguda/crónica |
| Posición del Yo frente a la ideación suicida | Activa/pasiva/variable u oscilante |
| Actitud | Rechazo/indiferencia/aceptación/ambivalencia |
| Planes suicidas | Sí/no/dudoso |
| Asociación a otras variables | Situacionales/interpersonales/emocionales/síntomas |
| Percepción de capacidad | Se siente capaz (“coraje para hacerlo”)/ no se considera capaz |
| Presencia de disuasivos | P.ej. dañaría otras personas; razones religiosas |
| Control percibido | Presente/ausente/inseguro |
| Severidad relativa | Peor episodio el actual/otros han sido peores |
| Relación con conducta suicida | Sin relación/se ha asociado a conducta suicida/se podría asociar a conducta suicida |
| Intención suicida | Intención suicida presente/intención suicida ausente |
| Percepción de capacidad o coraje para efectuar un intento | Se siente capaz/no se siente capaz/inseguro |
| Actitud frente al clínico | Revela abiertamente sus ideas suicidas/Intenta ocultarlas o es renuente a revelarlas |
Las ideas suicidas pueden aparecer en relación a situaciones interpersonales experimentadas como negativas. Pueden asociarse a estados sintomáticos severos de tipo angustioso, depresivo o disfórico. Pueden aparecer o agravarse al consumir alcohol o sustancias. Este aspecto contextual puede tener relevancia terapéutica.
En algunos casos, los pacientes experimentan sensaciones positivas tras pensar en el suicidio (ideación egosintónica). Esto debe ser considerado una señal de riesgo. Lo contrario ocurre cuando se siguen de angustia, culpa o vergüenza (ideación egodistónica). La actitud del sujeto frente a sus propios pensamientos suicidas tiene gran importancia. Algunos pacientes aseveran que no llevarán a efecto el acto suicida ya que ello dañará a sus seres queridos. En casos opuestos acogen las ideas como una solución o forma de terminar un sufrimiento, minimizando el impacto del suicidio sobre los demás, o incluso sosteniendo que estarían mejor. En casos intermedios encontramos indiferencia o ambivalencia, detectada esta última como una actitud oscilante o cambiante.
Lo dicho se relaciona con la “posición” del paciente frente a la ideación. En algunos casos ella se vive como externa al Yo (“¿por qué me pasa que de pronto me vienen estas ideas?”). En casos más graves las ideas son declaradas con un sentido de agencia (“he estado pensando en terminar con todo”). Por otra parte pueden ser de tipo pasivo (“dejar el tratamiento; dejarme atrepellar”) o activo (“colgarme”).
Los pensamientos suicidas pueden variar en su grado de concreción. Un paciente dice que ha estado considerando la muerte, sin tener un plan o método definido. Otro caso refiere un plan concreto y elaborado. También existen grados variables (“he pensado en tres cosas, pero no lo he definido”). El clínico debe estar preparado para enfrentar la reticencia del paciente a revelar detalles.
La existencia de planes suicidas debe ser explorada y es un indicador del grado de intención suicida. Preguntas apropiadas al respecto pueden ser: “¿cuándo piensa hacerlo?”; “¿cómo lo haría?”; “¿dónde?”. En algunos casos los pacientes han elaborado el suicidio durante días o semanas. La existencia de un plan suicida es una señal grave.
Tras la detección de ideas o planes autodestructivos, se debe indagar acerca del propio sentido de “capacidad” o “coraje” para llevarlas a efecto, así como de la existencia de factores disuasivos y capacidad de autocontrol. Es útil preguntar por el “peor” momento vivido: “¿cuándo ha estado más cerca de intentar el suicidio? ¿qué pasó, por qué no realizó el acto suicida?”. Para evaluar la propia capacidad percibida de autocontrol, pueden servir preguntas como “¿qué haría si vuelve a sentir en estos días deseos de suicidarse? ¿cree que lo podría evitar? ¿cómo?” (34, 35).
También es relevante clarificar si junto a la ideación existe intención suicida. Ambas pueden de hecho estar disociadas: “a veces se me pasa la idea de matarme, pero pierda cuidado, es algo que no haría nunca”. Por último debe valorarse la actitud del paciente ante la exploración clínica, puesto que la renuencia o escamoteo de las ideas o propósitos autolíticos es un claro indicador de riesgo.
Muchas veces los pacientes han tenido mayor ideación que la inicialmente reconocida. Al reinterrogarlos puede aparecer mayor elaboración, contando por ejemplo con un “plan B”. Siempre es conveniente preguntar más: “Ud. dice que se suicidaría lanzándose al Metro; ¿y si un guardia se lo impidiera, qué haría?”.
Una pregunta que puede brindar información muy útil (y a menudo sorprendente) es: “¿cuál ha sido el momento en que ha estado más cerca de cometer suicidio?”
Evaluación de los intentos de suicidioLos intentos suicidas se definen como actos cuyo propósito es provocar la propia muerte pero que no alcanzan su objetivo. Son heterogéneos en cuanto al método (violento o no violento; único o múltiple), la letalidad, y la motivación o propósito. La evaluación de las tentativas es relevante puesto que las más graves tienen peor pronóstico suicidal.
La severidad puede evaluarse según la letalidad del método y el grado de intención suicida. Ambas dimensiones se correlacionan débilmente, dado que una tentativa con elevada intención suicida puede realizarse con un método de baja o moderada letalidad y viceversa. Por esta razón, se han elaborado escalas para estimar el grado de intención suicida de la tentativa (36).
Cuando se clasifican los intentos según la letalidad del método, se emplean escalas de tres, cinco o siete niveles. En una escala de tres niveles, habrá intentos de alta letalidad (p. ej. lanzarse de una altura; suspensión; arma de fuego), mediana letalidad (p. ej. ingestión de paracetamol; cortes profundos), y baja letalidad (p. ej. ingestión de benzodiacepinas; cortes superficiales).
Para determinar la intención suicida es útil considerar las siguientes características del intento, que aluden a circunstancias del mismo (Tabla 2). La presencia de al menos una de ellas lleva a calificar la intención como elevada. Varias apuntan a una preparación cuidadosa, con deliberación, en que se procura que el acto transcurra sin intervención de otras personas. La elaboración de nota(s) o carta(s) suicidas también apunta a un período previo de preparación. El grado de premeditación puede ser variable y a veces ser de varios días o semanas.
Indicadores de elevada intención suicida en el intento suicida
| Intento fue cometido en situación de aislamiento |
| Intento fue cometido de tal forma que la intervención de terceros era improbable |
| El paciente tomó precauciones contra la intervención de otras personas |
| Preparó detalladamente el intento |
| Dejó nota o carta suicida |
| Mantuvo su intención en secreto |
| Existió premeditación |
| Tomó alcohol para facilitar la ejecución del intento |
Al considerar los criterios de letalidad e intención suicida, se pueden clasificar como intentos severos todos aquellos en que la letalidad del método fue al menos moderada y/o hubo indicadores de una elevada intención suicida. Así por ejemplo, en el caso de un paciente que ingiere una sobredosis de 20mg. de clonazepán escogiendo para ello un lugar aislado, el intento será calificado como severo. Otras características, como el empleo simultáneo de más de un método (por ejemplo, ingerir una sobredosis y autoinferirse cortes), un método violento y la existencia de un pacto suicida o un intento cometido en una situación de violencia también llevarán a clasificar el intento como severo.
Lo anterior es relevante para el manejo inmediato del intento. La constatación de ideación suicida post intento, desesperanza elevada y decepción por haber sobrevivido también indican un riesgo elevado. Deben considerarse asimismo las demás características mencionadas, asociadas a repetición del intento o consumación del suicidio.
En el período previo al intento (incluso en la misma semana o el mismo día) el paciente puede haber realizado otras tentativas autolíticas o actos de autodaño (p.ej. cortes). Algunos pacientes han llevado a efecto conductas de preparación o anticipación de su proyectado suicidio, incluyendo ensayos del acto.
Los pacientes pueden perseguir diferentes objetivos al cometer un intento, muchas veces de modo mixto y aparentemente contradictorio. A modo de ejemplo, un paciente realiza una tentativa dirigida a obtener una reconciliación con su pareja, de un modo tan extremo que parece estar jugándose una última carta: si no tiene éxito (y no es rescatado) el desenlace ya está definido. Un estudio europeo identificó mediante análisis factorial cuatro propósitos en sujetos que intentaron suicidarse: escapar temporalmente, dejar de existir, influir en otra persona y llamar la atención de otras personas.
Frente al intento realizado, interesa indagar si se siente arrepentido, o por el contrario reafirma el propósito de terminar con su vida. Es posible que se sienta inseguro o su actitud sea ambigua. Frente al hecho de haber sobrevivido, ¿está conforme o decepcionado? Algunos pacientes se manifestarán ambiguos, inseguros, o manifestarán que lo irán evaluando según el devenir de las cosas. La persistencia de ideación suicida tras el intento es un evidente signo de gravedad.
Perfiles sintomáticos y conductuales asociados a mayor riesgoCiertos estados sintomáticos implican mayor riesgo próximo de un acto suicida, aún en ausencia de expresiones suicidales directas, como ideas o intentos. Síntomas relevantes incluyen: ansiedad severa, insomnio global, agitación depresiva, irritabilidad extrema y estados psicóticos. Un brusco empeoramiento sintomático o por el contrario una mejoría inexplicable del estado de ánimo deben llamar la atención del profesional. Se ha relevado el papel de estados afectivos severos, como señales de riesgo. Hendin et al han informado estados de desesperación (definida por la presencia de una intensa angustia, percibida como intolerable y acompañada de una necesidad aguda de alivio) en la mayoría de pacientes que cometieron suicidio, rasgo que los diferenciaba sigificativamente de pacientes depresivos no suicidas (37).
Una serie de cambios conductuales deben ser considerados como posibles precusores de una tentativa (38). Incluyen: inicio o incremento del consumo de alcohol/sustancias, deterioro de la conducta social y laboral, conducta impulsiva o agresiva, conductas de autoagresión (p. ej. provocarse cortes), procurarse u ocultar objetos que puedan usarse con fines autolesivos o suicidas (punzantes, tabletas), conductas de “ensayo” suicida, rechazo abierto o encubierto del tratamiento, arreglos postumos (p. ej. financieros), escribir cartas o notas de despedida, comunicaciones “especiales” (p.ej. de agradecimiento, de buenos deseos para el futuro), la petición prematura del alta, el intento de fuga o de desaparición/ocultamiento, y la intención de efectuar un viaje inexplicable. Otro signo es el retraimiento/impenetrabilidad o la reticiencia a comunicar posibles ideas suicidas. Una actitud de rechazo o renuencia a recibir ayuda también debiera alertar al clínico. Los citados comportamientos tienen mayor valor cuando el paciente ha intentado suicidarse anteriormente o existe un episodio psiquiátrico activo.
Diversas comunicaciones, como conversaciones acerca de morir, la muerte o el suicidio, declaraciones de intención suicida, amenazas de suicidio, o relatos de haber estado “cerca” de cometer suicidio deben ser seriamente consideradas. Algunos estudios señalan que si bien la mayoría de los pacientes que se suicidaron comentó su intención a otras personas, en muchas ocasiones la omitieron al médico o al terapeuta. Este hecho subraya la importancia de incorporar la red familiar u otros cercanos a la evaluación y manejo de pacientes en riesgo.
Contexto de vidaEste punto se refiere a la situación de vida del paciente, especialmente si existe una red que provee apoyo y/o protección. Un sistema de apoyo y contención inseguro o ausente puede hacer necesaria la hospitalización. También debe considerarse la existencia de eventos intercurrentes indeseables o percibidos como insolubles, como la existencia de pérdidas recientes, especialmente si involucran a una figura clave. La disponibilidad de método(s) suicida(s) (por ejemplo un arma de fuego) también es un dato que debe considerarse. En algunos casos el ambiente familiar es disfuncional o existe una situación de agresiones o violencia. La inexistencia de una alianza terapéutica capaz de “sostener” el tratamiento es otro criterio importante. De más está decir que la capacidad protectora de este último factor no debe ser sobreestimada.
Los factores protectores incluyen algunos más bien “estructurales” como la existencia de un medio o vínculo protector, disponibilidad de recursos de ayuda y apoyo, y otros más propiamente “psicológicos”, tales como espiritualidad, sentido de responsabilidad por el bienestar de otras personas, esperanza y planes para el futuro, compromiso con el plan terapéutico, una sólida alianza terapéutica, percepción de autoeficacia, apego a la vida, miedo a la muerte, a morir o al suicidio, temor a la desaprobación social, repudio moral al suicidio, compromiso con la vida, disposición a pedir ayuda en caso de agravamiento y otros.
Evaluación y manejo de la crisis suicidaCircunstancias que demandan una evaluación del riesgo suicidaLa situación más evidente es la existencia de una crisis suicida (un intento de suicidio o la comunicación de ideas o propósitos suicidas). Aparte de ella debe indagarse la presencia de indicadores de riesgo en las siguientes circunstancias (39) (Tabla 3).
Circunstancias de evaluación del riesgo suicida
| Crisis suicida |
| Paciente que es visto por primera vez o ingresa a tratamiento |
| Cambio en el encuadre de tratamiento (hospitalizado a ambulatorio o viceversa; post alta) |
| Brusco cambio anímico |
| Anticipación de una crisis mayor o amenazante |
Todo paciente que ingresa debe ser interrogado por suicidalidad actual y pasada. Esto incluye a pacientes en su primer contacto con el sistema de atención, como a los que han sido derivados o transferidos. En este momento también debe preguntarse por antecedentes familiares de suicidio o intentos suicidas.
Pacientes que han tenido cambios de encuadre de tratamiento (de hospitalario a ambulatorio) deben ser evaluados, así como quienes han sido dados de alta recientemente. El mes siguiente al alta presenta un riesgo especialmente elevado. También ocurren suicidios con mayor frecuencia al recién ingresar a una unidad cerrada.
Paradójicamente, la aparición de un brusco cambio anímico, en el sentido de aparecer mejor, puede anteceder a un acto suicida. Esto ha sido explicado como secundario a la decisión de cometer suicidio o por la presencia de un estado mixto en que coexiste ánimo elevado con desesperanza e intención suicida. Debe sospecharse la existencia de pensamientos suicidas en un paciente que no mejora a pesar de los esfuerzos terapéuticos. En tales casos la intención suicida puede estar motivada por desmoralización.
Pacientes que afrontan o anticipan una crisis mayor -personal, conyugal o familiar- pueden presentar desesperanza e incluso ideas suicidas. Los que tienen trastornos psiquiátricos previos son especialmente vulnerables a las pérdidas. Es relevante investigar si la crisis se percibe como amenazante o insuperable y si no existen figuras de apoyo.
La evaluación de indicadores de riesgo debe efectuarse de modo recurrente en un paciente que presenta o ha presentado recientemente una crisis suicida. Posteriormente, el clínico debe mantenerse alerta ante la posibilidad de la reaparición de las ideas o deseos suicidas tras situaciones estresantes o empeoramiento del cuadro clínico.
Fuentes de informaciónAl evaluar el riesgo, las fuentes de información deben incluir a otros cercanos que puedan corroborar o ampliarla. Éstos pueden ser familiares del paciente, pero no sólo ellos. Este contacto temprano con el sistema social del paciente puede ser muy importante durante todo el proceso terapéutico.
Componentes de la evaluaciónEvaluación psiquiátrica: ella debe considerar:
- a)
la existencia de trastorno(s) psiquiátrico(s), especialmente comórbidos y de trastornos de la personalidad;
- b)
la presencia de perfiles sintomáticos y conductuales asociados a riesgo, específicamente los que se traducen en un insuficiente control de impulsos;
- c)
- d)
la historia familiar psiquiátrica y suicidal.
Suicidalidad: evaluación de ideas e intentos suicidas. Si el paciente ingresó por un intento suicida, el intento debe ser evaluado en primer lugar. Es importante indagar la existencia de intención suicida, tomando en cuenta indicadores directos (explícitos, como declaraciones o comunicaciones suicidas) e indirectos (conductas sugerentes de intención suicida).
Factores psicosociales: específicamente esto se refiere a los eventos vitales desencadenantes o agravadores de la crisis y a la percepción de apoyo social.
Desesperanza: la desesperanza es una variable central de la suicidalidad, que se asocia no sólo a ideación suicida sino a intentos y suicidio consumado.
Contexto: específicamente si brinda apoyo y contención, seguros y confiables.
Balance entre factores de riesgo y factores protectores: la conducta clínica dependerá esencialmente del balance entre ambos.
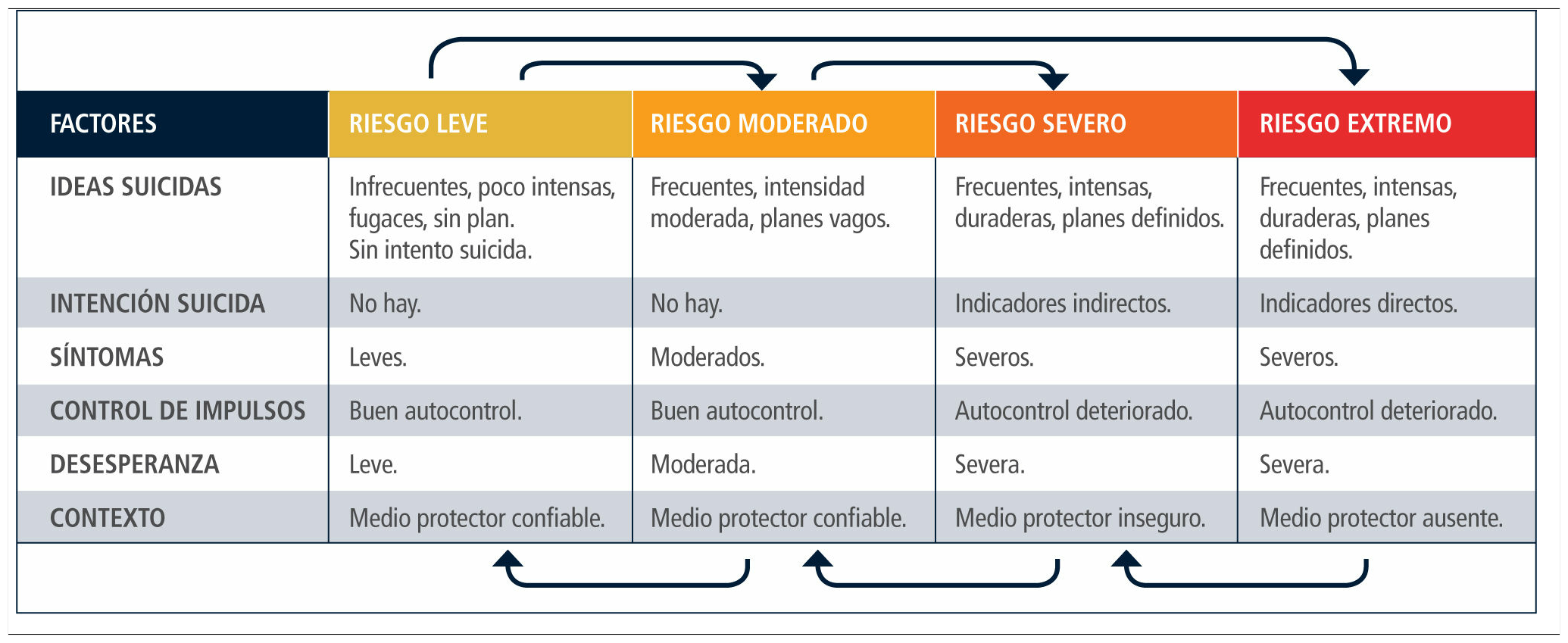
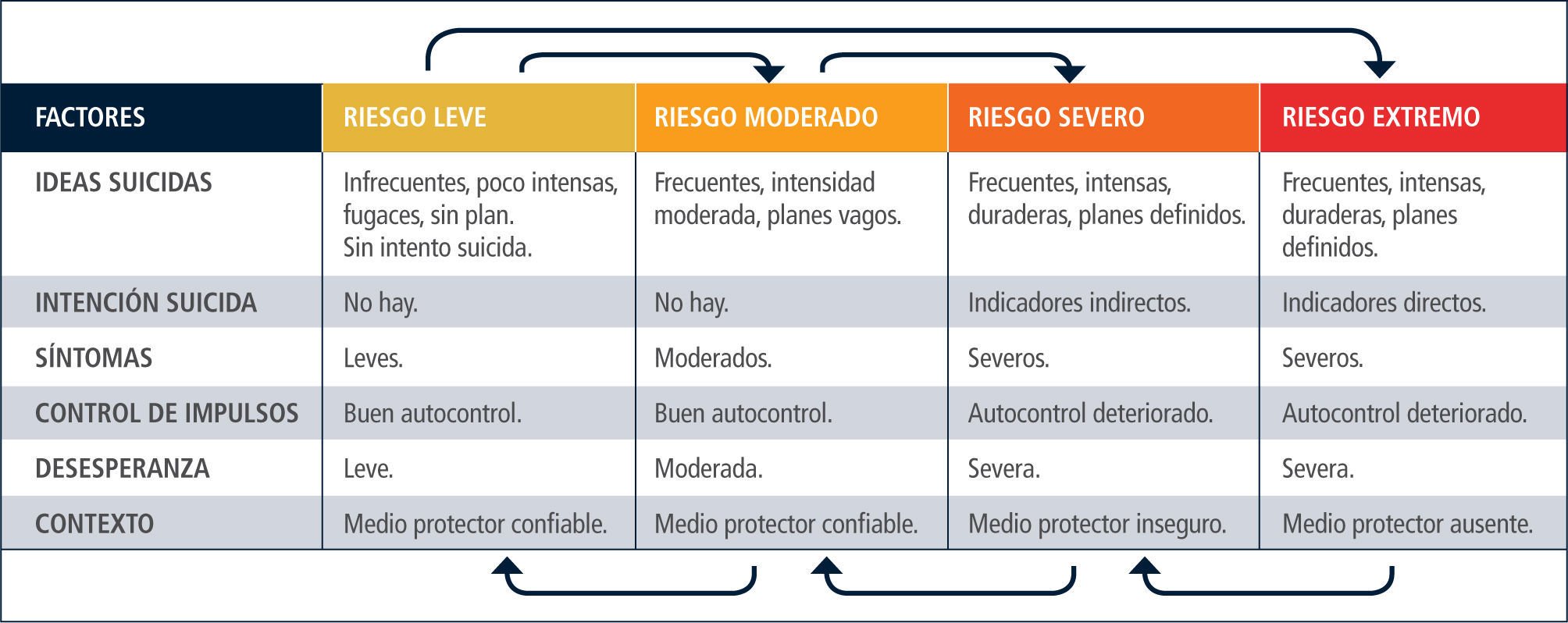
Estimación del riesgo: de la consideración de los factores el clínico podrá clasificar el riesgo como leve, moderado, severo o extremo, y determinar la conducta clínica más idónea.
La crisis suicida es un período de gran inestabilidad, en que el riesgo puede incrementarse rápidamente. La evaluación debe ser seriada y recurrente, hasta la resolución. Algunas veces se producen reintentos en pacientes que parecían haber superado la crisis suicida, y en los cuales se habían retirado las medidas de protección. La certeza de que el riesgo ha cedido se alcanza tras un período de observación cuidadoso y una vez que los principales factores de riesgo se encuentran bajo control.
Medidas apropiadas a cada nivel de severidadLitman (40) propuso el término zona suicida para referirse a un área de riesgo conformada por ideas, planes y conductas suicidas. Quienes presentan algunas de ellas se encuentran en la zona suicida. La tarea clínica principal es resguardar su seguridad y modificar los factores de riesgo a fin de facilitar la salida de este ámbito de riesgo.
Hemos acogido la clasificación del riesgo en cuatro categorías propuesta por Bryan y Rudd, con algunas modificaciones (41) (Tabla 4).
En el nivel de riesgo leve, no ha habido intentos suicidas, y la ideación es de frecuencia, intensidad y duración bajas. No existe intención suicida ni planificación de intentos. Los síntomas (p.ej. disforia) son leves y el autocontrol está conservado. Los factores de riesgo son escasos y existen factores protectores identificables. Debe evaluarse seriadamente la suicidalidad, monitoreando la ideación suicida.
En el nivel de riesgo moderado las ideas suicidas son más intensas, frecuentes y persistentes. La desesperanza es moderada. Existen planes vagos, pero no hay intención explícita de cometer suicidio. Los síntomas son moderados y existe buen autocontrol. Dado que este es un nivel intermedio de severidad, la suicidalidad debe evaluarse de modo continuo. Las consultas deben ser frecuentes, y monitorear telefónicamente el estado del paciente. Debe incorporarse a la familia. El control farmacológico de los síntomas es esencial. La familia debe estar dispuesta a solicitar atención de urgencia si es necesario. La indicación de hospitalización estará abierta.
Todos los pacientes evaluados por un intento de suicidio deben ser clasificados al menos como de nivel moderado. Lo mismo se aplica si ha habido tentativas en el pasado.
En el nivel severo la ideación es frecuente, intensa y persistente. Existen planes específicos de suicidio, e indicadores de intención suicida (p.ej. elección o búsqueda de un método, escritura de cartas, testamento). Ha efectuado conductas preparatorias (p.ej. de ensayo, búsqueda de un lugar). Existe un método accesible o disponible, evidencia de deterioro de autocontrol, síntomas disfóricos severos, múltiples factores de riesgo y escasos factores protectores. En el nivel extremo de severidad la principal diferencia es la inexistencia de factores protectores. Los rasgos anteriores pueden estar aún más acentuados. En los niveles severo y extremo, dado el alto riesgo, la medida inmediata es la internación, voluntaria o involuntaria. Deben definirse medidas precisas de vigilancia y protección (por ejemplo, lugares donde podrá estar, tipo de habitación, retiro de elementos que puedan servir para dañarse, personal auxiliar especial) y estrategias terapéuticas que permitan controlar el riesgo con prontitud (p. ej. TEC).
El esquema presentado permite reducir muchas variables a un número manejable de indicadores con la finalidad de tomar decisiones de manejo apropiadas. Otra ventaja es que las variables incorporadas cuentan con considerable evidencia empírica.
Medidas inmediatas en pacientes que han efectuado una tentativa suicidaTodos los pacientes que son atendidos por un intento de suicidio deben ser evaluados psiquiátricamente apenas sea posible. En la Tabla 5 se señalan una serie de indicaciones de hospitalización psiquiátrica (42). El primer acápite se refiere a descriptores del propio intento y a la persistencia de ideas o intención suicida. Se incluyen ciertas situaciones específicas como el intento de suicidio ampliado y el pacto suicida. El intento de suicidio con motivación altruista involucra una renuncia a la vida en favor de otra u otras personas, y frecuentemente conlleva la percepción de ser “una carga” para ellas; la intención suicida es elevada y existe un alto riesgo de reiteración.
Indicaciones de hospitalización psiquiátrica en intento de suicidio
| CARACTERÍSTICAS |
|
| CONTEXTO |
|
| ANTECEDENTES |
|
(Adaptado de referencia número42).
En el segundo acápite se incluyen factores asociados a consumación (sexo y edad) y otros ya señalados en secciones anteriores. La existencia de intentos previos severos o con métodos altamente letales señala un riesgo importante de autoeliminación en caso de reincidencia.
Conclusiones y recomendaciones finalesLas siguientes son recomendaciones finales para el diagnóstico y manejo de pacientes con riesgo suicida:
- 1.
La evaluación del riesgo suicida debe estar incorporada en la práctica rutinaria de la psiquiatría.
- 2.
La evaluación debe considerar otras fuentes además del paciente, p.ej. familiares, amigos, colegas y otros profesionales.
- 3.
La primera prioridad es proteger al paciente y resolver la crisis suicidal.
- 4.
La evaluación del riesgo suicida es seriada, recurrente, con una orientación prospectiva: el riesgo puede reaparecer.
- 5.
El riesgo suicida debe resolverse con prontitud, empleando los medios más adecuados y eficaces.
- 6.
Al evaluar los intentos suicidas deben considerarse los criterios de letalidad e intención suicida por separado.
- 7.
Aún existiendo una mejoría, en pacientes suicidas el alta no debe indicarse precozmente.
- 8.
El tratamiento de pacientes suicidas es frecuentemente multidimensional, involucrando aspectos biológicos, psicológicos y familiares. Por esta razón requiere un abordaje multidisciplinario. Cuando es un equipo el que se hace cargo del paciente debe existir una coordinación estrecha y precisarse las responsabilidades de cada profesional ante la eventualidad de una nueva emergencia.
El autor declara no tener conflictos de interés, con relación a este artículo.