Las enfermedades ocupacionales son aquellas producidas directamente por el ejercicio de la profesión. Estas se encuentran reguladas por la Ley 16.744 y son de cargo de prestadores de servicios denominados habitualmente mutuales. En este artículo se describen los principales aspectos epidemiológicos, fisiopatológicos, clínicos, de criterios diagnósticos y principios terapéuticos, de cuatro enfermedades respiratorias, las más relevantes en el medio nacional: Silicosis, asma, enfermedades por asbesto y enfermedades por hipobaria.
Occupational diseases are those produced directly by work activities. In Chile, occupational diseases are regulated by the law 16.744 and the service providers are called, mutualidades. In this paper is described epidemiology, physiopathology, clinical aspects, diagnostic criteria and therapeutic principles of the four most important occupational respiratory diseases in Chile: Silicosis, occupational asthma, asbestos diseases and altitude sickness.
La ocurrencia de enfermedades vinculadas al trabajo fue planteada por primera vez por Hipócrates, en la Antigua Grecia, en un paciente con dolores cólicos y que se dedicaba a la extracción de minerales. Sin embargo, la primera descripción formal corresponde a Bernardino Ramazini, quien en un documento completo de 1760 (De Morbis Artificum Diatriba) describe 54 enfermedades ocupacionales1.
Pese a todo el avance desde entonces en conocimiento y tecnología, las enfermedades ocupacionales permanecen en un lugar poco destacado del conocimiento médico y público.
En este capítulo haremos referencias a algunos aspectos generales del marco legal y enfrentamiento de pacientes con este tipo de enfermedades y a las enfermedades respiratorias más relevantes en Chile.
Aspectos básicos del sistema de salud laboral en ChileEn Chile existen dos sistemas de salud paralelos, uno para las enfermedades no laborales, ampliamente conocido, entregado por las Isapres y Fonasa, otro sistema para las enfermedades laborales, denominado coloquialmente sistema mutual o mutualidades.
Este último funciona como un seguro, que se financia con una cotización obligatoria que pagan todos los empleadores y regulado por la Ley 16.744, más un cúmulo de decretos y reglamentos.
Existen tres mutuales en Chile: Asociación Chilena de Seguridad (ACHS), la Mutual de la Cámara Chilena de la Construcción (MCChC) y el Instituto de Seguridad del Trabajo (IST); también existe una mutualidad a cargo del estado: el Instituto de Seguridad Laboral (ISL). A diferencia de los anteriores, el ISL no cuenta con instalaciones para prestaciones médicas directas, estableciendo convenios con hospitales públicos y privados.
Como son sistemas paralelos, frente a una enfermedad, ésta debe ser acogida por uno u otro. El organismo encargado de evaluar y definir si la condición es de origen laboral es la COMPIN (Comisión de Medicina Preventiva e Invalidez). El organismo superior y fiscalizador es la Superintendencia de Salud.
La gran ventaja del sistema mutual respecto al otro, es que no tiene sistema de copago, entrega medicamentos e incluye rehabilitación en sus prestaciones.
Más detalles acerca del sistema laboral chileno se pueden encontrar en la bibliografía2.
Enfrentamiento del paciente con probable enfermedad respiratoria ocupacionalLas enfermedades producidas por el trabajo no se diferencian en el cuadro clínico de las no laborales. La diferencia la da el contexto y los antecedentes del paciente.
En la anamnesis de todo paciente respiratorio, los antecedentes laborales son fundamentales. Es importante conocer tanto su trabajo actual como las labores que haya desempeñado con anterioridad, preguntando en forma específica detalles de la labor que realizaba, el tiempo de exposición, por el uso de elementos de protección como tapones o máscaras (este solo hecho debe hacer sospechar una exposición), por la relación de los síntomas con su trabajo y si otros compañero de trabajo tienen manifestaciones similares.
Los siguientes elementos pueden orientar al clínico para determinar si son enfermedades respiratorias de origen laboral:
- •
Síntomas se producen o empeoran en el trabajo.
- •
Síntomas mejoran en vacaciones.
- •
Existen más empleados afectados en la empresa.
- •
Se conoce de trabajadores retirados por la misma enfermedad.
- •
Existen sustancias potencialmente productoras de enfermedad en el trabajo.
Frente a la sospecha de una enfermedad producida por el trabajo, el paciente debe ser derivado a la mutualidad a la cual se encuentra afiliado o a la COMPIN que le corresponde por domicilio laboral. Debiera ser derivado con una “Declaración Individual de Enfermedad Profesional” que se puede descargar desde el sitio web del ISL3.
Finalmente serán las mutualidades las encargadas de investigar y certificar que la enfermedad sea causada por el trabajo, existiendo instancias de apelación sucesivas, en caso de disconformidad del paciente afectado2.
SilicosisLa silicosis es probablemente la enfermedad respiratoria ocupacional más prevalente en los países subdesarrollados. En EE.UU. se estima que ocurren entre 3600 y 7300 casos anuales4.
En Chile tenemos escasos datos y algunos muy antiguos. Entre el año 2006 y 2007 se analizó la prevalencia de silicosis en 240 pirquineros de la III Región mediante radiografía, encontrando 16.7% de ellos con silicosis, lo que puede ser considerado bastante alto, pero en una población de riesgo elevado5.
La enfermedad se ha vinculado especialmente con faenas mineras, pero existen otras labores en las cuales se ha descrito exposición a alta carga de sílice (Tabla 1).
Actividades laborales vinculadas al desarrollo de silicosis
| • Minería del metal y carbón. |
| • Industria y procesamientos de metales. |
| • Plantas de áridos. |
| • Refinerías y almacenamiento de combustibles fósiles. |
| • Artesanos del vidrio. |
| • Artesanos en baldosas y cerámicas. |
| • Laboratoristas dentales. |
Modificado6
El dióxido de sílice (al cual nos referiremos como sílice en el resto del artículo) es el mineral más abundante en la tierra, existe en formas amorfas y cristalinas, siendo estas últimas las dañinas para el ser humano, especialmente el cuarzo, que es la forma abundante.
La enfermedad es producida por inhalación y depósito de partículas de sílice en suspensión. El sílice depositado gatilla una reacción inflamatoria, que lleva a cicatrización y reemplazo progresivo del parénquima pulmonar por tejido fibroso. El daño tisular es mediado fundamentalmente por enzimas liberadas por macrófagos y producción de radicales libres7.
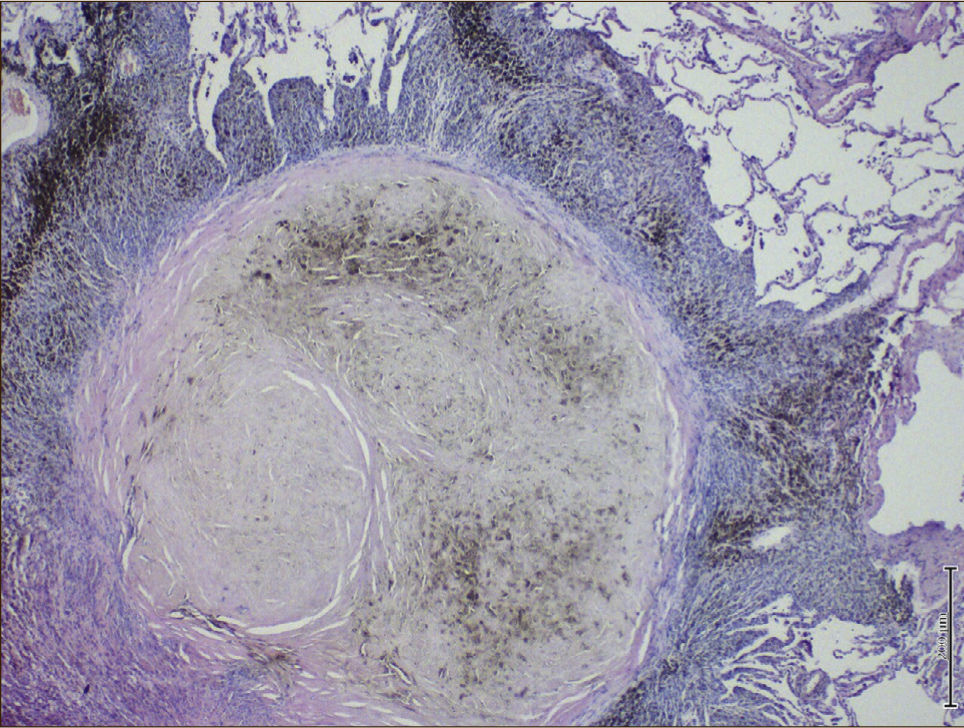
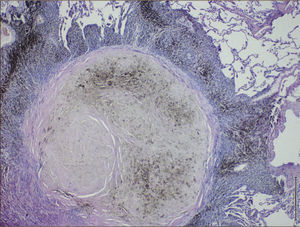
Histológicamente el hallazgo clásico de esta enfermedad es el nódulo silicótico (Figura 1).
DiagnósticoAntes de describir las formas clínicas de silicosis, es mejor precisar algunos conceptos sobre el diagnóstico de esta enfermedad, ya que hay implicancias médico legales al respecto.
Por convención internacional, lo que también aplica en Chile, el diagnóstico de silicosis se fundamenta en haber tenido exposición a sílice y lectura de una radiografía de tórax. Para que la interpretación de la radiografía sea correcta, se han definido especificaciones bastante estrictas de cómo tomar la radiografía y de cómo interpretarla. Se exige además que la clasificación radiológica sea realizada por comparación contra un panel estándar de radiografías, desarrolladas por la Organización Internacional del Trabajo (OIT), lo que se denomina radiografía con técnica de neumoconiosis o radiografía OIT8. Para que un médico pueda leer estas radiografías debe recibir un entrenamiento y aprobar un exigente examen que se da en Estados Unidos, lo que lo cataloga de “Reader”. Hace algunos años el Instituto de Salud Pública desarrolló un examen nacional para que médicos nacionales fueran lectores certificados localmente, ya que en Chile solo existía un lector aprobado2.
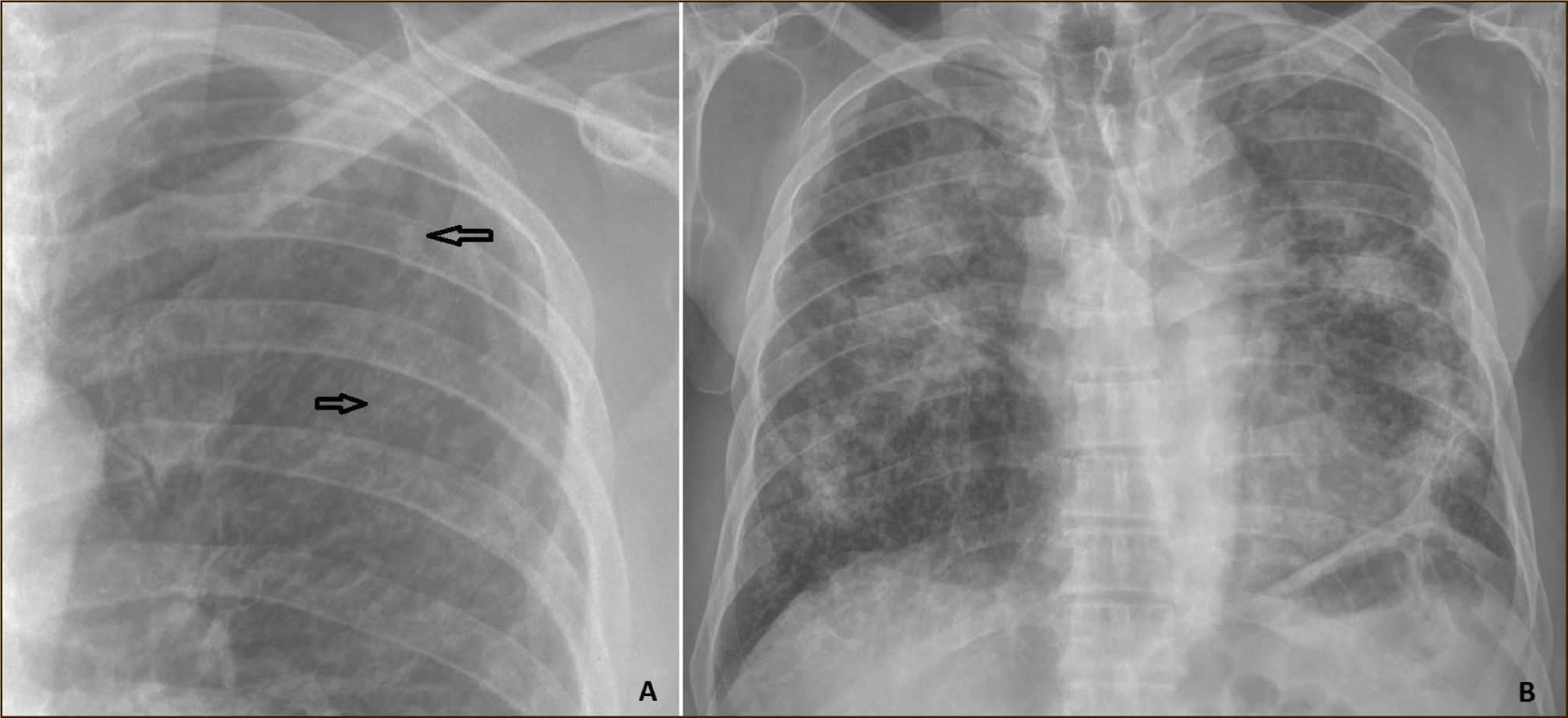
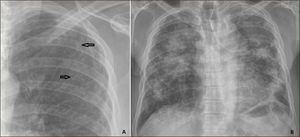
El detalle de definición y clasificación del aspecto radiológico de la silicosis, escapa al alcance de esta revisión, pero en general la enfermedad se presenta como opacidades micronodulares en los lóbulos superiores (Figura 2). Esta misma clasificación radiológica de la silicosis se suele utilizar para dividir la enfermedad en precoz y avanzada.
En etapas avanzadas el parénquima pulmonar se retrae y pueden aparecer grandes conglomerados de parénquima pulmonar fibrosado, forma denominada fibrosis masiva progresiva (Figura 2).
Presentaciones clínicasLa enfermedad es asintomática hasta etapas avanzadas o aparición de complicaciones, donde el síntoma predominante es la disnea que va progresando y la tos. Son frecuentes las infecciones, en forma muy similar a lo que ocurre a los pacientes con EPOC. La enfermedad suele progresar hasta la insuficiencia respiratoria y la muerte, si es que no hay complicaciones antes.
La silicosis tiene tres formas de presentación clínica8,9, las que describimos a continuación.
Silicosis agudaEs la forma menos frecuente. El cuadro clínico de la silicosis aguda se presenta en sujetos que han estado expuestos a muy altas concentración de sílice y dentro de un período breve, de menos de dos años.
El cuadro clínico es el de disnea progresiva, con fiebre, baja de peso y con extensas opacidades bilaterales a las radiografías y la tomografía, producidas porque los alveolos se llenan de material rico en proteínas, idéntico a la proteinosis alveolar, enfermedad bastante rara. En la actualidad se sabe que la proteinosis alveolar es producida por un déficit en un receptor de los macrófagos10 así que es probable que en muchos de los casos reportados previamente en la literatura, el sílice haya actuado solamente como gatillante de la enfermedad.
El diagnóstico de silicosis aguda es el único que no se hace a partir de la lectura de radiografías OIT mencionadas en el apartado anterior, ya que el cuadro clínico radiológico es completamente distinto a la silicosis clásica.
Silicosis aceleradaLa silicosis acelerada se presenta radiológicamente igual que la silicosis crónica, pero de forma precoz. Esta forma clínica se da en sujetos expuestos a un nivel alto de sílice y luego de entre 5 y 10 años de exposición. El pronóstico no es bueno y la enfermedad suele tener un curso de progresión rápido (de ahí la denominación de acelerada) respecto a lo que es una silicosis crónica.
Silicosis crónicaCorresponde a la forma clásica y la más habitual de ver. Generalmente se diagnostica asintomática como parte de un programa de tamizado, según lo descrito en el apartado previo. Esta forma clínica tarda entre 20 y 30 años en aparecer luego de haber estado expuesto. Generalmente su progresión es lenta y si fue detectada precozmente, tardará otros 20 o 30 años hasta la etapa terminal de la enfermedad.
TratamientoLa silicosis no tiene un tratamiento específico.
La silicosis aguda puede beneficiarse de lavado pulmonar total, procedimiento broncoscópico que permite remover el material proteico de los alveolos11.
En las silicosis crónicas, si ésta se detecta precozmente y el paciente deja de estar expuesto, no habrá progresión, los sujetos no tendrán insuficiencia respiratoria, aunque pueden presentar algunas complicaciones. En cambio, en las formas aceleradas y la silicosis crónica avanzada suele ir progresando aunque el sujeto ya no esté expuesto a sílice.
El tratamiento suele basarse en el uso de broncodilatadores, aunque no existe evidencia que sustente su utilidad. En las etapas avanzadas se utiliza oxígeno.
ComplicacionesLa silicosis tiene diversas complicaciones, siendo las dos más relevantes la tuberculosis y el cáncer pulmonar.
La incidencia de tuberculosis en estos pacientes parece ser mayor que la población general, existiendo además la consideración de que la tuberculosis en personas con silicosis puede ser de diagnóstico muy difícil por la baja carga bacilifera existente. Generalmente se requiere un alto índice de sospecha clínica. El tratamiento no debiera ser distinto que el de la tuberculosis normal, aunque el pronóstico de los pacientes suele ser peor12.
Los pacientes con silicosis tienen mayor incidencia de cáncer pulmonar13 y de hecho, la organización internacional para la investigación del cáncer (IARC) dependiente de la OMS ha declarado al sílice como agente carcinogénico comprobado, lo que hace aún más imperativo el control de la enfermedad14. Al igual que con la silico tuberculosis, el diagnóstico suele ser difícil y requiere alta sospecha, ya que el cáncer se desarrolla sobre un pulmón que suele tener lesiones anteriores.
PrevenciónEl principal elemento para el control de la silicosis es la prevención, la que se basa en el uso de equipos de protección personal en áreas donde hay exposición y la implementación de medidas para mantener niveles ambientales de polvo de sílice bajo concentraciones seguras.
La vigilancia de los trabajadores se hace mediante controles regulares con radiografía con técnica OIT, para detectar sujetos con silicosis en fases tempranas y retirarlos de nueva exposición.
La OIT y la OMS han propuesto un plan de erradicación de la silicosis para el 2030, a través de una intensa campaña de control y detección, a la cual Chile ha adherido. Toda la información relativa a esta campaña se puede encontrar en la página web desarrollada para estos fines15.
Asma ocupacionalEl asma ocupacional es la enfermedad laboral respiratoria más frecuente en el mundo desarrollado. Diversos estudios estiman que entre el 10 a 20% de los pacientes adultos con asma son de causa ocupacional, siendo esta condición subdiagnosticada16.
En Chile tenemos escasos datos al respecto; en un análisis de los casos diagnosticados en la ACHS entre 1990 y 2006, sólo se encontraron 136 casos, existiendo años en que no se reportaba trabajadores afectados, lo cual hace altamente probable que exista subdiagnóstico17.
Fisiopatología y EtiopatogeniaEl asma corresponde a un grupo de enfermedades cuya característica fundamental es la obstrucción bronquial variable debido a hiper reactividad bronquial. Si bien la mayor parte de ellas las describe como enfermedades mediadas por eosinófilos, en la actualidad se reconocen varios sustratos histológicos y fisiopatológicos distintos, no siendo la atopia una condición sine qua non de la enfermedad18.
Aproximadamente un 5% del asma corresponde a lo que en inglés se denomina Reactive Airway Disfunction Syndrome (RADS), que no tiene una traducción adecuada al español. Esta forma se produce luego de una inhalación masiva de irritantes de la vía aérea, quedando los bronquios hiper-reactivos en forma permanente, lo cual se ha atribuido a un cambio en la biología y comportamiento del músculo bronquial. Esta forma es conocida hace muchos años. El RADS ha logrado mayor difusión luego del derrumbe de las torres gemelas en Nueva York, donde personas que estuvieron expuestas a grandes cantidades de polvo en suspensión adquirieron esta condición19.
Los agentes productores de asma ocupacional son múltiples y clásicamente se dividen en agentes de alto peso molecular, que generan una respuesta de hipersensibilidad tipo I y agentes de bajo peso molecular que actúan como haptenos o mecanismos no mediados por IgE (Tabla 2).
Agentes etiológicos reportados como causantes de asma ocupacional
| Agentes de alto peso molecular | Agentes de bajo peso molecular |
|---|---|
| • Alérgenos animales | • Isocianatos |
| • Vegetales y derivados | • Polvo de madera |
| de (Ej.: látex) | • Metales (Ej.: niquel, platino) |
| • Hongos | • Medicamentos |
| • Enzimas | • Productos químicos diversos (Ej.: clorhexidina, anhídridos ácidos, acrílicos, productos peluquería) |
| • Pescados y crustáceos | |
| • Alimentos (Ej.: cereales, lácteos en polvo) |
Modificado20
En el único estudio chileno ya mencionado, el 5% corresponde a RADS y las dos causas más frecuentes son la harina de trigo y los isocianatos al igual que lo descrito en la literatura internacional17.
Cuadro clínicoEl cuadro clínico del asma ocupacional es idéntico al asma común. Los elementos que deben hacer sospechar asma ocupacional son:
- -
Inicio de adulto (después de los 40 años).
- -
Antecedentes de exposición laboral (Tabla 2).
- -
Síntomas empeoran luego de llegar al trabajo y mejoran los días libres y especialmente en vacaciones.
El diagnóstico de asma ocupacional tiene dos etapas21.La primera es establecer el diagnóstico de asma, que no difiere de lo estándar para esta enfermedad.
El segundo elemento es establecer la relación con el agente laboral. El ideal para probar ésta, es realizar una prueba de provocación bronquial con el agente específico sospechoso, lo cual requiere preparación adecuada del agente a inhalar, por lo que no es un examen de fácil disponibilidad.
Si el examen anterior no está disponible o no es técnicamente factible, se puede utilizar seguimiento con flujometría del sujeto sospechoso, lo cual también es susceptible de problemas de registro y anotación por parte del paciente22.
Otras pruebas como IgE específica o pruebas cutáneas establecen sensibilización pero no aseguran que ello sea la causa de la enfermedad.
Un grupo de investigadores ha desarrollado el software OASYS de distribución gratuita, que facilita la interpretación del seguimiento flujométrico y entrega una probabilidad de certeza del diagnóstico de asma laboral. Además, la página web de OASYS tiene información adicional para este tópico23.
TratamientoEl asma ocupacional tiene un tratamiento idéntico al asma común, al menos desde el punto de vista de la medicación a usar.
El hecho fundamental en el tratamiento de esta condición, es que el sujeto debiera ser retirado del ambiente laboral que está generando la enfermedad; esto implica que el paciente debe cambiarse de puesto dentro de su trabajo o cambiarse de actividad laboral, lo cual no es fácil en nuestro medio, ya que los trabajadores suelen manejar un solo oficio específico. Al retirar la persona del agente expuesto, la enfermedad puede teóricamente ser curada, aunque el 70% de los pacientes sigue manteniendo síntomas20
PrevenciónLa prevención del asma ocupacional pasa por el control de agentes ambientales sensibilizadores, lo que requiere en términos muy amplios, desarrollo de mejor tecnología, educación a los expuestos y uso de equipos de protección personal en algunos casos.
Si el desarrollo de rinitis alérgica laboral es una condición de riesgo para el desarrollo de asma es controvertido24.
Enfermedades relacionadas al asbestoSe denomina amianto o asbesto a un conjunto de sustancias minerales de estructura fibrosa y de naturaleza diversa. El asbesto es un material que fue masivamente utilizado durante el siglo pasado dadas sus extraordinarias propiedades de tolerancia al calor, resistencia, aislante y durabilidad. Se ha utilizado en la confección de ropa protectora, frenos para vehículos, cañerías para transporte de agua y diversas industrias en sus procesos: naviera, automotriz, algunas manufacturas, etc. También se utilizó en conjunto con cemento para construcción viviendas. Por último, existe exposición en la extracción de asbesto, donde aún ello ocurre25.
EpidemiologíaDesde 1973 que la IARC declaró todas las formas de asbesto como carcinogénicas para el ser humano. A pesar de este conocimiento y de que el asbesto ha sido prohibido en 52 países del mundo, aún se generan dos millones de toneladas anuales, siendo los principales productores Rusia y China. Si a lo anterior se agrega la gran cantidad de asbesto presente en construcciones y materiales actuales, por el enorme uso dado entre 1950 y 1980, se espera que en las próximas décadas se produzca un incremento en las enfermedades relacionadas al asbesto de manera significativa. La Organización Mundial de la Salud ha estimado que existen 125 millones de personas se exponen anualmente y sobre 100.000 muertes anuales atribuibles al asbesto26.
FisiopatologíaEl asbesto puede ser aspirado, deglutido o tomar contacto con la piel, siendo la principal vía patogénica la inhalación de éste. Las fibras de amianto inhaladas se depositan en los alvéolos donde los macrófagos intentan fagocitarlas y destruirlas, generando una respuesta inflamatoria, destrucción pulmonar y cicatrización con fibrosis. Algunas fibras pueden ser transportadas hacia la pleura y los ganglios linfáticos, quedando alojadas en esos órganos.
Los mecanismos biológicos y bioquímicos que subyacen a sus efectos patogénicos y carcinogénicos son complejos y no están del todo dilucidados27.
Manifestaciones clínicasEl asbesto se asocia a diversas enfermedades y patrones de alteración pulmonar, las que clásicamente se dividen en enfermedades benignas y malignas (Tabla 3). No es factible en este artículo ahondar detalladamente en cada una de las enfermedades vinculadas al asbesto, así que se hará énfasis en las manifestaciones pleurales, que son las más relevantes.
Enfermedades relacionadas al asbesto
| Benignas | Malignas | |
|---|---|---|
| Pleura | Placas pleurales Derrame pleural benigno Fibrosis pleural difusa Atelectasia redonda | Mesotelioma |
| Pulmón | Asbestosis Fibrosis peribronquiolar Enf. pulmonar obstructiva crónica | Cáncer de pulmón Cáncer de laringe |
| Piel | Callos de amianto | |
| Otros | Mesotelioma peritoneo Cáncer estómago, esófago, colon, recto, ovario, riñón. |
Modificado8.
La presencia de placas pleurales calcificadas suele ser un hallazgo radiológico en un paciente asintomático y se atribuyen casi exclusivamente a asbesto dado su escasa prevalencia en población general28.
Algunos pacientes experimentan una reacción pleural inflamatoria, con derrame pleural, alrededor de 10 a 15 años después de haber estado expuesto a asbesto, la que suele ser transitoria. El mayor problema con estos pacientes es hacer la distinción de un derrame neoplásico.
El mesotelioma, neoplasia de células del mesotelio, habitualmente de la pleura, pero también descrita en peritoneo, constituye una manifestación casi exclusiva de exposición a asbesto. Suele presentarse como derrame pleural del tipo exudado y/o como un tumor de la pleura. Los síntomas suelen ser disnea, tos y baja de peso29.
DiagnósticoLas placas pleurales y las atelectasias redondas pueden ser diagnosticadas como imágenes, como radiografía de tórax o tomografía computada.
La enfermedad intersticial (asbestosis) se describe de acuerdo la clasificación OIT de radiografía de neumoconiosis, como se explicó en la sección de silicosis.
Los derrames pleurales requieren el estudio tradicional de líquido pleural y frente a la sospecha de mesotelioma se requiere estudio histológico idealmente con biopsia quirúrgica o percutánea. La distinción entre algunas variedades de mesotelioma y reacción mesotelial puede ser difícil29.
Se ha intentado hacer diagnóstico precoz y diagnóstico diferencial del mesotelioma a través de la medición de moléculas en líquido pleural como mesotelina, osteopontina y fibulina, pero no han logrado un rendimiento del todo satisfactorio 30-32.
TratamientoEl daño producido por asbesto, una vez establecido no tiene curación ni es susceptible de terapia en la actualidad. Las placas pleurales y el derrame pleural benigno requieren seguimiento29.
El mesotelioma tiene mal pronóstico y pobre sobrevida, dada su agresividad y mala respuesta a quimioterapia. El uso de nuevas drogas y bloqueadores de oncogenes y proteínas afines están en estudio33.
PrevenciónLas enfermedades relacionadas al asbesto pueden teóricamente ser erradicadas, si se deja de utilizar asbesto en el mundo. Aunque teóricamente esto es factible, en la práctica será muy difícil y tomará bastante tiempo lograrlo. Los materiales con asbesto que se desechan, suelen quedar en lugares como basurales u otros similares, lo que permite que fácilmente los manipulen personas que no conocen de su existencia y no tienen opción de protegerse de la exposición. Frente a la ruptura o destrucción de materiales conteniendo asbesto, se liberan partículas que quedan nuevamente en suspensión y pueden ser inhaladas. De lo anterior nace el concepto de que no existe una política segura de manejo del asbesto34 y la única opción es eliminar su producción y utilización.
Chile ha sido declarado país libre de asbesto desde el año 200035, lo que implica que no debiera producirse o ingresar nuevo material.
Enfermedades por hipobariaSi bien se pueden encontrar referencias a efectos adversos de estar en altura desde el siglo xvI, la descripción y conocimiento de los efectos adversos de la hipobaria se describen desde finales del siglo xIX y especialmente en el siglo pasado, con el estudio de montañistas, centros de experimentación en altura y pilotos de globos aerostáticos36.
En el último siglo, la población expuesta a hipobaria ha crecido enormemente, por una serie de razones: crecimiento de ciudades, desarrollo creciente de faenas mineras y crecimiento explosivo de vuelos comerciales y del turismo de montaña.
La exposición a hipobaria puede analizarse desde varias perspectivas: aguda, crónica, intermitente, riesgos para enfermos crónicos, efectos en montanistas y deportistas, efectos sobre trabajadores, entre otros.
La relación entre hipobaria y enfermedades laborales es probablemente la más importante en nuestro medio, dada la cantidad creciente de trabajadores y faenas mineras que se desarrollan en altitud, estimándose en sobre 50.000 los sujetos expuestos37.
Además, a diferencia de lo que sucede en montañistas, estos trabajadores no suelen tener preparación física adecuada y tampoco conocimientos de esta condición.
En este breve acápite se hará referencia a la relación con el trabajo en altitud y sus consecuencias para la salud.
FisiopatologíaLa cantidad de oxígeno que incorporamos en la respiración, es función de la presión atmosférica, el porcentaje de oxígeno en aire ambiental y la ventilación minuto37. La concentración de oxígeno inhalada depende de la presión atmosférica, ya que el porcentaje de oxígeno del aire ambiental no cambia (21%). Sin embargo a medida que ascendemos por sobre el nivel del mar, baja progresivamente la presión atmosférica y proporcionalmente la presión parcial de oxígeno, lo que disminuye la gradiente alveolar para oxigenar la hemoglobina lo que determina a hipoxemia.
El mecanismo fisiopatólogico exacto por el cual la hipobaria produce efectos adversos en la salud no es del todo comprendida, pero además de la hipoxemia parece haber un efecto de la respuesta ventilatoria y del músculo de las arteriolas del parénquima pulmonar en respuesta a la hipoxia. El detalle de los mecanismos y alteraciones descritas es extenso y se puede consultar en la bibliografía39.
Aspectos clínicosEn la perspectiva temporal de los efectos de la altitud sobre las personas, podemos distinguir tres modelos que se comportan distinto desde la fisiopatología y clínica.
Enfermedad o mal agudo de montañaEsta es la más conocida. Se define por los síntomas que presentan las personas cuando ascienden a altitud. Habitualmente comienzan a las 6 horas y pueden durar hasta 4 días, cuando se produce acomodación40.
El mal agudo de montaña está definido por síntomas que son: cefalea, náuseas, vómitos, fatiga, cansancio y dificultad para dormir.
El diagnóstico se basa en el uso de la Escala de Lake Louis, que entrega un puntaje según la intensidad de los síntomas mencionados previamente.
El mal agudo de montaña suele ser leve, ceder rápidamente en las primeras 48 horas o al retornar al nivel del mar. Sin embargo, existen reportes de dos formas graves de la enfermedad y que pueden causar la muerte: Edema pulmonar de altura y el edema cerebral de altura41,42. Por qué algunos sujetos desarrollan estas formas severas, es desconocido40.
Enfermedad crónica de montaña o enfermedad de MongeEsta es la variedad clínica predominante en las poblaciones que viven en altitud. La enfermedad se caracteriza por poliglobulia, manifestaciones neurosiquiátricas, hiperviscosidad e hipertensión pulmonar, lo que puede llevar al paciente al cor pulmonar y la muerte.
La enfermedad de Monge alcanza prevalencias de hasta 18% en algunas poblaciones andinas de países como Perú y Bolivia, lo que constituye un problema de Salud Pública de difícil solución43. Esta situación es excepcional en Chile.
Hipoxia hipobárica intermitenteEsta es la forma clínica menos estudiada de la enfermedad y se da en muy pocos lugares del mundo, como las faenas mineras de Chile, donde las personas trabajan 7 días en altitud y 7 días a nivel del mar.
Lo interesante de este modelo fisiopatológico, es que algunos sujetos experimentan mal de montaña agudo cada turno que deben ascender y por otro lado algunos experimentan poliglobulia. Aunque no hay descritos casos de hipertensión pulmonar en el medio nacional; hay que precisar que las mutualidades suelen controlar este tipo de trabajadores y frente a poliglobulia incipiente son retirados de la altitud, lo que puede influir en la ausencia de casos.
Las consecuencias en el largo plazo de este tipo de exposición son desconocidas37.
DiagnósticoEl diagnóstico se basa en el antecedente de exposición a altitud y el cuadro clínico del paciente.
Para el mal agudo de montaña, el diagnóstico se basa en los síntomas sistematizados en la Encuesta de Lake Louis40.
Para la enfermedad de Monge se puede detectar poliglobulia en el hemograma e hipertensión pulmonar por ecocardiograma, Angio tomografía o cateterismo cardiaco.
TratamientoComo concepto fundamental, el tratamiento de estas condiciones implica retornar a normobaria.
Para la disminución de los síntomas del mal agudo de montaña, existe evidencia de la utilidad del uso de acetazolamida profiláctica44.
El uso de oxígeno frente al ascenso a grandes altura debiera ser el tratamiento de elección, lo que no ocurre por problemas de costos y factibilidad.
El oxígeno en estos casos puede ser administrado individualmente (tanques portátiles) o a través de la oxigenación de ambientes cerrados. Oxigenar ambientes cerrados es más costoso y además se debe tener precaución, ya que el oxígeno en concentraciones crecientes es explosivo. Existen experiencias descritas al respecto que muestran que es factible y beneficioso45.
Por otro lado, el oxígeno personalizado puede ser incomodo de transportar, especialmente para alguien que está trabajando y el uso de naricera genera problemas de irritación nasal. En sujetos que deben continuar trabajando en altura, algunas experiencias piloto muestran que puede aliviar los síntomas46.
EN SÍNTESISSe han revisado someramente varias patologías respiratorias de diversa índole, de fuerte presencia en el ámbito ocupacional en Chile y habitualmente poco conocidas y poco difundidas entre médicos de otras especialidades.
Se espera que en los próximos años, por distintas razones, el diagnóstico de todas estas enfermedades vaya en aumento y muchos de los casos serán evaluados en sistemas de salud privados o públicos. Nos parece que difundir y dar a conocer este tipo de enfermedades es importante.
Aquellos que deseen conocer más de este tipo de patología encontraran más información en las referencias listadas y que han sido cuidadosamente seleccionadas.
AgradecimientosA la Dra. Cristina Fernández por las fotos histológicas y al Dr. Gustavo Contreras por las imágenes de radiografía. Los autores declaran no tener conflictos de interés, en relación a este artículo.