El trasplante hepático ya es reconocido a nivel mundial y nacional como la mejor alternativa terapéutica en casos de daño hepático terminal. Los avances en técnica quirúrgica e inmunosupresión han permitido sobrevida global de alrededor de 80–75% a 5 y 10 años, con calidad de vida cada vez mejor. Clínica Las Condes ha sido uno de los centros pioneros y líderes en esta materia en Chile. En 16 años de experiencia, el equipo de trasplante hepático de Clínica Las Condes-Hospital Salvador y Hospital Luis Calvo Mackenna ha realizado 400 trasplantes hepáticos, 212 de ellos en Clínica Las Condes
ObjetivoPresentar los resultados de los trasplantes hepáticos realizados en Clínica Las Condes entre diciembre 1993 y diciembre 2009.
MétodosSe analizaron retrospectivamente los datos de 212 trasplantes hepáticos realizados entre las fechas mencionadas en Clínica Las Condes, evaluando indicaciones, técnica quirúrgica, sobrevida y principales complicaciones post trasplante. Para el análisis de las variables se utilizó estadística descriptiva y para el cálculo de sobrevida actuarial de paciente e injerto se usó fórmula de Kaplan y Meier.
ResultadosDe los 212 trasplantes realizados, 138 (65%) fueron en pacientes adultos y 74 (35%) en pediátricos. De ellos, 29 han sido con donante vivo. Las principales indicaciones han sido Hepatocarcinoma y Daño Hepático secundario a Virus Hepatitis C en adultos y en niños Atresia de Vías Biliares y Falla Hepática Aguda. La sobrevida actuarial de adultos en nuestro centro ha sido de 80,7% a 1 año y 72,6% a 5 y 10 años y en niños 82% a 1 año y 74,8% a 5 y 10 años. Las complicaciones vasculares se han presentado en 9% de adultos y 16% de los niños y en 8,5% se ha reintervenido la vía biliar.
Un 16% de los adultos y 36% de los niños han presentado rechazo celular agudo moderado o severo. La tasa de retrasplante ha sido de 11%, la mayoría pediátrico. En los últimos 5 años no ha habido retrasplantes en adultos y sólo se han realizado 2 en niños.
ConclusiónLos resultados obtenidos por el equipo de trasplante de Clínica Las Condes son en todo comparables a las series publicadas por centros internacionales y confirman la utilidad de esta terapia a nivel nacional. Aún existen nuevos desafíos que vencer en términos de inmunosupresión, infecciones y adherencia al tratamiento.
Liver transplantation is already recognized as the best therapeutic option for end stage liver disease in our country and worldwide. The advances in surgical and immunosuppressive issues have allowed an overall survival of 80–75% at 5 and 10 years with improving patients' quality of life. Clinica Las Condes has been one of the pioneer and leading centers in liver transplantation in Chile. In 16 years of experience the liver transplant team of Clínica Las Condes-Hospital Salvador y Hsopital Luis Calvo Mackenna has performed 400 liver transplants, 212 of them in Clínica Las Condes.
Objectivethe aim of this descriptive study is to present the results of liver transplants performed in Clinica Las Condes from December 1993 to December 2009.
Methodsclinical data from 212 liver transplants performed in Clinica Las Condes during the observation period mentioned above were collected and analyzed using descriptive statistics, in terms of diagnosis, surgical techniques, and main post transplant complications. Actuarial patient and graft survival was determined using Kaplan Meier formula.
Resultsof the 212 liver transplants, 138 (65%) were performed in adults and 74 (35%) in children less than 18 years old. Twenty-nine of them have been performed with living related donor. The main liver diseases requiring transplant in adults have been Hepatocellular Carcinoma and Liver damage secondary to Hepatitis C Virus and in children Biliary Atresia and Acute Liver Failure. Adults actuarial survival in our center at 1 year has being 80,7% and at 5 and 10 years 72,6%. Pediatric survival has being 82% at 1 year and 74,8% at 5 and 10 years. Vascular complications have occurred in 9% of adults and 16% of children and in 8,5% biliary surgery has been needed. Moderate or severe acute cellular rejection has been diagnosed in 16% adults and 36% of pediatric liver transplant patients. Re-transplant rate has been 11%, most of them in pediatric patients. In the last 5 years a second transplant has been performed in only 2 children and no adult.
ConclusionResults obtain by Clinica Las Condes transplant team are in all aspects comparable to other series publish by international centers and confirm the usefulness of this therapy in our country. There are still challenges to achive in terms of immunosuppression, infections and patients' compliance.
El trasplante hepático es catalogado a nivel mundial como el principal adelanto terapéutico de los últimos 40 años para pacientes con falla hepática terminal (1). Desde el primer trasplante exitoso, realizado por Tomas Starzl en EE.UU. el año 1967, se han producido importantes avances, principalmente en el área quirúrgica y de inmunosupresión, lo que ha llevado a que la sobrevida global del trasplante a 1 año sea sobre 80% y a 5 años sobre 70%, cifras muy superiores a la expectativa de vida de los pacientes sin trasplante (2). Así mismo, la incidencia de rechazo agudo moderado a severo ha disminuido de 50% a 15–20% y las complicaciones quirúrgicas mayores, tanto biliares como vasculares se presentan actualmente en sólo 20 a 30% (1, 2).
En Chile, el trasplante hepático se realiza desde el año 1984 contando hasta diciembre 2008 con 692 trasplantados en 7 centros de trasplante hepático. El equipo de trasplante de Clínica Las Condes, por sí solo y como parte de un programa multicéntrico metropolitano-oriente de trasplante, que congrega 2 centros públicos y 1 privado, se ha consolidado como uno de los pioneros y más prestigiosos en esta área (3).
Los grandes desafíos del trasplante hepático en Chile están principalmente agrupados en 2 etapas: en el pretrasplante, referente a donación y sistema de asignación de órganos, y en el postrasplante en relación a adherencia y efectos colaterales de la inmunosupresión a largo plazo (1, 4).
En relación a la donación, la tasa chilena que se ha mantenido bajo 10/pmp en los últimos 2 años está muy por debajo de los requerimientos de órganos de nuestros pacientes. Anualmente fallecen en lista de espera 1 de cada 4 pacientes con hepatopatías crónicas y 1 de cada 3 pacientes con Falla hepática aguda, por falta de donante (3). Es por eso que en los últimos años ha ido cobrando importancia el uso de donante vivo (5), especialmente en pacientes pediátricos con falla hepática aguda, y el donante con criterio expandido, especialmente en pacientes adultos con hepatocarcinoma o con daño hepático crónico y alto riesgo de fallecer en lista (1).
La asignación de órganos que rige actualmente, contempla la lista única nacional, sólo categorizada por grupo sanguíneo y tiempo en lista de espera, lo que no considera la gravedad del paciente ni prioriza a aquellos que por su condición clínica obtendrían mayor beneficio del trasplante. Ya hace algunos años, países desarrollados han ido desarrollando e incorporando a la asignación de órganos sistemas de puntuación más objetivos, que valoren el riesgo de fallecer del paciente en los meses siguientes. El MELD (Model for End Stage Liver Disease) y PELD (Pediatric End Stage Liver Disease) son los sistemas de puntuación usados por la UNOS y que se espera se incorporen en Chile en la asignación de injertos hepáticos en un futuro cercano (3, 6).
En cuanto a la adherencia, este es uno de los grandes desafíos a los que se enfrentan los trasplantes de órganos sólidos a nivel mundial, principalmente durante la adolescencia, período en el cual constituye la principal causa de pérdida de injerto. Es por ello que se debe poner énfasis en equipos de trabajo multidisciplinarios, con contacto permanente y refuerzo de la educación hacia el paciente y su familia, y muy apoyado por la unidad de salud mental del centro trasplantador. Así mismo, el concepto de terapia ajustada al paciente debe también considerar favorecer medicamentos de más fácil administración aceptación y con menos efectos colaterales (1, 4).
Por último, grandes cambios se han producido en los últimos 20 años en términos de inmunosupresión. Desde la década de los 80 en que el uso de anticalcineurínicos permitió mejorar la sobrevida del trasplante en el corto y mediano plazo, hemos llegado a un período en el cual los efectos sistémicos deletéreos de estos fármacos impiden mejorar los resultados del trasplante a largo plazo. Es por ello que han ido desarrollándose nuevos inmunosupresores, como los inhibidores mTOR, que parecen tener una acción protectora del daño crónico de injerto o ductopénico y se han ido buscando estrategias de generar un estado de tolerancia, algunas con resultados promisorios (7, 8).
Desde 1993 a la fecha el equipo quirúrgico de trasplante hepático de Clínica Las Condes ha realizado 400 trasplantes hepáticos en 3 centros (Hospital Salvador, Hospital Luis Calvo Mackenna y Clínica Las Condes).
De ellos, 212 se han realizados en 188 pacientes en esta institución. Para el manejo previo, intra y postrasplante Clínica las Condes cuenta con un equipo multidisciplinario conformado por cirujanos especialistas en el área de trasplante multivisceral abdominal, con experiencia internacional, apoyados por médicos gastroenterólogos, hepatólogos, infectólogos, radiólogos enfermeras, psiquiatras, nutricionistas, y equipos de apoyo de las diferentes unidades de la clínica.
El objetivo del presente artículo es presentar los resultados obtenidos por el equipo de trasplante hepático en Clínica Las Condes desde diciembre 1993 (cuando se inició en programa) a diciembre 2009.
Pacientes y métodosPara realizar este estudio descriptivo, se recopilaron retrospectivamente los registros clínicos de los 212 trasplantes hepáticos realizados en Clínica Las Condes en el periodo de observación ya mencionado. Las variables analizadas fueron diagnósticos de base, técnica quirúrgica empleada, inmunosupresión y manejo postrasplante, complicaciones quirúrgicas y presencia de rechazo celular agudo. Para el análisis de los datos se usó estadística descriptiva y se separó el grupo total de acuerdo a la edad (≥ ó <18 años) en trasplantados adultos y pediátricos. Además se calculó la sobrevida actuarial de pacientes e injerto usando curvas de Kaplan Meier.
ResultadosDe los 212 trasplantes realizados, 138 trasplantes han beneficiado a 124 pacientes adultos y 74 trasplantes a 63 niños menores de 18 años. Nueve han sido trasplantes combinados hépato-renales y uno hépato-cardiaco. La edad promedio de los receptores ha sido de 31,5±23 años, con un rango de 7 meses a 69 años, siendo de género masculino el 53%.
Las principales patologías hepáticas de base en trasplantados adultos han sido Cirrosis hepática secundaria a virus de hepatitis C (VHC) y Hepatocarcinoma (HCC), representando en conjunto el 40% de las indicaciones de trasplante. El HCC apareció como diagnóstico primario en 8 casos y asociado a otras causas de daño hepático en 16: VHC en 7 casos, hígado graso no alcohólico (NASH) en 3, hepatitis autoinmune en 2 y causas misceláneas en el resto. En niños más de la mitad de los trasplantes hepáticos se han debido a Atresia de Vías Biliares (60%), seguidos por Falla Hepática Aguda (26%). Las principales etiologías, diferenciadas por grupo etáreo, se resumen en la tabla 1.
Etiología del daño hepático crónico que llevó al trasplante y porcentaje de retrasplante, separado por grupo etáreo
| DIAGNÓSTICO | N | % | |
|---|---|---|---|
| Niños (63 pacientes- 74 trasplantes) | Atresia Vías Biliares | 38 | 60 |
| Falla Hepática Aguda | 15 | 26 | |
| OTRAS | 11 | 17 | |
| Retrasplante | 10 | 14 | |
| Adultos (124 pacientes- 138 trasplantes) | Virus Hepatitis C (VHC)* | 27 | 22 |
| Hepatocarcinoma* | 22 | 18 | |
| Hepatitis Autoinmune (HAI) * | 19 | 15 | |
| Cirrosis Biliar Primaria | 17 | 14 | |
| Falla Hepática Aguda | 12 | 10 | |
| Hígado graso no alcohólico (NASH)* | 11 | 9 | |
| OTRAS | 34 | 27 | |
| Retrasplante | 14 | 10 |
Los donantes han sido cadavéricos (DC) en 183 casos (86%). De los 29 trasplantes con donante vivo relacionado (DV), 26 han sido para receptores pediátricos, lo que representa el 35% de los trasplantes pediátricos. La técnica quirúrgica en los caso de DC han sido hígado completo en 154 casos, 23 reducidos, 5 split y 1 segmentos II-III. En los DV se ha utilizado en 23 casos segmentos II-III y en 5 el lóbulo hepático derecho. Ningún donante vivo ha presentado alguna complicación post cirugía. Ocho pacientes adultos recibieron trasplante combinado hépato-renal y uno hépato-cardíaco. Un paciente pediátrico recibió un trasplante hépato-renal.
El manejo inmunosupresor usado por Clínica Las Condes no contempla terapia de inducción de rutina, sólo se ha utilizado Basiliximab en casos de trasplante combinado o retrasplante por causa inmunológica. De mantención se ha usado terapia triasociada inicial, en base a anticalcineurínicos (Ciclosporina en los primeros años y luego de preferencia tacrolimus), antiproliferativos (Azatioprina inicialmente y luego micofenolato) y esteroides. Los protocolos de inmunosupresión han ido adaptándose en los últimos 5 años, incorporando el retiro paulatino de esteroides y antiproliferativos en pacientes cuya evolución así lo permita y reduciendo las dosis de anticalcineurínicos usadas al principio del programa, con el fin de evitar los efectos sistémicos deletéreos de estos fármacos.
El resto del manejo post trasplante ha consistido en mantención de profilaxis habituales a otros trasplantes de órganos sólidos, especialmente Pneumocystis jirovecci y Citomegalovirus (CMV). La profilaxis de CMV se ha realizado de acuerdo al seroestatus receptor-donante y posterior a ello se ha mantenido monitoreo de la infección por CMV con antigenemia o carga viral por reacción de polimerasa en cadena en sangre, de manera seriada, con enfoque de tratamiento anticipado. Esto ha permitido bajar las tasas de enfermedad por CMV a menos del 10% en los pacientes durante el primer año postrasplante, lo que probablemente influirá en la sobrevida a largo plazo del injerto como lo demuestran estudios internacionales (9, 10).
Se ha mantenido también, especialmente en pacientes adultos, el monitoreo seriado de factores de riesgo cardiovascular y función renal y en los pacientes con HCC y/o VHC, seguimiento estricto de imágenes y laboratorio en busca de elevación de marcadores tumorales o reactivación viral (1).
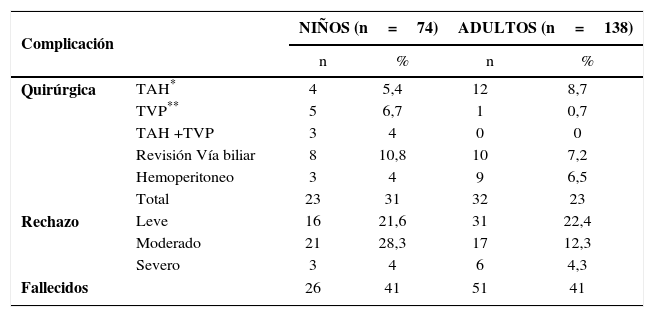
Las complicaciones en este período post trasplante se pueden dividir clásicamente en quirúrgicas y médicas, a su vez en precoces y tardías. Dentro de las quirúrgicas precoces, en nuestro grupo han requerido reoperación dentro de la primera semana 83 pacientes (39%), lo que corresponde a 50% en niños y sólo 36% en adultos. Las principales causas de reoperación en términos globales han sido hemostasia y cierre de laparotomía (40%), manejo de trombosis vasculares (30%), y revisión de vía biliar (22%). Las causas de complicaciones quirúrgicas separadas por grupo etáreo se resumen en la tabla 2.
Complicaciones más frecuentes en el post trasplante separadas por grupo etáreo. clínica las condes, 1993–2009
En adultos se han diagnosticado 23 casos (16,6%) de rechazo agudo moderado o severo, con confirmación histológica, y 24 en niños (32%). El tratamiento en todos los casos se ha realizado con esteroides y sólo un 15% han requerido asociar algún anticuerpo poli o monoclonal. No ha habido pérdidas de injerto secundarias a rechazo agudo refractario y en los últimos 5 años no se ha evidenciado ningún rechazo severo. El detalle de los tipo de rechazo por grupo etáreo se resume en la tabla 2.
A pesar de no contar con un registro actualizado de las complicaciones infecciosas, estas siguen siendo la principal causa de morbimortalidad en el postrasplante. En el período inmediato las infecciones bacterianas, y en menor grado las fúngicas (Candida y Aspergillus sp), han dado cuenta de largas hospitalizaciones y de complejos tratamientos antiinfeccioso. En el período intermedio, la infección por CMV ha afectado aproximadamente al 30% de los pacientes pediátricos, sin embargo, la gravedad de dicha infección ha sido notoriamente modificada por el uso de profilaxis en pacientes de alto riesgo (receptores seronegativos pretrasplante) y el enfoque de terapia anticipada.
El porcentaje de retrasplante global ha sido de 11%, siendo un poco mayor en niños, asociado a la mayor complejidad quirúrgica por uso de donantes vivos e hígados reducidos y mayor riesgo de complicaciones vasculares. Las causas de retrasplante en edad pediátrica (10 casos) se han debido a complicaciones vasculares en 5 casos (3 TAH y 2 TVP), falla primaria del injerto en 2 casos y un caso de complicaciones biliares, otro de rechazo crónico y un daño crónico por virus hepatitis C. En adultos de los 14 retrasplantes, 6 han sido por complicaciones vasculares (4 TAH, 2 TSH), 3 por complicaciones biliares, 3 fallas primarias de injerto, 1 rechazo crónico y 1 rechazo por incompatibilidad de grupo sanguíneo. Es importante destacar que en los últimos 5 años no ha ocurrido ningún retrasplante en adultos y sólo 2 en niños.
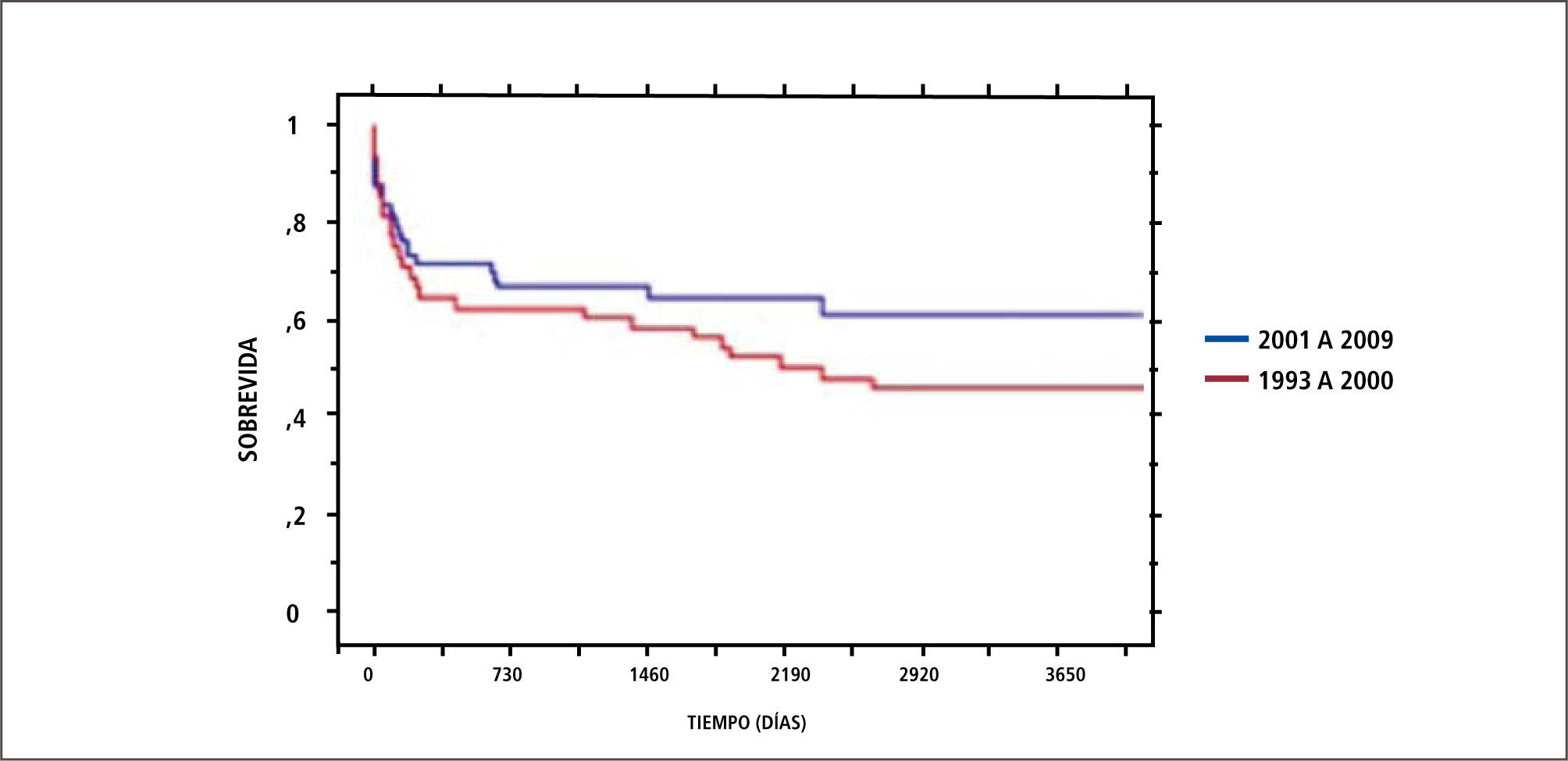
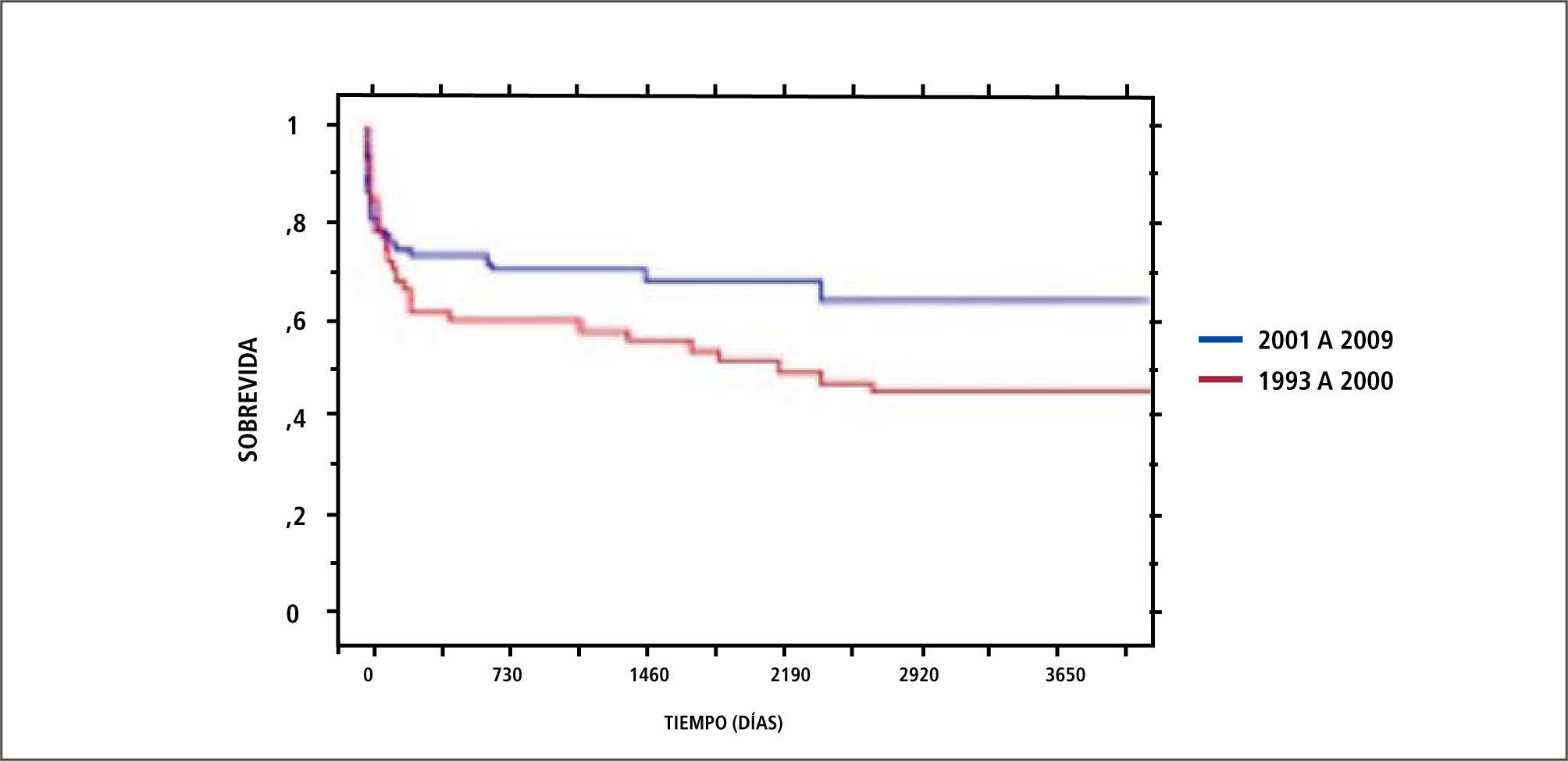
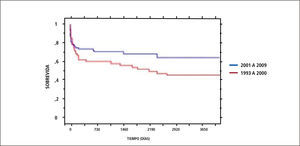
La sobrevida reportada por nuestro centro de trasplante hepático en adultos ha sido de 80,7% a 1 año y 72,6% a 5 y 10 años y en niños 82% a 1 año y 74,8% a 5 y 10 años, cifras un poco inferiores en los extremos de la vida y en algunas condiciones médicas de mayor riesgo como son la Falla Hepática Aguda y las enfermedades hepáticas crónicas en situación de descompensación aguda severa (11). En los últimos años se evidencia una mejoría de la sobrevida de paciente e injerto, lo que se aprecia en los Gráficos 1 y 2.
La experiencia en términos de diagnóstico, complicaciones y sobrevida del trasplante hepático en Cínica Las Condes no difiere de centros internacionales de igual envergadura (11, 12, 13). Especial mención merecen dos aspectos relacionados con el trasplante hepático en Clínica Las Condes que lo distinguen en esta materia. En primer lugar, si bien en Chile la tasa de donación es aún muy baja, la optimización del procuramiento multiorgánico, la aceptación de donantes con criterio extendido y el desarrollo y potenciación del donante vivo, han permitido que el promedio de permanencia de los pacientes en lista de espera no sea superior a las expectativa de vida con la patología de base. Esto ha sido de especial relevancia en el paciente pediátrico, realizándose en Clínica Las Condes 1 de cada 3 trasplantes hepáticos pediátricos con donante vivo relacionado. Así, en varios casos de falla hepática aguda se ha logrado acceder a un injerto y salvar la vida del paciente sin complicaciones en el donante (12). Además, ha permitido trasplantar pacientes pequeños con enfermedad hepática avanzada que estaban lejos de llegar por tiempo a encabezar la lista de espera de donante cadáver.
El segundo punto a destacar es la incorporación en el postrasplante de los avances en inmunosupresión y monitoreo que permiten generar una inmunosupresión ajustada e individualizada al paciente, teniendo en cuenta los efectos adversos y factores de riesgo cardiovascular y oncológicos de manera de mejorar no solo la sobrevida sino la calidad de vida (4). Además en los años recientes se han incorporado las áreas de salud mental y nutrición tan importantes para apoyar la transición del paciente tanto adulto como pediátrico, desde una afección terminal a la enfermedad del trasplante, patología crónica pero que busca mejorar la sobrevida y calidad de vida del paciente. Esto ha influido positivamente en la adherencia a tratamiento, variable que deberá ser incorporada en los factores a monitorizar objetivamente en el postrasplante en los años venideros (15).
En conclusión, el trasplante hepático es una terapia consolidada en nuestro país, con resultados y sobrevida del grupo de trasplante de Clínica Las Condes a nivel de centros de prestigio mundial. Los adelantose investigaciones generadas a nivel local e internacional nos impulsan a plantearnos nuevos desafíos. Optimizar la asignación de órganos, mejorar la tasa de donación, reducir las complicaciones médicas y quirúrgicas, optimizar el monitoreo inmunológico, evitar los efectos deletéreos de anticalcineurínicos a largo plazo y mejorar la adherencia y calidad de vida, serán las áreas de desarrollo de nuestro centro en este siglo XXI.
Los autores declaran no tener conflictos de interés, en relación a este artículo.