La hipertensión arterial es uno de los principales factores de riesgo de las enfermedades cardiovasculares.
El diagnóstico de esta enfermedad y su tratamiento se basa en una correcta medición de la presión arterial. Sin embargo, la tecnica de medición de la presión arterial tiende a ser subvalorada y en muchas ocasiones efectuada incorrectamente.
La correcta medición de la presión arterial en la consulta requiere seguir determinados pasos y utilizar equipos certificados y calibrados.
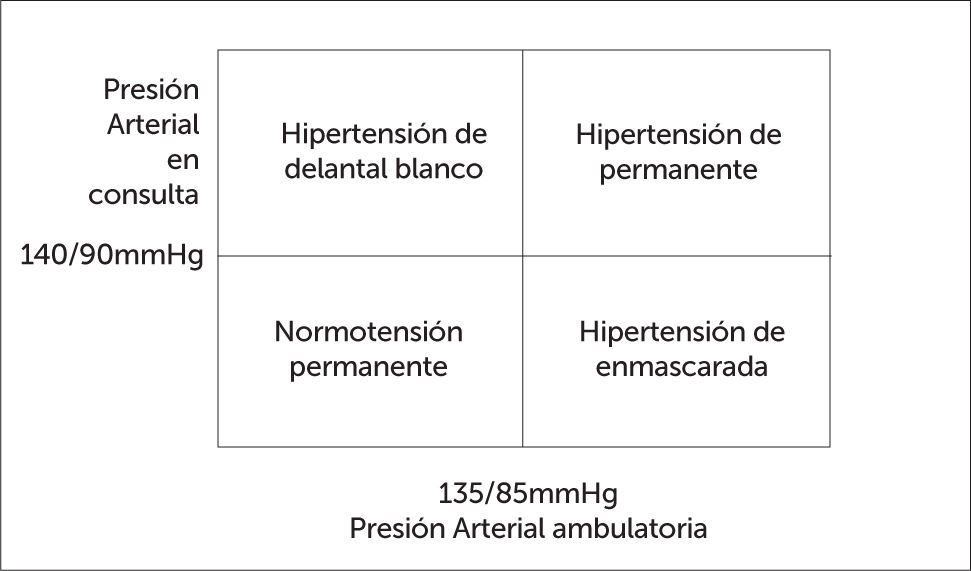
En la actualidad, se recomienda complementar estas mediciones con mediciones de la presión arterial fuera de la consulta, ya sea monitoreo ambulatorio o autocontroles domiciliarios para confirmar el diagnóstico y descartar la presencia de hipertensión arterial de delantal blanco.
En el futuro próximo, el monitoreo ambulatorio de la presión arterial o autocontroles domiciliarios serán utilizados cada vez con mayor frecuencia dada sus reconocidas ventajas sobre la medición de la presión arterial de consulta. El primero fundamentalmente en el diagnóstico del paciente hipertenso y el segundo en el seguimiento del hipertenso bajo tratamiento para comprobar la efectividad de éste.
Hypertension is one of the main risk factors for cardiovascular diseases. The diagnosis of this disease and its treatment are based on a correct blood pressure measurement. However, the measurement of blood pressure tends to be undervalued and in many cases performed incorrectly.
The correct measurement of blood pressure in office requires following certain steps and using certified and calibrated equipment.
Currently, it is recommended to complement these measurements, with measurements of blood pressure outside of office, either 24 hours ambulatory blood pressure monitoring or home self-monitoring in order to confirm the diagnosis and rule out white coat hypertension.
In the near future, 24 hours ambulatory monitoring of blood pressure and/or home blood pressure self-monitoring will be used more frequently given its recognized prognosis and diagnostic advantages over office blood pressure.
La prevalencia de hipertensión arterial (HTA) varía enormemente, a mayor edad más aumenta. Así por ejemplo, en países desarrollados y con una población de mayor edad, más de dos tercios de los adultos mayores padecen de hipertensión arterial (HTA), principal factor de riesgo para enfermedad cerebrovascular e insuficiencia cardíaca (1).
Uno podría suponer entonces que la correcta medición de la presión arterial (PA) estaría en la parte superior de la lista de competencias de los estudiantes de medicina y del personal de salud. Sin embargo, un reciente estudio efectuado en Estados Unidos sugiere lo contrario. Solo 1 de cada 159 estudiantes de medicina realizó correctamente las 11 etapas en un desafío de medición de la PA con pacientes simulados, y el número promedio de etapas realizadas adecuadamente fue alarmantemente bajo. El desafío se basó en las recomendaciones actuales de la Asociación Americana del Corazón, en inglés American Heart Association (AHA), para la medición de la PA. Algunas etapas del desafío tuvieron mejor rendimiento que otras. Más de la mitad de los estudiantes colocaron correctamente el manguito sobre un brazo desnudo, usaron el tamaño correcto del manguito, sostuvieron el brazo, pidieron a los pacientes que no hablen durante la medición y pidieron a los pacientes que no cruzaran las piernas. Sin embargo, mucho menos de la mitad de los estudiantes realizó correctamente las otras tareas: asegurarse de que los pies de los pacientes estuvieran planos en el suelo, pedirles a los pacientes que no usen sus teléfonos celulares durante la medición, revisar la presión arterial en ambos brazos y registrar el brazo con la lectura más alta, que debiese usarse para mediciones futuras. Muy pocos estudiantes midieron la PA después de 5 minutos de reposo (2,3).
Por otro lado, un componente fundamental para lograr un mejor control de la HTA, es decir que los pacientes hipertensos tengan cifras de PA menores de 140/90mmHg en la consulta, es hacer que los profesionales de la salud midan con precisión la PA. Esto fue demostrado por la institución de salud norteamericana Kaiser Permanente Northern California, mejorando el control desde un 44 a un 90% (4).
Así entonces, repasar y revisar el diagnóstico de HTA parece sin lugar a dudas muy necesario.
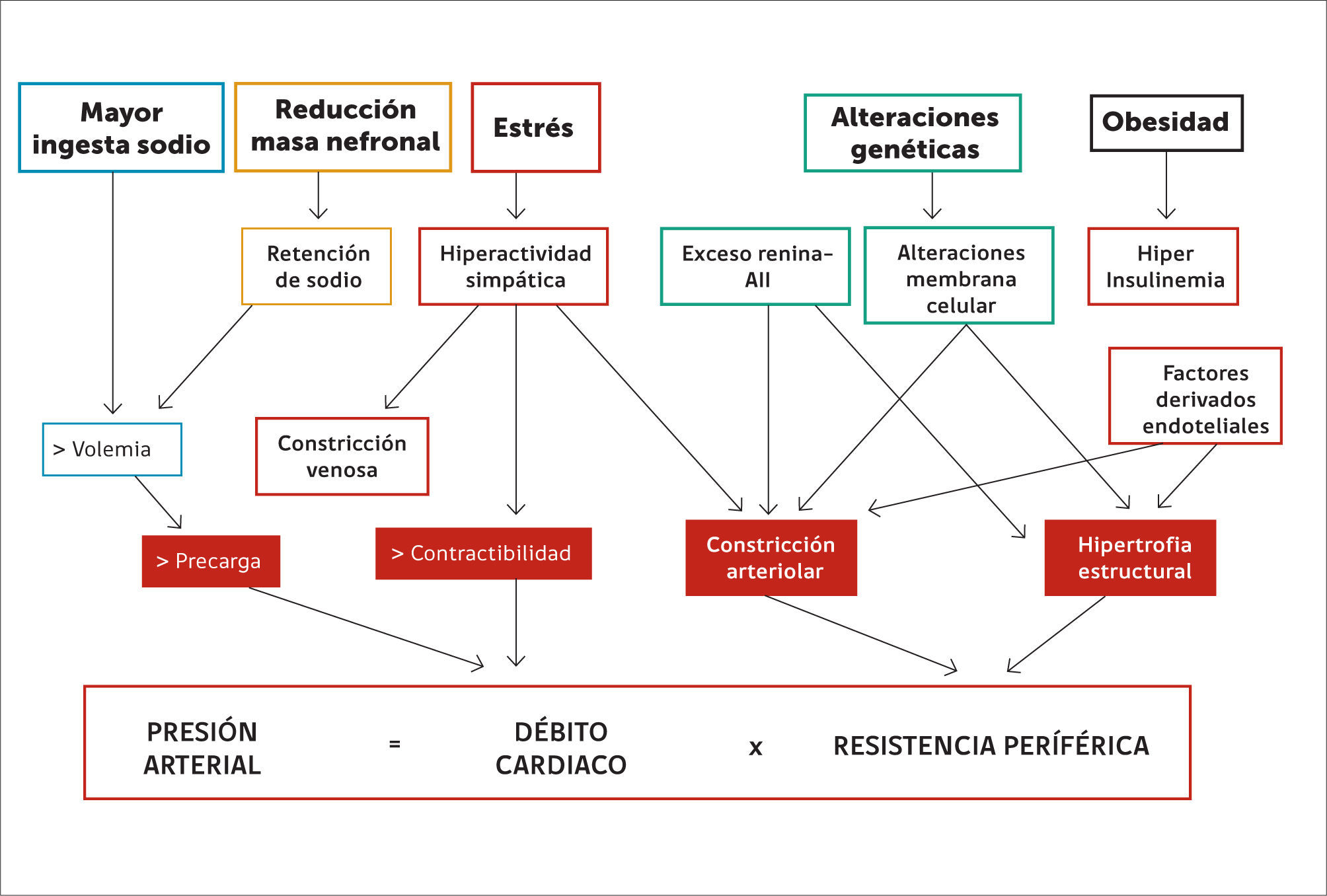
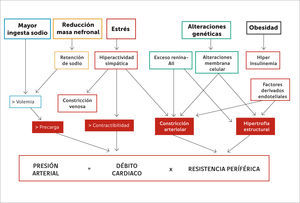
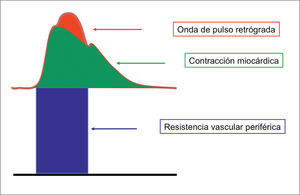
FISIOLOGÍA DE LA PRESIÓN ARTERIALLa PA corresponde a la tensión en la pared que genera la sangre dentro de las arterias, y está determinada por el producto de dos factores: el débito cardíaco y la resistencia periférica total. El débito cardíaco depende de la contractibilidad miocárdica y del volumen circulante intra-torácico. La participación de la frecuencia cardiaca es menor en el débito cardiaco, excepto cuando está en rangos muy extremos. A su vez, la resistencia periférica depende del tono del árbol arterial y de las características estructurales de la pared arterial (Figura 1).
Regulación de la presión arterial
(Referencia 17).
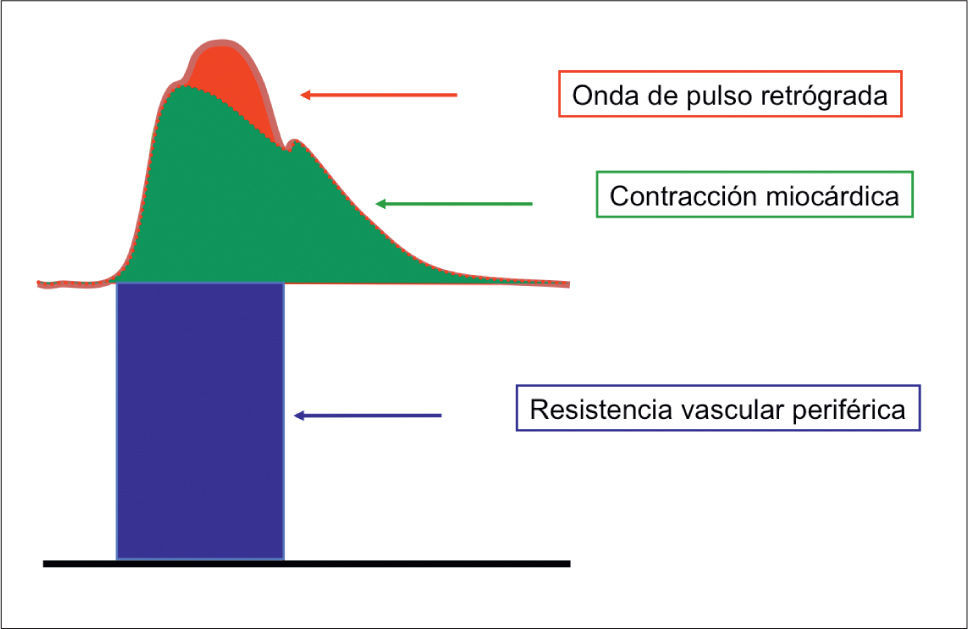
El latido cardíaco sólo inyecta sangre en el árbol arterial durante la fase del sístole ventricular. Esto determina un flujo pulsátil sobre las paredes de las arterias. Gracias a que la aorta y grandes arterias son distensibles, almacenan en su zona distendida parte de la sangre recibida durante la sístole, la cual es devuelta a la circulación durante la diástole. El hecho anterior determina que también fluya sangre por las arterias durante la diástole, a pesar de que el corazón no expulsa sangre en esa fase.
El valor máximo de la presión durante el sístole se conoce como PA sistólica (PAS), y el valor mínimo durante el diástole se conoce como PA diastólica (PAD). La PAS depende fundamentalmente del débito cardíaco y la distensibilidad de la aorta y grandes arterias, esta última se expresa a través de la onda de pulso retrógrada. En cambio, la PAD depende fundamentalmente de la resistencia periférica (Figura 2).
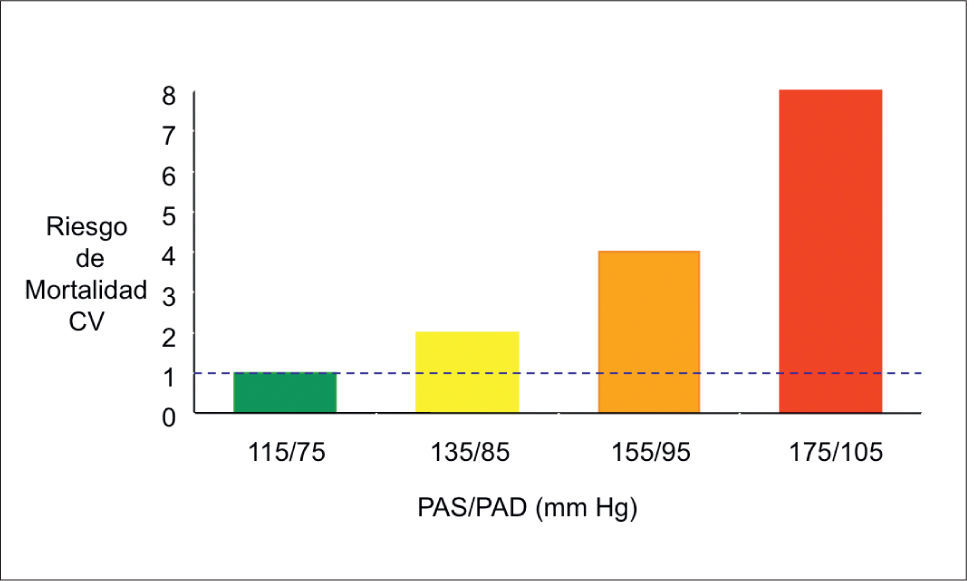
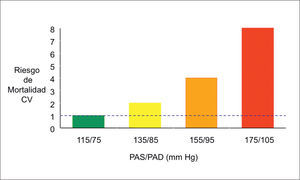
PRESIÓN ARTERIAL Y ENFERMEDAD CARDIOVASCULARLa PA es una variable biológica y por ende continua, por lo tanto no existe un claro e indiscutible punto de corte para definir el umbral bajo el cual los valores de PA son normales. Sin embargo, sí existe una relación entre la PA y riesgo cardiovascular (CV) en que aumenta progresivamente éste último al aumentar los niveles de PA, de tal manera que según estudios epidemiológicos, el valor óptimo de PA sería de 115/75mmHg (Figura 3) (5).
Está relación es muy estrecha, continua y graduada con el desarrollo de enfermedad cardiovascular aterosclerótica (ECV), ya sea accidente cerebrovascular (ACV), infarto agudo del miocardio (IAM), enfermedad renal crónica (ERC), enfermedad arterial periférica (EAP) y todas las causas de muerte cardiovascular (6).
Los niveles elevados de PA producen cambios estructurales en el sistema arterial que afectan órganos, tales como cerebro, corazón, riñón, determinando las principales complicaciones de la hipertensión arterial (HTA), que en orden de frecuencia son: ACV, enfermedad coronaria, insuficiencia cardíaca (ICC), ERC y EAP.
DIAGNÓSTICO DE HIPERTENSIÓN ARTERIALTradicionalmente, el diagnóstico de HTA se basa en la medición de la PA en la consulta médica. Así entonces, se considera a un paciente como hipertenso cuando presenta repetidamente cifras mayores o iguales a 140/90mmHg (7).
Universalmente no hay un número aceptado de mediciones ni de visitas necesarias para el diagnóstico de HTA. Las guías internacionales no son muy específicas y todas recomiendan varias mediciones en la consulta en días diferentes, en otras palabras luego de varias “visitas”. Así por ejemplo: el informe norteamericano JNC VI establece que el diagnóstico de HTA debe estar basado en el promedio de 2 o más visitas después de una inicial de tamizaje y que lecturas adicionales deberían ser tomadas en cada visita si las 2 primeras difieren en >5mmHg (8). A su vez, las guías de la OMS/ISH recomiendan que el diagnóstico de la HTA esté basado en múltiples mediciones de la PA, efectuadas en varias visitas en días distintos, pero sin especificar en cuántas visitas (9,10). En cambio, las guías británicas NICE son más precisas y recomienda realizar dos o más mediciones en cada visita en hasta cuatro ocasiones diferentes (11). Esta última recomendación se basa en que modelos matemáticos sugieren que la mayor sensibilidad y especificidad se logra con dos determinaciones cada vez en 4 visitas en diferentes días (12,13).
Las guías chilenas GES de HTA, señalan que: “hipertensión arterial corresponde a la elevación persistente de la presión arterial sobre límites normales, que por convención se ha definido en PAS ≥140mmHg y PAD ≥90mmHg” (14). Además, las guías chilenas GES proponen para confirmar el diagnóstico de HTA utilizar el perfil de PA, que consiste en realizar al menos dos mediciones adicionales de PA en cada brazo, separados al menos de 30 segundos, en días distintos y en un lapso no mayor a 15 días. Si los valores difieren por más de 5mmHg, se debe tomar lecturas adicionales hasta estabilizar los valores. Se clasificará como hipertenso a personas cuyo promedio de mediciones sea mayor o igual a 140/90mmHg (14).
En todas las guías se enfatiza la importancia de varias mediciones de la PA y en diferentes ocasiones, debido a: la disminución de las cifras de PA con las sucesivas mediciones, lo que está relacionado con el fenómeno de alerta que presentan muchos pacientes, con el fenómeno estadístico de regresión a la media, y a la variabilidad intrínseca de la PA como toda variable biológica (10).
La AHA señala que es bien reconocido que el poder predictivo de múltiples mediciones de la PA es mucho mayor que una sola medición en la consulta, y que cuando se toma una serie de mediciones, la primera es típicamente la más alta. La AHA recomienda un mínimo de 2 mediciones que deben realizarse a intervalos de al menos 1 minuto, y el promedio de esas lecturas debe ser usado para representar la PA del paciente. Si hay diferencia entre la primera y la segunda medición mayor a 5mmHg, deben ser obtenidas 1 o 2 mediciones adicionales, y a continuación, se utiliza el promedio de estas lecturas múltiples (15).
Los estudios clínicos randomizados en pacientes hipertensos utilizan dos o más determinaciones en dos o más visitas (16). En la mayoría de estos estudios se rigen por las recomendaciones de la AHA. Estudios clínicos más recientes como el estudio SPRINT (The Systolic Blood Pressure Intervention Trial) utilizaron equipos automáticos que efectúan 3 mediciones de la PA, dando como valor final el promedio de la segunda y tercera medición de la PA (17).
Medición de la PA en consultaEn la primera evaluación se realizan mediciones en ambos brazos y para las mediciones posteriores, se elige aquel brazo con valor de PA más elevado (14).
Para realizar la medición de la PA, las personas deben estar en reposo al menos 5 minutos, vaciar la vejiga urinaria en caso necesario y por al menos 30 minutos antes no haber realizado ejercicio físico intenso, fumado, tomado café ni ingerido alcohol.
Habitualmente la medición se lleva a cabo al final del examen físico, momento en que el paciente debiera estar más relajado (10).
En adultos mayores y en los pacientes diabéticos, por la posibilidad de ortostatismo debe efectuarse también la medición de la PA después de dos minutos de estar en posición de pie (18).
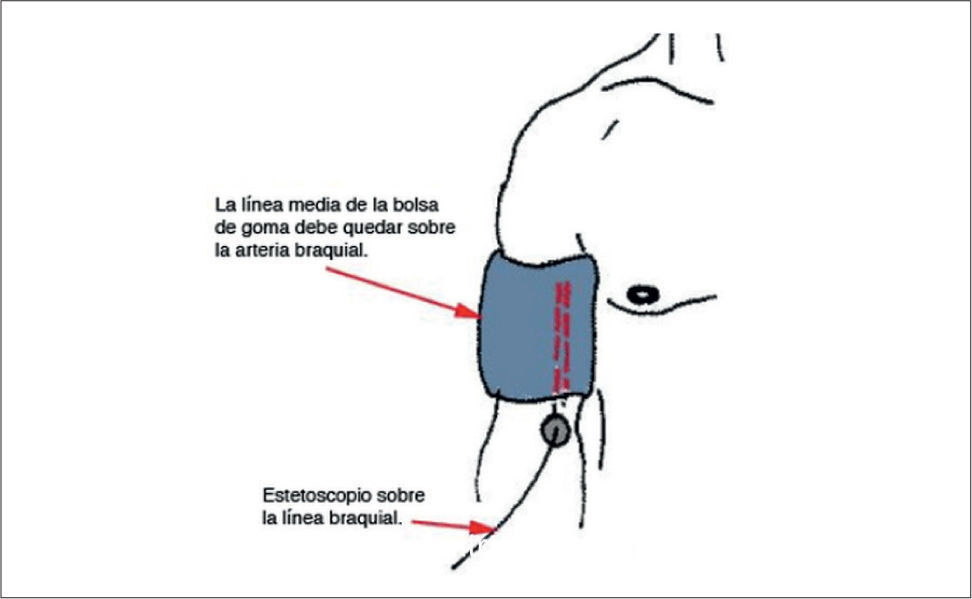
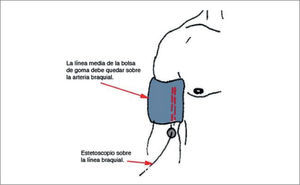
El manguito o también llamado brazalete se aplica en la mitad del brazo, quedando el borde inferior unos 2 a 3 cm por encima del pliegue cubital. Debe quedar bien aplicado y no suelto, ya que esto último favorecerá lecturas falsamente elevadas. El brazo debe estar desnudo, sin ropas que interfieran la colocación del manguito. Conviene que el brazo esté apoyado sobre una mesa o que cuelgue relajado al lado del cuerpo, y no debe estar contraído. El manguito debe quedar a la altura del corazón, de lo contrario por cada cm de diferencia puede afectarse en 1mmHg la medición de la PA (Figura 4).
La vejiga de goma inflable que va dentro del manguito debe quedar ubicada de tal forma que justo la mitad de ella esté sobre la arteria braquial a nivel del punto medio del brazo medido entre el acromion y el olécranon, y que comprima el 80% de la circunferencia del brazo, para lograr la oclusión de la arteria braquial con cese del flujo sanguíneo en esa zona (Figura 5).
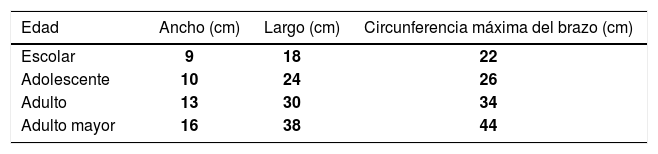
El tamaño del manguito debe ser en relación a la circunferencia del brazo, para evitar que la PA sea sobre o subestimada. La AHA recomienda que la razón de la circunferencia del brazo/manguito esté en alrededor de 0.40 y que el ancho del manguito ocupe de 80 a 100% de la circunferencia del brazo (15). Por ello, existen diferentes tamaños de manguitos según la circunferencia del brazo (Tabla 1).
APARATOS DE MEDICIÓN DE LA PA EN LA CONSULTARespecto a los diferentes tipos de aparatos que disponemos en la actualidad para la medición de la PA, éstos deben ser certificados y aprobados por instituciones como la Sociedad Británica de Hipertensión Arterial (www.bhsoc.org) o por la Asociación para el Avance de Instrumentos Médicos (AAMI).
El esfingomanómetro de mercurio es el tradicionalmente utilizado y considerado el más exacto, pero debido a la toxicidad del mercurio está desapareciendo en nuestros recintos de salud y en algunos países ha sido prohibido su uso a sugerencia de la Organización Mundial de la Salud (10,19). Su lugar ha sido ocupado por equipos aneroides, los cuales deben ser rechequeados periódicamente para confirmar su exactitud ya que tienden a descalibrarse. Sin lugar a dudas, en el futuro próximo estarán los equipos automáticos con ciertas características adicionales como: memoria, posibilidad de imprimir las lecturas y/o con transmisión telefónica a la oficina del médico o institución de salud (18).
Las guías canadienses del año 2016 recomiendan los aparatos completamente automáticos de medición de la PA como el método preferido para la medición de la PA en la consulta. Estos aparatos permiten medir la PA sin ninguna interacción del personal de salud con el paciente, mientras éste descansa solo en un lugar tranquilo sin la presencia de personal de la salud. Las ventajas de esta modalidad son que elimina el riesgo de conversación durante las mediciones, reduce el riesgo del efecto de delantal blanco y facilita múltiples mediciones con cada encuentro clínico y algunos equipos calculan automáticamente el promedio de las mediciones descartando la primera medición. Las mediciones obtenidas utilizando esta modalidad son muy similares al promedio de la PA de día de la monitorización ambulatoria de la PA de 24 hrs (MAPA), son consistentes entre las visitas, parecen no afectarse significativamente por el entorno en el que se mide la PA y ya han demostrado que son útiles para predecir la presencia de daño de órganos blanco como por ejemplo: espesor íntima-media carotideo, índice de masa ventricular izquierda y microalbuminuria (18).
MONITORIZACIÓN AMBULATORIA DE LA PAActualmente además de las mediciones de PA en la consulta, existen otros 2 tipos de medición de la PA que tienen importancia en el diagnóstico y pronóstico de la HTA: MAPA y los autocontroles domiciliarios (20).
La MAPA es una metodología excelente cuya principal desventaja reside en su costo y que unos pocos pacientes no la toleran, pero sus ventajas son que registra la variabilidad de la PA, detecta la HTA de delantal blanco y la HTA enmascarada, determina la PA durante el sueño (PA nocturna) y durante el trabajo, acorta el tiempo del diagnóstico de esta patología, es superior a la PA de consulta en determinar el pronóstico del paciente hipertenso y su reproducibilidad es superior a las mediciones de consulta y a las automediciones de PA en el hogar (21,22).
Sin lugar a dudas la mayor ventaja de esta técnica de medición de la PA respecto a las otras, es la posibilidad de identificar la presencia de HTA nocturna. Según la guía europea, actualmente se considera que la PA nocturna está elevada cuando se encuentra >120/70mmHg (1). Numerosos estudios han confirmado el papel predictor de la HTA nocturna para eventos cardiovasculares y como inductor de daño de órgano blanco en diversos territorios: cardíaco, renal y vascular (23). Pero a pesar de la creciente evidencia sobre el mejor valor pronóstico de los valores ambulatorios nocturnos de la PA, las últimas guías internacionales no especifican ninguna estrategia terapéutica en función de los valores ambulatorios de la PA, ya que la evidencia actual sobre «cronoterapia» es escasa y poco consistente por el momento (24).
La MAPA basado en diferentes guías como de la Sociedad Británica de HTA y Sociedad Chilena de HTA está recomendada en las siguientes situaciones clínicas (25,26):
- a)
Exclusión de HTA de delantal blanco en pacientes con HTA de consulta sin daño de órgano blanco.
- b)
Diagnóstico de HTA episódica.
- c)
Decisión de tratamiento en pacientes ancianos frágiles.
- d)
Identificación de HTA nocturna.
- e)
Determinación de aparente resistencia a la terapia farmacológica.
- f)
Asegurar eficacia de tratamiento durante las 24 hrs.
- g)
Manejo de la HTA durante el embarazo.
- h)
Evaluación de hipotensión e HTA episódica.
Respecto a la utilización de la MAPA en el diagnóstico de la HTA, si bien su uso es cada vez mayor, y hasta ahora solo las guías británicas de HTA lo recomiendan para el diagnóstico (22). En la actualidad, la medición de la PA en consulta sigue siendo la metodología más aceptada y la MAPA debería restringirse a las situaciones antes mencionadas.
En cuanto a los aparatos para realizar la MAPA, hay de diversos tipos, algunos de los cuales utilizan el método oscilométrico y otros el auscultatorio. Cualquiera sea el equipo y su tecnología utilizada sólo deben utilizarse los que estén validados ya sea por la Asociación para el Avance de Instrumentos Médicos (AAMI) o por la Sociedad Británica de Hipertensión Arterial.
AUTOMEDICIÓN DE LA PA DOMICILIARIAEn los últimos años, la automedición de la PA en el hogar se ha ido expandiendo cada vez más y además su uso está siendo cada vez más aceptado y valorado a nivel mundial (1,10). Diferentes guías de tratamiento, desde el JNC VI, señalan que las mediciones de la PA fuera de la consulta pueden proveer valiosa información para la evaluación inicial del paciente hipertenso y para monitorizar la respuesta al tratamiento (8).
Los autocontroles de la PA domiciliaria tienen las siguientes ventajas (10,27-30):
- 1.
Distinguen entre HTA permanente e HTA delantal blanco.
- 2.
Permiten conocer la respuesta al tratamiento antihipertensivo.
- 3.
Mejoran la adherencia farmacológica del paciente.
- 4.
Según metanálisis, disminuye el número de medicamentos antihipertensivos.
- 5.
Según metanálisis, mejora el control de la HTA.
A la fecha, esta metodología ofrece la misma información que la MAPA con excepción de la medición de la PA durante el sueño. La medición de la PA nocturna con esta metodología está en desarrollo. Aún así, su importancia pronóstica es mejor que la medición de PA en la consulta (1,31,32). Por último es importante enfatizar que es una metodología reproducible a través del tiempo (1,10,33) .
Respecto a la posición corporal, cuidados y pasos que deben seguirse con esta técnica, son los mismos que la técnica de medición de la PA en consulta. Existe cierta inquietud sobre las PA informadas por los pacientes, dado que algunos estudios han mostrado cierto grado de inexactitud en las mismas, con tendencia al redondeo de los valores y registrar los valores de PA más bajos (34). Este problema tendría solución con la utilización de aparatos con memoria o con aquellos con transmisión telefónica a una central de registros (10,27,35).
En relación a la utilización de esta metodología en el diagnóstico de HTA, se puede asegurar que múltiples mediciones de la PA en el hogar evitan el fenómeno de delantal blanco y que son casi tan eficientes como la MAPA en el diagnóstico de HTA (1,5,22,27). Sin embargo, debemos tener presente que generalmente estas mediciones son realizadas en un ambiente más relajado por lo que las mismas pueden estimar en menos la PA diurna, por lo cual es mejor estandarizar la medición en determinados horarios como por ejemplo al despertar y previo a la última comida del día, como lo señala la Sociedad Argentina de HTA en su artículo de medición de la PA fuera del consultorio (36).
COMPARACIÓN DE LOS TIPOS DE MEDICIÓN DE LA PAExisten 3 tipos de mediciones de la PA: PA de consulta, MAPA y automedición domiciliaria.
La PA de consulta es la metodología que ha sido utilizada tradicionalmente para el diagnóstico y seguimiento de pacientes con HTA (37). La mayoría de la evidencia disponible está basada en este tipo de medición. Los valores considerados como normales son aquellos menores de 140/90mmHg. Sin embargo este tipo de medición presenta una serie de desventajas tales como (10):
- 1.
Los valores de PA en la consulta disminuyen con las mediciones sucesivas, fenómeno conocido como regresión a la media, lo que ha significado en algunos casos en que se realiza sólo una o dos mediciones diagnosticar como hipertensos a pacientes que realmente no lo son (15,30).
- 2.
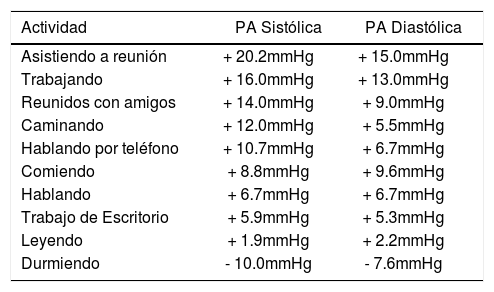
No permite la medición de la PA durante las horas de trabajo ni detectar la variabilidad de la PA. La PA sistólica puede variar en 30mmHg y la PA diastólica en 20mmHg con las diferentes actividades que diariamente desarrolla un paciente (Tabla 2) (38). Esta variabilidad, según algunos estudios, tiene importancia pues implica mayor lesión de órgano blanco y un pronóstico más sombrío para el paciente hipertenso (39).
TABLA 2.Cambios de la presión arterial según actividad
Actividad PA Sistólica PA Diastólica Asistiendo a reunión + 20.2mmHg + 15.0mmHg Trabajando + 16.0mmHg + 13.0mmHg Reunidos con amigos + 14.0mmHg + 9.0mmHg Caminando + 12.0mmHg + 5.5mmHg Hablando por teléfono + 10.7mmHg + 6.7mmHg Comiendo + 8.8mmHg + 9.6mmHg Hablando + 6.7mmHg + 6.7mmHg Trabajo de Escritorio + 5.9mmHg + 5.3mmHg Leyendo + 1.9mmHg + 2.2mmHg Durmiendo - 10.0mmHg - 7.6mmHg - 3.
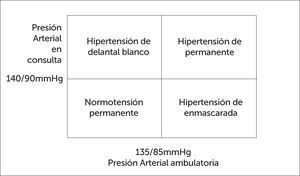
No detecta la HTA de delantal blanco que se define por mediciones en consulta repetidamente elevadas ≥140/90mmHg con un promedio diurno normal de <135/85mmHg por MAPA. Esta forma de HTA es una elevación transitoria de la PA ante la presencia del médico y que cede en ausencia del mismo (40). Este hecho relativamente frecuente que se observa en un 20% a 30% de los casos de HTA diagnosticados sólo por medición de la PA en la consulta. El pronóstico, morbimortalidad, del hipertenso de delantal blanco es mucho más benigno que el del hipertenso persistente y la conducta a seguir consiste en cambios en el estilo de vida y seguimiento por la alta tendencia en transformarse en hipertenso persistente (41).
- 4.
No detecta la HTA enmascarada que se define por cifras de PA normales en consulta pero con MAPA presenta cifras elevadas. Es un grupo difícil de pesquisar que se presenta en alrededor del 10% de los casos y cuyo pronóstico es más sombrío con mayor daño de órgano blanco (42). Si existe daño de órgano blanco de tipo hipertensivo y se confirma que el paciente padece de este tipo de HTA, debe ser tratado con drogas antihipertensivas (Figura 6).
- 5.
No permite la medición de la PA durante las horas de sueño. La PA durante el sueño, PA nocturna, ha adquirido gran importancia dado que permite una mejor estratificación del riesgo del paciente hipertenso (10,43). De acuerdo a la relación existente entre el promedio de la PA diurna y nocturna determinada por MAPA, los pacientes dippers (descenso nocturno entre un 10 y 20%) son los que presentan un mejor pronóstico, comparados con los non-dippers (descenso nocturno <10%) (44-46).
- 6.
En cuanto al tiempo requerido para el diagnóstico, las mediciones de PA en consulta prolongan el mismo, dado que son necesarias numerosas mediciones en diferentes días. Esto se da especialmente en aquellos pacientes con HTA episódica o HTA en etapa 1 (10).
- 7.
Para el pronóstico del paciente hipertenso, las mediciones de la PA en consulta han demostrado ser buenas, dado que la mayor parte de la evidencia disponible al respecto descansa en ellas, sin embargo las mismas han sido superadas por la MAPA como lo demuestran numerosos estudios publicados (1,22,47).
En primer lugar, se considera hipertenso a un sujeto si presenta en la primera visita las siguientes características: PAS ≥180mmHg y/o PAD ≥110mmHg, evidencias de daño de órgano blanco o una emergencia hipertensiva. En estas dos últimas condiciones no se requiere para el diagnóstico una determinada cifra de PA (18).
En segundo lugar, si en la primera visita la PA en la consulta es ≥140/90mmHg, se recomienda las siguientes opciones:
- a)
Efectuar mediciones de la PA fuera de la consulta, ya sea MAPA o automedición de la PA con las consideraciones señaladas.
- b)
Nuevo control de la PA en la consulta dentro de un mes, siendo más próximo a mayor valor de la PA. Las guías británicas NICE 2011 y US Preventive Services Task Force 2014 recomiendan en esta situación la MAPA (22,48).
En tercer lugar, si en la segunda visita la PA en consulta es ≥160/100mmHg, se establece el diagnóstico de HTA. En el caso de PA <160/100mmHg, se recomienda mediciones de la PA fuera de la consulta o una nueva visita dentro de un mes.
Finalmente, si después de la cuarta visita persiste con PA ≥140/90mmHg, se establece ya el diagnóstico de HTA (18).
Los valores considerados para el diagnóstico de HTA según los niveles de PA en consulta y fuera de la consulta se muestran en la tabla 3.
CONCLUSIONESEn la actualidad, el diagnóstico y mayoría de la evidencia disponible sobre HTA descansa fundamentalmente en las mediciones de PA en consulta. Pero cada vez más aparecen reportes de que la medición de la PA en consulta o recintos sanitarios se realiza de manera incorrecta e imprecisa por el personal de salud, incluso por los estudiantes de medicina. Una correcta medición de la PA en consulta, y también en el hogar, requiere seguir un protocolo determinado como lo indica la AHA.
Cada día se reúnen más evidencias sobre la necesidad de complementar estas mediciones con mediciones de la PA fuera de la consulta. En la última década diversas guías han propuesto la necesidad de realizar mediciones de la PA fuera de la consulta, ya sea MAPA y/o automediciones domiciliarias tanto para confirmar el diagnóstico como para descartar la presencia de HTA de delantal blanco y mejorar la predicción del riesgo cardiovascular del paciente hipertenso (1,18,22).
En el futuro próximo como se realizó en el estudio SPRINT (17), las mediciones de la PA tanto en la consulta como fuera de la consulta se realizarán varias lecturas con equipos automáticos programados con intervalos de tiempo establecidos, sin la necesidad de la presencia de personal de salud y con memoria o transmisión inalámbrica para así evitar: el efecto de regresión a la media, el efecto de delantal blanco, la tendencia al redondeo de los valores y el registro de los valores más bajos (49).
El autor declara no tener conflictos de interés, en relación a este artículo.