Durante la última década ha crecido la inquietud en relación a los resultados a largo plazo de la artrodesis de tobillo como tratamiento para la artrosis de esta articulación, lo que ha generado nuevamente interés en la Artroplastía Total de Tobillo (ATT). Nuevos han sido diseñados, los cuales están enfocados en reproducir la anatomía normal del tobillo, cinemática de la articulación; estabilidad de los ligamentos y alineación mecánica.
Resultados clínicos alentadores para artroplastias de segunda generación son prometedores para pacientes con osteoartritis avanzada del tobillo. Sin embargo, las características mecánicas y fisiológicas únicas de la articulación del tobillo siguen siendo un desafío. A la fecha, los fracasos de implantes de tobillo continúan siendo más altos que implantes para otras articulaciones. De cierto modo, esto puede estar relacionado con la inhabilidad del cirujano para restaurar adecuadamente el rol estabilizador crítico de los ligamentos junto con una reproducción insuficiente de la mecánica normal de la articulación del tobillo. Sin embargo, la selección adecuada de pacientes, planificación preoperatoria cuidadosa, tratamiento apropiado de trastornos asociados (por ejemplo, inestabilidad, mal alineación y osteoartritis de articulaciones adyacentes) y la minimización de complicaciones perioperatorias, ayudarán a maximizar la posibilidad de un resultado exitoso.
El tobillo es una de las articulaciones del cuerpo humano que más lesiones sufre y la articulación cuyo cartílago experimenta la mayor cantidad de estrés biomecánico por centímetro cuadrado. Sin embargo, la prevalencia de osteoartritis (OA) que compromete el tobillo es significativamente más baja que la de rodillas o de cadera. Cuando la osteoartritis ocurre, es frecuentemente secundario a algún trauma que ha sufrido la articulación. Además la osteoartritis avanzada sintomática ha mostrado causar discapacidad física y mental y a lo menos, equivalente a aquella experimentada por personas con artrosis avanzada de la cadera. Durante la última década, la comprensión de la biomecánica y epidemiología de la osteoartritis del tobillo ha ayudado a desarrollar nuevas opciones de tratamiento. A pesar de los fracasos en los años 70 y 80, nuevos avances en las técnicas e implantes para la Artroplastía Total de Tobillo (ATT) están actualmente compitiendo con la artrodesis como “el estándar de oro para el tratamiento de osteoartritis de tobillo”. Varios sistemas ATT han aparecido en el mercado y han mostrado ser una alternativa prometedora sin embargo, persisten preocupaciones y preguntas que aún no han sido contestadas.
La ATT moderna es altamente predecible en entregar resultados clínicos buenos a excelentes y probablemente, mejores que los que ofrece la artrodesis de tobillo. La ATT le ofrece a los pacientes una función significativamente mejor y una disminución del dolor junto con altos índices de satisfacción. Al mantener la movilidad del tobillo, la ATT se aproxima mejor a un movimiento de marcha más normal que el de la artrodesis. La ATT también disminuye de manera confiable el estrés en las articulaciones adyacentes al tobillo, tales como la articulación subtalar. Esto minimiza las probabilidades de que el paciente requiera una artrodesis en esas articulaciones en el futuro. Por estos motivos, la ATT es una mejor opción de tratamiento que la artrodesis indicada en el paciente correcto.
En un intento para reemplazar exitosamente el tobillo osteoartrítico, este artículo busca destacar los cambios específicos del tobillo artrósico y además proporcionar información actualizada sobre los avances en ATT en el último año. Por esto, será un resumen de la primera experiencia del autor con la ATT en los últimos 18 años.
Osteoartritis del tobilloLa osteoartritis del tobillo está caracterizada por una pérdida progresiva de estructura y función normal del cartílago articular, lo que termina en la destrucción completa funcional y anatómica de la articulación. Los pacientes con osteoartritis, clínicamente sufren de rigidez de la articulación, dolor, disminución de actividad deportiva y física, limitaciones en la vida cotidiana e incluso la pérdida de sus empleos.
Prevalecencia de osteoartritis de tobilloLa osteoartritis de tobillo tiene aún menor prevalencia en comparación a la osteoartritis de la cadera y rodilla (1). Sin embargo, en referencia a la distribución etiológica de los subgrupos, la etiología post traumática es mucho más alta en la osteoartritis del tobillo (65–80%) (2) que en la osteoartritis de cadera o rodilla (9,8% y 1,6% respectivamente). La razón para esta distribución de alto porcentaje a favor del subgrupo post traumático en la osteoartritis del tobillo, se debe a la alta incidencia de fracturas del tobillo en las últimas décadas. Modelos de regresión han mostrado que en las próximas décadas se podría registrar un mayor aumento de fracturas del tobillo, debido al actual desarrollo demográfico junto con el incremento general de la edad de la población. Lo anterior se asocia a cambios en las actividades recreativas de las personas, cada vez más activas y más dispuestas a realizar deportes de alto riesgo, lo que podría aumentar aún más la cantidad de lesiones en el tobillo y parte inferior de la pierna. Por lo tanto, pacientes con osteoartritis del tobillo son generalmente más jóvenes que aquellos con osteoartritis de la cadera o rodilla (3).
Etiología y oatomecánica de la osteoartritis del tobilloLos factores de predisposición y los patomecanismos que llevan a la degeneración del tobillo posterior a una lesión, no son conocidos en su totalidad. En principio, fracturas del diáfisis tibial, la tibia distal, los maléolos y el astrágalo, bien podrían ser el origen de una osteoartritis post traumática como mal alineación crónica, daños de la articulación o patrones de inestabilidad crónica de la articulación (4,5). Se descubrió que el tiempo de latencia entre la lesión y la osteoartritis depende del tipo y gravedad de la fractura, la ocurrencia de complicaciones en el proceso de sanación, además de los factores relacionados con el paciente, como la edad (6).
Las posibles razones para justificar las discrepancias en los resultados de las distintas investigaciones, incluyen diferencias en juzgar los signos radiológicos de osteoartritis y los diversos sistemas de clasificación de osteoartritis del tobillo que son utilizados.
La observación de varios autores, que al parecer hay muy poca o ninguna correlación entre el resultado clínico y las signos radiológicos de osteoartritis (7), puede llevar adicionalmente a una definición variable de osteoartritis del tobillo. La evaluación de la importancia de factores de riesgo es aún más complicado por la interacción que se produce entre ellos.
Tratamiento de osteoartritis de tobilloEl tratamiento de un tobillo con osteoartritis avanzada se complica frecuentemente por problemas asociados, tales como compromiso de los tejidos blandos, rigidez, mal alineación, cambios degenerativos en las articulaciones subtalar y talonavicular, inestabilidad ligamentaria, deformidades y cambios en la biomecánica de la(s) articulación(es). Una artrodesis del tobillo aislada puede abordary resolver el dolor intenso en el tobillo, pero puede que no aborde de manera suficiente los problemas asociados y los cambios continuos en las articulaciones adyacentes. Esto puede resultar particularmente problemático en pacientes jóvenes quienes tienen una larga expectativa de vida.
Artoplastía total de tobilloEn esta era de cirugías de reemplazo articular, procedimientos de recambio de tobillo han fracasado en alcanzar lo que se ha logrado en otras articulaciones. Un ejemplo que de cierto modo tipifica la “experiencia de reemplazo de tobillo” a la fecha, es aquel del cirujano ortopédico británico John Charnley, quien, frustrado por el fracaso de su compresión de artrodesis, se dedicó a la artroplastia de cadera y fue pionero de procedimientos para esa especialidad. Décadas después de los intentos fallidos de Charnley, la artrodesis de tobillo sigue siendo el procedimiento más común para tratar un tobillo con artrosis dolorosa. Aunque la artrodesis de tobillo unilateral puede resultar con una función aceptable (siempre que las articulaciones subtalary mediotarsiana sean normales y otorguen un mecanismo compensatorio), las desventajas son, a lo menos en el largo plazo, significativas (8,9).
Evolución y aspectos fundamentales de la artroplastia total de tobilloEn las últimas dos décadas, la ATT adquirió una mayor aceptación entre los cirujanos de tobillo y pie como una opción de tratamiento valioso para pacientes con osteoartritis avanzada. La ATT tiene una historia relativamente corta comparado con el reemplazo total de las articulaciones de la rodilla y cadera. La mayoría de los ATT de primera generación fueron prótesis compuestas por dos componentes con dos diseños principales de prótesis: constreñido y no constreñido (3). En la mayoría de los casos se utilizó fijación con cemento en ambos lados, talar y tibial. Los resultados poco satisfactorios y el índice de fracaso extremadamente alto, retrasó de manera significativa el progreso en el desarrollo de los nuevos diseños de ATT y la aceptación limitada entre los cirujanos de tobillo y pie, hizo que la artrodesis de tobillo fuese la única opción de tratamiento razonable para pacientes con osteoartritis avanzada de tobillo.
Diseños ATT de primera generación tuvieron índices inaceptablemente altos de fracasos y complicaciones (10,11). Prótesis más modernas han tenido resultados alentadores a mediano plazo debido a técnicas quirúrgicas más refinadas y mejoras en los diseños (12–16). Los diseños más modernos requieren menos resección de hueso pero estabilidad de los ligamentos, permiten mayor rotación axial (12,14). Sin embargo, los resultados alentadores a mediano plazo (12–16), se mantienen moderados por la dificultad de perfeccionar la técnica quirúrgica y las complicaciones inherentes al procedimiento (17).
Resultados poco alentadores de las ATT de primera generación han sugerido claramente que solamente a través de una mejora considerable en el diseño de la prótesis (e.g. mejorar la estabilidad intrínseca); un cambio de la fijación principal (e.g. fijación sin cemento y el uso de superficies biológicas para una mejor integración ósea); y un enfoque anatómico mejor (e.g. para evitar complicaciones perioperatorias tales como dificultad para sanar las heridas o infección), ayudaría a la ATT ser aceptada como una alternativa de tratamiento para pacientes con osteoartritis del tobillo avanzado. Por lo tanto, un análisis minucioso de los motivos más frecuentes de fracaso en las ATT de primera generación fue crucial y esencial para el desarrollo de los diseños de segunda generación. Los cinco diseños de reemplazo de ATT de segunda generación más importantes -las prótesis Agility, Buechel-Pappas, HINTEGRA, STAR, y TNK s- han sido utilizados en pacientes con osteoartritis avanzado de tobillo con resultados a mediano y alentadores a largo plazo (12–16,22).
Hoy en día, distintos diseños de tobillo están disponibles, los cuales pueden ser divididos en dos grupos principales: sistemas de dos y tres componentes (23).
Una adecuada biomecánica y adhesión entre el hueso huésped y el implante son fundamentales para el éxito de la ATT. Resección ósea excesiva en hasta 17mm en el lado tibial y 7mm en el lado del astrágalo tiene como resultado colocar el implante en hueso esponjoso blando que fracasó en soportar la interfaz del implante al hueso, causando la subsidencia del implante con la carga (18). Los implantes tibiales demasiado chicos o de forma no-anatómicas tienden a hundirse en el hueso esponjoso blando (19). La superficie tibial restante era obviamente demasiado débil para soporte de las cargas impuestas por las prótesis. Por lo tanto, por el lado del huésped, la integridad ósea de la tibia distal debería ser conservada lo más posible con una resección ósea mínima y la conservación del borde cortical. En el lado de la prótesis, se deberían agrandar los componentes para lograr cubrir completamente el hueso subcondral y obtener el soporte adecuado en el borde cortical.
Una prótesis con menisco móvil puede lograr congruencia absoluta sobre el rango completo de movimiento de la articulación con componentes mínimamente constreñidos, con el fin de permitir que los tejidos blandos sigan controlando el movimiento fisiológico en la articulación. El equilibrio apropiado de los ligamentos del tobillo es obligatorio para poder obtener la estabilidad y alineación del tobillo reemplazado. El desequilibrio de los ligamentos puede resultar en dolor, un aumento de estrés en la interfaz del implante de hueso y un desgaste PE mayor e inestabilidad (3,17,21). Esto implica la necesidad de alta estabilidad intrínseca y transmisión óptima de carga en una prótesis de tobillo, lo cual sólo puede ser logrado con superficies que sean lo más anatómicas posible (3).
La solución del autorEn un intento para responder a los problemas descubiertos en los primeros diseños de tobillo, el autor principal (Beat Hintermann) desarrolló la prótesis de tobillo HINTEGRA como un nuevo concepto de prótesis de tobillo (figura 1). La innovación principal fue un área plana de recubrimiento para un componente tibial con forma anatómica, para poder utilizar todo el área de resección del metafisis tibial para apoyo óseo y evitar osteopenia asociada al uso de implantes protésicos. El componente talar tiene una forma anatómica con un radio más corto en el lado medial. Las dos interfaces entre los componentes metálicos y el inserto PE son paralelos para otorgar estabilidad al plano coronal. Mientras que el diseño inicial del tobillo HINTEGRA ha mostrado algunos problemas de la estabilidad de los componentes a mediano y largo plazo, se lograron mejoras agregando tetones al componente talar y titanio líquido en el revestimiento poroso. Esta prótesis nueva, de tres componentes, requiere resección mínima de hueso, retiene el borde cortical completo de la tibia distal, tiene componentes más grandes y superficies con formas anatómicas. Debido a la fijación sin vástagos a la tibia distal, permite soportar toda la carga del peso desde un comienzo posterior a la cirugía.
Indicaciones para una Artroplastía Total de TobilloAmbos osteoartritis primaria (e.g. enfermedad degenerativa) y postraumática son indicaciones para ATT. Otras indicaciones frecuentes para ATT son artritis sistémica (e.g. artritis reumatoide) y osteoartritis secundaria. Osteoartritis secundaria también ha mostrado estar asociada con algunas enfermedades y/o patologías subyacentes tales como hemofilia, hemocromatosis hereditaria, gota, artritis postinfecciosa y necrosis avascular del astrágalo.
Pacientes con osteoartritis bilateral de los tobillos son buenos candidatos para ATT, debido a que la fusión de tobillo bilateral puede no ser el procedimiento quirúrgico más óptimo en este tipo de pacientes, dado su influencia perjudicial en la marcha y resultados funcionales.
Una indicación para ATT especial es el rescate de una ATT fallida (24). Uno de los aspectos más críticos en la artroplastia de revisión es la calidad y cantidad de masa ósea restante, para asegurar la estabilidad a largo plazo de los componentes protésicos. Por lo tanto, si la masa ósea residual es insuficiente, la fusión de tobillo debería ser realizada en estos pacientes. Otra indicación especial para ATT es el rescate de una falta de unión o mala unión en una fusión de tobillo. Sin embargo, el rescate de una fusión de tobillo y convertirlo a una ATT es un procedimiento altamente técnico y exigente, lo cual solamente debería ser realizado si existe una reserva ósea adecuada y si las condiciones de los tejidos blandos lo permiten (25). Este procedimiento quirúrgico muestra resultados prometedores a mediano plazo con una bajo índice de complicaciones intraoperatorias y postoperatorias si es realizada por un cirujano especialista en pie y tobillo con mucha experiencia.
Contraindicaciones para Artroplastia Total de TobilloLas contraindicaciones categóricas para ATT son: infecciones crónicas o agudas, necrosis avascular de más de un tercio del astrágalo, trastornos neuromusculares, neuroartropatia (artropatía de Charcot del mediopié y/o retropié) y síndrome diabético con poli neuropatía. Pacientes con inestabilidad inmanejable y/o alineación incorrecta que no puede ser corregida satisfactoriamente con procedimientos adicionales (e.g. osteotomías correctivas), no deberían ser considerados para una ATT. Exigencias altas para actividad física (e.g. deportes de contacto, salto) son otra contraindicación para ATT. Alergia o intolerancia al metal documentada o sospechada es una contraindicación poco frecuente para ATT; sin embargo, debería ser excluida preoperatoriamente.
Las contraindicaciones relativas para ATT son: osteoporosis severa, terapia inmunosupresora y síndrome diabético sin poli neuropatía. Pacientes con mayor exigencia para actividad física (e.g. trotar, tenis, esquí) deberían ser informados sobre la posible falla de la prótesis debido a un aumento en el desgaste y un índice mayor de aflojamiento aséptico.
“Candidato Ideal” para Artroplastía Total de TobilloBasado en nuestra experiencia clínica, el “candidato ideal” para ATT es/tiene:
- -
De mediana edad o anciano
- -
Con movilidad razonable
- -
Comorbilidades insignificantes
- -
Bajas exigencias para actividad física (e.g. trekking, natación, golf, ciclismo)
- -
No es obeso / sin sobrepeso (índice de masa corporal normal o baja sin embargo, obesidad no es una contraindicación para ATT (41)
- -
Buena reserva ósea
- -
Retropié bien alineado y estable
- -
Tejidos blandos en buenas condiciones (e.g. sin cirugías previas del tobillo/pie)
- -
Sin deterioro neurovascular de la extremidad inferior
Primero, todos los informes y antecedentes médicos (e.g. informes quirúrgicos) y estudios de imágenes deberían ser recolectados y analizados cuidadosamente. Segundo, una evaluación cuidadosa del historial del paciente debería ser realizado con énfasis específico en los siguientes puntos: dolor actual, limitaciones en las actividades cotidianas, actividades deportivas, y los tratamientos previos y actuales. Pacientes con cualquiera de las contraindicaciones categóricas previamente mencionados deberían ser excluidos. Si fuese necesario, una consulta con el departamento de neurología y/o medicina interna debería ser realizada previa planificación de la cirugía.
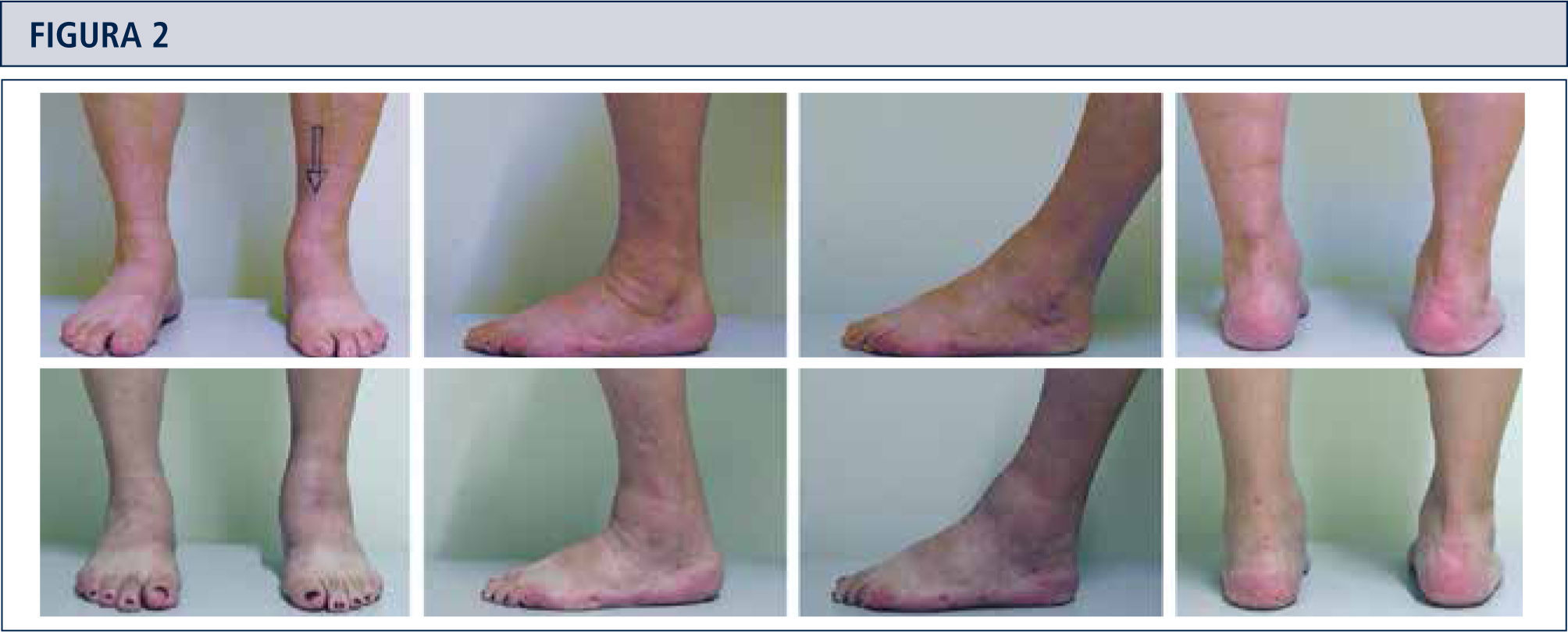
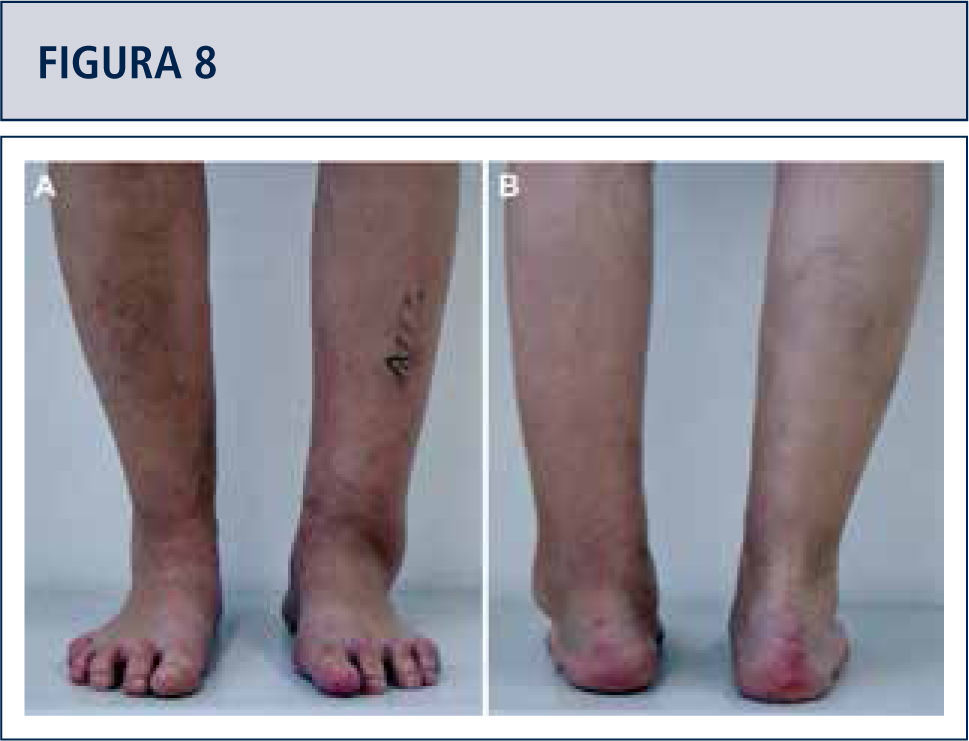
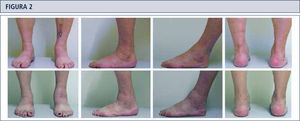
El examen físico de rutina incluye una inspección cuidadosa del pie y tobillo mientras el paciente camina o está de pie y se debe prestar atención especial a las deformidades obvias y la condición de la piel y tejidos blandos (figura 2). La estabilidad del retropié debería ser evaluada manualmente con el paciente sentado. La alineación del tobillo es evaluada mientras el paciente está de pie. Se determina el rango de movimiento del tobillo a través de un goniómetro colocado en el borde lateral de la pierna y el pie. Todas las medidas del goniómetro son realizadas en la posición de carga de peso.
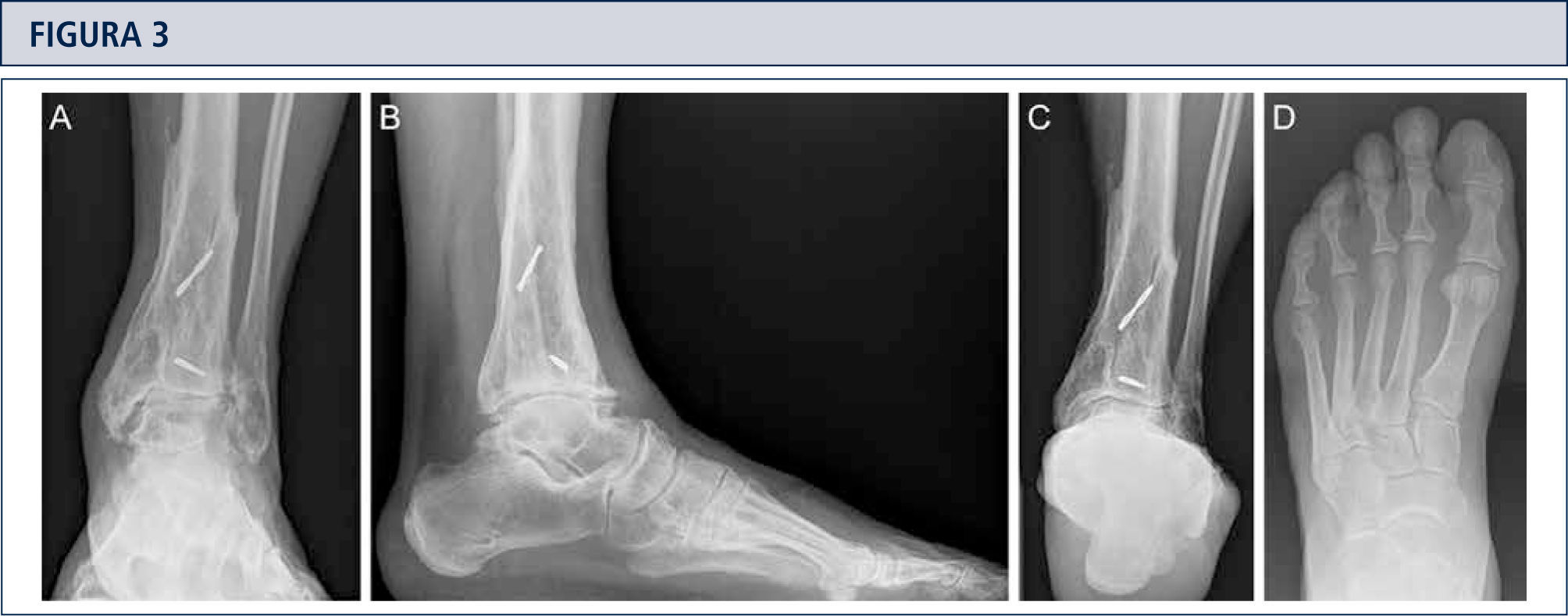
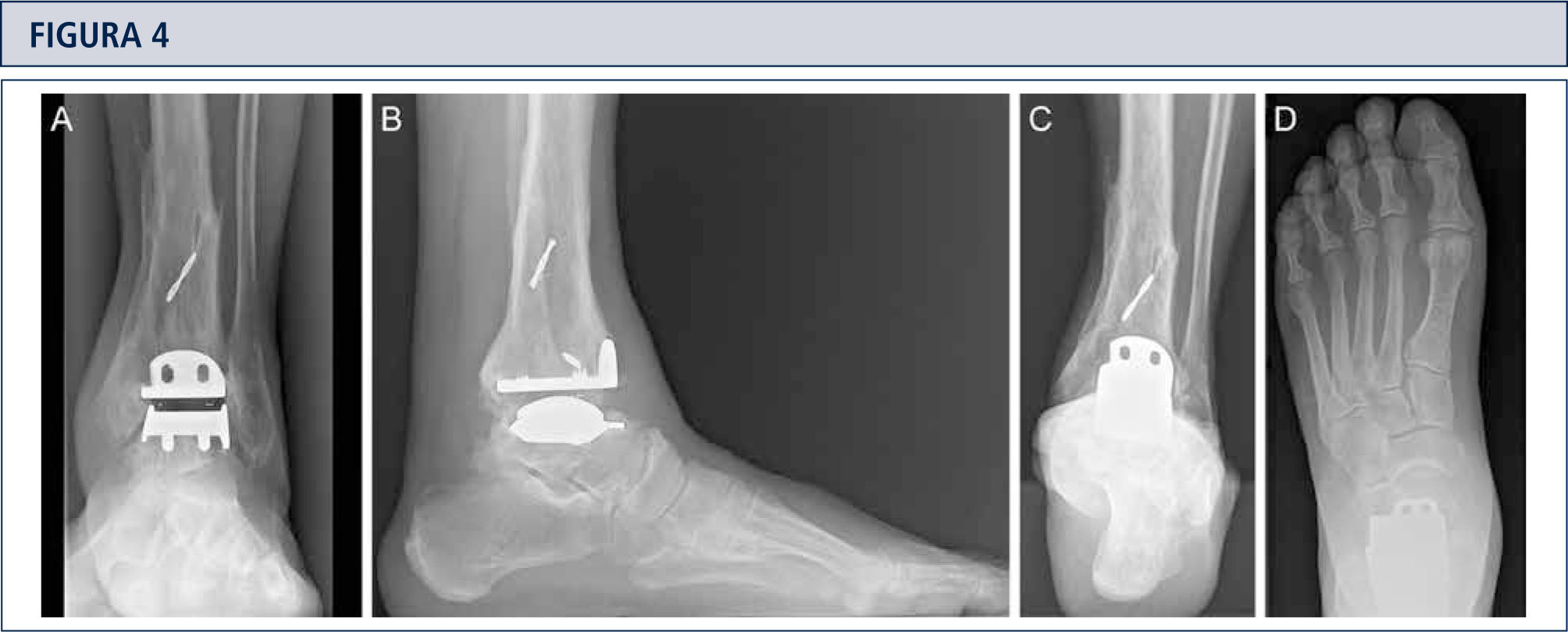
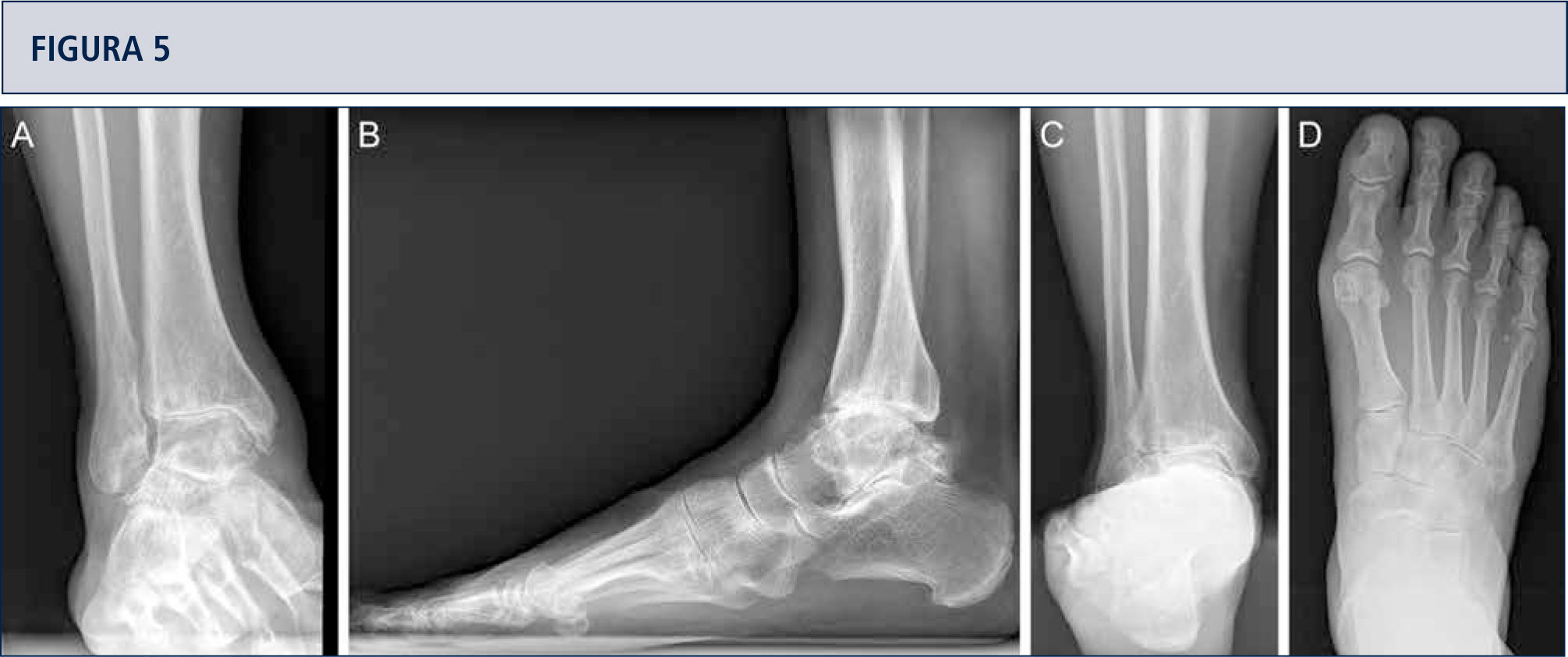
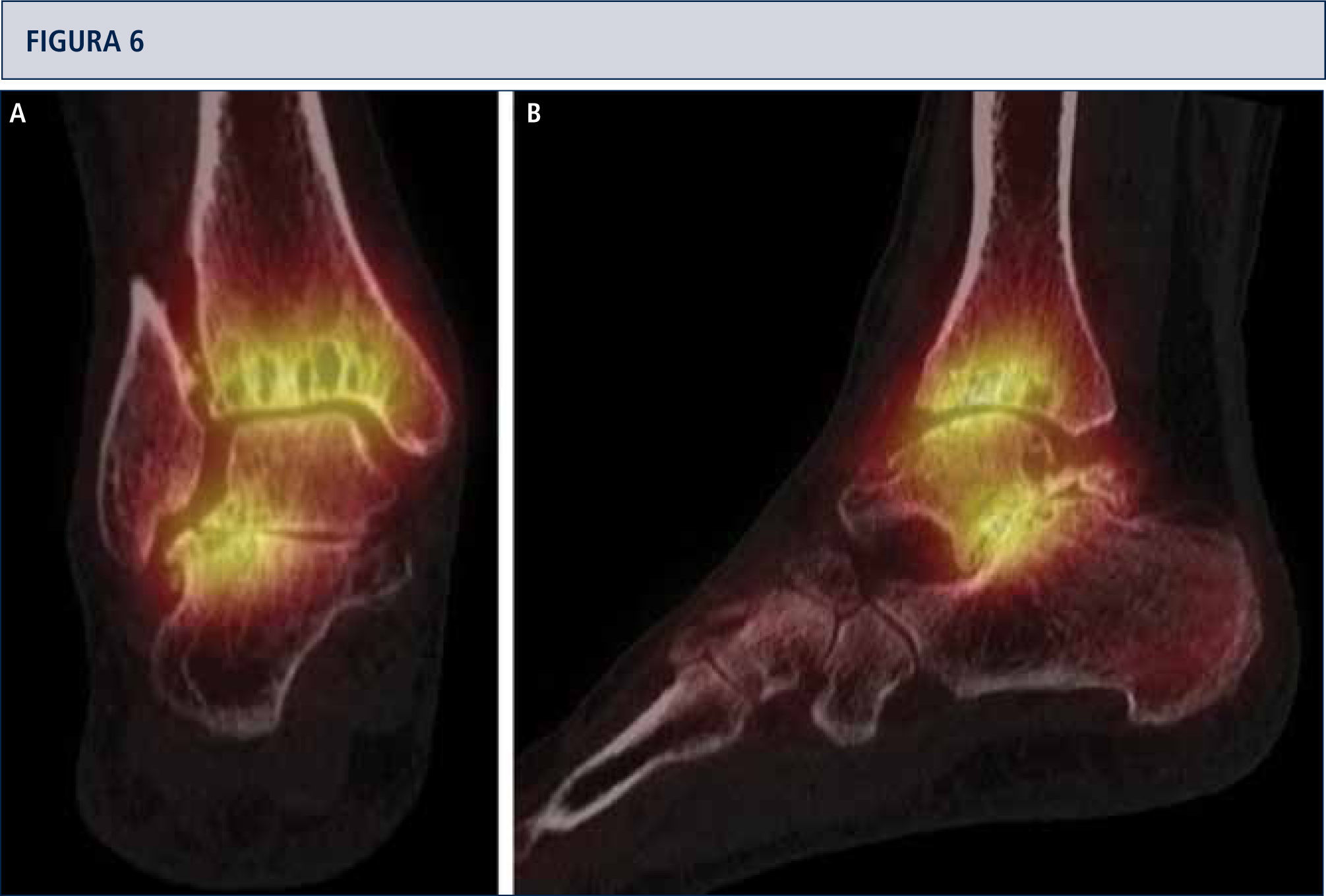
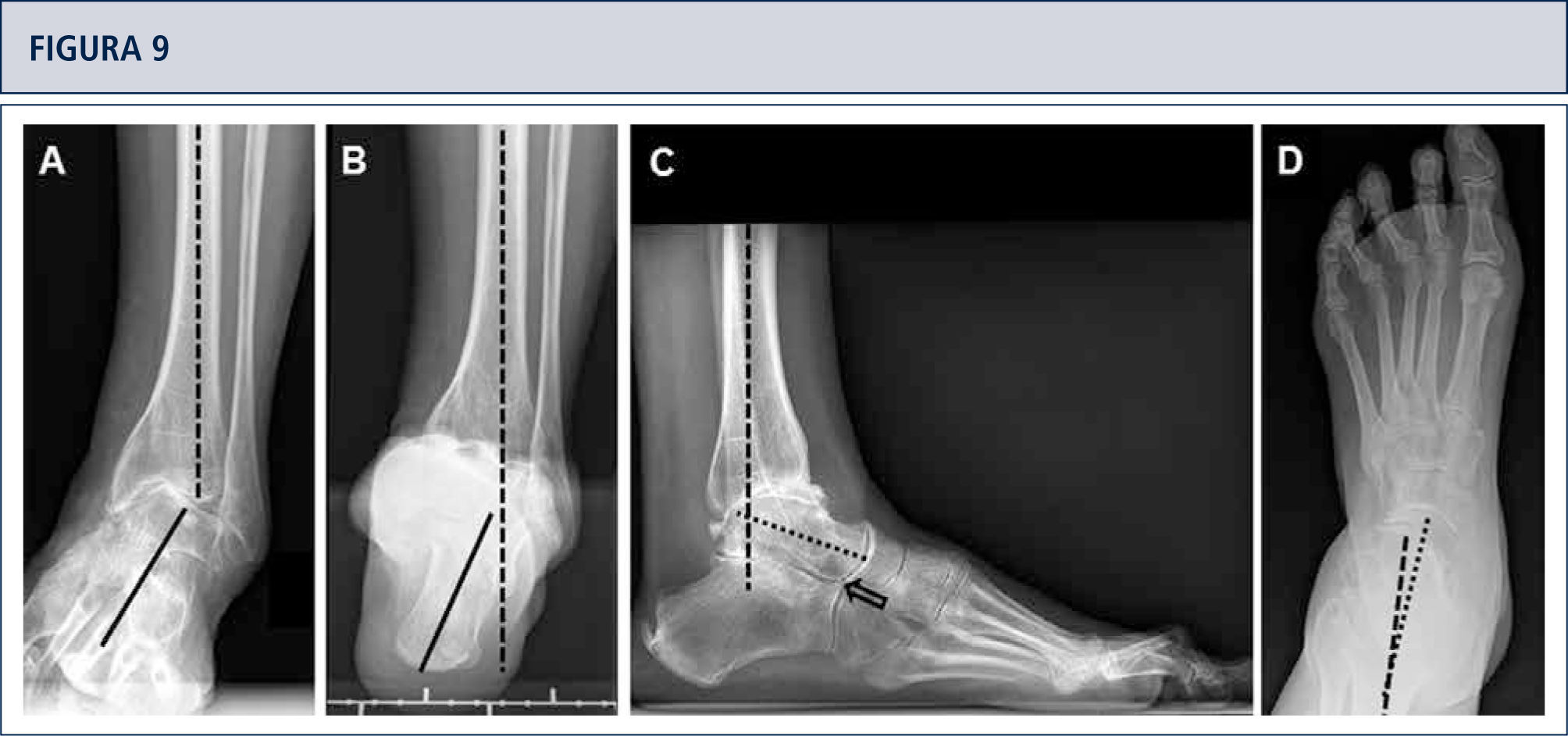
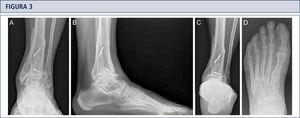
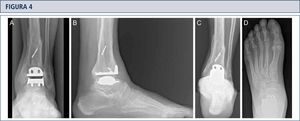
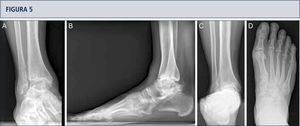
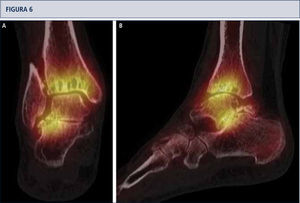
Evaluación RadiográficaLa evaluación radiográfica de los tobillos afectados es realizada utilizando radiografías en carga incluyendo imágenes anteroposterior del pie y tobillo y una imagen lateral del pie (figura 3 A,B,D). Se deberían utilizar solamente radiografías en carga para la evaluación de la alineación y biomecánica del pie y tobillo debido a que las radiografías sin carga son frecuentemente engañadoras. Además, estar de pie puede ayudar a estandarizar la técnica radiográfica lo cual permite una comparación entre las radiografías pre y postoperatorias más confiables (figuras 3 y 4). La proyección de Saltzman debería ser utilizada para evaluar la alineación inframaleolar (figura 3C). La alineación del tobillo supramaleolar debería ser evaluada en el plano sagital y coronal midiendo el ángulo tibial distal medial y el ángulo tibial distal anterior respectivamente (26). En pacientes con cambios degenerativos de las articulaciones adyacentes puede ser útil un SPECT-TC que nos puede asistir en la evaluación de los cambios morfológicos y sus actividades biológicas (figuras 5–7) (27). No recomendamos usar resonancias magnéticas de manera frecuente en pacientes con osteoartritis del tobillo. Sin embargo, esta herramienta de diagnóstico puede ser útil para evaluar lesiones o cambios morfológicos de los tendones y estructuras de los ligamentos, y para evaluar la ubicación y grado de necrosis avascular del astrágalo y/o tibia.
Evaluación de seguimiento a los 8 años (mismo paciente que en Fig. 2): Radiografías bajo carga realizadas con la misma técnica bajo fluoroscopía permiten un análisis preciso. A) vista ántero-posterior del tobillo; B); vista lateral del pie C), vista de alineación de Saltzman; D) vista ántero-posterior del pie.
Evaluación preoperatoria en artrosis avanzada dolorosa en una mujer de 53 años. 19 años después de un esguince severo de tobillo. La evaluación radiográfica muestra un grado avanzado de artrosis de tobillo con la formación de un quiste subcondral bipolar, una leve extrusión anterior del astrágalo y una estabilidad peri-talar con la consecuente inclinación valgo del astrágalo con respecto al calcáneo. A) vista antero-posterior del tobillo; B) vista lateral del pie; C), vista de alineación de Saltzman; D) vista antero-posterior del pie.
SPECT-TC muestra un proceso activo del tobillo y en la articulación subtalar, este examen ayudó a identificar la fuente del dolor. Basado en esto, una artroplastia total combinada con una artrodesis subtalar se realizó (mismo paciente que en Fig. 5). A) vista plano coronal; B) vista plano sagital.
Siete años después de la cirugía, el paciente está muy satisfecho con el resultado. Radiografías muestran un tobillo bien equilibrado y los implantes estables. A) vista anteroposterior del tobillo; B) vista lateral del pie; C), vista de alineación de Saltzman; D) vista antero-posterior del pie.
Se utiliza anestesia regional o general para este procedimiento. Se coloca el paciente en una posición supina y se aplica un torniquete neumático. Se administra sólo una dosis preoperatoria de cefalosporina de segunda generación.
Se realiza una incisión longitudinal anterior para exponer el retináculo extensor el cual es diseccionado por el borde lateral del tendón tibial anterior. Posteriormente, se extirpa la cápsula articular y los osteofitos óseos en la tibia y en el cuello del astrágalo. Se coloca el bloque de corte tibial alineado a la tuberosidad tibial anterior como el hito anatómico proximal y al medio del borde tibiotalar como el hito anatómico distal. El borde anterior de la tibia sirve para alinear la guía de corte. El bloque de resección mantiene la inclinación natural del plafón tibial de 4°. Se resecan 2 a 3mm de la plafond tibial utilizando una sierra oscilante. Se realiza un debridamiento cuidadoso de la capsula posterior y se extirpa toda la osificación si fuese necesario. Se utiliza un calibrador de mediación para determinar el tamaño del componente tibial. Se inserta el componente tibial para evaluar si la alineación y el encaje son correctos. En el caso de un encaje inadecuado del borde anterior de la tibia, se realiza la resección correspondiente.
El bloque de resección es colocado en el bloque de corte tibial y se aplica máxima distracción al tobillo para poder tensionar los ligamentos colaterales del complejo lateral de la articulación del tobillo. Mientras se sostiene el pie en una posición neutra, se fija la guía de corte talar al astrágalo con dos clavos. Una vez realizado el corte de resección horizontal del astrágalo a través de la ranura de corte utilizando la sierra oscilante, el bloque de resección se retira. Un espaciador de 12mm, responsable por el grosor mínimo de los tres componentes de las prótesis, es insertado para comprobar si se ha resecado o no la cantidad de hueso suficiente. Generalmente, el tamaño del bloque de resección talar es seleccionado de acuerdo a la medida del componente tibial. En el caso de que es significativamente más pequeño que el área de resección talar, e.g. más de 3mm a la izquierda en el lado lateral y medial, se selecciona un bloque de resección un tamaño más grande. En el caso de que es significativamente más grande que el área de resección talar, e.g. menos de 1mm a la izquierda del lado lateral y medial, se selecciona el bloque de resección un tamaño más pequeño. Se posiciona el bloque de resección talar con sus dos ganchos al astrágalo posterior y paralelo al borde medial del área de resección, lo cual generalmente resulta en la alineación correcta al eje longitudinal del pie, e.g. se dirige la manilla por el segundo rayo del pie sostenido en una posición plantígrado. En esta posición, se fija el bloque de resección al astrágalo con dos a cuatro clavos que luego sirve para realizar los cortes de resección talar lateral, medial y posterior. La prueba de componente talar es impactada. Una vez logrado el encaje apropiado, se realiza la resección anterior y se hace dos perforaciones para los tetones.
Se revisan las superficies talar y tibial para corregir quistes o defectos. Si hay quistes o deformidades presentes, son desbridados hasta hueso vital y rellenados con la matriz de hueso (Isotis Orthobiologics US, Integra, Plainsboro, Nueva Jersey). Los componentes protésicos finales son insertados con la técnica press-fit utilizando un martillo y el impactor correspondiente: primero el componente talar, luego, el componente tibial y finalmente el inserto móvil. Se utiliza fluoroscopía para revisar la posición de los implantes.
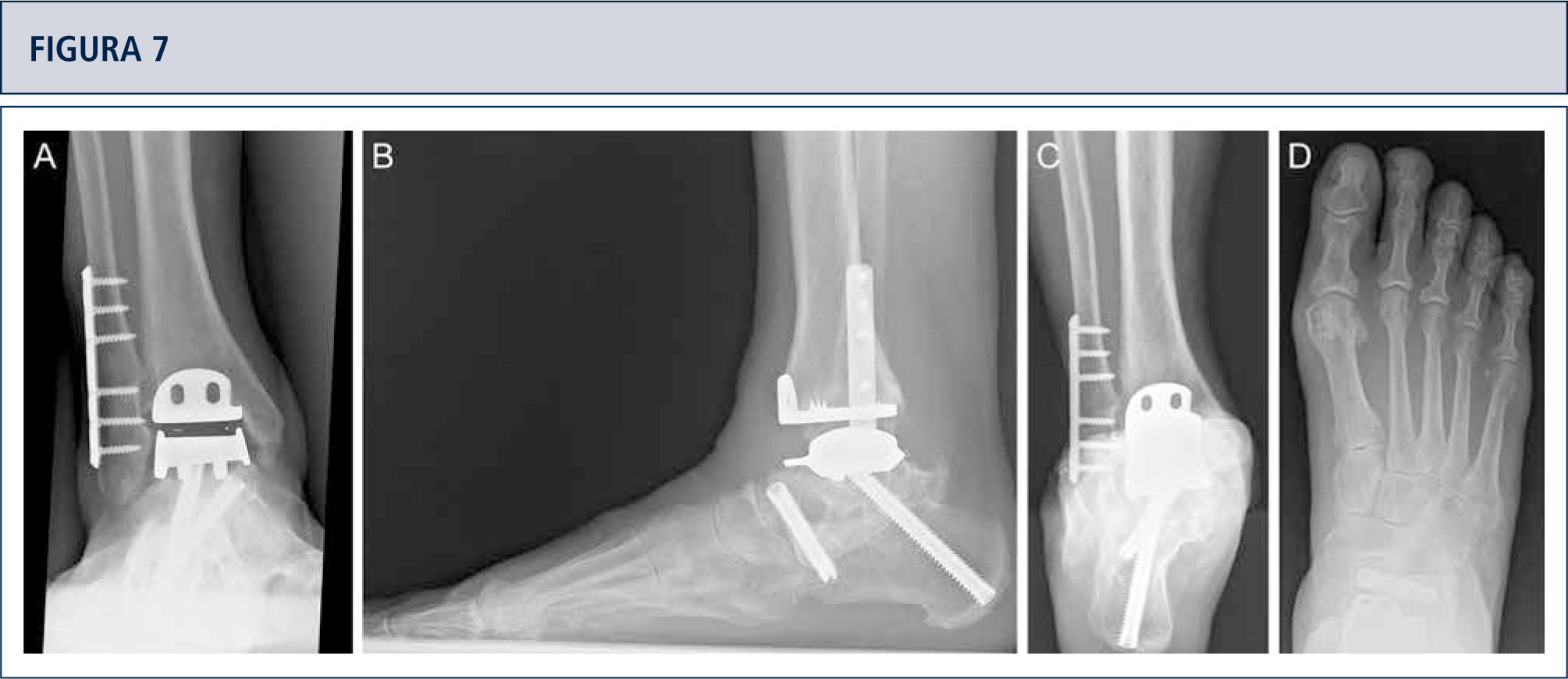
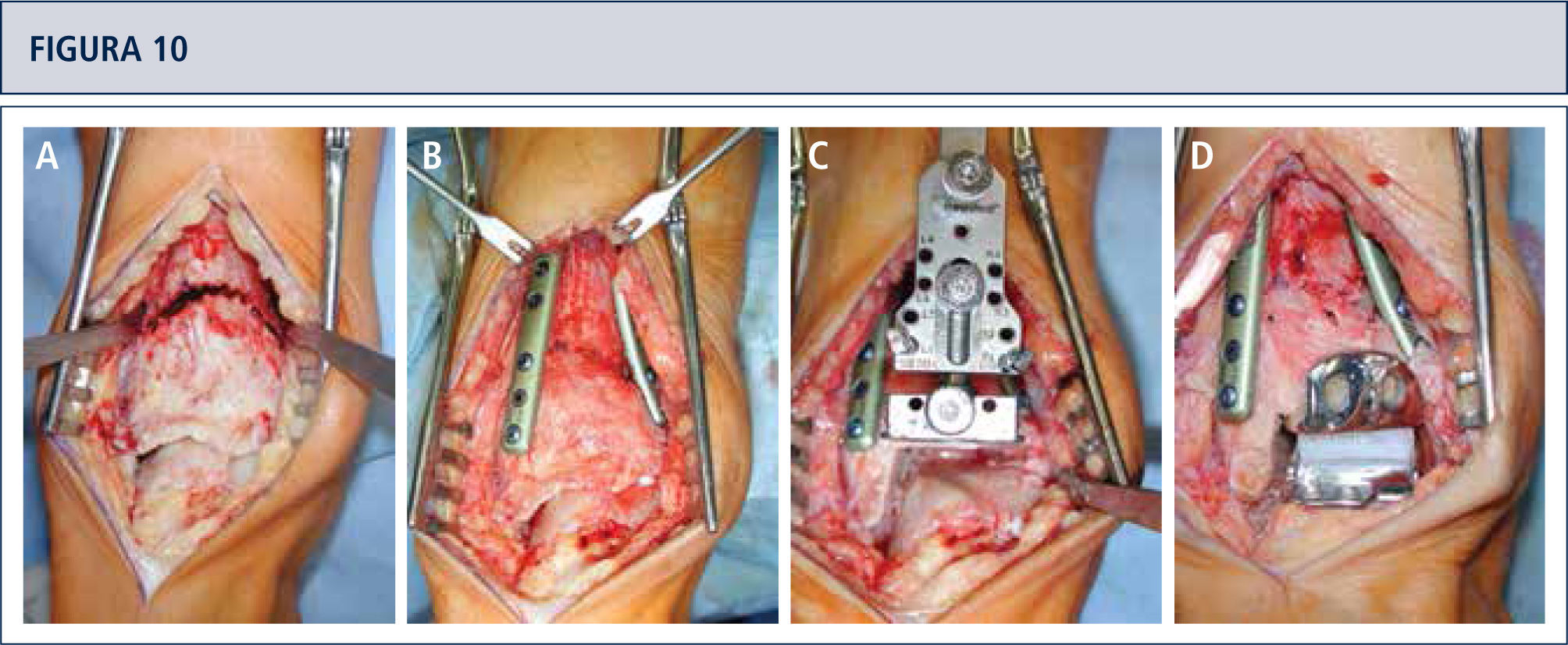
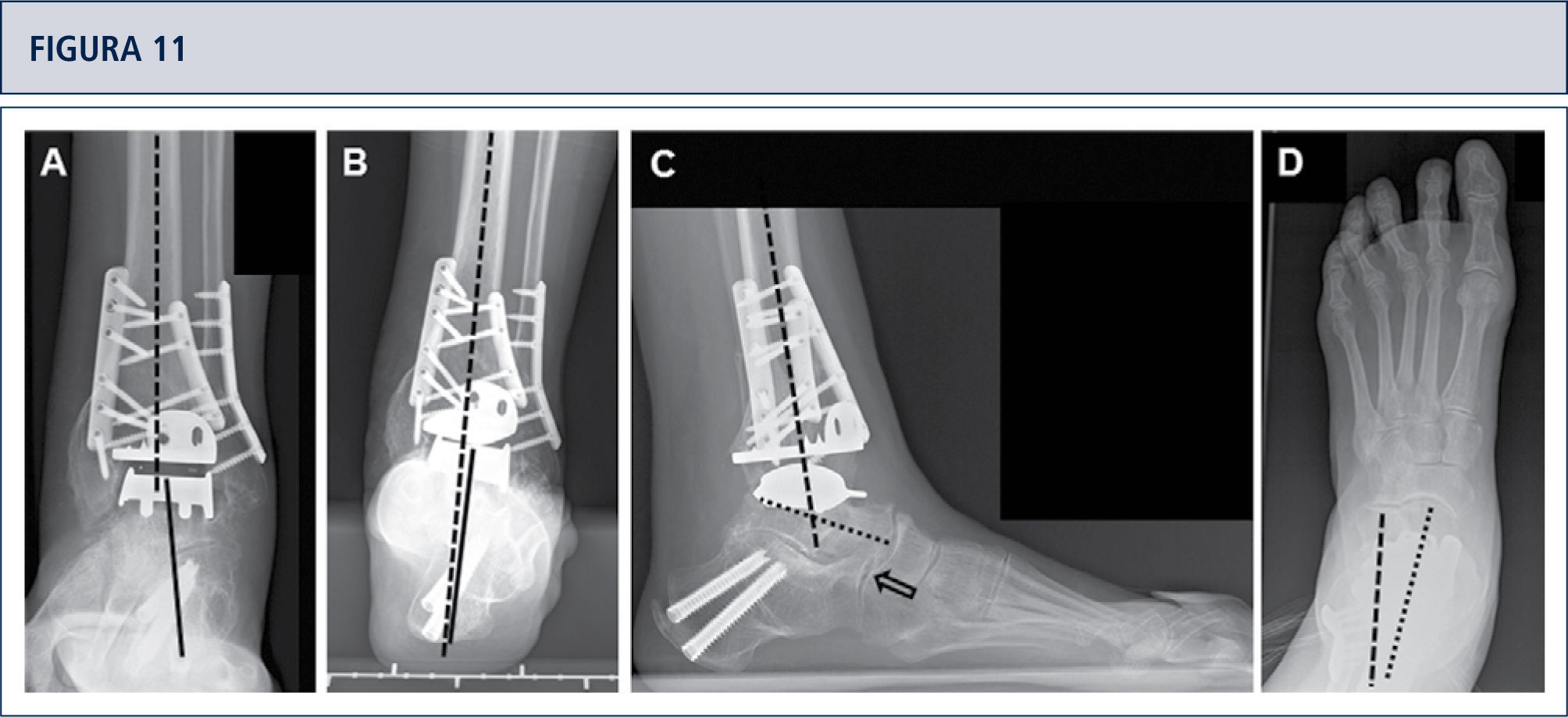
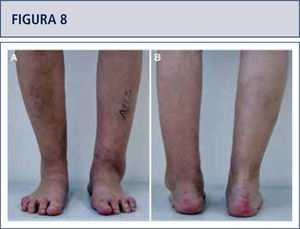
Si fuese necesario, se lleva a cabo cirugías adicionales para equilibrar (figuras 8–11) y estabilizar el tobillo (figura 7). Después, la articulación es cerrada sobre un drenaje con suturas continuas de retináculo extensor, y suturas interrumpidas de la piel.
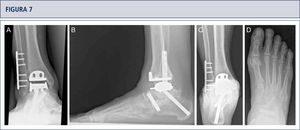
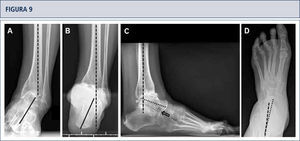
Evaluación preoperatoria evaluación radiográfica (mismo paciente que en Fig. 8): Radiografías con carga A) vista ántero-posterior del tobillo mostrando una inclinación del varo de >30°; B) vista de alineación de Saltzman mostrando una mal alineación varo significativa del talón; C), vista lateral del pie mostrando una horizontalización del astrágalo; D) vista ántero-posterior del pie mostrando una rotación del astrágalo con un ángulo astrágalo-calcáneo disminuido.
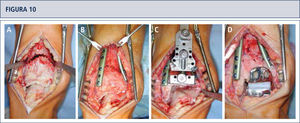
Intraoperatorio (mismo paciente que en Fig. 8). A) Se realizó una osteotomía en cúpula de la tibia distal; B) después de la osteotomía del peroné, la tibia distal fue rotada hasta lograr una línea articular neutra, luego se fijó dos placas; C) resección de la tibia distal utilizando el bloque de resección tibial que estaba alineado por el eje tibial; D) situación final posterior a ATT. Además de una corrección supramaleolar, se realizó una osteotomía por medial del calcáneo para alinear adecuadamente el talón.
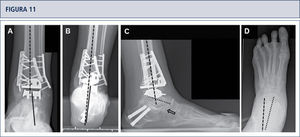
Cinco años posteriores a la cirugía, el paciente estaba altamente conforme con el resultado. Radiografías muestran un tobillo bien equilibrado y con implantes estables. A) vista ántero-posterior mostrando un astrágalo estable en la mortaja tibio-astragalina; B) vista de alineación de Saltzman del complejo de la articulación del tobillo bien alineado; C), vista lateral del pie mostrando una posición normalizada del astrágalo (flexión plantar con superposición del calcáneo en 20%); D) vista ántero-posterior del pie mostrando una posición normalizada del astrágalo (ángulo astrágalo-calcáneo de 28°).
Después de una revisión fluoroscópica final, la herida se cierra por capas. Se aplica un vendaje y se utiliza una férula para mantener el pie en una posición neutral.
ATT en Osteoartritis Varo del TobilloEn pacientes con una articulación tibiotalar incongruente, se puede abordar la contractura de la articulación en el lado medial por una resección de osteofitos del maléolo medial. Si la contractura medial aún persiste, se puede realizar una liberación quirúrgica del ligamento deltoideo. Como alternativa, preferimos una osteotomía tipo flip del maléolo medial para alargarlo y alinearlo al astrágalo.
Luego de realizar la corrección del varo proximal, se debería comprobar clínicamente la alineación del retropié utilizando fluoroscopia. En pacientes que persista el varo del tobillo, se puede corregir la deformidad con una osteotomía de Dwyero una osteotomía en forma de z del calcáneo. En pacientes con cambios degenerativos progresivos de la articulación subtalar, se puede considerar una artrodesis subtalar.
En pacientes con inestabilidad de los ligamentos laterales, se debería realizar una reparación anatómica del complejo de ligamentos laterales utilizando anclas de suturas. En pacientes con tejidos insuficientes de ligamentos, se puede considerar un aumento con un injerto de tendón plantaris libre para la reconstrucción del fibulotalar anterior y fibulocalcáneo. Además, la transferencia del tendón del peroneo largo al peroneo corto puede proporcionar una estabilización de tejidos blandos confiable y reducir el momento de inversión del primer rayo.
Luego de la corrección del retropié y estabilización del complejo del tobillo en pacientes en que persista la flexión plantar del primer rayo, se debe realizar una osteotomía de dorsiflexión del primer metatarsiano o hueso cuneiforme medial que permitirá abordar la posición de pronación. En pacientes con mal alineación en varo del retropié, se observan frecuentemente contracturas equinas lo cual conlleva a una dorsiflexión del tobillo limitada. Se puede realizar un alargamiento del tendón de aquiles percutáneo o recesión del gastrocnemio medial. Sin embargo, los cirujanos deben tener presente evitar el fracaso de triple hemisección en la movilización del tobillo.
ATT en Osteoartritis Valgo del TobilloEn pacientes con mal alineación en valgo de la tibia distal mayor a 5°, sugerimos una osteotomía correctiva supramaleolar. Después de la corrección supramaleolar, se debe comprobar clínicamente la posición del talón utilizando fluoroscopia. Pacientes con deformidad valgo inframaleolar restante, se debería llevar a cabo una osteotomía de desplazamiento medial del calcáneo con el fin de lograr una alineación neutral del tobillo (0°–5° de valgo). Pacientes con contracturas subtalar significativas y/o cambios degenerativos de la articulación subtalar deberían ser sometidos a una artrodesis subtalar. En el caso de deformidad de pie plano avanzado, se podría considerar una artrodesis triple. En pacientes con inestabilidad ligamentaria significativa, se debería realizar la reconstrucción de los ligamentos mediales y/o laterales.
Cuidados PostoperatoriosSe retira el drenaje de la herida después de 24 horas. Después de dos días, se cambia el vendaje y la férula. Se utiliza un manguito de pie neumático para reducir edema postoperatorio. Todos los pacientes reciben tromboprofilaxis con heparina de bajo peso molecular subcutánea (Fragmin, 5000IU; Pfizer AG, Zürich, Suiza). Se inicia este tratamiento 12 horas previas a la cirugía y se continúa diariamente por seis semanas después de la cirugía. Cuando la incisión está seca -generalmente tres a cuatro días posterior a la cirugía- se utiliza una caminadora estable (VACOped; OPED, Cham, Suiza) por seis semanas para movilizar la articulación. En el caso de cirugías adicionales para estabilizar el retropié, o para fusionar las articulaciones adyacentes, un Scotchcastes utilizado por ocho semanas. Se permite soportar la carga completa según la tolerancia del paciente, con la excepción de aquellos que fueron sometidos a una osteomatía correctiva de la tibia distal. Drenaje linfático y movimiento activo es permitido en aquellos pacientes que están utilizando una bota de marcha como parte de su tratamiento.
Después de que el paciente termina de usar la bota de marcha o Scotchcast, se continúa con el programa de rehabilitación, que incluye movimiento activo y pasivo del tobillo, elongación y fortalecimiento del tríceps sural, y ejercicios propioceptivos. En pacientes con edema persistente, recomendamos medias de compresión. Actividades deportivas de bajo nivel (e.g. trekking, natación, ciclismo, golf) y nivel normal (e.g. tenis, esquí) son permitidos de acuerdo al estado de recuperación, generalmente después de tres y seis meses, respectivamente. Sin embargo, deportes de contacto o actividades con fuerzas de impacto excesivas están prohibidas.
SeguimientoEl primer seguimiento clínico y radiográfico es realizado seis a ocho semanas posterior a la cirugía, para revisar el estado de los tejidos blandos, incluyendo la piel, la osteointegración y la posición de los componentes de la prótesis. Los seguimientos radiográficos y clínicos posteriores son realizados a los 4 meses, 12 meses y anualmente.
Seguimiento ClínicoPara poder realizar un análisis apropiado del resultado clínico, son utilizados los siguientes parámetros: medición clínica del rango de movimiento con un goniómetro por el borde lateral de la pierna y pie. Para evaluar el alivio de dolor postoperatorio, los pacientes calificaron su dolor con una escala análoga visual (EVA) de 0 puntos (sin dolor) a 10 puntos (dolor severo). Se calcula la puntuación del retropié según la Sociedad Ortopédica Americana del Pie y Tobillo. Los cuestionarios SF-36 son utilizados para evaluar la calidad de vida. Los pacientes indican su grado de satisfacción con el procedimiento usando una clasificación de Coughlin modificada para la escala de la categoría: muy satisfactorio, satisfactorio, parcialmente satisfactorio, e insatisfactorio. El nivel de actividad deportiva del paciente es documentado utilizando el score de Valderrabano: grado 0, ninguno; grado 1, moderado; grado 2, normal; grado 3, alto; y grado 4, elite. Se observó clínicamente la marcha y luego fue analizado usando una pedobarografia.
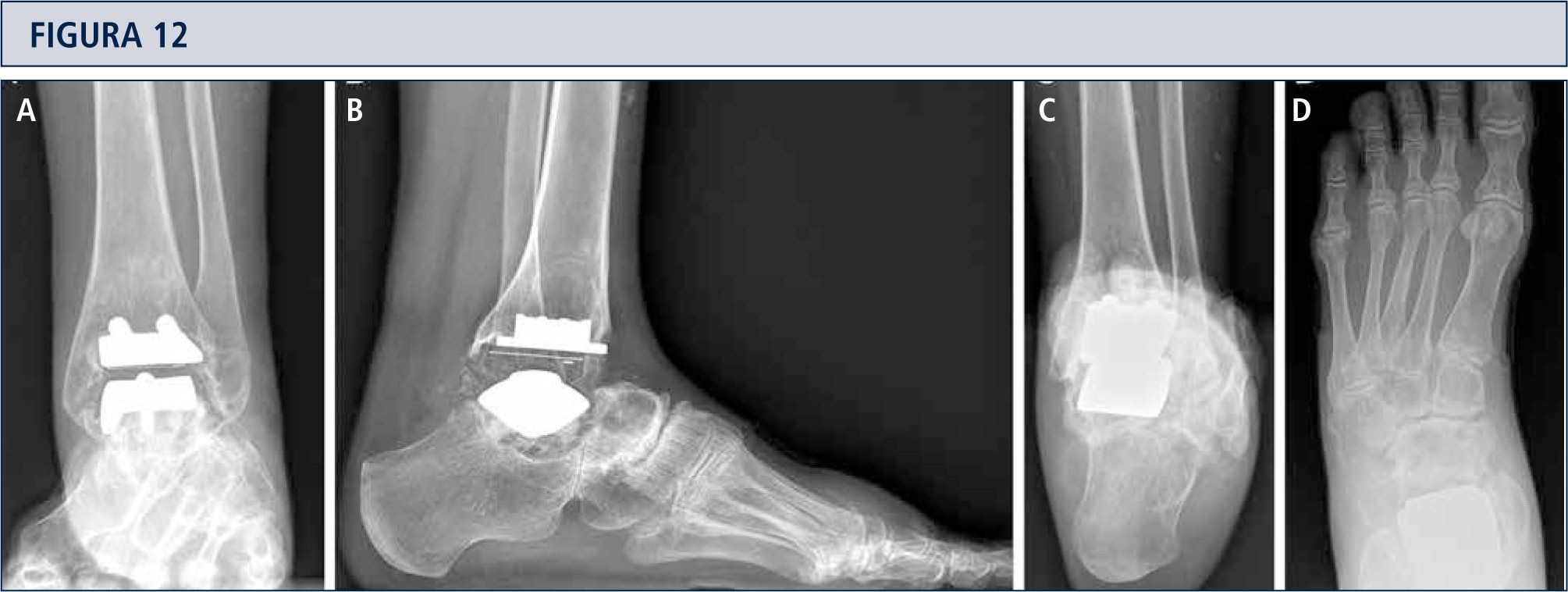
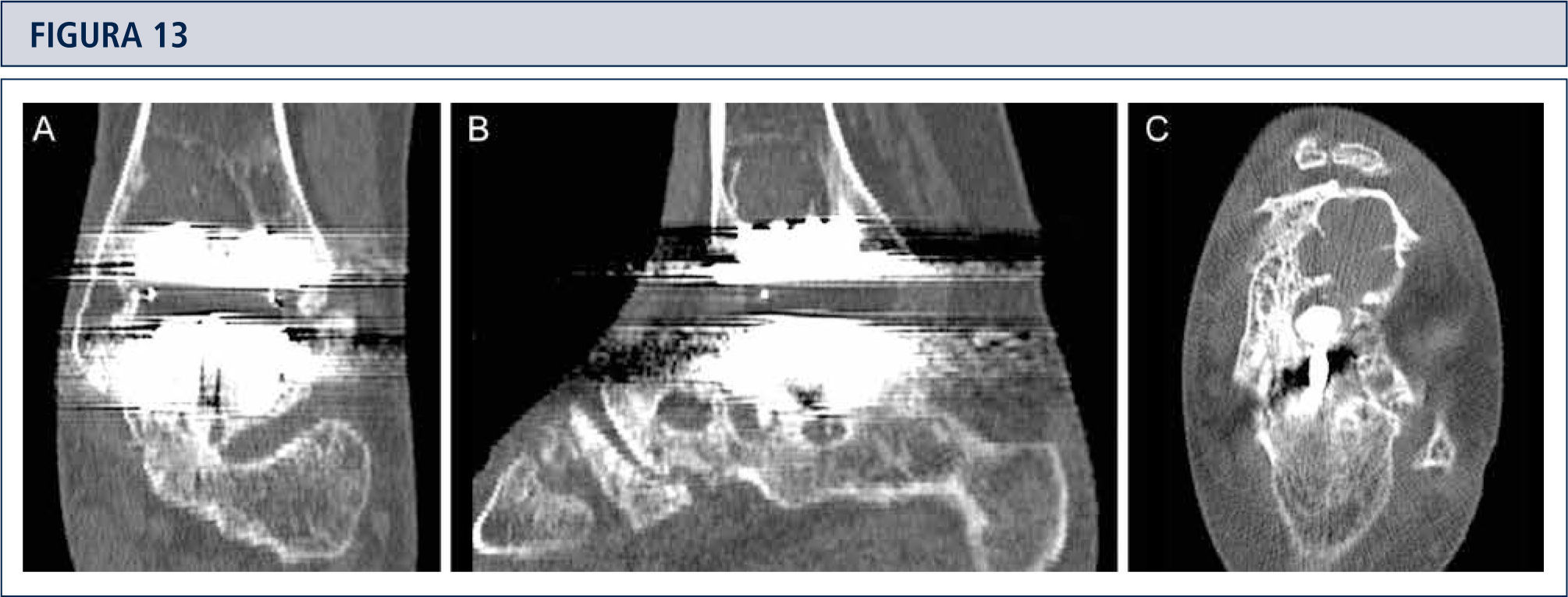
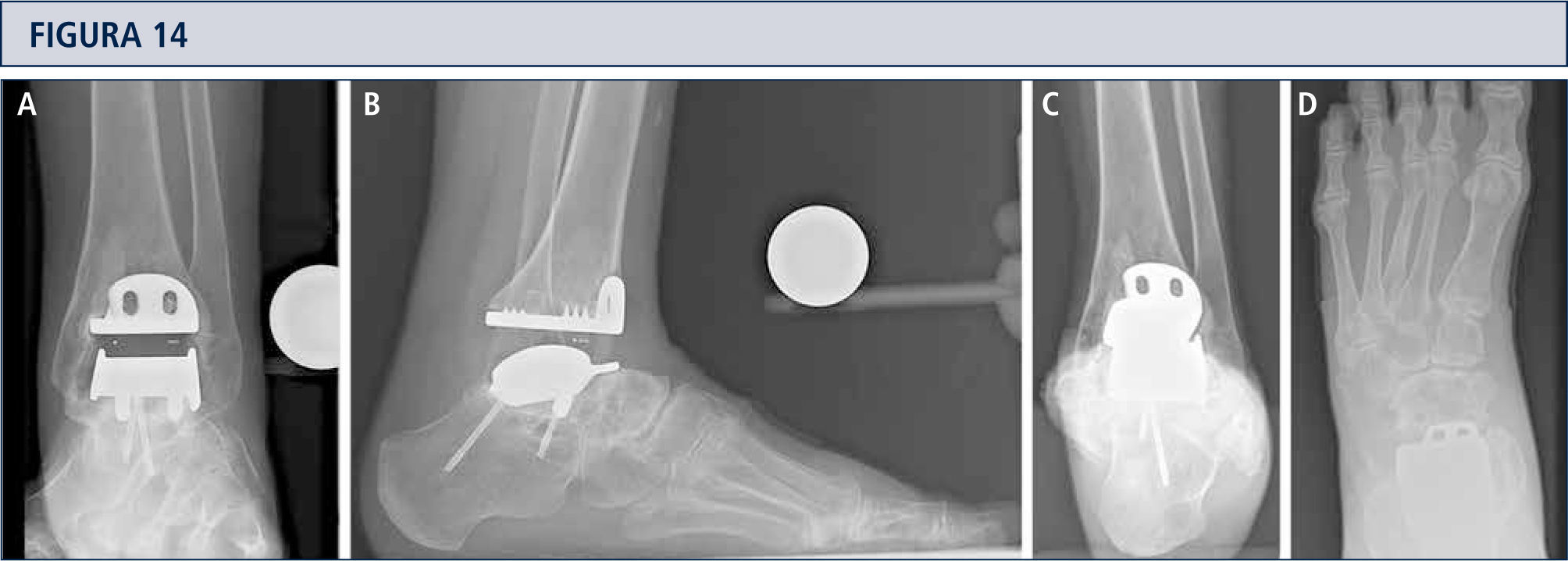
Seguimiento RadiológicoEvaluación radiográfica es realizada utilizando radiografías en carga fluoroscopia para estandarizar la técnica radiográfica. La alineación del retropié postoperatoria es evaluada utilizando la proyección Saltzman. Los valores angulares son utilizados para una evaluación estandarizada de los componentes de la prótesis: α-, (β-, y ángulos-γ. Por otro lado, ángulos-a y (β son utilizados para evaluar el componente tibial y medido entre el eje longitudinal de la tibia y la superficie articular del componente tibial en las imágenes lateral y anteroposterior respectivamente. Todas las radiografías son analizadas en relación a la ubicación y presencia de osificaciones heterotópicas. Las osificaciones heterotópicas son descritas de acuerdo a la clasificación de Brooker modificada: 0: sin osificación heterotópica; I: islas óseas dentro de los tejidos blandos en el tobillo; II y III: espolones óseos desde la tibia o astrágalo, reduciendo el espacio posterior de la articulación por <50% o >50%, respectivamente; IV: puentes óseos continuos entre la tibia y el astrágalo. Cambio en la posición de la base plana del componente tibial en más de 2° en relación al eje longitudinal de la tibia y/o una radiolucencia mayor a 2mm en la radiografía lateral o anteroposterior es definido como el aflojamiento del componente tibial. Reacomodación del componente del astrágalo en más de 5mm o un cambio de posición mayor a 5° en relación a la línea dibujada desde la parte superior de la articulación talonavicular a la tuberosidad del calcáneo es definido como el aflojamiento del componente talar. Debido al diseño de la prótesis, es difícil evaluar los cambios de posición del componente talar. Por lo tanto, en el caso de sospecha de aflojamiento o hundimiento, se debería realizar una tomografía computarizada o SPECT-CT. Un seguimiento minucioso es fundamental para planificar una revisión de ATT (figuras 12–14).
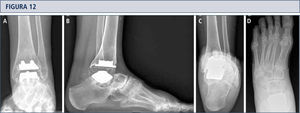
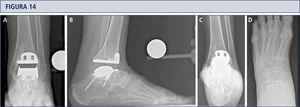
Mujer de 39 años con artritis reumatoide que presenta un tobillo doloroso 9 años posterior a una ATT (tobillo S.T.A.R). A) vista ántero-posterior del tobillo mostrando formación trabecular sobre los pernos por stress shielding y la formación de quiste; B); vista lateral del pie mostrando hundimiento del componente talar y formación de quiste extenso en el lado talar y tibial C), vista de alineación de Saltzman mostrando una mal alineación levemente en varo; D) vista ántero-posterior del pie mostrando una supinación y deformidad en aducto.
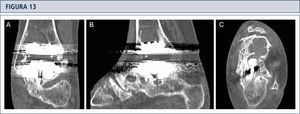
La tomografía computarizada confirma la formación de quistes (mismo paciente que Fig. 12). A) plano coronal; B) plano sagital, y C) plano horizontal.
3 años después de revisión ATT con tobillo HINTEGRA y relleno de quistes con aloinjerto (Tutoplast), los implantes están estables y el tobillo también. El paciente está muy conforme. A) vista AP del tobillo mostrando la incorporación completa del injerto e implantes estables; B); vista lateral del pie mostrando la incorporación completa del injerto e implantes estables; C), vista de alineación de Saltzman mostrando una mal alineación en varo mínimo a la izquierda; D) vista ántero-posterior del pie mostrando una supinación mínima y deformidad en aducto a izquierda.
Un metaanálisis reciente de 58 papers (7942 ATT) calculó la sobrevivencia global en un 89% a los 10 años, con un índice de fracaso anual de 1,2% (intervalo de confianza 95% IC 0,7 a 1,6) (28). La calificación de la Sociedad Ortopédica Americana del Pie y Tobillo promedio cambió de 40 (95% IC 36 a 43) preoperatoriamente a 80 (95% IC 76 a 84) en un seguimiento promedio de 8,2 años (7 a 10) (p < 0,01). Radiolucencias fueron identificados en hasta un 23% de ATTs después de un promedio de 4,4 años (2,3 a 9,6). El rango total promedio de movimiento mejoró de 23° (95% IC 19 a 26) a 34° (95% IC 26 a 41) (p=0,01). El estudio mostró que una ATT tiene un impacto positivo en la vida de los pacientes, con beneficios que perduran por 10 años, juzgado por mejoras en dolor y movimiento junto con mejoramiento de la marcha y mayor rango de movimiento. Sin embargo, la calidad de las pruebas era débil y sesgada, por lo que aún se requieren estudios controlados aleatorios de alta calidad para comparar ATT con otras formas de tratamiento, tales como la fusión.
Recientemente, reportamos sobre la curva sobrevida de 722 ATTs (741 pacientes) realizadas con la prótesis HINTEGRA (12). Un modelo de regresión logística múltiple fue utilizado para identificar los factores de riesgo independientes para fallas de las prótesis en 684 pacientes (722 tobillos). El tiempo promedio hasta el seguimiento final (y desviación estándar) fue 6,3±2,9 años. Los índices de sobrevivencia global fueron 94 y 84% después de 5 y 10 años respectivamente. Un total de 61 tobillos fueron sometidos a una ATT de revisión (27 ambos componentes; 13 solamente el componente tibial; y 14 solamente el componente talar) o fueron convertidos a una fusión (siete tobillos). No se presentaron fallas de polietileno. No hubo amputaciones. La categoría de generación y tipo de la prótesis, la causa de la osteoartritis de tobillo y la edad de los pacientes fueron identificadas como factores de riesgo independientes para la falla de la prótesis.
ConclusionesLa ATT es una opción válida para el tratamiento de la osteoartritis de tobillo avanzada, las consecuencias biomecánicas y clínicas adversas de la artrodesis de tobillo son mucho más visibles. La selección apropiada de pacientes, es un aspecto crítico para proporcionar resultados exitosos. Resultados aceptables han sido reportados en pacientes mayores con bajas exigencias, quienes padecen de osteoartritis o artritis reumatoide. Sin embargo, un porcentaje significativo de pacientes con osteoartritis de tobillo avanzado son pacientes más jóvenes con osteoartritis post traumática. El uso de una ATT en pacientes más jóvenes y físicamente más activos y en aquellos con una deformidad significativa en el tobillo o retropié, sigue siendo una pregunta que se debe discutir. Se deben realizar más estudios y más avances para maximizar la longevidad y resultados funcionales de una ATT en aplicaciones y diseños futuros.
Junto con mejores implantes que reproduzcan de mejor forma la anatomía, el posicionamiento correcto de los implantes (especialmente el componente talar en relación al centro de rotación del astrágalo), el equilibrio preciso de los tejidos blandos y la corrección adecuada de la mal alineación, son mucho más importantes para el éxito de una ATT que lo que se consideraba anteriormente. Investigación clínica cuidadosa y herramientas de diagnóstico confiables deben ser utilizadas para identificar todos los problemas asociados para que puedan ser abordados adecuadamente durante una artroplastía total de tobillo.
Los autores declaran no tener conflictos de interés, en relación a este artículo.