La piedra blanca es una micosis superficial poco frecuente, crónica, generalmente asintomática y poco contagiosa causada por Trichosporon1–3,13,15, hongo filamentoso con artrosporas que afecta a las células de la cutícula pilosa pero que no las penetra1,2. Behrend diferenció el género Trichosporon en 1890; en 1902 Vuillemin dio nombre a la especie Trichosporon beigelii en honor a Beigel, quien en 1865 describió al hongo por primera vez. Se han descrito 6 especies, de las que 3 se han asociado a piedra blanca15,18. Trichosporon pertenece a la familia Filobasidiaceae, es asexuada y saprófita del suelo, agua, vegetales, madera, frutas, mamíferos y sus excretas e incluso del tubo digestivo, así como de la piel y excretas del ser humano5,9,12,15.
La piedra blanca es una micosis cosmopolita que suele afectar a adultos jóvenes del sexo masculino, predomina en zonas tropicales con precipitación pluvial alta y en climas templados2,4,14,15. En México, los estados con el mayor número de casos reportados son Tabasco y Chiapas15.
Los fómites han sido los factores de transmisión más estudiados e incluyen utensilios de peinado, brochas y recipientes para el lavado del pelo, cosméticos y trenzado de pelo húmedo2,15. Hay una posible asociación con contacto genital mas no hay pruebas concluyentes de esta vía de contagio7,17. No se ha asociado a mala higiene ni a bajo nivel socioeconómico4.
En niños, la localización más común de esta micosis es el pelo del cuero cabelludo (figs. 1 y 2), con predominio en el área occipital9. Otras localizaciones incluyen barba, bigote, cejas, pestañas, axilas, pubis, perineo, región genital y perianal1,3,4,9–11,15,17.
La infección se caracteriza por la presencia de concreciones de 1 a 1,5mm de diámetro, fusiformes y adheridas a la vaina pilosa, de aspecto nodular, translúcidas y blandas, de color blanco como el más característico, además de blanco amarillento, café claro y marrón o café rojizo2,10,15,18. Pueden formar manguitos irregulares, sobre todo cuando se localizan en la parte intermedia del pelo9, produciendo debilidad de la vaina, sin afectar el folículo piloso; la piel subyacente puede presentar placas eritemato-escamosas, húmedas y pruriginosas de bordes no definidos4.
La observación microscópica de las estructuras afectadas tratadas con hidróxido de potasio al 10 o al 20% revela nódulos intrapilosos con crecimiento externo en el pelo que se encuentran por debajo de la cutícula sin afectar la corteza o la médula2,3,10,17. Se observan filamentos tabicados de 2 a 4mm de diámetro entre las células de la cutícula y artroconidios rectangulares, ovoideos o redondeados2–4,10. La visualización mejora con tinta Parker azul, ácido peryódico de Schiff o tinción de Gomori Grocott1,2,15.
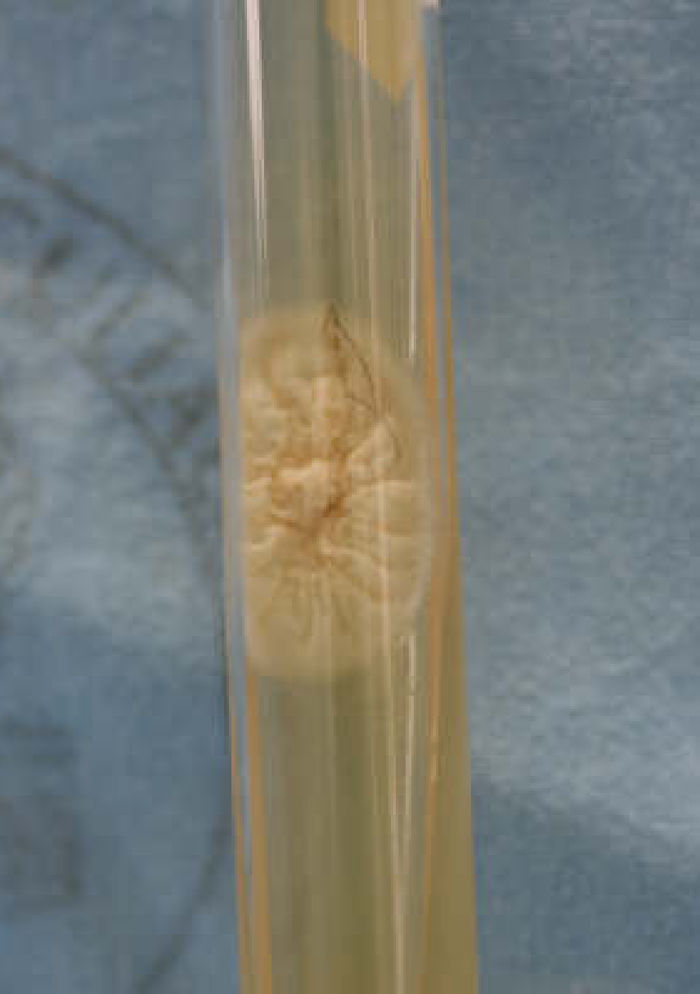
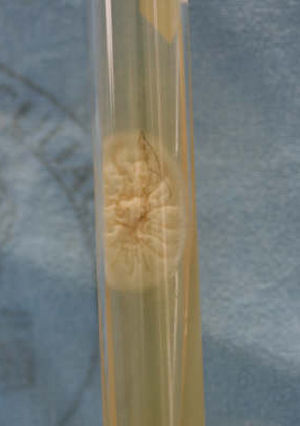
En el cultivo en medio agar glucosado de Sabouraud (10 a 12 días), Trichosporon desarrolla colonias de crecimiento rápido, lisas, blancas, con aspecto de cera, que se tornan rugosas y cerebriformes con coloración grisácea2,4,16; la cicloheximida inhibe el crecimiento (fig. 3). La morfología de las colonias revela hifas hialinas, artroconidios y blastoconidios4. El género Trichosporon asimila glucosa, galactosa, sacarosa, maltosa y lactosa; hidroliza la urea y no asimila el nitrato4,15.
El tratamiento de la infección es el rasurado o corte del pelo del área afectada4. Se han empleado soluciones yodadas al 1%, solución de ácido salicílico, loción de licor de Hoffman con ácido salicílico al 2%, antifúngicos tópicos (en crema o champú) del tipo imidazol, ciclopiroxolamina y piritionato de cinc2,4,6,8,15.
Caso clínico. Paciente de sexo femenino de 3 años de edad, originaria y residente de Culiacán, Sinaloa, México. Acude a la consulta de dermatología del Hospital Civil de Culiacán por presentar en los pelos del cuero cabelludo numerosas concreciones blanco amarillentas, translúcidas, de 1mm de diámetro, blandas y firmemente adheridas al tercio distal del pelo, y de evolución crónica. Al interrogatorio la madre refiere que desde hace 6 meses la paciente presenta “bolitas” en el pelo que se hacen evidentes al humedecerlo, en un inicio atribuidas a mala higiene. Al no lograr su eliminación con el baño diario la madre decide tratarlas como liendres, sin especificar qué tipo de fármaco usó y sin lograr su desprendimiento al cepillado, lo que motivó la solicitud de consulta médica.
Se tomaron muestras de pelo del área afectada (fig. 1) y se realizó examen directo al microscopio óptico; éste reveló parasitación ectothrix con la presencia de filamentos tabicados con artroconidios rectangulares y ovales. Se realizó cultivo en agar Sabouraud a temperatura ambiente, que mostró crecimiento de colonias cremosas amarillentas a los 12 días, en un principio lisas y posteriormente cerebriformes, brillantes y húmedas. Al examen directo del cultivo se observaron seudofilamentos y artroconidios rectangulares con abundantes blastosconidios ovales y redondeados. Con los resultados anteriores se estableció el diagnóstico de piedra blanca por Trichosporon beigelii y se inició tratamiento con ketoconazol en champú aplicado una vez al día durante 15 días, y se obtuvo una curación completa del padecimiento al término del tratamiento.
El diagnóstico de piedra blanca se sospechó por las características clínicas y por la evolución crónica y asintomática; sin embargo, al considerarse una micosis poco frecuente en nuestro medio y al no ser habitual en edad preescolar, se realizó estudio micológico completo para establecer el diagnóstico de certeza. Cabe mencionar que en México se han reportado pocos casos de piedra blanca, lo que atribuimos a la falta de conocimiento para diagnosticar dicha micosis, ya que en muchas ocasiones pasa inadvertida o se confunde con otras enfermedades, como la pediculosis. Por esto, es de vital importancia realizar un estudio micológico adecuado que consiste en examen directo y cultivo en agar glucosado de Sabouraud. En el caso presentado el tratamiento empleado fue el ketoconazol en champú. No se consideraron necesarias las medidas radicales, como el rasurado y el corte de pelo, lo que en otros casos sí puede ser un procedimiento útil.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.