Las hernias incisionales gigantes se caracterizan por ser hernias ventrales complejas, asociadas a una pérdida parietal tan importante que no pueden repararse con una técnica de afrontamiento aponeurótico simple, como en el resto de las hernias. Se asocian a pérdida de dominio, atrofia muscular y disminución crónica del volumen intraabdominal.
Existen 2 estrategias quirúrgicas para el tratamiento de defectos parietales abdominales gigantes que no son aptos para la aproximación tensional de los tejidos: una opción es puentear el defecto, ya sea con el tejido orgánico nativo del paciente, con productos sintéticos o con un material compuesto; la segunda opción es reaproximar los extremos aponeuróticos del defecto después de diversas manipulaciones prequirúrgicas que generen expansión progresiva tisular.
El objetivo de este estudio es evaluar los resultados de la relajación muscular transitoria secundaria a la parálisis flácida tras la inyección de toxina botulínica A.
MétodosSe llevó a cabo un estudio retrospectivo en 14 pacientes con hernias incisionales gigantes, entre marzo de 2012 y febrero de 2014. Se les realizó estudios de imagen con tomografía axial computarizada y se les inyectó toxina botulínica A (Botox®), 50ui a cada lado de la pared abdominal; 4 semanas después se les programó la cirugía.
ResultadosSe encontró una disminución en el diámetro mayor de la hernia en un 50% de los pacientes, sin que se hallase una reducción significativa en las medidas de su diámetro mayor con una diferencia de 0.30cm (IC 95% -1.05 a 1.65, p=0.615). El área total de la hernia después de la infiltración disminuyó en el 50% de los pacientes con una diferencia de -34.21cm2, sin ser significativa de igual manera (IC 95% de -22.2 a 90.6, p = 0.195). No hay recurrencias en el seguimiento a 15 meses.
ConclusionesLa aplicación preoperatoria de toxina botulínica A para el manejo quirúrgico de hernias incisionales de gran tamaño es de gran utilidad, según se ha comunicado en estudios previos. Solo existe un estudio prospectivo en el que se ha demostrado su beneficio estadístico preoperatorio, por lo que la dosis de toxina botulínica A y la técnica de aplicación de esta todavía no están estandarizadas, y se necesitan más estudios aleatorizados para determinarlas.
The giant incisional hernias are characterized by complex ventral hernias, associated with such an important parietal loss that cannot be repaired with a simple suturing technique as in other hernias, they are associated with loss of domain, muscle atrophy and chronically decreased intra-abdominal volume.
There are 2 surgical strategies for the treatment of giant parietal defects that are not suitable for the reaproximation of tissues under tension: one option is to bridge the defect, with grafts from the patient's native tissue or with synthetic products; the second option is to close the defect by preparing the aponeurosis with many preoperative techniques that promote progressive tissue expansion.
The objective of this study is to evaluate the results of the transient muscular relaxation obtained by the application of preoperative botulinum toxin type A.
MethodsA retrospective study was undertaken in 14 patients with giant incisional hernia between March 2012 and February 2014. The patients took a basal abdominal computed tomography, and were infiltrated with 50iu of botulinum toxin type A in each side of the abdominal wall; 4 weeks later they were submitted to surgery.
ResultsWe found a reduction in the larger hernia diameter in 50% of the patients, without a significant reduction in the measures with a difference of 0.30cm (CI 95% -1.05 to 1.65, p=0.615), the total hernia area posterior to the infiltration had a reduction in 50% of the patients, with a difference of -34.21cm2 (CI 95% of -22.2 to 90.6, p=0.195). There have not been recurrences por 15 months.
ConclusionsThe application of preoperative botulinum toxin type A for the management of complex ventral hernia is of great utility, but there is only one prospective study in which the benefit was statistically significant. Still, there are no randomized studies to establish the botulinum toxin type A doses, the application technique and the timing for surgery; these are features that we recommend to standardize with more studies to obtain better results.
Una hernia incisional es una complicación caracterizada por el desplazamiento de las vísceras abdominales de su sitio anatómico normal a través de un defecto en la pared aponeurótica abdominal, desarrollado durante la consolidación cicatricial después de una cirugía. Es uno de los problemas quirúrgicos más comunes, ya que la incidencia después de una laparotomía es del 10-20%1.
El término «hernia gigante» describe una entidad con varios aspectos clínicos caracterizada por una hernia ventral de grandes dimensiones, asociada a múltiples situaciones clínicas. La definición en cuanto al tamaño del defecto, el diagnóstico y la técnica quirúrgica no está estandarizada, por lo que la planeación y reparación quirúrgica deben seleccionarse con cuidado. Se caracterizan por ser hernias ventrales complejas, asociadas a una pérdida parietal tan importante que no pueden repararse con una técnica de afrontamiento aponeurótico simple como en el resto de las hernias, y se asocian a defectos parietales múltiples, atrofia de áreas musculares muy grandes, recurrencia después de la colocación de prótesis sintéticas (mallas), oclusión intestinal recurrente, tasa elevada de infección de mallas, infecciones y laceraciones crónicas de la pared abdominal, con o sin fístulas enterocutáneas, hipertensión intraabdominal y obesidad.
En las hernias de gran tamaño, las relaciones anatómico-funcionales de la pared torácica (parilla costal), diafragma y pared abdominal se encuentran radicalmente alteradas, debido a la reducción progresiva de la presión intraabdominal causada por la herniación visceral. En una hernia ventral en la línea media la fuerza tensil de los músculos laterales amplía el defecto entre los músculos rectos, de manera que la función respiratoria normal se encuentra alterada. Esto genera también la herniación del contenido abdominal hacia el defecto, lo que provoca que el volumen de la cavidad abdominal esté crónicamente disminuido2.
La cirugía de las hernias gigantes es un reto quirúrgico que implica la reducción y recolocación del contenido herniario de manera súbita en la cavidad abdominal, lo que puede generar hipertensión intraabdominal, por lo que hay que tener sumo cuidado con estos pacientes3.
Existen 2 estrategias quirúrgicas para el tratamiento de defectos parietales abdominales que no son aptos para la aproximación tensional de los tejidos: una opción es puentear el defecto, ya sea con el tejido orgánico nativo del paciente, con productos sintéticos o con un material compuesto; la segunda opción es reaproximar los extremos aponeuróticos del defecto después de diversas manipulaciones prequirúrgicas de la pared abdominal que generen expansión progresiva tisular. Actualmente no hay un criterio estandarizado para seleccionar método alguno, sino que tan solo existen recomendaciones con diversos niveles de prueba4:
- •
Puenteo de defectos abdominales con abdominoplastia: se pueden utilizar diversos tejidos del paciente como colgajos cutáneos, fasciales y musculares. Tienen una recurrencia del 42% y una alta morbilidad del sitio donador.
- •
Neumoperitoneo progresivo: técnica descrita en 1940 por el Dr. Goñi-Moreno, se utiliza en pacientes con «pérdida de dominio», en los que se ha formado una segunda cavidad abdominal con todo el contenido herniario. Presenta la ventaja de realizar un afrontamiento tisular con menor tensión, liberación de adherencias, mejoría de la función diafragmática, reducción del edema mesentérico crónico y detección de zonas de debilidad. Tiene una frecuencia de recurrencia del 18.2%, y sus complicaciones son secundarias a las punciones repetidas, enfisema subcutáneo y hematomas4.
- •
Expansores tisulares: consisten en implantes que expanden el tejido musculofascial de manera gradual como precursor para reconstruir la pared, lo que permite afrontar los extremos del defecto, y pueden utilizarse en el espacio subcutáneo, intermuscular, intramuscular o intraabdominal. Se emplean poco, por su alta morbilidad y difícil reproducción.
- •
Puenteo protésico: es la utilización de mallas sintéticas entre ambos extremos del defecto herniario, pero tiene la desventaja de no cumplir con uno de los principios de la reconstrucción ventral, esto es, no se genera una pared funcional, sino solo una contención visceral o la llamada «hernia de malla», por lo que no es la reparación ideal, sino un último recurso utilizado en pacientes con defectos tisulares mayores.
- •
Separación de componentes: técnica descrita por Ramírez en 1990, y que consiste en ampliar la cavidad abdominal mediante la disección de sus diferentes elementos, realizando la disección del espacio entre ambos oblicuos, de manera longitudinal bilateral para la liberación del oblicuo mayor y la rotación de la vaina posterior para reconstruir la línea alba, aumentando el afrontamiento en línea media de hasta 10cm4.
- •
Relajación muscular transitoria: es secundaria a parálisis flácida posterior a inyección de inyección de toxina botulínica A (TBA).
El propósito del presente trabajo consiste en evaluar el tratamiento de defectos aponeuróticos de gran tamaño con el apoyo de la aplicación de TBA preoperatoria, comparando estudios de imagen basales y posteriores a la aplicación de esta.
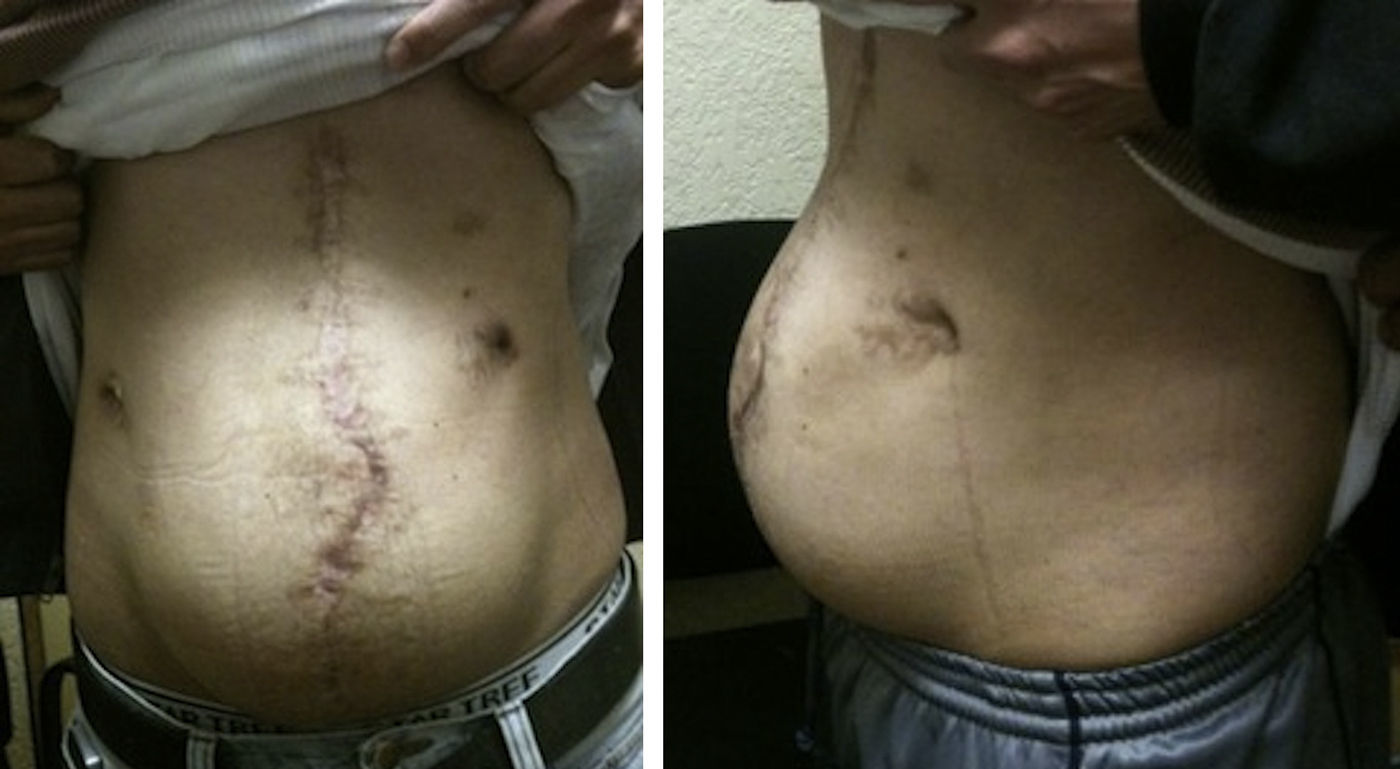
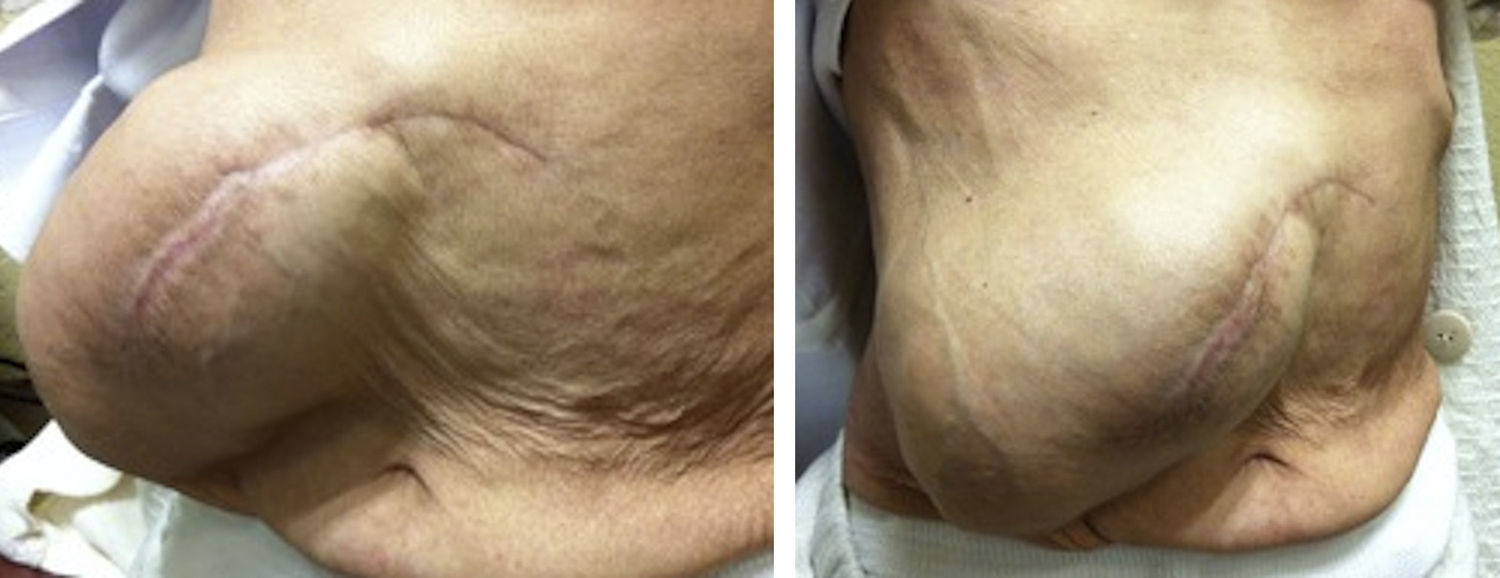
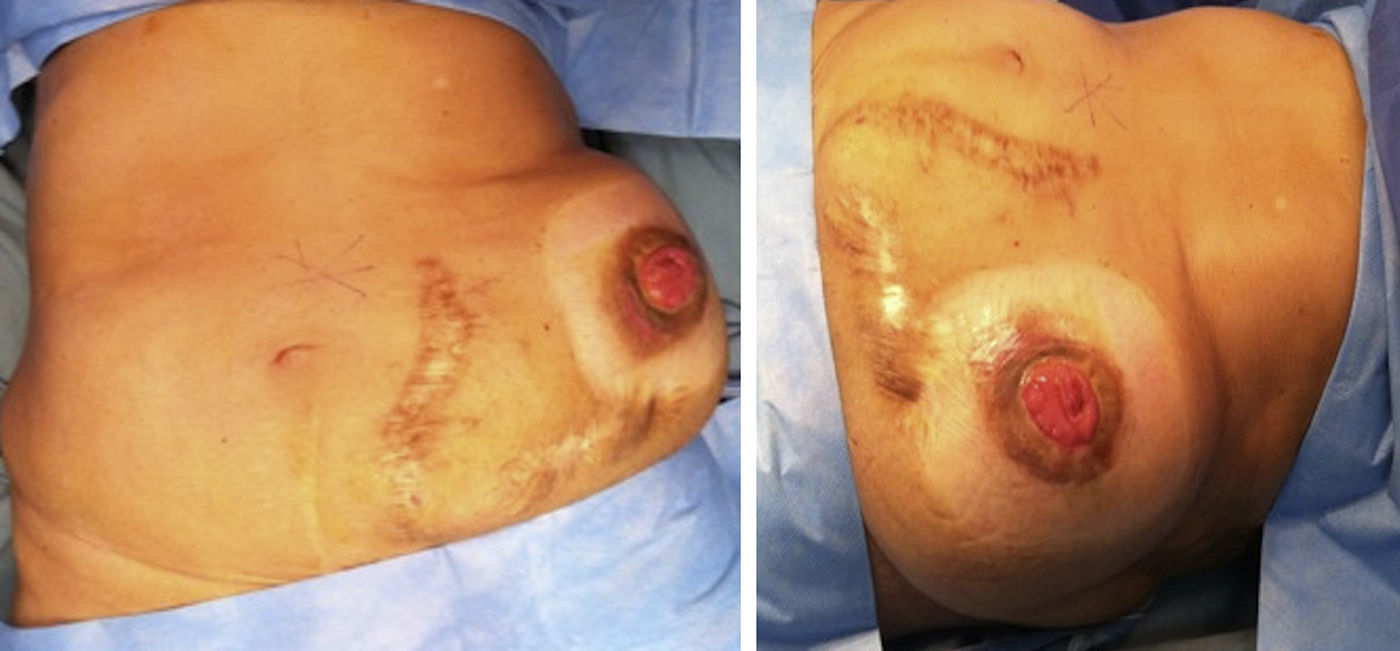
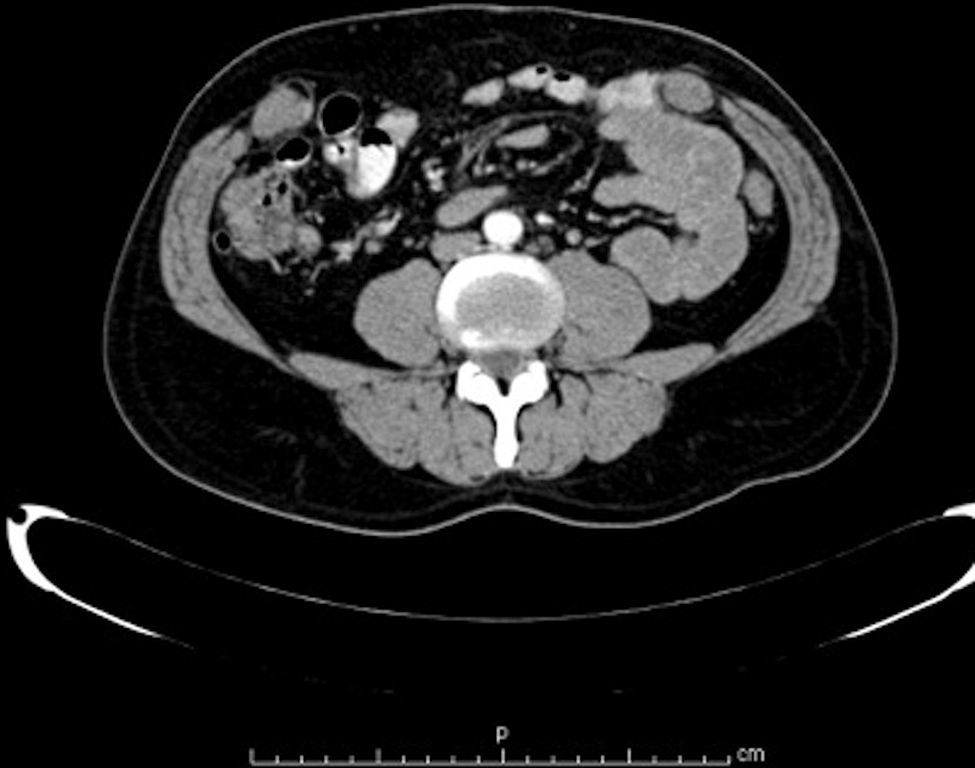
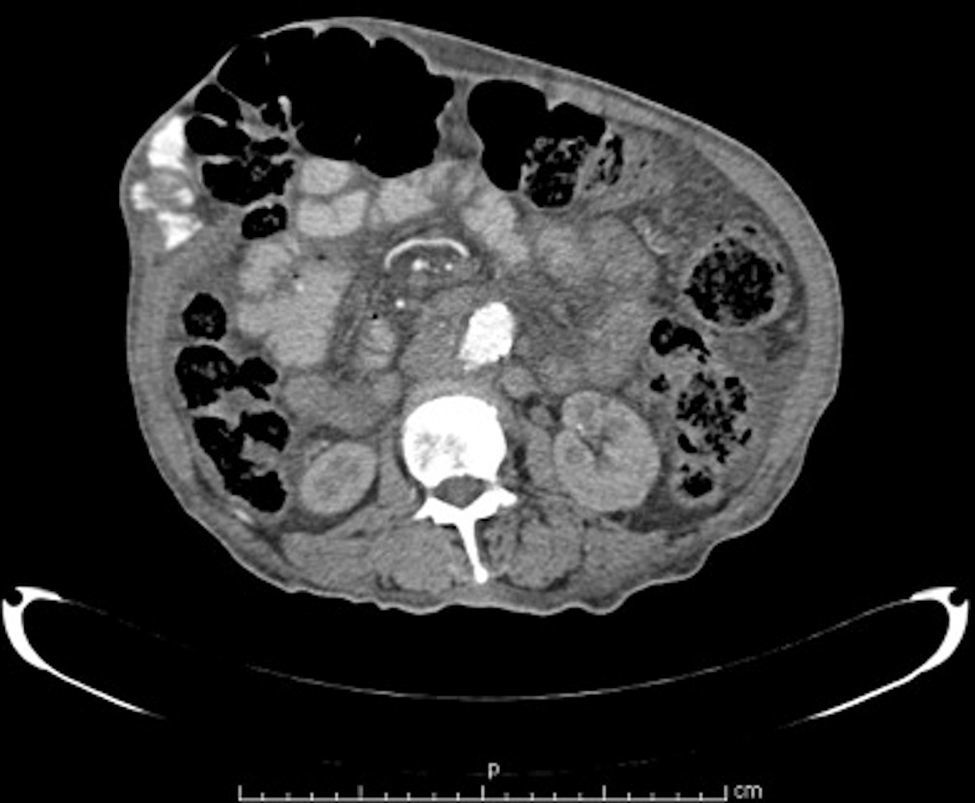
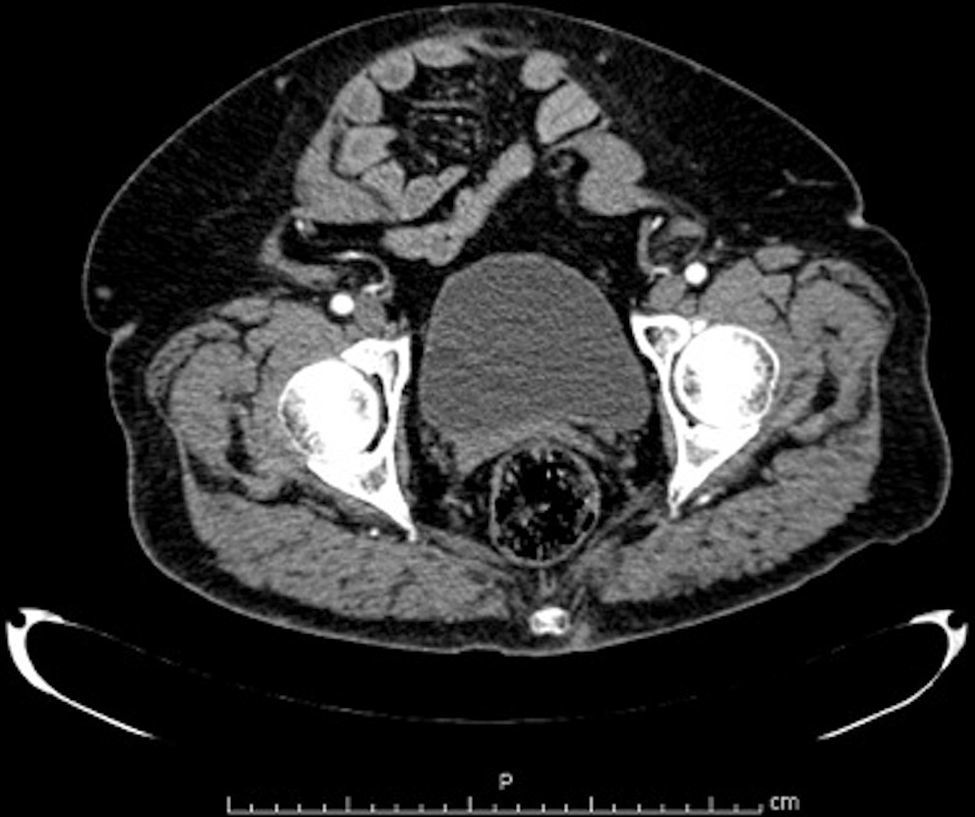
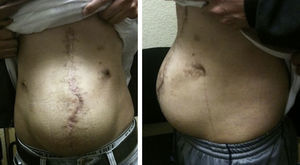
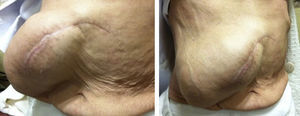
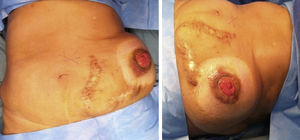
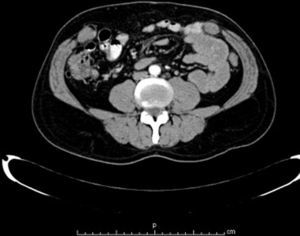
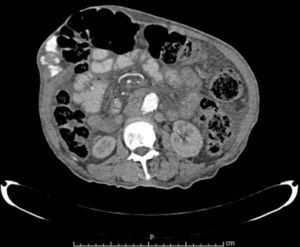
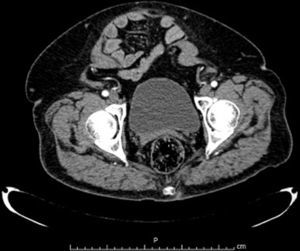
Materiales y métodosSe llevó a cabo un estudio retrospectivo en pacientes con hernias incisionales gigantes con defectos mayores a 20cm y aquellos considerados con pérdida de dominio (figs. 1–3), de marzo de 2012 a febrero de 2014. Se les realizó estudios de imagen mediante tomografía axial computarizada (figs. 4–6) tomando medidas que enfatizaran el tamaño, diámetro y localización del defecto herniario, así como las características de los bloques musculares ventrales y la profundidad de los músculos oblicuos. Se les inyectó 100ui de toxina botulínica A (Botox®), reconstruidos con 2ml de solución estéril, en 5 puntos a cada lado del defecto aponeurótico (con un total de 10ui en cada punto), en los sitios de mayor estimulación mioeléctrica de la pared abdominal (que, según Ibarra et al.5, son 2 puntos en la línea axilar media entre el borde costal y la cresta ilíaca externa y 3 puntos en el borde del músculo oblicuo externo). A todos los pacientes se les inyectó de manera ambulatoria y bajo condiciones estériles por parte del equipo quirúrgico, y la infiltración se guio por los hallazgos tomográficos en cuanto a profundidad para infiltrar a los músculos oblicuos internos.
Se citó a los pacientes en 4 semanas para su revaloración, para lo que se tomaron nuevas tomografías para evaluar el avance aponeurótico, y se les programó la intervención. La técnica quirúrgica consistió en la resección de la cicatriz previa y la disección del saco y del anillo herniario. La plastia de la pared se realizó variando la técnica, dependiendo de los hallazgos transquirúrgicos, procurando siempre el afrontamiento aponeurótico y colocando una malla de polipropileno (simple o compuesta). En los casos de plastia con malla intraperitoneal se realizó, antes de la colocación de una malla bicomponente, una adhesiólisis extensa, y si se colocó una malla supraaponeurótica simple se dejaron drenajes cerrados con presión negativa. Se intervino a todos los pacientes bajo anestesia general y con relajación muscular, con profilaxis antibiótica, tromboembólica y vendaje abdominal compresivo desde el posquirúrgico inmediato. La tolerancia a la vía oral se inició al momento de canalización de gases por el paciente, y en los casos de plastias supraaponeuróticas, la vía oral se inició a las 12h.
Se utilizó una estadística descriptiva que incluía medias y desviaciones estándar para describir las variables continuas de la población de estudio. Se tuvieron en cuenta las variables demográficas de cada paciente, sus comorbilidades, su clasificación de ASA, su IMC y las características del defecto herniario, tales como localización, longitud de su diámetro mayor y área en cm2 basales y posteriores a la aplicación de TBA, antecedente quirúrgico, tiempo de evolución y si previamente la hernia había sido reparada quirúrgicamente o no. Las diferencias entre las mediciones basales y las posteriores a 4 semanas de la infiltración fueron valoradas con t pareada de Student; el valor de p<0.05 fue definido como significativo. El análisis estadístico se realizó usando SPSS (versión 21.0).
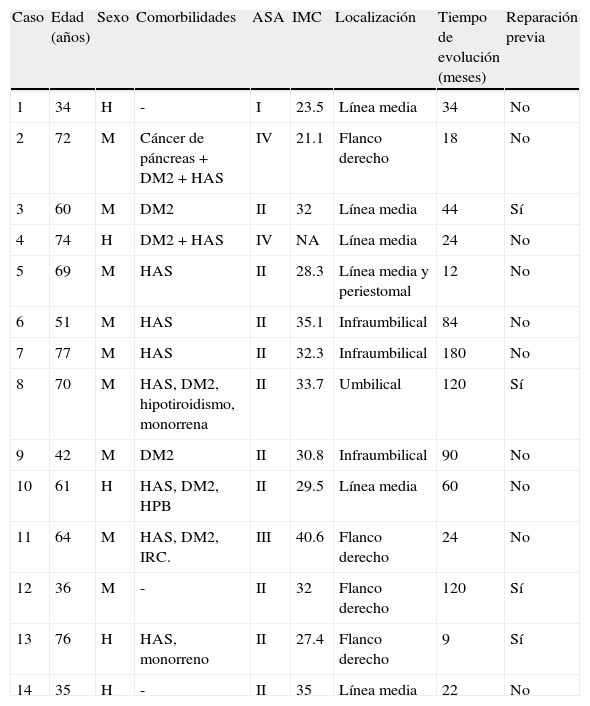
ResultadosSe incluyeron 14 pacientes en el estudio (tabla 1), de los que 5 eran hombres y 9 mujeres. Tenían un promedio de edad de 58 años y un IMC de 30.8±5. El promedio del diámetro basal herniario era de 14.6cm, y el área basal, de 282.73cm2.
Características clínicas y demográficas de pacientes con hernia incisional tratados con infiltración de toxina botulínica A
| Caso | Edad (años) | Sexo | Comorbilidades | ASA | IMC | Localización | Tiempo de evolución (meses) | Reparación previa |
| 1 | 34 | H | - | I | 23.5 | Línea media | 34 | No |
| 2 | 72 | M | Cáncer de páncreas + DM2 + HAS | IV | 21.1 | Flanco derecho | 18 | No |
| 3 | 60 | M | DM2 | II | 32 | Línea media | 44 | Sí |
| 4 | 74 | H | DM2 + HAS | IV | NA | Línea media | 24 | No |
| 5 | 69 | M | HAS | II | 28.3 | Línea media y periestomal | 12 | No |
| 6 | 51 | M | HAS | II | 35.1 | Infraumbilical | 84 | No |
| 7 | 77 | M | HAS | II | 32.3 | Infraumbilical | 180 | No |
| 8 | 70 | M | HAS, DM2, hipotiroidismo, monorrena | II | 33.7 | Umbilical | 120 | Sí |
| 9 | 42 | M | DM2 | II | 30.8 | Infraumbilical | 90 | No |
| 10 | 61 | H | HAS, DM2, HPB | II | 29.5 | Línea media | 60 | No |
| 11 | 64 | M | HAS, DM2, IRC. | III | 40.6 | Flanco derecho | 24 | No |
| 12 | 36 | M | - | II | 32 | Flanco derecho | 120 | Sí |
| 13 | 76 | H | HAS, monorreno | II | 27.4 | Flanco derecho | 9 | Sí |
| 14 | 35 | H | - | II | 35 | Línea media | 22 | No |
ASA: riesgo operatorio de la American Society of Anesthesiologists; DM2: diabetes mellitus tipo 2; H: hombre; HAS: hipertensión arterial sistémica; HPB: hiperplasia prostática benigna; IMC: índice de masa corporal (peso/talla2); IRC: insuficiencia renal crónica; M: mujer.
Tenían las hernias en diversos sitios, dependiendo de su cirugía previa: el 62% presentaba la hernia en la línea media; el 28%, en flanco derecho; en el 7% de los casos eran umbilicales, y un paciente tuvo hernias en la línea media y periestomal. El 78% presentó comorbilidades, de entre las cuales las más frecuentes eran diabetes mellitus tipo 2 e hipertensión arterial. El 64% de los pacientes tenía el antecedente de tabaquismo. La media del tiempo de evolución de las hernias fue de 34 meses (18-120 meses). El promedio de tiempo entre la infiltración de TBA y el procedimiento quirúrgico fue de 40.1días.
Cuando se comparó mediante tomografía axial computarizada el diámetro mayor primario de la hernia con el posterior a 4 semanas de la aplicación de TBA, se halló una disminución en el 50% de los pacientes, sin que se encontrara una reducción significativa en las medidas del diámetro mayor del defecto, con una diferencia de 0.30cm (IC 95% -1.05 a 1.65, p=0.615). El área total de la hernia posterior a la infiltración disminuyó en el 50% de los pacientes, con una diferencia de -34.21cm2, sin ser significativa de igual manera (IC 95% de -22.2 a 90.6, p=0.195).
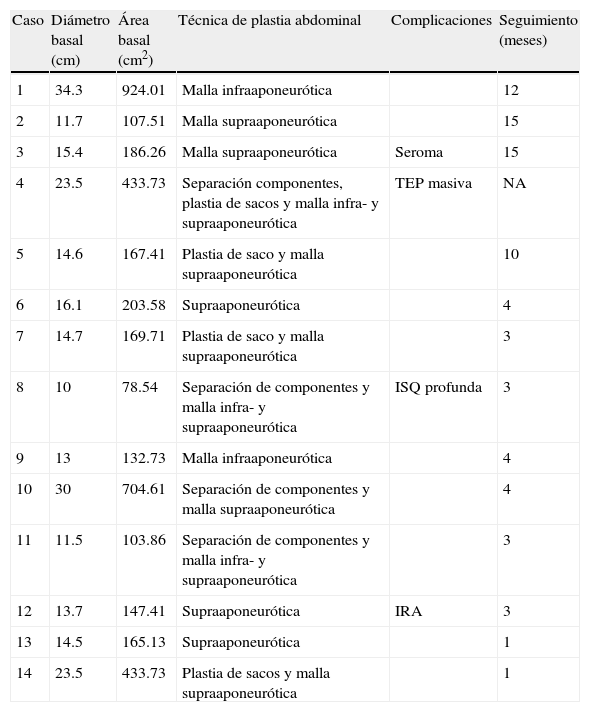
El cierre primario con afrontamiento aponeurótico se logró en 11 pacientes (78%); en el resto se realizó una plicatura de sacos herniarios mediante la técnica de Alcino Lázaro da Silva para lograr el cierre del defecto, y 3 casos tuvieron separación de componentes. En 12 de los casos (85%) la técnica que se realizó fue la colocación de una malla en posición supraaponeurótica (30% de estos con plicatura de sacos); en el 28%, infraaponeurótica; en el 7%, tipo Rives-Stoppa, y en el 21% se empleó una técnica mixta tipo «sándwich», con colocación de malla infra- y supraaponeurótica (tabla 2).
Características individuales antes de la aplicación de toxina botulínica A y manejo quirúrgico
| Caso | Diámetro basal (cm) | Área basal (cm2) | Técnica de plastia abdominal | Complicaciones | Seguimiento (meses) |
| 1 | 34.3 | 924.01 | Malla infraaponeurótica | 12 | |
| 2 | 11.7 | 107.51 | Malla supraaponeurótica | 15 | |
| 3 | 15.4 | 186.26 | Malla supraaponeurótica | Seroma | 15 |
| 4 | 23.5 | 433.73 | Separación componentes, plastia de sacos y malla infra- y supraaponeurótica | TEP masiva | NA |
| 5 | 14.6 | 167.41 | Plastia de saco y malla supraaponeurótica | 10 | |
| 6 | 16.1 | 203.58 | Supraaponeurótica | 4 | |
| 7 | 14.7 | 169.71 | Plastia de saco y malla supraaponeurótica | 3 | |
| 8 | 10 | 78.54 | Separación de componentes y malla infra- y supraaponeurótica | ISQ profunda | 3 |
| 9 | 13 | 132.73 | Malla infraaponeurótica | 4 | |
| 10 | 30 | 704.61 | Separación de componentes y malla supraaponeurótica | 4 | |
| 11 | 11.5 | 103.86 | Separación de componentes y malla infra- y supraaponeurótica | 3 | |
| 12 | 13.7 | 147.41 | Supraaponeurótica | IRA | 3 |
| 13 | 14.5 | 165.13 | Supraaponeurótica | 1 | |
| 14 | 23.5 | 433.73 | Plastia de sacos y malla supraaponeurótica | 1 |
IRA: insuficiencia renal aguda; ISQ: Infección de sitio quirúrgico; TEP: tromboembolia pulmonar.
Se presentó un caso de seroma, que se resolvió mediante punción guiada con ultrasonido; una infección de sitio quirúrgico, que se manejo con aseos quirúrgicos y VAC®; una descompensación de un nefrópata crónico con insuficiencia renal aguda, que se manejó con hemodiálisis, y un episodio de tromboembolia pulmonar masiva, que causó la muerte del paciente. En un seguimiento de 15 meses no se han observado recurrencias.
DiscusiónLos defectos herniarios mayores están relacionados con una pobre condición del paciente o alteraciones metabólicas, por lo que pueden considerarse como «enfermedades sistémicas»; la pared abdominal está anatómica y morfológicamente dañada, con afección progresiva local y generalizada6. Esto puede tener consecuencias fisiológicas y estéticas considerables para la calidad de vida de los pacientes.
Los objetivos del manejo quirúrgico en una hernia incisional son la refuncionalización de la pared abdominal (incluyendo el soporte muscular), la prevención de la eventración visceral y una cubierta tisular adecuada. Para esto es de vital importancia el afrontamiento aponeurótico de ambos extremos herniarios, ya que la pared reestructurada funciona como el soporte primario, el continente abdominal, y previene una tensión excesiva sobre la malla7.
Lograr estos 3 objetivos en una reconstrucción parietal (tratándose de una hernia gigante) es un reto quirúrgico mayor, por lo que deben utilizarse todos los recursos técnicos y tecnológicos disponibles.
La técnica de relajación muscular transitoria o «separación de componentes química» posterior a una inyección de TBA está bien documentada; la duración máxima de este efecto es de 6 meses. Esta parálisis de los músculos de la pared lateral abdominal y su consecuente relajación conlleva una reducción en el defecto herniario y ayuda a facilitar la reconstrucción quirúrgica, ya que además permite el avance de los colgajos musculoaponeuróticos laterales sin debilitarlos en su conformación anatómica. Además, es una herramienta que no debilita la pared de forma permanente y que no genera dolor posoperatorio mayor8.
El primer estudio que informó de los beneficios de la TBA en el aumento de la cavidad abdominal fue publicado por Murat et al.9. Utilizaron ratas para mostrar el efecto de la parálisis como resultado de la inyección de TBA en los músculos abdominales, y obtuvieron una diferencia significativa (del 21%) en el volumen intraabdominal entre los grupos experimentales y el de control. En 2011 se realizó un estudio prospectivo en cerdos mediante la aplicación de 150ui de TBA en un lado de la pared abdominal de manera aleatorizada; en el otro se infiltró solución salina como placebo. Al cabo de 3 semanas se compararon ambos grupos y se descubrió un aumento del 49% en el avance de colgajos musculoaponeuróticos del lado con TBA comparado con el control, así como un 68% de avance realizando una separación de componentes10.
En 2009, el grupo de Ibarra-Hurtado et al.8 realizó un estudio prospectivo en 12 pacientes con hernias secundarias al manejo con abdomen abierto, a los que se aplicó 500ui de TBA (Dysport®, IPSEN, Francia), distribuidas en 5 puntos a cada lado de la pared abdominal guiada por electromiografía. Se les dio seguimiento clínico y tomográfico, midiendo la reducción del defecto herniario, y se tomaron estudios de imagen anteriores a la TBA y 4 semanas después de esta. En la comparación de ambos estudios se encontró una reducción global del defecto herniario de 5.25±2.32cm (p<0.001; IC 95% 3.59-6.91); el cierre primario se logró en 6 pacientes, y 6 requirieron de separación de componentes, teniendo un 16.67% de complicaciones. En el seguimiento a 9 meses no se informó de recurrencias.
También se ha comunicado el uso de TBA en pacientes con manejo de abdomen abierto para disminuir la formación de hernias ventrales, planeadas secundariamente a este manejo, mediante la aplicación de 300ui diluidas en 6 puntos. Se informó de una tasa de afrontamiento primario del 83%, con un cierre parcial apoyado con malla reabsorbible en el 6% y una tasa de hernia residual del 11%11.
En nuestro estudio se encontró una diferencia en el área herniaria total entre los estudios tomográfico-basales y posoperatorios, sin que fuese significativa. Sin embargo, se observó que la aplicación de TBA preoperatoria disminuye de manera considerable la tensión durante la reparación quirúrgica, ayuda al afrontamiento de los extremos aponeuróticos y aumenta la tasa de cierre primario.
ConclusionesLas hernias gigantes representan un reto quirúrgico mayor, ya que presentan defectos de gran tamaño que no pueden afrontarse de manera primaria, dejando un tejido a tensión que genera isquemia, necrosis y recurrencia, o implica una movilización de colgajos musculoaponeuróticos de forma tan extensa que se daña la funcionalidad e integridad de la pared abdominal.
Existen diferentes opciones preoperatorias para aumentar el volumen de la cavidad abdominal y/o facilitar el afrontamiento parietal. Esta técnica de preparación permite en el preoperatorio generar mejores condiciones para planear la cirugía, y no excluye los demás recursos adicionales que pudieran ser necesarios para refuncionalizar la pared5.
La aplicación de TBA preoperatoria en el manejo quirúrgico de hernias incisionales voluminosas y con pérdida de dominio es de gran utilidad, según se ha comunicado en estudios previos. No obstante, solo existe un estudio prospectivo en el que se ha demostrado su beneficio estadístico preoperatorio, y las dosis de TBA y su técnica de aplicación todavía no están estandarizadas, por lo que se necesitan más estudios aleatorizados para determinarlas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.