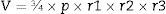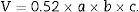El propósito del presente estudio es presentar nuestra experiencia preliminar en el tratamiento de grandes defectos de la pared abdominal con el apoyo de neumoperitoneo preoperatorio progresivo, la utilización de la tomografía computarizada como método de evaluación de su utilidad y el concepto de reducción de volumen visceral como explicación de sus efectos beneficiosos.
MétodosEntre los años 2008 y 2010 fueron ingresados en la Unidad de Hernias del Departamento de Cirugía del Hospital Clínico de la Universidad de Chile 5 pacientes con hernias incisionales gigantes para la realización de neumoperitoneo preoperatorio. Se evaluó la elongación muscular y el volumen visceral pre- y posneumoperitoneo.
ResultadosEl promedio de edad fue de 54.8 años. El promedio de la longitud del anillo fue de 21cm. Los pacientes recibieron insuflación para el neumoperitoneo preoperatorio en un promedio de 13 sesiones. La circunferencia abdominal medida por tomografía computarizada aumentó 13.5cm. El volumen intraabdominal previo al neumoperitoneo fue de 10 708ml, y el posterior al neumoperitoneo, de 15 000ml (un aumento del 40%). El volumen total de aire insuflado fue de 10 570ml, lo que generó una diferencia de 5 000ml que se puede explicar, en gran parte, por la disminución del volumen visceral, que alcanzó un 47% (lo que permitió la reparación de la pared en todos los casos sin morbilidad).
ConclusionesLa evaluación con tomografía computarizada evidencia que el neumoperitoneo preoperatorio progresivo facilita la reparación de grandes defectos de pared abdominal, aumentando la longitud de los grupos musculares y disminuyendo el volumen visceral.
The purpose of this paper is to present our preliminary experience in the treatment of large abdominal wall defects with progressive preoperative pneumoperitoneum, the use of computed tomography as a method of evaluating the usefulness of the pneumoperitoneum, and the visceral volume reduction concept, as an explanation for the beneficial effects.
MethodsBetween the years 2008-2010, 5 patients whit large incisional hernia were admitted to the Hernia Surgery Unit at the Clinical Hospital of the University of Chile for progressive preoperative pneumopritoneum. Muscle elongation and visceral volume was assessed pre and post pneumoperitoneum.
ResultsThe mean age was 54.8 years. The average length of the ring was 21 cm. Patients received preoperative pneumoperitoneum insufflation for an average of 13 sessions. The abdominal circumference increase of 13.5 cm measured by Computed Tomography. Intra-abdominal volume prior to progressive preoperative pneumoperitoneum was 10 708 ml and post pneumoperitoneum it was 15 000 ml, increasing by 40%. Total insufflated air volume was 10 570 ml, generating a difference of 5 708 ml that can be explained in part by decreased visceral volume, which reached 47%. Consequently, this would allow wall repair in all cases without morbidity.
ConclusionsComputed Tomography assessment showed that progressive preoperative pneumoperitoneum allowed wall reppair of large deffects, increasing muscle lengs and reducing visceral volume.
La hernia incisional con pérdida de derecho a domicilio (HIPDD) es una patología compleja, de difícil solución, que ha puesto a prueba el ingenio de los cirujanos durante décadas1–6.
La resolución quirúrgica de las HIPDD puede asociarse a complicaciones posoperatorias severas derivadas de un aumento brusco en la presión intraabdominal (PIA) (síndrome compartimental), generado al restituir el contenido del saco herniario a una cavidad abdominal que ha disminuido de capacidad. El aumento brusco de la PIA produce trastornos sistémicos importantes, y de especial gravedad, los ventilatorios restrictivos y los reductores de la irrigación intestinal5,6.
Una de las herramientas que se ha utilizado en el tratamiento de las HIPDD es el neumoperitoneo preoperatorio progresivo (NPP), procedimiento introducido en 1940 por Goñi-Moreno7 y que disminuyó la probabilidad de desarrollar el síndrome compartimental en el intra- y posoperatorio inmediato.
El uso de la tomografía computarizada (tac) de abdomen y pelvis ha permitido objetivar los cambios producidos por el NPP a nivel abdominal, que facilitarían la reparación del defecto herniario. Los principales cambios observados son: 1) la liberación de adherencias (lo que permitirá la reducción del contenido herniado4); 2) la expansión progresiva de la cavidad abdominal producto de la relajación y elongación muscular (que facilita la reincorporación del contenido herniado a la cavidad abdominal), y 3) la adecuada cobertura musculoaponeurótica y cutánea del defecto abdominal y un cierre sin tensión8,9.
El propósito del presente trabajo es presentar: 1) nuestra experiencia preliminar en el tratamiento de grandes defectos de la pared abdominal con el apoyo NPP en el manejo preoperatorio de pacientes portadores de HIPDD; 2) la utilización del tac como método de evaluación de la utilidad del NPP, y 3) el concepto y efecto de la reducción de volumen visceral como explicación de los efectos beneficiosos del NPP observados empíricamente7.
Material y métodosPacientes estudiadosEntre los años 2008 y 2010 fueron ingresados 5 pacientes para la realización de NPP en la Unidad de Hernias del Departamento de Cirugía del Hospital Clínico de la Universidad de Chile. Los criterios de inclusión fueron pacientes portadores de HIPDD con anillo herniario de 10cm o mayor, saco herniario de 15cm o mayor, volumen del saco herniario mayor del 25% del volumen de la cavidad abdominal evaluado por tac a través de mediciones longitudinales y volumétricas, o herniación abdominal crónica no reductible. Todos los pacientes tenían evaluación tomográfica inicial. Fueron evaluadas las comorbilidades, así como el índice de masa corporal, que corresponde al peso del paciente dividido por su talla al cuadrado y los cataloga según el coeficiente en delgados, normales, con sobrepeso u obesos.
Todos los pacientes fueron hospitalizados con el fin de realizar los procedimientos bajo monitorización clínica.
Técnica del neumoperitoneoPara insuflar el gas que crea el NPP se instaló un catéter «rabo de cerdo» de 14 a 18French bajo control tomográfico en el sitio de mejor «ventana», efectuado por el equipo de radiología intervencionista. Se practicaron sesiones diarias de insuflación durante 2 semanas, insuflando en cada sesión 500-1 000ml de aire ambiental no filtrado, según tolerancia clínica.
Se realizaron mediciones de la PIA mediante una columna de agua conectada al catéter con llave de 3 pasos, con registro de la PIA previo al procedimiento, al finalizar la insuflación diaria y como control a las 6h después del procedimiento, sin sobrepasar los 15cmH2O como objetivo. Una vez finalizadas las sesiones y antes de la cirugía se efectuó un nuevo tac de abdomen y pelvis, y se realizaron mediciones de longitud de complejos musculares de la pared abdominal: músculos rectos abdominales y del compartimento lateral del abdomen de cada lado (músculos transverso y oblicuos) siguiendo el método descrito por Dumont et al.8, antes y después del NPP.
MedicionesSe midió el volumen de la cavidad abdominal total, el volumen abdominal y el volumen del saco herniario con sus contenidos viscerales, utilizando la fórmula descrita por Tanaka et al.9.
El volumen visceral previo al NPP se obtuvo mediante la suma de los volúmenes de la cavidad abdominal y el saco de la hernia que contenían vísceras. La estimación del volumen visceral después del NPP se calculó utilizando un programa computacional especializado para medir el porcentaje de la cavidad abdominal que se presenta en forma de elipse, ocupado por vísceras. Se homologaron a estructuras elipsoidales, permitiendo así la estimación de su volumen. Se efectuaron mediciones longitudinales (craneocaudal), anteroposterior y transversal de la cavidad abdominal y saco herniario.
Se seleccionó la medición mayor de todos los planos tridimensionales del tac. Se revisaron solo los cortes axiales para obtener estas mediciones. El mismo procedimiento de medición fue utilizado en la evaluación tanto del saco herniario como de la cavidad abdominal.
Para determinar esta, se seleccionaron algunos puntos de referencia. La distancia entre dichos puntos son las medidas que se utilizaron en el cálculo del volumen.
Para la medición del saco herniario, los límites son el peritoneo parietal del saco de la hernia en dirección craneal, caudal y laterolateral (transversal). La pared posterior del saco herniario está determinada por la misma línea que determina el límite de la cavidad abdominal anterior, es decir, una línea que une los grupos musculares de la pared sana.
Una vez determinados los límites, las distancias entre los respectivos puntos se pueden medir para obtener las longitudes craneocaudal, laterolateral o transversal y anteroposterior.
Para la cavidad abdominal el límite anterior está determinado por la línea que une los grupos de músculos sanos de la pared y el límite posterior de la recta que pasa por las apófisis transversas de las vértebras. El límite superior o craneal de la cavidad o craneocaudal es la medición del primer corte axial que muestra el diafragma, mientras que el límite inferior de la cavidad abdominal es el último corte axial que muestra el coxis. Los límites laterolaterales (transversales) de la cavidad abdominal son el peritoneo parietal de cada lado de la cavidad abdominal.
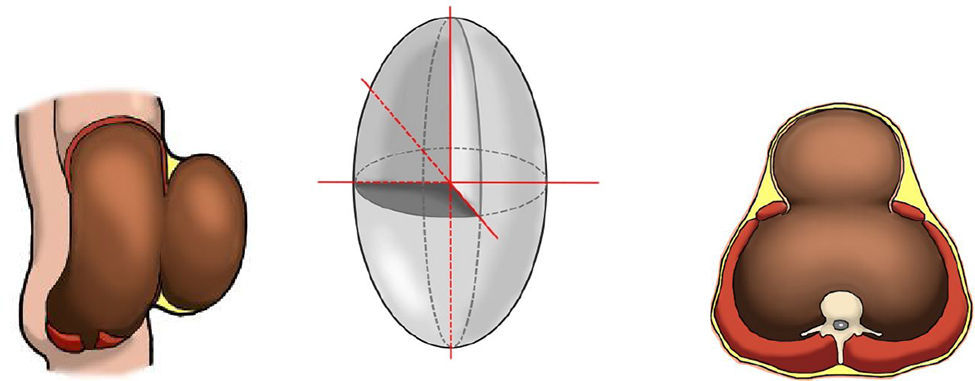
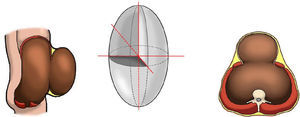
Con estos valores podemos calcular el volumen del saco de la hernia y la cavidad abdominal mediante la fórmula para el volumen (V) de un elipsoide:
donde r es el radio de las elipses de cada medición (r1=radio 1; r2=radio 2; r3=radio 3), la distancia longitudinal sería (a= 2×r1), b sería la distancia transversal (b=2×r2) y c correspondería a la medición anteroposterior (c=2 ×r3). Así la ecuación se puede simplificar en (fig. 1):
Esquema de la cavidad abdominal y el saco herniario (en corte sagital y transversal) y esquema de elipsoide para cálculos de volúmenes, según Tanaka et al.9.
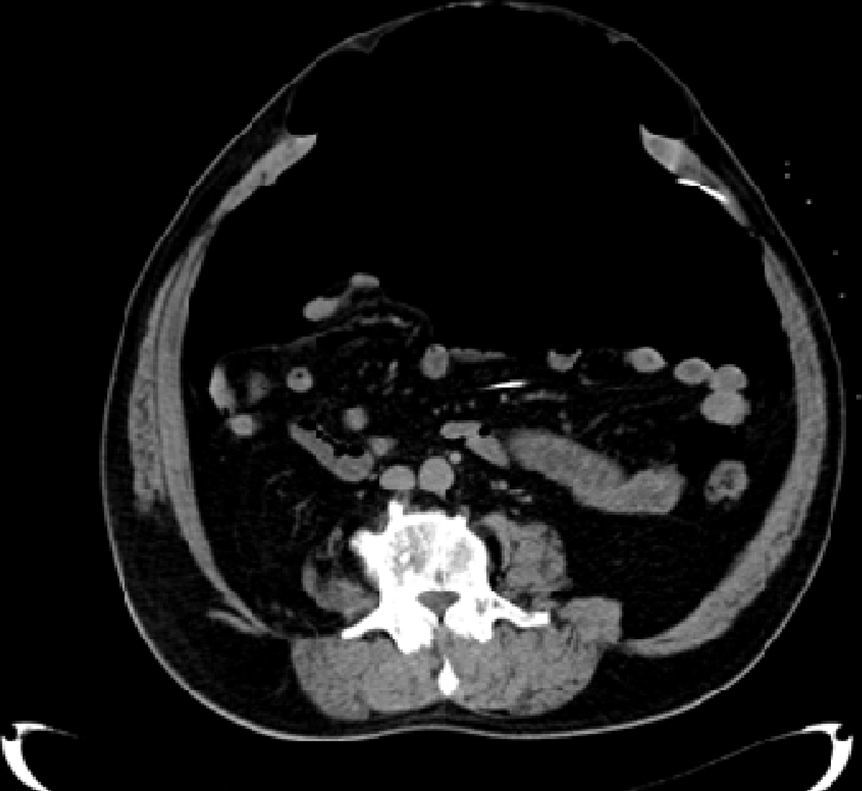
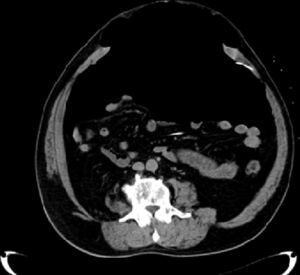
En el tac de la figura 2, las vísceras tienden a tomar una distribución homogénea en un mismo nivel a través del abdomen cuando el paciente se encuentra en decúbito. Luego se compararon estas medidas con los del tac previo al neumoperitoneo. Además se analizaron los resultados de volúmenes insuflados y PIA.
Técnica quirúrgicaLos 5 casos fueron reparados mediante cirugía abierta, empleando material protésico. En 4 casos se utilizaron mallas de polipropileno, monofilamento de alto peso (Prolene®), mientras que en un caso se utilizó una malla compuesta de polipropileno+polidexanona+carboxi-metil-celulosa activada (Proceed®). La técnica quirúrgica fue, en 3 casos, el cierre primario del defecto con malla supraaponeurótica. En un caso se colocó una malla de reemplazo de aponeurosis, mientras que en el otro la malla se situó en posición intraabdominal. A todos los pacientes se les colocaron drenajes.
Cálculo estadísticoLos datos fueron sometidos a prueba estadística ji cuadrado, considerando significativos valores con p<0.05. Para sus correcciones, dado el número de casos, se utilizó la t de Student.
ResultadosLa presente serie corresponde a 5 pacientes (3 mujeres y 2 hombres) con un promedio de edad de 54.8 años (límites: 37 y 55 años). Los 5 presentaban más de una comorbilidad, dentro de las cuales se observó diabetes mellitus (en 3 pacientes), HTA (en 2), dislipidemia (en uno), hábito tabáquico (en uno) y secuelas de poliomielitis (en uno). El índice de masa corporal promedio fue de 29.9 (límites de intervalo: 26.9 y 34.5). Los 5 casos correspondían a hernias incisionales; de ellos, 2 fueron por laparotomía media supraumbilical, y los otros 3, por laparotomía media suprainfraumbilical.
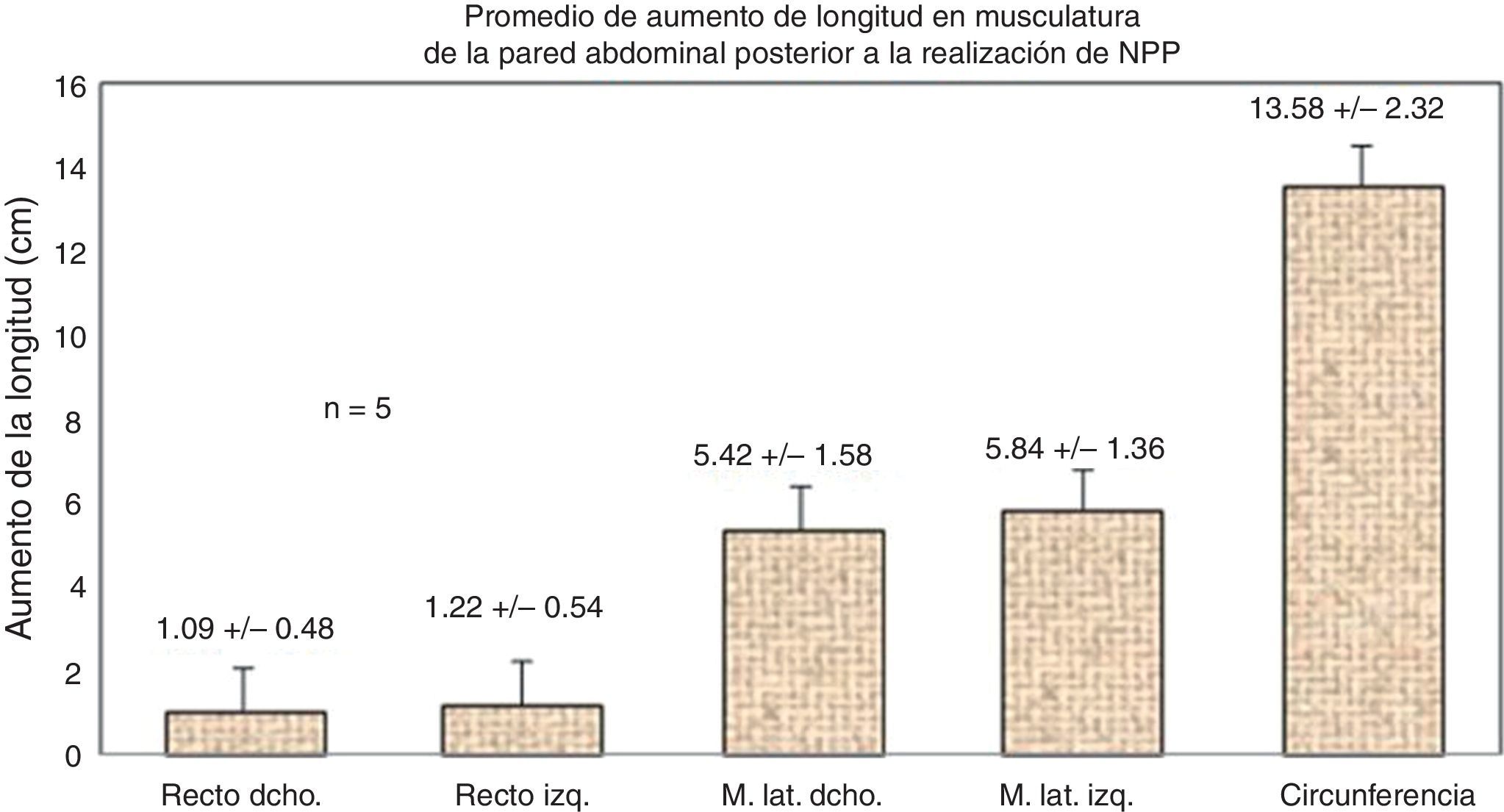
El promedio de la longitud del anillo fue de 21cm (límites: 20 y 24cm), y del ancho, de 14.2cm (límites: 13 y 15cm). El promedio del largo del saco herniario fue de 25cm (límites: 20 y 30cm), y del ancho, 20.2cm (límites de intervalo: 10 y 39cm). El contenido del saco inicial evaluado por tac estuvo determinado principalmente por epiplón (en 3 casos) e intestino delgado (en 2). Durante la cirugía y el pos-NPP, la mayor parte de los sacos estaban libres de vísceras y ocupados por aire (fig. 3).
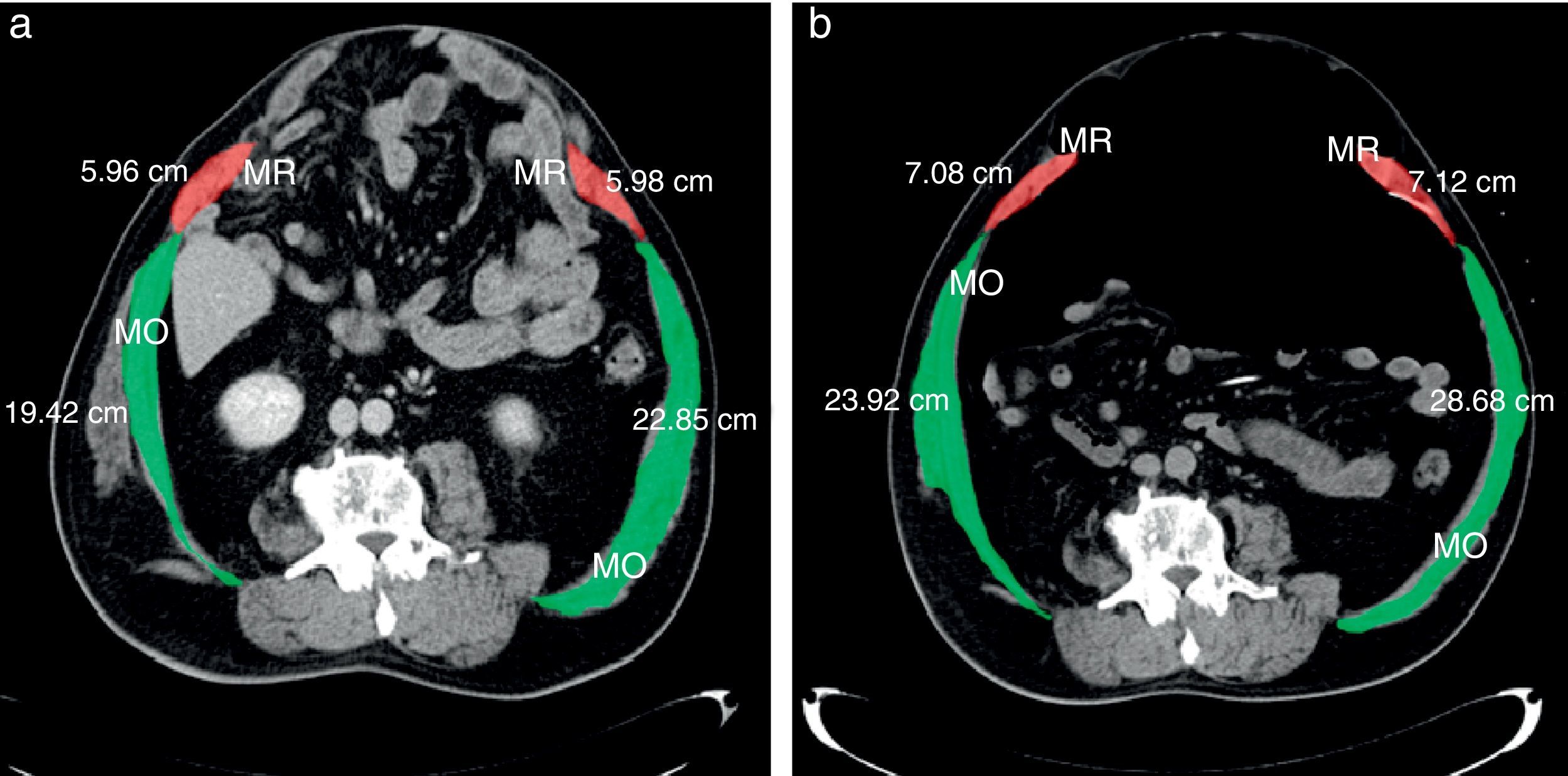
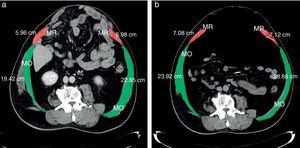
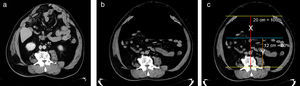
a) Tac (corte transversal) pre-NPP. Corte transversal del tac de abdomen y pelvis a nivel de cuerpo vertebral L2, antes del inicio del neumoperitoneo. Se observa la cavidad abdominal y el saco herniario, totalmente ocupado por vísceras. MR corresponde a la musculatura del recto anterior del abdomen y, MO, a los músculos oblicuos. Se detalla el largo de cada grupo muscular (en cm). b. Tac (corte transversal) pos-NPP. Corte transversal del tac, a la misma altura (apófisis transversas) y en el mismo paciente, después de 2 semanas del NPP. Se observa el cambio de longitud de los músculos rectos y oblicuos. Demostramos reducción del volumen visceral en un 46.9%. Se aprecia la distribución de las vísceras con un nivel horizontal.
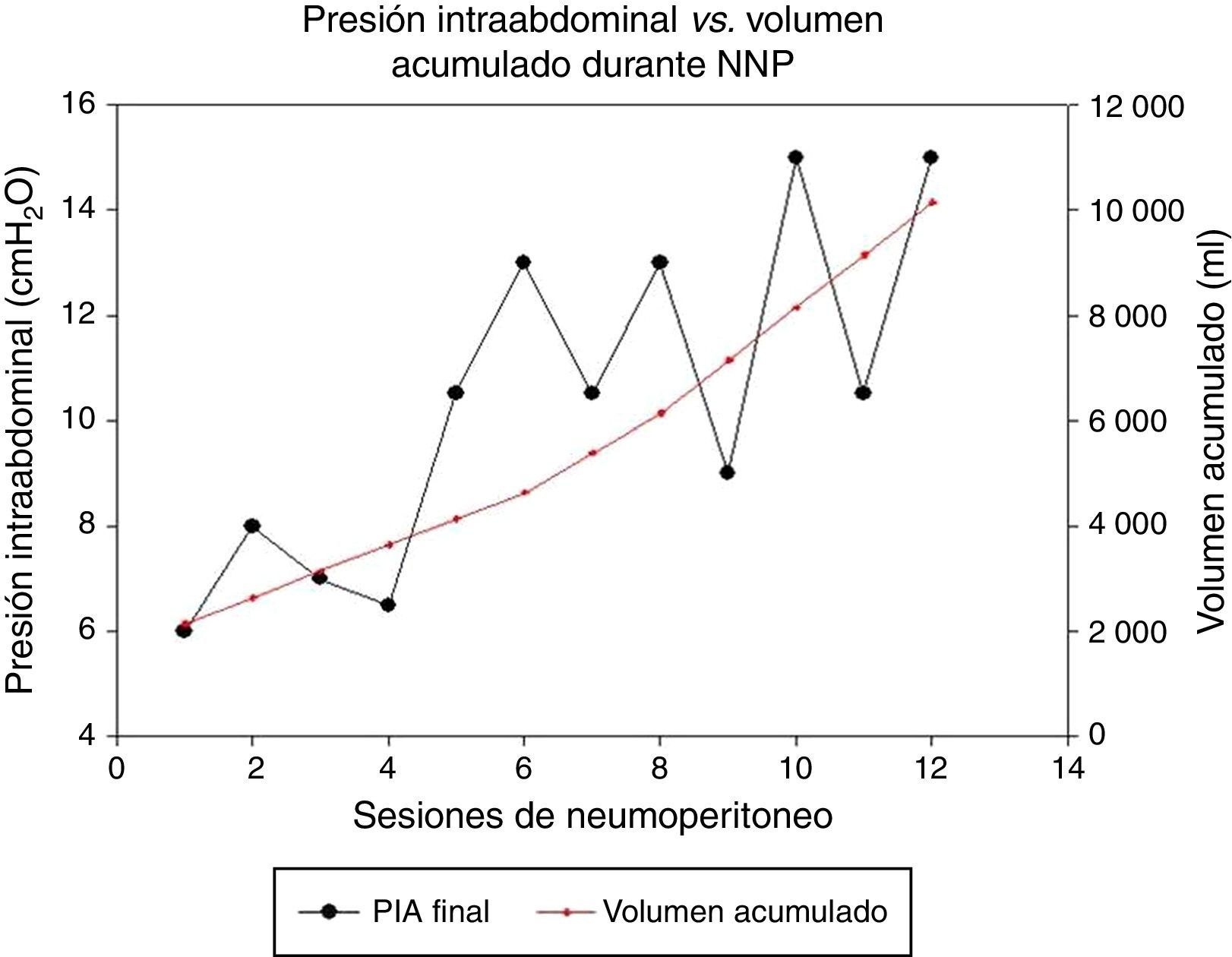
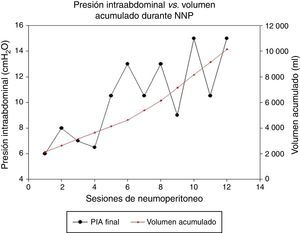
Respecto a la insuflación del NPP, el promedio de sesiones fue de 13.2 (límites de intervalo: 9 y 15 sesiones). Se inyectó un promedio de 10 570ml (límites: 9 000 y 15 500ml). El promedio de la PIA inicial fue de 4cmH2O, y el de la PIA pos-NPP, de 11.3cmH2O, incrementando un 182%.
La tolerancia fue considerada como buena en 3 pacientes en la totalidad de las sesiones, pero 2 pacientes, en sesiones aisladas, presentaron dolor y dificultad respiratoria al insuflar (motivo de interrupción de la sesión sin necesidad de medidas adicionales, completándolas en los días siguientes). En estos casos no se presentaron complicaciones durante el NPP.
La hospitalización preoperatoria para neumoperitoneo promedio correspondió a 15.6 días. El tiempo operatorio para la reparación herniaria fue, en promedio, de 184min. No hubo complicaciones intraoperatorias ni posquirúrgicas, ni tampoco mortalidad.
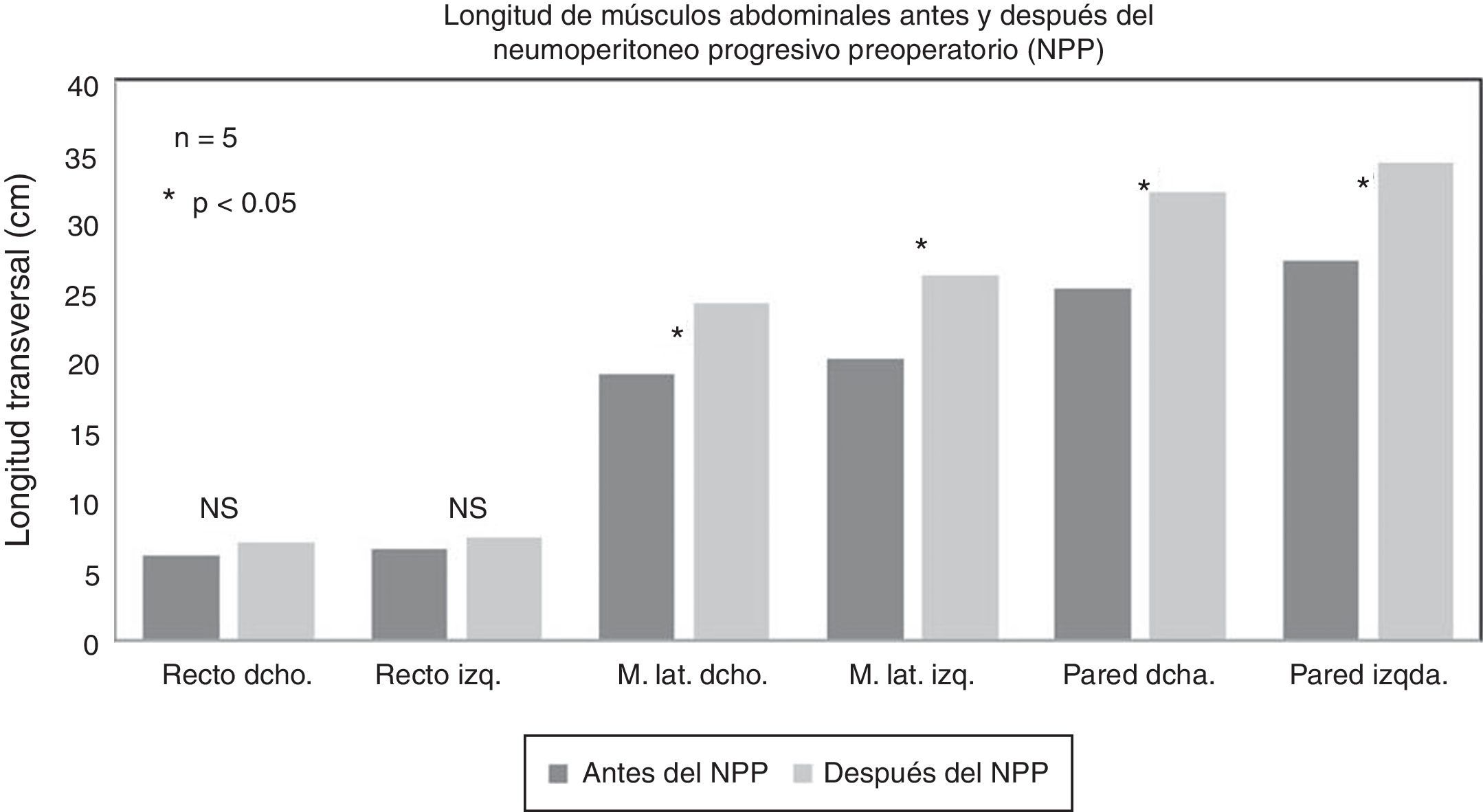
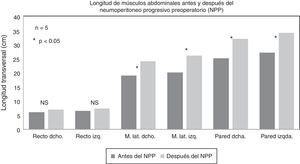
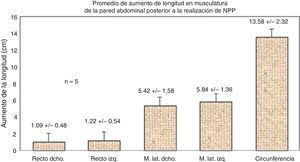
Mediciones por tac: Respecto a la elongación de los músculos, el músculo recto derecho aumentó 1.09±0.48cm; el musculo recto izquierdo, 1.22±0.54cm; el grupo muscular lateral derecho, 5.42±1.58cm; el grupo muscular lateral izquierdo, 5.84±1.36cm, y la circunferencia abdominal, 13.58±2.32cm (p<0.05) (figs. 4 y 5).
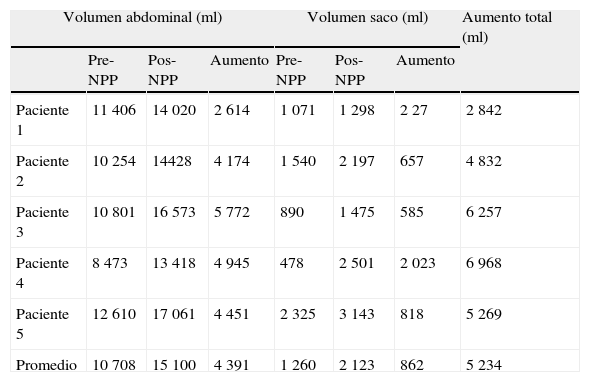
Respecto a la evaluación del volumen intraabdominal y del saco herniario mediante el tac, el promedio del volumen de saco herniario previo al NPP fue de 1 260ml, y el volumen del saco herniario pos-NPP fue en promedio 2 123ml, aumentando un 68.4% (p<0.05), mientras que el volumen intraabdominal previo al NPP fue de 10 708ml, y el volumen intraabdominal pos-NPP fue de 15 000ml, incrementando un 40% (p<0.05).
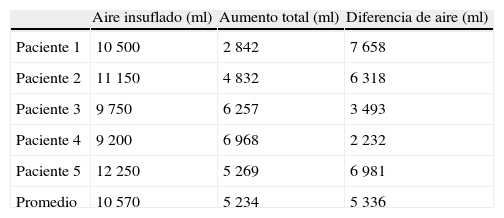
En cuanto al volumen de aire total insuflado (10 570ml) y al aumento de volumen de saco herniario e intraabdominal pos-NPP (5 153ml), hay una diferencia de 5 416ml. El aumento de volumen de la cavidad abdominal y del saco herniario es menor de lo esperado y también la relación entre el volumen acumulado y el aumento de la PIA pos-NPP (de 4 a 11.3cmH2O) (fig. 6).
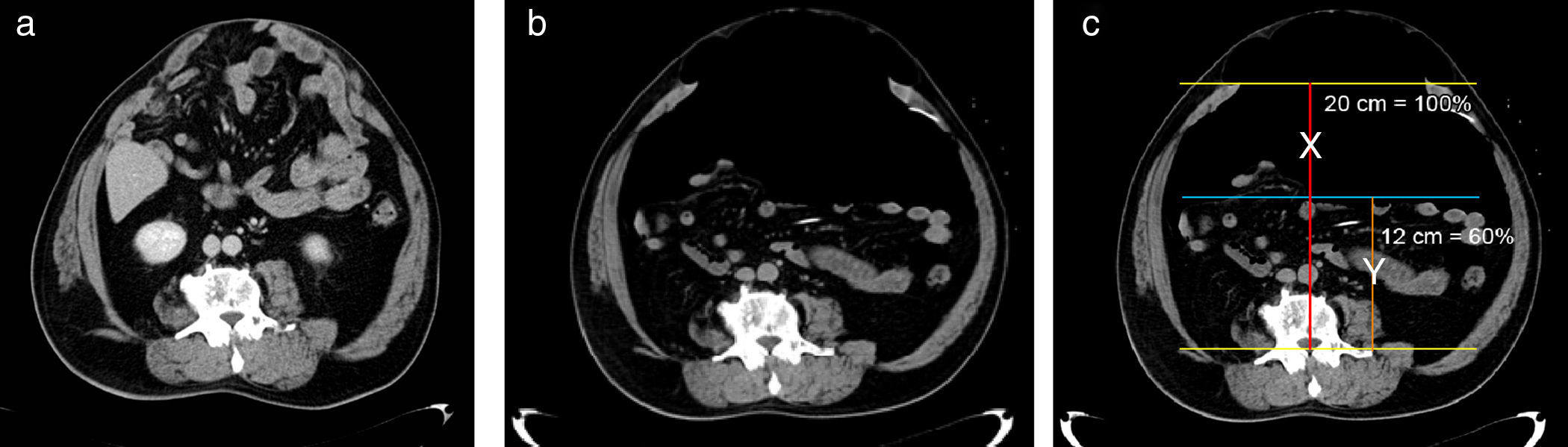
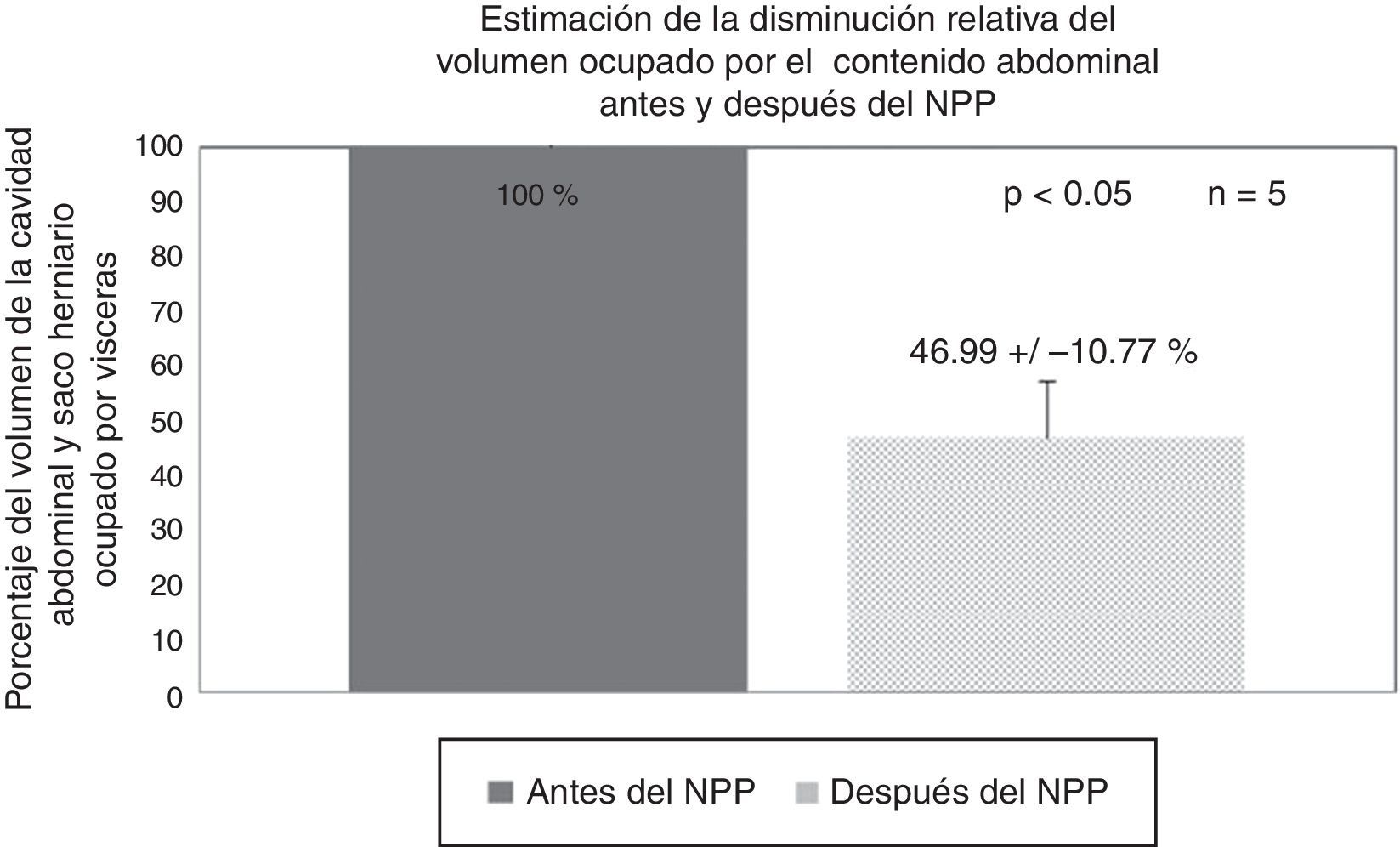
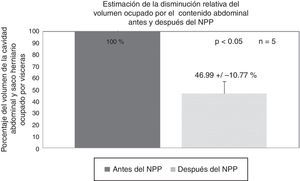
La disminución del contenido visceral intraabdominal medido por el tac pre- y posneumoperitoneo fue de 47±10.8% (p<0.05).
DiscusiónLa HIPDD es un defecto crónico de la pared abdominal que genera diversas alteraciones fisiopatológicas; entre ellas, a nivel abdominal se observa una disminución de la masa visceral intraabdominal, debido al desplazamiento de vísceras hacia el saco herniario.
Esto genera una disminución de la PIA que, a su vez, implica un acortamiento progresivo de los músculos de la pared abdominal y una reducción de la capacidad abdominal. A nivel intestinal, el paso a veces estrecho a través del anillo herniario y los microtraumatismos constantes en mesenterio y serosas lentifica el retorno venoso y linfático, lo que genera edema en los tejidos saculares y engrosamiento de asas intestinales y de los mesenterios. Por último, a nivel pulmonar, la disfunción de la musculatura abdominal y la disminución de la PIA condicionan un aplanamiento y descenso del hemidiafragma izquierdo, lo que genera un trastorno ventilatorio restrictivo4–6.
El NPP es un procedimiento que ha permitido la resolución quirúrgica de las HIPDD con un menor riesgo de complicaciones posoperatorias, como describió en 1940 el pionero de la técnica, Goñi-Moreno7, e igualmente se describe en las diversas modificaciones de esta que han sido publicadas5, basadas fundamentalmente en la insuflación periódica (500-1 000ml) de la cavidad abdominal para conseguir una distensión progresiva que permita realizar el cierre de la pared abdominal.
Nuestro grupo ha utilizado esta metodología desde 1975, apoyándonos en lo presentado por Goñi-Moreno7. Hemos evolucionado en su práctica desde la simple punción diaria a la instalación de un catéter intraabdominal, siguiendo los principios de Mayagoitia et al.5.
Recientemente introdujimos el uso del tac, siguiendo los trabajos de Dumont et al.8 y Tanaka et al.9, con el fin de evaluar las características de la cavidad abdominal y del saco herniario. Así, cuando el volumen de la hernia es mayor del 25% del volumen de la cavidad abdominal o el paciente presenta un anillo herniario mayor de 10cm (como en los casos de la presente serie), indicamos y recomendamos el uso de NPP. Posteriormente se utiliza el tac para instalar el catéter «rabo de cerdo», lo que permite colocarlo adecuadamente en la cavidad abdominal y desarrollar las sesiones consecutivas de insuflación para el NPP.
Dumont et al.8 demostraron mediante el tac que se incrementaba la longitud de los músculos de la pared abdominal, lo que coincide con nuestros resultados. Tanaka et al.9 objetivaron también con el uso del tac el aumento de volumen de la cavidad abdominal y del saco herniario, resultados que son similares a los hallados por nuestro grupo.
Al analizar el aumento de volumen abdominal total (cavidad abdominal más cavidad del saco herniario) observamos en nuestra serie un aumento de volumen en promedio de 5l. El volumen de aire insuflado promedio fue de 10.5l, lo que conlleva una diferencia no explicable por la reabsorción del O2 del aire ambiental (tablas 1 y 2). Por otro lado, observamos una reducción del volumen visceral del 47%, motivado por una clara disminución del calibre de las asas intestinales, y una disminución de sangre venosa en la circulación esplácnica, con la consecuente disminución de líquido intersticial en tejidos intraabdominales. Esto se debe a que el aire insuflado causa un aumento tanto del volumen de la cavidad abdominal como de la PIA. Al alcanzar cierto nivel de PIA el volumen de las vísceras se reduce para acomodar el aire insuflado, el cual conforma una expansión tridimensional. Este hecho ha sido ratificado en nuestra serie con imágenes y mediciones de tac. Este mismo fenómeno puede explicar el comportamiento errático de la PIA durante la realización del NPP. Con esto último, acuñamos el concepto de la «disminución del volumen visceral», dado que observamos una reducción de este en un 50%, o lo que es lo mismo: el NPP no solo aumenta el continente, sino que también disminuye el contenido (figs. 7 y 8).
Estimación de los volúmenes intraabdominal y de saco herniario basado en las mediciones del tac, siguiendo el método descrito por Tanaka et al.9
| Volumen abdominal (ml) | Volumen saco (ml) | Aumento total (ml) | |||||
| Pre-NPP | Pos-NPP | Aumento | Pre-NPP | Pos-NPP | Aumento | ||
| Paciente 1 | 11406 | 14020 | 2614 | 1071 | 1298 | 227 | 2842 |
| Paciente 2 | 10254 | 14428 | 4174 | 1540 | 2197 | 657 | 4832 |
| Paciente 3 | 10801 | 16573 | 5772 | 890 | 1475 | 585 | 6257 |
| Paciente 4 | 8473 | 13418 | 4945 | 478 | 2501 | 2023 | 6968 |
| Paciente 5 | 12610 | 17061 | 4451 | 2325 | 3143 | 818 | 5269 |
| Promedio | 10708 | 15100 | 4391 | 1260 | 2123 | 862 | 5234 |
Tanto la cavidad abdominal como la cavidad del saco herniario aumentan de volumen después del NPP.
El volumen total de aire insuflado no se correlaciona con el aumento total de volumen (cavidad abdominal y saco herniario). En promedio, la cavidad abdominal y el saco herniario aumentan lo que corresponde al 50% del volumen total insuflado al final del NPP
| Aire insuflado (ml) | Aumento total (ml) | Diferencia de aire (ml) | |
| Paciente 1 | 10500 | 2842 | 7658 |
| Paciente 2 | 11150 | 4832 | 6318 |
| Paciente 3 | 9750 | 6257 | 3493 |
| Paciente 4 | 9200 | 6968 | 2232 |
| Paciente 5 | 12250 | 5269 | 6981 |
| Promedio | 10570 | 5234 | 5336 |
Tac pre- y posneumoperitoneo. Reducción de volumen visceral. a) Corte transversal del tac a nivel de cuerpo vertebral L2, antes del inicio del neumoperitoneo. Se observa que la cavidad abdominal y el saco herniario se encuentran ocupados por vísceras. b) Corte transversal del tac a nivel de cuerpo vertebral L2, en el mismo paciente, después de 2 semanas del NPP. Se aprecia la distribucion de las vísceras con un nivel horizontal. c) Diámetros utilizados para el cálculo del volumen de la cavidad abdominal y del volumen visceral: “X” corresponde a la medición anteroposterior a nivel de la línea media; “Y” corresponde a la medición anteroposterior a nivel de apófisis transversas para el cálculo del volumen visceral.
Estos hallazgos, junto con la liberación de adherencias intraabdominales, contribuyen a explicar la utilidad del neumoperitoneo, ya que permite el cierre de la pared disminuyendo el riesgo de desarrollar un síndrome compartimental.
Estos resultados permiten objetivar los beneficios del uso del NPP en el manejo de HIPDD y otras hernias complejas de la pared abdominal, y explicar las diferencias observadas entre los volúmenes insuflados y la modificación de los volúmenes de la cavidad abdominal y saco herniario pos-NPP por la reducción del volumen visceral.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.