Introducción
La siringomielia consiste anatómicamente en una cavitación medular, de localización más frecuente en médula cervical. Es un proceso crónico y progresivo, que afecta predominantemente a adultos jóvenes. Se describen formas aisladas y otras asociadas con malformaciones de la columna vertebral, del sistema nervioso central y lesiones tumorales, traumáticas o vasculares de la médula1,2.
Clínicamente cursa con amiotrofia braquial, arreflexia y anestesia, suspendida o disociada, con pérdida de la sensibilidad dolorosa y térmica, preservándose la táctil, la vibracional y la posicional. En ocasiones, se acompaña de síndrome piramidal bilateral de los miembros inferiores. El diagnóstico se realiza combinando los hallazgos clínicos (aunque son pocos los pacientes que presentan el cuadro completamente definido) con la imagen de resonancia magnética nuclear (RMN)1,3.
La artropatía neuropática entra dentro del diagnóstico diferencial de las monoartritis (ocasionalmente se presenta con afección poliarticular). Es una afección que con frecuencia vemos en pacientes con diabetes (incidencia estimada entre el 0,1 y el 0,5%) y en afecciones del sistema nervioso como la siringomielia (con una prevalencia del 25 al 35%). El interés de su conocimiento está determinado por la dificultad diagnóstica cuando su presentación, en ocasiones aguda, puede simular una artritis infecciosa (forma seudoinfecciosa) o pueda llevar a la sospecha clínica de proceso infeccioso crónico o tumoral (forma seudotumoral), que precisa una cuidadosa y pronta aproximación diagnóstica y terapéutica. Se habla de una artropatía degenerativa acelerada, caracterizada por una fase inicial de lisis con reabsorción ósea y una evolución hacia la cronicidad con proliferación ósea: osteofitosis2,4.
Caso clínico
Mujer de 50 años, diagnosticada de siringomielia cervicodorsal en 1980, que presenta tetraparesia residual, de predominio en las extremidades izquierdas y la mano mielopática. En 1993 se realizó tratamiento quirúrgico, con derivación siringoperitoneal.
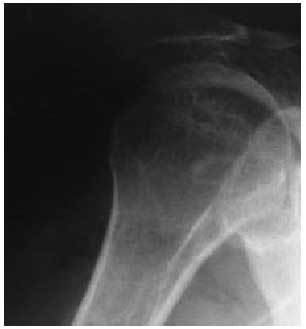
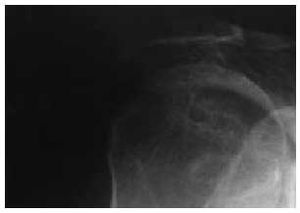
En julio de 2002 sufrió de forma brusca, tras haber sido sujetada por el brazo derecho para evitar una caída accidental en su domicilio, un hematoma postraumático de gran volumen complicado con el desarrollo de un fenómeno trombótico que afectó a la vena basílica derecha. Ingresada en el servicio de cirugía ortopédica recibió tratamiento con anticoagulación subcutánea (8 días), que se consideró que no precisaba al alta. Por dolor persistente en la extremidad afectada, se prescribió paracetamol y metamizol, junto con reposo sin inmovilización, y fue remitida a consultas externas de reumatología (fig. 1, obtenida en decúbito).
Figura 1. Imagen inicial del hombro en el momento en que se produjo el hematoma y trombosis, y que evidencia una articulación glenohumeral normal.
La exploración física, en consultas, revelaba movilidad activa conservada, con dolor al rodar el tendón bicipital, que no se reproducía con la maniobra de Yergason. La elevación anterior del brazo desde los 45°, así como en abducción contra resistencia entre 65 y 120°, y la rotación interna eran dolorosas. Una analítica general, con velocidad de sedimentación globular (VSG), y la radiografía simple del hombro derecho, realizadas 2 semanas antes, no evidenciaron alteraciones de interés. Con sospecha diagnóstica inicial de tendinopatía del manguito de los rotadores se prescribieron ejercicios pendulares, analgesia con paracetamol, antiinflamatorios y dosis bajas de tramadol.
Fue ingresada 6 semanas después por dolor e impotencia funcional en extremidad superior derecha de 48-72 h de evolución, con dolor incapacitante, diurno y nocturno. La exploración reveló una luxación anterior del húmero y tumefacción subacromial del hombro, obteniéndose 25 ml de líquido-sinovial serohemático (750 leucocitos/dl, 8.000 hematíes/dl; glucosa, 106 mg/dl; ADA, 12), sin visualización de cristales al microscopio óptico de luz polarizada. El cultivo del líquido sinovial, incluyendo micobacterias, fue negativo. En la analítica, el hemograma, la VSG, la proteína C reactiva (PCR) y la bioquímica estaban dentro de la normalidad. El resto de la exploración física se ajustaba a las alteraciones neurológicas y musculares previamente conocidas (tetraparesia de predominio derecho y mano mielopática).
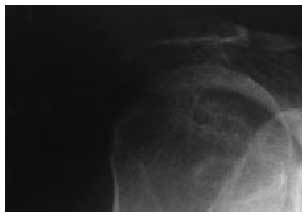
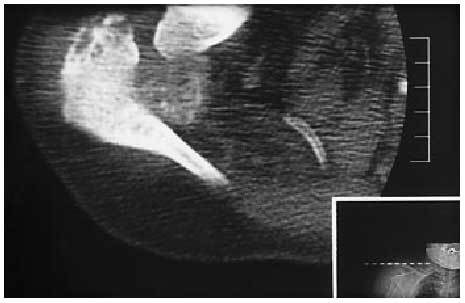
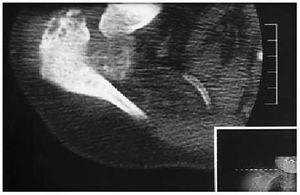
El estudio radiológico al ingreso evidenció fracturas costales en la segunda y la tercera costillas derechas (que no se apreciaban en las practicadas 6 meses antes), luxación anterior del húmero con reabsorción parcial de la cabeza humeral y presencia de restos de densidad de calcio intermedia de localización en la interlínea articular y en partes blandas adyacentes (fig. 2). En la tomografía axial computarizada (TAC) se confirmó la naturaleza y la extensión del cuadro, con pérdida de la esfericidad de la cabeza humeral, fragmentación ósea y excentricidad de la misma respecto a la cavidad glenoidea, presencia de restos tisulares en las partes blandas, heterogéneos e irregulares; no se observó esclerosis, formación ósea ni reacción perióstica (que caracterizan el cuadro en fases avanzadas) (fig. 3). La RMN del hombro mostraba sinovitis inespecífica, acumulación hiperintensa compatible con hemosiderina y grave afección de las estructuras musculares y tendinosas de la articulación del hombro, descartando la presencia de masa asociada o necrosis avascular.
Figura 2. Imagen con reabsorción del polo superior humeral, con fragmentación ósea y restos de densidad de calcio en partes blandas.
Figura 3. Imagen de tomografía axial computarizada (TAC), con destrucción de la cabeza humeral, fragmentación ósea y acumulación de restos en las partes blandas.
Discusión
La siringomielia consiste en un proceso de cavitación medular central, de localización frecuente en médula cervical, que puede extenderse hacia el asta anterior y la vía piramidal. Es una enfermedad crónica que afecta predominantemente a adultos jóvenes, entre los 25 y los 45 años, que evoluciona de forma insidiosa e irregularmente progresiva. Existen formas aisladas y otras asociadas con malformaciones de la columna vertebral (escoliosis torácica, fusión vertebral o anomalía de Klippel-Feil), de la base del cráneo (platibasia, invaginación basilar), del cerebelo o del tallo cerebral (malformación de Chiari tipo I), quistes, infarto medular (mielomalacia), hemorragia (hematomielia), tumores extramedulares (un 8-16% de las cavidades siringomiélicas están causadas por tumores, e inversamente, el 25-60% de los tumores espinales cursan con siringomielia), espondilosis cervical, traumatismos (el 3% de los traumatismos espinales graves presentarían como secuela el desarrollo de siringomielia), aracnoiditis espinal y mielitis necrosante cervical. Casi el 90% de los casos de siringomielia presenta malformación de Chiari tipo I asociada2,3
Cursa con debilidad segmentaria, atrofia muscular en los brazos y las manos, pérdida de reflejos osteotendinosos, anestesia segmentaria con pérdida de la sensibilidad del dolor y temperatura, preservándose la sensibilidad táctil superficial sobre el cuello, los hombros y los brazos. En la evolución aparece debilidad en los miembros inferiores de tipo espástico. El dolor localizado en la base del cráneo es un síntoma presente en la mitad de los pacientes, y está en relación con el estiramiento de las raíces cervicales. El dolor, contrariamente a lo que se cree con frecuencia (por la pérdida sensorial), es un síntoma prominente que se manifiesta como dolor cervical, cefalea, lumbalgia, dolor radicular y áreas de disestesia segmentaria1-3.
Entre el 20 y el 50% de los afectados de siringomielia presentan artropatía neuropática, porcentaje más elevado que el observado entre diabéticos (1%) o tabéticos (5-10%). En la serie de Brower de pacientes con artropatía destructiva de naturaleza neuropática (neurotrophic joint)5, la siringomielia afectaba al 18,7% de los 91 pacientes estudiados, y el hombro estaba afectado en el 25,3% de las 91 articulaciones afectadas. La patogenia se atribuye al efecto destructivo de múltiples traumatismos subclínicos, que no son percibidos ni por tanto evitados, por la afección sensitiva de las articulaciones (teoría «alemana» o mecánica postulada por Volkmann y Virchow), laxitud articular y afección vascular (la llamada teoría «francesa» o trófica, defendida por Charcot, relaciona el daño articular con la afección de los centros tróficos del sistema nervioso que controlan la nutrición de las estructuras articulares). En la actualidad se explica el proceso integrando la pérdida de sensación dolorosa y propioceptiva y las alteraciones del sistema nervioso autónomo (SNA). Así, la primera favorece la distensión ligamentosa, con laxitud y subluxación articular que conduce a microtraumatismos recurrentes con fracturas, que junto con el trastorno del SNA estimulan el aumento del flujo sanguíneo y la actividad osteoclástica, así como la acción de neuropéptidos con desarrollo de fenómenos inflamatorios, destructivos, y reactivos con fragmentación ósea5. Se produce una fase inicial reabsortiva e hiperémica, seguida por un proceso de esclerosis reconstructiva e hipertrófica. Con frecuencia el diagnóstico de la enfermedad neurológica es posterior al de la artropatía, o ésta se desarrolla sin evidencia de lesión neurológica. Sin embargo, a menudo es difícil objetivar y cuantificar el daño neurológico en la articulación, por la ausencia de pruebas que definan el grado y aun la presencia objetiva de alteraciones de la sensibilidad intraarticular.
La localización más frecuente de la afección articular de la siringomielia es en las extremidades superiores, especialmente la glenohumeral. En esta articulación se observan los cambios que caracterizan la fase atrófica del proceso. La clínica habitual consiste en una afección monoarticular crónica, con derrame persistente, calor, deformación e incapacidad funcional progresiva. En alrededor del 70% de los pacientes cursa sin dolor (más correctamente con una respuesta disminuida al dolor). El diagnóstico puede acontecer al estudiar una fractura espontánea (el 23% de los pacientes de la series antes citada), o al detectarse una cifoscoliosis en edad adulta (desarrollada en el proceso de laxitud ligamentosa y acentuada con la presencia de fracturas-aplastamiento vertebrales). Fracturas patológicas acontecen en ausencia de traumatismo o actividad inusual, y tienen, con frecuencia, una orientación transversal, implicando la anormalidad del hueso subyacente. En ocasiones la afección es poliarticular o rápidamente progresiva y aguda, con eventual remisión espontánea inicial1,4.
La artropatía neuropática aguda es más frecuente sobre articulaciones que no son de carga, pero que sí se encuentran sometidas a continuos microtraumatismos. Al inicio del cuadro nos encontramos con una afección frecuentemente monoarticular, aguda o crónica, que se presenta edematosa, con menos dolor del esperado para el grado de tumefacción y deformidad que presenta. El derrame articular tiene un carácter crónico o recurrente, generalmente poco o nada inflamatorio, con aspecto serohemático (con relación probablemente a las microfracturas) y ocasionalmente con cristales de pirofosfato cálcico. El deterioro clínico es rápido (en 6 de los 91 pacientes que presenta Brower el desarrollo de la artropatía neurotrófica ocurre en menos de 6 semanas), con impotencia funcional, tendencia a hipermovilidad (por la laxitud articular) o disminución de ésta, junto con deformidad articular5. Cuando se afectan pequeñas articulaciones (especialmente en el pie) junto con la deformidad se manifiestan trastornos tróficos con edema, úlceras cutáneas (explicados por los mismos mecanismos de microtraumatismo y alteraciones del sistema nervioso autónomo). Los cambios radiográficos1 se evidencian a las 2-4 semanas. Éstos se pueden clasificar en predominantemente resortivos («atróficos»), mixtos o predominantemente productivos o hipertróficos (aposición y proliferación ósea): el 42, el 39 y el 19%, respectivamente, entre los casos presentados por Brower. La intensa resorción ósea con acumulación de restos (debris en la bibliografía anglosajona) de material de densidad radiológica intermedia con contornos no bien delimitados y distribución en las partes blandas, no puede explicarse únicamente por la teoría neurotraumática (la resorción ósea se produce tras traumatismo, en el hueso que desarrolla una complicación de naturaleza predominantemente neurovascular como es la distrofia refleja). Esta semiología obliga a descartar procesos de naturaleza infecciosa o tumoral (formas seudoinfecciosa y seudotumoral). La afección axial, en la columna lumbar, aparece entre la quinta y la sexta décadas de la vida, iniciándose como una cifoscoliosis dorsolumbar progresiva, con escaso dolor y movilidad aumentada. En el 25% de los pacientes una fractura patológica es con frecuencia el primer signo de alarma. El derrame articular suele ser mecánico o escasamente inflamatorio, y ocasionalmente, hemático o con cristales de pirofosfato cálcico1-5.
La imagen radiográfica ofrece las claves para el diagnóstico1,6. La tumefacción articular, con aumento de la distancia entre la cabeza humeral y la cavidad glenoidea, en el caso del hombro, obedece al derrame articular, al desarrollo de una sinovitis hipertrófica y a la inestabilidad por afección de las estructuras periarticulares. Se observa resorción ósea, en ocasiones reproduciendo la imagen de una amputación quirúrgica. El hueso adyacente no se muestra osteopénico y es notoria la ausencia inicial en el cuadro agudo de fenómenos de reparación o aposición ósea. La presencia de restos de densidad de calcio con una imagen espicular en el área periarticular, dependiendo de tejidos blandos, es otra de las claves diagnósticas9.
El diagnóstico temprano es el principal y más eficaz instrumento terapéutico1-4, pues permite la toma de medidas tendentes a proteger la articulación. Esta protección articular se realiza mediante inmovilización con férulas y educación postural. La cirugía4,12-14 ofrece posibilidades crecientes, y se ha establecido su eficacia en las extremidades inferiores mediante la artrodesis en el tarso y el mediotarso, y el uso de prótesis articulares en las rodillas. Un recurso todavía no excepcional es la amputación, motivada en pacientes diabéticos con relación a trastornos vasculares y osteomielitis. El tratamiento de la enfermedad de base, salvo el mejor control metabólico de la diabetes, ofrece escasas posibilidades. Los bifosfonatos (pamidronato) pueden ser útiles al reducir el recambio óseo, mejorando los síntomas en diabéticos10,11.
Las posibilidades terapéuticas de la artropatía neuropática glenohumeral son escasas y hacen importantes las medidas preventivas y protectoras, con el uso de férulas, vendaje y descarga. La utilidad de la cirugía en estos casos suele ser escasa. La evolución natural de la siringomielia puede llevar al paciente hacia el confinamiento en silla de ruedas. Está indicado un tratamiento quirúrgico de la siringomielia en sujetos jóvenes, en formas de rápida evolución, en formas dolorosas, ante la presencia de hidrocefalia y en situaciones evolucionadas cuando se detecta una descompensación reciente7-9,12-14.
Correspondencia: Dr. G. Santos. Unidad de Reumatología. Servicio de Medicina Interna. Hospital de la Marina Baja-Villajoyosa. Partida de Galandú, 5. 03570 Villajoyosa. Alicante. España. Correo electrónico: santos gre@gva.es; rosas_jos@gva.es
Manuscrito recibido el 16-09-2002 y aceptado el 21-11-2002.