La Conferencia de Consenso Internacional de Chapel Hill de 20121 agrupó, bajo el término vasculitis de órgano único, a la arteritis cutánea, la vasculitis primaria del sistema nervioso central, la aortitis aislada y la vasculitis leucocitoclástica cutánea (VLC). Esta entidad se asocia con neoplasias, infecciones, afecciones sistémicas diversas e hipersensibilidad a fármacos2. La incidencia de VLC inducida por fármacos oscila, según las distintas series, entre el 9 y el 20%, y es incluso superior en personas mayores de 65 años. Entre los fármacos más frecuentemente implicados se encuentran los antibióticos, en especial los betalactámicos, pero también se han visto implicados fluorquinolonas y macrólidos. En la literatura consultada (buscadores PubMed y MedlLine) no hemos encontrado ninguna referencia bibliográfica acerca de VLC inducida por trimetoprima-sulfametoxazol (TMP/SMX) (palabras clave: leukocytoclastic vasculitis, trimethoprim-sulfamethoxazole and cotrimoxazole).
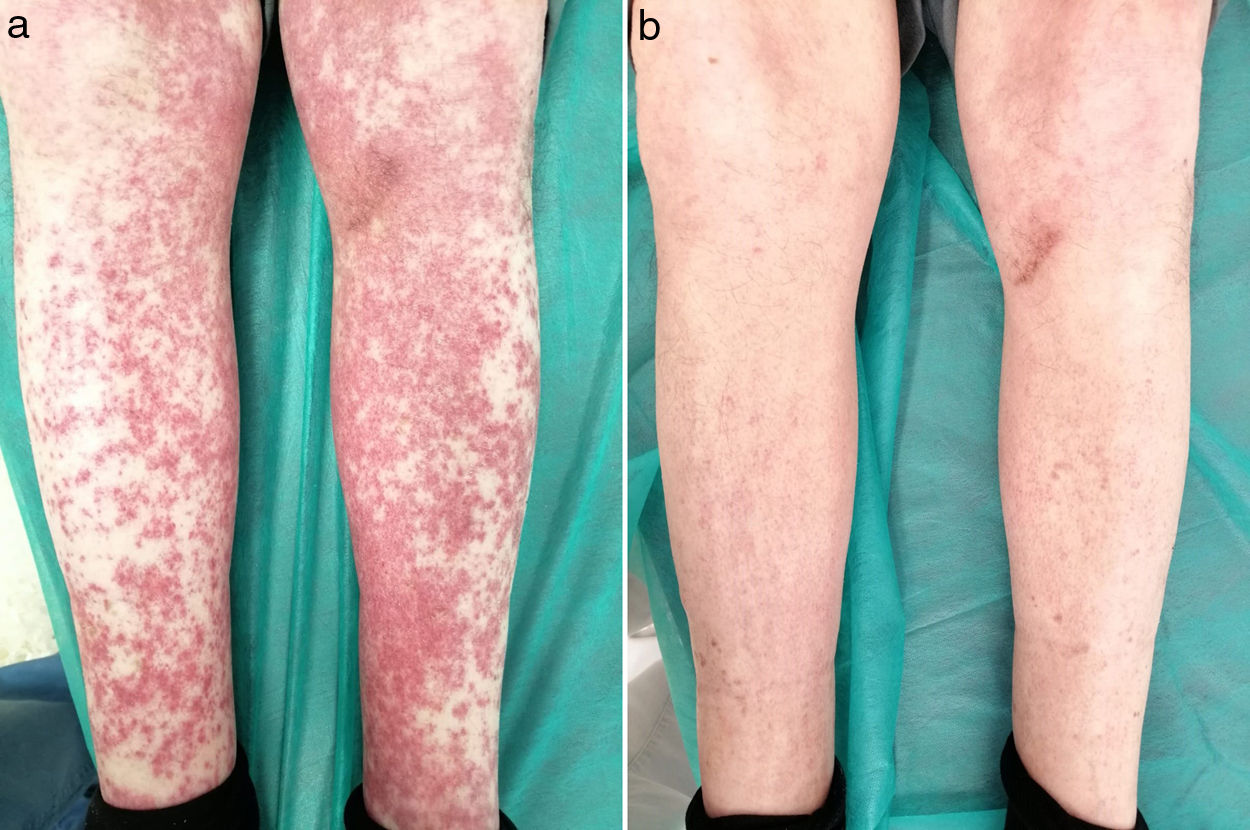
Varón de 80 años con antecedentes de fibrilación auricular, hipertensión arterial y dislipemia en tratamiento con valsartán, amlodipino, insulina glargina y atorvastatina. Presentaba una excelente situación basal, era independiente para las actividades básicas de la vida diaria (índice de Barthel: 100/100) y no tenía deterioro cognitivo (Mini Mental State Examination [MMSE]: 30/30). Consultó por lesiones purpúricas en extremidades superiores e inferiores. Quince días antes de presentar las lesiones cutáneas había iniciado TMP/SMX 800/160mg cada 12h por infección del tracto urinario. La exploración manifestó las lesiones purpúricas referidas (fig. 1a). Analíticamente destacaba una PCR de 26mg/l (valor normal [vn] hasta 5mg/l) y una VSG de 24 (vn hasta 20mm). La orina de 24h no evidenció proteinuria. Los anticuerpos antinucleares, anticitoplasma de neutrófilos, crioglobulinas y factor reumatoide fueron negativos. Las serologías frente a los virus A, B y C de la hepatitis, VIH, CMV, VEB, VHS I y II, Mycoplasma pneumoniae, Borrelia burgdorferi y Brucella fueron negativas. La biopsia cutánea confirmó la VLC. Se suspendió TMP/SMX y se instauró tratamiento con AINE, con desaparición de las lesiones en 7 días (fig. 1b).
La TMP/SMX es un antibiótico que resulta de la combinación de una sulfonamida —sulfametoxazol— y una diaminopirimidina —trimetopima—. Se emplea en el tratamiento de infecciones causadas por bacterias grampositivas y gramnegativas anaerobias, así como algunos protozoos como Pneumocystis jirovecii. Además, cabe destacar su empleo en la profilaxis de neumonía por P. jirovecii en pacientes con enfermedades autoinmunes sistémicas tratados con inmunosupresores. La vasculitis por TMP/SMX es, de acuerdo con su ficha técnica, un efecto adverso grave y muy raro (<1/1.000)3.
La VLC es el tipo más común de vasculitis cutánea2, con una incidencia de 15 a 38 casos por 1.000.000 habitantes/año y edad de presentación predominante entre 40 y 65 años. Se caracteriza por lesiones purpúricas palpables, simétricas y de predominio en piernas y áreas declives, que pueden causar quemazón, prurito y dolor local. Para el diagnóstico resulta capital la confirmación histológica, que mostrará un infiltrado inflamatorio neutrofílico perivascular o difuso, con fragmentación nuclear, necrosis fibrinoide de la pared y extravasación de hematíes. Dado lo cambiante del patrón histológico es conveniente realizar la biopsia en las primeras 48h. Aunque los porcentajes de VLC idiopáticas son muy variables (entre el 3 y el 72%), resulta fundamental investigar las causas subyacentes. De esta manera, se debe sospechar la etiología medicamentosa, muy especialmente si la aparición de la VLC ocurre entre los 7 y 21 días después de la primera dosis4.
Para el diagnóstico de VLC es necesaria la mejoría tras la suspensión del fármaco. Según los algoritmos de Naranjo5, en el caso presentado la relación de causalidad entre la TMP/SMX y la VLC es probable. Es necesario resaltar, que sin la reintroducción del fármaco —en la mayor parte de los casos, inaceptable desde el punto de vista ético— la relación de causalidad probada o cierta no puede establecerse. La responsabilidad de los antibióticos en la VLC es difícil porque la infección, también, puede ser la inductora. En nuestro caso, sostenemos la responsabilidad de la TMP/SMX porque la VLC comenzó cuando la clínica miccional había desaparecido y la VLC remitió con la retirada de la TMP/SMX.
Para finalizar, y dada la alta frecuencia de uso de la TMP/SMX en el tratamiento de infecciones y en la profilaxis de neumonía por P. jirovecii en pacientes con enfermedades autoinmunes sistémicas e inmunodepresión farmacológica, creemos importante insistir en que puede ser inductora de VLC, tal y como ilustra el caso expuesto.