La restricción de acompañamiento de familiares a pacientes hospitalizados tiene consecuencias para el paciente, la familia y los profesionales. En este estudio nos planteamos como objetivo analizar la opinión de los profesionales sanitarios sobre la presencia familiar en los cuidados y recuperación del paciente geriátrico hospitalizado. Se realizó un estudio descriptivo observacional multicéntrico desarrollado mediante una encuesta dirigida a profesionales de hospitales de Madrid. Respondieron 314 profesionales (43,6% enfermeras, 26,1% auxiliares de enfermería y 15,6% médicos) de diferentes hospitales. El 80% (IC 95%: 75-84%) afirmaron que la restricción de las visitas dificultaba la recuperación del paciente, y el 84% (IC 95%: 80-88%) que los cuidados familiares no se pueden suplir por los profesionales, aunque sí mejorar mediante formación y aumento de personal (91%). El 70% piensan que cuando los pacientes están solos, comen y beben menos, sufren más broncoaspiración y delirium, y mayor dificultad para la higiene y la movilización. Los profesionales sanitarios reconocieron que los cuidados que desarrollan los familiares de los pacientes facilitan su recuperación.
The restriction of family accompaniment of hospitalised patients has consequences for the patient, family and professionals. The aim of this study was to analyse the opinion of healthcare professionals on the family presence in the care and recovery of hospitalised geriatric patients. A descriptive, observational, multicentre study was carried out by means of a survey addressed to professionals from hospitals in Madrid. A total of 314 professionals (43.6% nurses, 26.1% nursing assistants, 15.6% doctors) from different hospitals responded. Eighty percent (95%CI: 75%-84%) stated that the restriction of visits hindered the patient's recovery and 84% (95%CI: 80%-88%) stated that the family care cannot be substituted by professionals, although it can be improved through training and increased staffing (91%). Seventy percent think that when patients are alone, they eat and drink less, suffer more bronchial aspiration and delirium, and have greater difficulty in hygiene and mobilisation. Healthcare professionals recognised that the care provided by patients’ relatives facilitates their recovery.
Desde hace años, varias organizaciones internacionales ponen de manifiesto la importancia de la presencia y de la participación de la familia en el cuidado de los pacientes en los centros sanitarios. En EE. UU. y Canadá se han realizado campañas con el eslogan «Mejor juntos», en las que se modifica el concepto de visitante por el de cuidador, reconociendo la mejora que aportan en salud y haciéndoles partícipes de los cuidados de los pacientes1. Cada vez se dispone de más evidencia respecto al beneficio que aportan en experiencia, calidad y seguridad del cuidado, especialmente en pacientes ancianos1–4.
Desde el inicio de la pandemia por SARS-CoV-2 en marzo de 2020, por cuestiones de salud pública, con el fin de garantizar la seguridad del personal, de los pacientes, de las familias y de la comunidad, se limitaron las visitas, el acompañamiento y el cuidado de las familias a sus allegados ingresados en los hospitales y en los centros sociosanitarios. Estas restricciones fueron una decisión generalizada en todo el mundo, dejando fuera la participación de las familias en la planificación e implementación de los cuidados, así como en la toma de decisiones5.
Este cambio en la planificación de la asistencia sanitaria respecto a los cuidados no ha sido gratuito desde el punto de vista ético. Los pacientes dependían más de los profesionales, que fueron testigos del intenso sufrimiento que causó la ausencia familiar y se cuestionaron si las decisiones fueron éticamente justificadas. Se optó por un mayor acceso a las tecnologías virtuales para facilitar las interacciones paciente/familia y mitigar sus pérdidas relacionales5. Sin embargo, la dependencia de la tecnología pudo comprometer la privacidad del paciente y exacerbar las disparidades raciales, socioeconómicas y geográficas para las poblaciones que carecían de acceso a Internet, dispositivos o conocimientos tecnológicos fiables6.
Como resultado, se ha observado un grave sufrimiento para pacientes, familiares y profesionales asistenciales. Además, supuso un impacto en problemas de salud como el delirium, mayor estrés emocional e incluso aumento de problemas de seguridad como las caídas7.
Estas cuestiones han podido contribuir a que los pacientes no acudiesen a los centros sanitarios por miedo a exponerse al virus y a sufrir estas circunstancias5.
La ausencia de acompañantes también ha provocado graves repercusiones al final de la vida, especialmente en unidades de cuidados intensivos (UCI), prolongando el sufrimiento, provocando estancias más largas y retrasando la decisión de limitar el esfuerzo terapéutico antes de la muerte. Este hecho se convirtió en un tema preocupante cuando las camas de la UCI fueron un recurso médico escaso8–12.
La bibliografía actual avala que la protección de la salud pública es compatible con el cuidado centrado en el paciente y en la familia incluso en la pandemia. Estudios recientes referencian que una comunicación regular y estructurada con los miembros de la familia y el apoyo multidisciplinar, preparan a los familiares para la toma de decisiones y el cuidado del paciente reduciendo la ansiedad, la depresión y el estrés postraumático, incluso después de la hospitalización. También reduce la angustia y el agotamiento en los profesionales que han tenido que realizar tareas desconocidas, aprender nuevos procedimientos clínicos y prestar atención en espacios diferentes con equipos nuevos y con gran incertidumbre6,13,14.
Por ello, los propios clínicos han hecho un llamamiento a reconsiderar las restricciones. De hecho, algunos grupos colaborativos ya han iniciado respuestas y recomendaciones sobre el tema y se está evaluando el resultado de estas limitaciones, la evidencia del beneficio de las familias, conceptos sobre atención centrada en el paciente y familia, dignidad, respeto, información, colaboración y revisión de principios éticos15.
La propia Organización Mundial de la Salud (OMS), mediante su Plan Global de Seguridad del Paciente 2021-2030 se ha pronunciado sobre el importante papel de pacientes y familias en el cuidado integral y en la mejora de la seguridad16.
Tras evaluar el impacto negativo de la política restrictiva de visitas, se ha entendido mejor la importancia de que los hospitales y los sistemas de salud participen en el desarrollo de legislación y políticas que apoyen la presencia de las familias con los pacientes en el caso de que surjan futuros problemas de salud o pandemias17.
El personal sanitario ha presenciado directamente la repercusión de la restricción de visitas y su opinión, junto con la de pacientes y familias es fundamental a la hora de diseñar estrategias de mejora12.
Se han identificado algunas herramientas que los líderes sanitarios pueden aplicar para mitigar el distrés moral secundario a los dilemas éticos relacionados con la pandemia, así como prevenir daños relacionados con la asistencia sanitaria. Entre ellos es clave mantener una postura proactiva anticipándose a las situaciones que pueden provocar distrés emocional en los equipos sanitarios, pacientes y familias, utilizando un enfoque de mejora continua del clima ético de la organización e implementar estrategias de seguridad del paciente contando con pacientes y familias18–20.
En este contexto, resulta útil realizar una encuesta a los profesionales sobre numerosos detalles de cuidados que pueden haber variado durante la pandemia por la ausencia de familias, para avanzar en el conocimiento de su repercusión en la salud física y psicológica de todos los implicados.
Por ello, nos planteamos como objetivo de este estudio analizar la opinión que tienen los profesionales sanitarios sobre el impacto de la presencia familiar en los cuidados, en el bienestar y en la recuperación de los pacientes hospitalizados.
MetodologíaSe realizó un estudio observacional transversal descriptivo, mediante una encuesta anónima y voluntaria, desde el mes de diciembre de 2021 al mes de febrero de 2022. Se envió al personal sanitario de cualquier servicio y nivel asistencial de 32 hospitales de agudos y de media estancia de Madrid. Solicitamos que respondieran con total sinceridad a cuestiones relacionadas con la labor que desempeñan los cuidadores informales de pacientes geriátricos hospitalizados, así como la posibilidad de que los profesionales cubrieran estas necesidades básicas cuando ellos no estaban.
Para este estudio, se ha considerado paciente geriátrico aquél mayor de 80 años y dependiente durante el ingreso que estuvo hospitalizado durante la pandemia en cualquier servicio de los hospitales de segundo y tercer nivel asistencial, que voluntariamente participaron en el estudio.
Tras la revisión de la literatura científica, el equipo de profesionales que participaron en el estudio, formado por Técnicos en Cuidados Auxiliares de Enfermería (TCAES), enfermeras/os de traumatología y de medicina preventiva, y médicos/as geriatras del Hospital Universitario Fundación Alcorcón (HUFA), diseñaron una encuesta ad hoc que respondiera a los objetivos planteados.
La encuesta está formada por 80 preguntas evaluadas en su mayoría en una escala tipo Likert, siendo 1 «no estoy de acuerdo en absoluto» y 5 «estoy totalmente de acuerdo». Se incluyeron variables relacionadas con los cuidados del paciente en cuanto a: la nutrición, la hidratación, el descanso nocturno, la higiene personal, los objetos personales básicos, la movilización, la eliminación, la toma de medicación, la información paciente/familia, los aspectos psicológicos, los aspectos sociales y el aumento de tareas que supuso para los profesionales en ausencia del familiar.
Además, se recogió información sobre los participantes: categoría profesional, área asistencial y tipo de centro de trabajo. Se consideraron las siguientes categorías profesionales: Médicos/as (incluye a los/as residentes), enfermeros/as, TCAE y otras categorías profesionales (celadores, fisioterapeutas, estudiantes). Las áreas asistenciales se clasificaron en médicas, quirúrgicas, urgencias y otras áreas (consulta externa…) y los centros participantes en hospitales de agudos de baja, media o alta complejidad y centros de media-larga estancia.
La encuesta se diseñó en la plataforma Google Drive® para facilitar su distribución a través de un enlace anónimo y se distribuyó por correo electrónico institucional y a través de redes informales, explicando los objetivos y la intención de difundir los resultados una vez analizados, solicitando el consentimiento en su participación. El enlace a la encuesta es el siguiente: https://forms.gle/hGddeqdPh1JkYwxu7
Para el análisis estadístico se empleó el programa SPSS® v.21. La distribución de las respuestas, de naturaleza cualitativa, se describió mediante frecuencias absolutas y relativas.
Para facilitar la interpretación de resultados se agruparon las respuestas tipo Likert en acuerdo, neutral y desacuerdo. Los intervalos de confianza al 95% se calcularon mediante el método de Wilson. Se analizaron las diferencias en las respuestas según complejidad, categoría profesional y área asistencial mediante el test Chi-cuadrado de Pearson o el test exacto de Fisher. Se consideraron test bilaterales y estadísticamente significativos con p-valores menores de 0,05.
ResultadosRespondieron a la encuesta un total de 314 profesionales. El 43,6% (137) fueron enfermeras/os; el 26,1% (82) TCAES; el 15,6% (49) médicos/as y el 14,6% (46) otros profesionales. El 79,6% (249) realizaban su trabajo en hospitales de complejidad media, el 11,8% (37) de alta complejidad, el 7,3% (23) de baja complejidad y el 1,3% (4) en hospitales de media-larga estancia. Respecto al área asistencial, el 39,5% (124) trabajaban en planta de hospitalización médica, el 12,7% (40) en urgencias; el 11,8% (37) en hospitalización quirúrgica; y el 36% (113) en otras áreas.
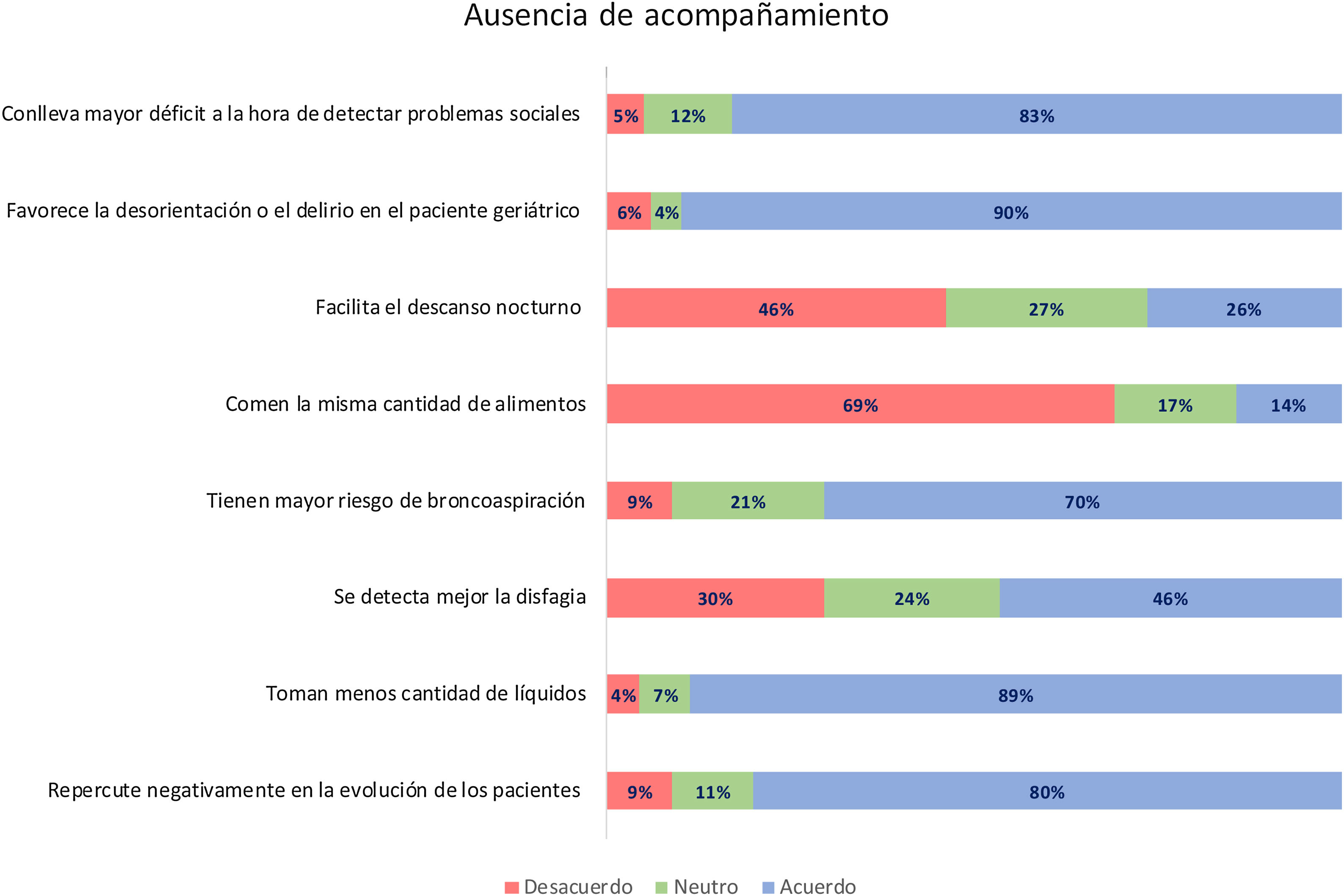
La mayoría de los encuestados (80%) respondieron que la restricción de visitas repercutía negativamente en la recuperación del paciente geriátrico ingresado en el hospital (tabla 1 y fig. 1).
Evolución del paciente y carga de trabajo en ausencia de acompañantes
| Total (n=314) | |||
|---|---|---|---|
| n | Porcentaje | IC 95% | |
| Evolución del paciente | |||
| La restricción de visitas repercute negativamente en la evolución de los pacientes | 251 | 80 | 75-84 |
| Aumento de las tareas | |||
| Como enfermera, TCAE, celador, fisioterapeuta, médico me supone más trabajo cuidar a un paciente que no está acompañado de un cuidador | 221 | 70 | 65-75 |
| Me lleva más tiempo y esfuerzo alimentarles porque hay más pacientes dependientes solos | 257 | 82 | 77-86 |
| Me lleva más tiempo hidratarles | 239 | 76 | 71-80 |
| Me lleva más tiempo y más trabajo favorecer su movilidad y deambulación para evitar que el paciente sufra deterioro funcional durante el ingreso | 261 | 83 | 79-87 |
| Me lleva más tiempo y esfuerzo completar todos los aspectos de su higiene | 219 | 70 | 64-75 |
| Me lleva mucho tiempo detectar y atender a los aspectos psicológicos tanto de confusión como de depresión en el paciente geriátrico | 231 | 74 | 68-78 |
| Me lleva mucho tiempo informar a todas las familias diariamente porque tienen muchas preguntas referidas a su salud y también detalles de cuidados | 229 | 73 | 68-78 |
| Creo que hay aspectos de cuidados y acompañamiento que solía ofrecer el familiar que el personal sanitario no puede suplir | 265 | 84 | 80-88 |
| Creo que la mayoría de los aspectos comentados en esta encuesta sí se pueden mejorar con formación, sensibilidad por parte de todos y aumento del ratio de personal | 285 | 91 | 87-93 |
| Como profesional he sufrido algún trastorno del ánimo o del sueño derivado de la carga de trabajo en el último año, relacionado con la pandemia | 255 | 81 | 77-85 |
| Como profesional, desde el inicio de la pandemia me he visto desbordado de trabajo en parte por tener que suplir algunas labores de las que se encargaba la familia | 231 | 74 | 68-78 |
IC 95%: intervalo de confianza del 95%; TCAE: técnicos en cuidados auxiliares de enfermería.
Respecto a la carga de trabajo, el 84% opinaron que hay aspectos de los cuidados que realizan los familiares que no pueden suplir los profesionales sanitarios, sin embargo, el 91% respondieron que la asistencia se podía mejorar con formación, sensibilización y aumento de personal. El 70% de los encuestados opinaron que les suponía más trabajo y más tiempo atender a pacientes geriátricos no acompañados; de hecho, más del 80% de los encuestados afirmaron que no tenían tiempo suficiente para garantizar una alimentación satisfactoria para el paciente. El 81% se sintieron desbordados o con trastorno de ánimo o ansiedad en relación con la sobrecarga de trabajo durante la pandemia (tabla 1).
En cuanto a aspectos relacionados con la nutrición e hidratación, el 89 y 88%, respectivamente, opinaron que en ausencia de acompañante los pacientes comían menos y bebían menos, y que presentaban mayor riesgo de broncoaspiración (70,4%) (tabla 2 y fig. 1).
Respecto al delirium y descanso nocturno, en pacientes solos con una respuesta mayoritaria del 90%, los profesionales están de acuerdo sobre el mayor riesgo de delirium y una rutina muy frecuente de interrupción del sueño por la toma de constantes, administración de medicación, análisis o cambio de pañales (83%) (tabla 2).
En cuanto a la higiene personal y eliminación, el 29% afirma que al paciente varón se le afeita semanalmente, pero el 79% afirma que se les ayuda a lavarse los dientes, si es necesario. El 84% facilita al paciente los medios para evitar la incontinencia funcional. Más de la mitad del personal afirmó cuestionarse diariamente el motivo por el que los pacientes tienen sonda vesical y un porcentaje superior (67%) la retiran cuando no tiene indicación. Sin embargo, solo el 46% de los encuestados se plantean diariamente la posibilidad de retirar un pañal colocado previamente por gravedad del paciente (tabla 2).
Respecto a la movilización, el 68% afirma acompañar a pasear al paciente y el 89% afirma que se facilitan ayudas técnicas si es necesario (tabla 2).
Alrededor del 70% del personal pregunta a los pacientes sobre su medicación habitual y se le explica el motivo de cada pastilla, ayudando a abrir los envases, adaptando los fármacos a las circunstancias y asegurándose de la toma cerca del 80% de los encuestados. Entre el 15 y el 25% del personal afirmó administrar medicación pautada con dudosa utilidad (hipnóticos a pacientes dormidos, analgésicos sin dolor, neurolépticos a pacientes tranquilos e hipotensores a pacientes con hipotensión) (tabla 2).
El 71% cree que el personal evalúa el estado de ánimo de los pacientes solos, utilizando herramientas para mejorarlo y poniéndoles en contacto con las familias (tabla 2).
En cuanto a la información, el 42% afirmaron que se hacían llamadas diarias a las familias de los pacientes solos. En este sentido, el 69% opinó que la comunicación telefónica dificulta la comprensión sobre la evolución y pronóstico del paciente hasta el punto de que el cuidador desconfía más de los cuidados recibidos. La mayoría (79%) creen que esta situación puede mejorar con la información que aporta el personal de enfermería a las familias (tabla 2)
En temas relacionados con comunicación y ocio, entre el 63 y el 53% afirmó que la ayuda a los pacientes relacionada con las llamadas telefónicas a su familia, bloqueo del teléfono, problemas de batería o contraseña, dependía de la voluntariedad de cada profesional. Al 86% les facilitaron acceso a objetos como gafas, audífono, radio, libros, sin embargo, el 64% no podían o solían hacer nada ante pacientes sin dinero para poder ver la tv (tabla 2).
El 83% de los participantes creen que la ausencia de familias conlleva mayor dificultad para detectar problema social (tabla 2).
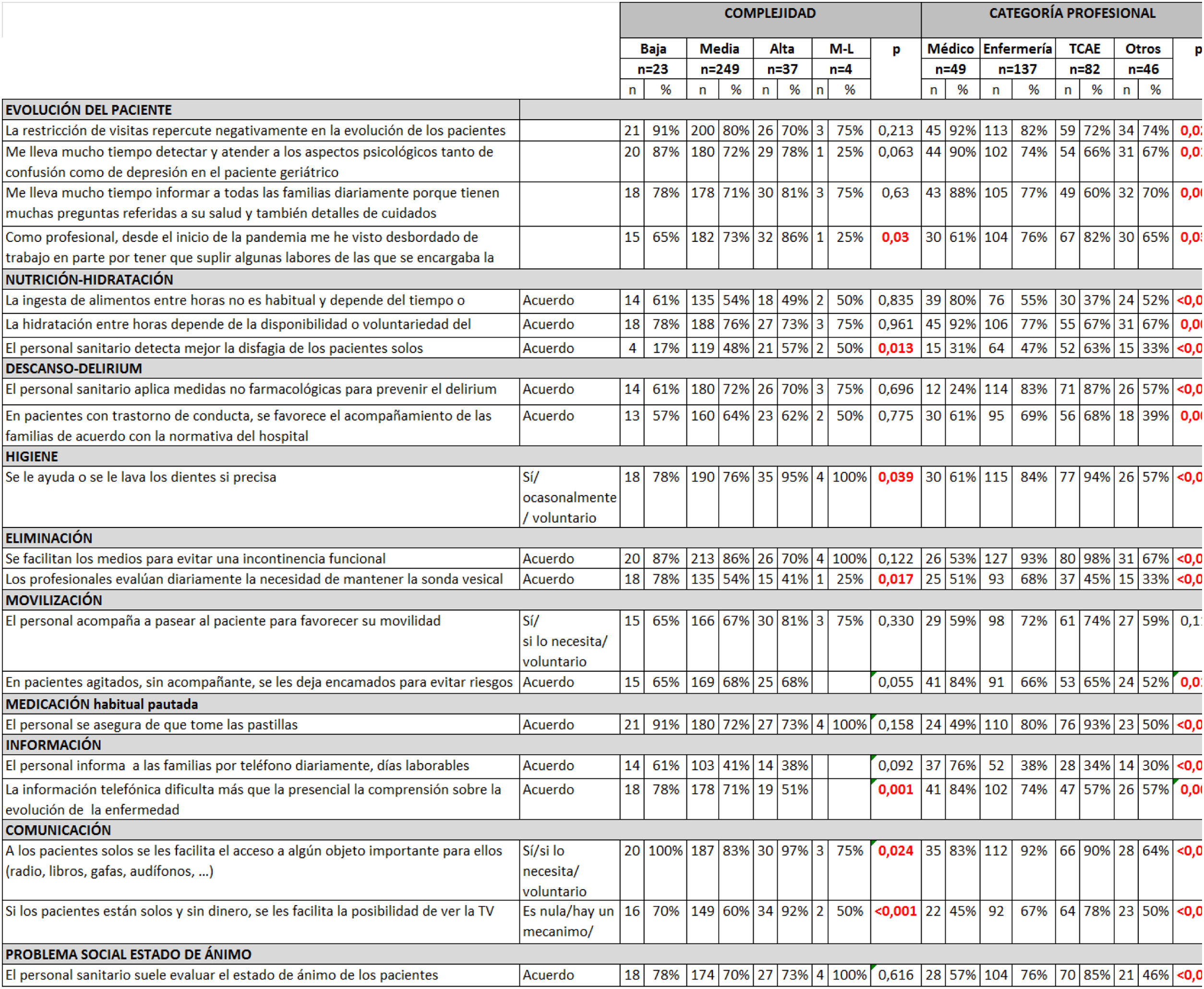
En el análisis univariante comparando las respuestas según complejidad, categoría y área asistencial, encontramos importantes diferencias respecto a la categoría profesional. Los médicos reconocen más que otros profesionales la peor evolución del paciente solo (p: 0,027), admitiendo mayor dificultad para la atención a pacientes geriátricos confusos o con depresión (p: 0,018).
Las enfermeras y TCAES opinan que detectan mejor la disfagia (p<0,01), aplican medidas no farmacológicas para prevenir el delirium y la incontinencia funcional y ofrecen ayuda para medidas de higiene más avanzada (p<0,01) Las auxiliares afirman más que otros profesionales haberse sentido desbordadas en la atención a estos pacientes durante la pandemia (p: 0,034) (tabla 3).
DiscusiónActualmente se dispone de suficiente evidencia del beneficio que aporta el cuidador y/o familia en la evolución clínica de los pacientes ingresados, hasta el punto de que la propia OMS otorga un papel importante en cuidado integral y también en seguridad1–3,16.
En EE. UU. y Canadá se han desarrollado iniciativas para integrar el cuidado de las familias con el de los profesionales para beneficio del paciente1.
También en la Comunidad de Madrid, en la segunda línea estratégica del Plan de Humanización de la Asistencia Sanitaria contempla la Información personalizada y el acompañamiento a los pacientes para reforzar el papel activo del paciente, familia o allegados, así como el desempeño satisfactorio del profesional con el mismo fin de mejorar la asistencia de forma personalizada21.
La pandemia por la COVID-19 ha supuesto una restricción importante y generalizada del acompañamiento de las familias a pacientes ingresados, que ha afectado a la mayoría de los hospitales y centros sociosanitarios a nivel mundial5.
Pero, pasados 2 años, ya se han publicado varias iniciativas que evalúan el riesgo/beneficio de dichas restricciones y plantean propuestas de mejora en este ámbito12,15,17,18.
En nuestro medio, los resultados del estudio SEROSOS sobre seroprevalencia de infección por COVID tras la primera ola en las residencias de Madrid, sirvió para clasificar los centros según el porcentaje de pacientes con serología positiva, y permitían mayor acceso de familiares a los centros con mayor seroprevalencia, por suponer menor riesgo de contagio en aquéllos con mayor inmunidad postinfección en un momento previo a las vacunas22.
La Dirección General de Salud Pública de la Comunidad de Madrid, en octubre de 2021, publicaron las recomendaciones para el acompañamiento y las visitas en áreas hospitalarias no COVID durante la pandemia. En base a la situación epidemiológica de la comunidad, se prohibieron las visitas, salvo excepciones: en situaciones de alto riesgo (considerado como más de 300 casos de la COVID por cada 100.000 habitantes en las 2 semanas previas). De cualquier forma, cada hospital tenía autonomía para decidir en base a sus propias circunstancias locales o de brotes23.
Para planificar una mejora, es necesario evaluar los resultados del modo de atención y en este sentido, la opinión de los profesionales sanitarios es imprescindible. De este modo, este trabajo da respuesta, según la opinión de más de 300 profesionales, a numerosos detalles sobre la asistencia sanitaria y cuidados a pacientes geriátricos hospitalizados que están solos por la restricción que se ha hecho al acompañamiento por parte de sus familias.
En los resultados de la encuesta, se encuentra acuerdo mayoritario en que la evolución clínica de los pacientes hospitalizados sin familias es peor y concretamente, comen y beben menos, tienen más riesgo de delirium y de broncoaspiración y no es habitual facilitar la comunicación telefónica con las familias, ni aspectos más avanzados de higiene o ayudas en la movilización para evitar deterioro funcional. La mayoría de los profesionales opinan que hay aspectos que llevan a cabo las familias que el personal no puede suplir, aunque sí mejorar con formación, conciencia y aumento de personal.
La opinión mayoritaria de los profesionales sobre numerosas cuestiones de esta encuesta, relacionan, al igual que otras publicaciones, la soledad del paciente geriátrico hospitalizado con mayor riesgo para la seguridad del paciente19,20 (mayor riesgo de delirium, de desnutrición-deshidratación, de depresión, de caídas e inmovilismo, de broncoaspiración y de incontinencia funcional, entre otros). La mayoría de estos aspectos tienen margen de mejora mediante cambios en la organización del trabajo (turnos de comida, de movilización del paciente, de psicoestimulación) y probablemente con aumento de personal para garantizar su seguridad.
Un hospital de Maryland tenía desde 2010 una política muy avanzada sobre el papel esencial que juega la familia en la calidad, en la seguridad y en la transición de cuidados, hasta el punto de que el paciente podía elegir quién podía acompañarle durante todas las horas del día. Tras las restricciones de visitas generalizadas en el contexto de la primera ola, en este hospital crearon un grupo de trabajo compuesto por familias, personal sanitario y de la sociedad. Este grupo desarrolló un nuevo recurso llamado «Presencia de la familia durante la pandemia: Guía para la toma de decisiones» en el que se incluyeron conceptos del cuidado centrado en paciente y familia y principios de bioética para guiar de forma colaborativa en la toma de decisiones15.
Tras implantar las medidas de colaboración de la guía, hicieron 2 encuestas a personal y comunidad concluyendo, como en el trabajo que se presenta, la repercusión de la ausencia de la familia y la importancia de la misma en el cuidado de los pacientes. Además, encontraron la oportunidad de crear un equipo y un proceso para la toma de decisiones difíciles, revisión de los cambios y propuesta de mejoras y una adecuada comunicación a profesionales, pacientes y familia sobre estos recursos12.
Nuestro trabajo se ha limitado inicialmente a conocer la opinión de los profesionales, aunque se ha interrogado sobre numerosos detalles de los cuidados que les ha servido como sensibilización y planteamiento de mejora del modo de atención. Además, en el hospital de donde parte esta encuesta, se ha planteado una iniciativa por la que se incluye a personas que participan en asociaciones de pacientes de diferentes enfermedades en una comisión clínica hospitalaria llamada «Comisión de asociaciones de pacientes», lo que puede contribuir a mejorar la práctica clínica y la calidad percibida y favorecer la continuidad de cuidados.
Llama la atención algunas diferencias significativas en las respuestas según el tipo de hospital, profesional o área asistencial. Es curioso destacar cómo la opinión es diferente y suele ser más optimista para el profesional que realiza la actividad. En este sentido, enfermeras y TCAES opinan con mayor frecuencia que los médicos, que detectan mejor la disfagia, aplican medidas no farmacológicas para prevenir el delirium y la incontinencia funcional y se ofrece ayuda para medidas de higiene más avanzada. Mientras que los médicos contestan con más frecuencia que otros profesionales sobre la adecuación y ajuste de la medicación habitual y sobre la información diaria a las familias por teléfono. Al tratarse de una encuesta, los autores no pueden confirmar si las respuestas se corresponden con la realidad o es la percepción que tienen los profesionales y la que reciben del propio paciente o de la observación
Entre las limitaciones de este trabajo figura que gran parte de las respuestas proceden del hospital en el que trabajan los investigadores principales, aunque con representación de varias categorías profesionales. También se puede considerar como limitación que las respuestas de una encuesta no siempre coinciden con la realidad, aunque el anonimato puede facilitar la sinceridad.
Como ventaja, los autores creen que el hecho de responder a esta encuesta, así como la difusión de los resultados sensibiliza a los profesionales y es el punto de partida para modificar la asistencia a los pacientes, especialmente sin acompañantes y debe ser el inicio de un procedimiento para lograr la mejora continua de la calidad asistencial.
Es importante buscar fórmulas para lograr la participación activa de los familiares en asegurar el bienestar de sus miembros más vulnerables, haciendo compatible la protección de salud pública con los cuidados centrados en paciente y familia, incluso en época de pandemia13,14.
El estudio contó con el informe favorable del Comité Ético de Investigación Clínica con medicamentos (CEIm) del Hospital Universitario Fundación de Alcorcón.
FinanciaciónEl estudio se realiza sin ningún tipo de financiación.
Conflicto de interesesLos autores declaran que no hay conflicto de intereses.
Los autores quieren agradecer al personal de enfermería y TCAES de la planta de Traumatología y de Preventiva, así como a la Unidad de Geriatría del Hospital de Alcorcón por su colaboración en el diseño de la encuesta. Y se extiende el agradecimiento a todos los profesionales que con sus respuestas han participado en este estudio que puede contribuir a mejorar la atención del adulto mayor hospitalizado.