Es muy difícil estimar la prevalencia del dolor neuropático ya que la mayoría de los estudios que evalúan el dolor crónico no diferencian el nociceptivo del neuropático. Aún más complicado es obtener información de estudios que aborden específicamente el dolor neuropático en ancianos y más concretamente en población oncológica. En esta revisión no sistemática se analizan los artículos más relevantes acerca de la prevalencia y etiopatogenia del dolor oncológico neuropático en el anciano.
The prevalence of neuropathic pain is difficult to estimate as most studies evaluating chronic pain do not differentiate neuropathic from nociceptive pain. There are only a few studies of neuropathic pain in the elderly, specifically in the oncology population. This article is a non-systematic review of the relevant evidence on the prevalence and aetiopathogenesis of neuropathic cancer pain in the elderly.
La International Association for the Study of Pain (IASP)1 define el dolor como «una experiencia desagradable, multidimensional, sensorial y emocional asociada con daño tisular real o potencial o descrito en términos de dicho daño», mientras que define el dolor neuropático (DN)2 como «el dolor causado por una lesión o enfermedad que afecta al sistema somatosensorial».
El dolor oncológico es un serio problema de salud, con un impacto en la calidad de vida de los pacientes y sus familiares, siendo uno de los síntomas más frecuentes en los pacientes oncológicos. Se estima que entre el 70-90% de los pacientes con cáncer padecerán dolor como consecuencia de la enfermedad o de sus tratamientos3.
El reconocimiento del DN es especialmente importante, ya que su manejo es diferente al del dolor nociceptivo, si bien su prevalencia no está claramente establecida en la población oncológica, y mucho menos en el subgrupo de pacientes ancianos. En la revisión realizada por Bennett et al., la prevalencia de DN en los pacientes con dolor oncológico oscila entre el 19-39,1%4.
Distintos estudios que comparan el dolor nociceptivo con el neuropático concluyen que este último es más intenso y con un mayor impacto negativo en la calidad de vida de los pacientes incluso aunque se atenúe la intensidad del mismo5.
El objetivo de esta revisión es conocer la prevalencia y etiopatogenia del dolor oncológico neuropático en el anciano. Para ello se realizó una revisión no sistemática de la literatura sobre la prevalencia y etiopatogenia del dolor oncológico neuropático en el anciano en las bases de datos MEDLINE, COCHRANE y DATABASE, seleccionando los artículos de mayor rigor científico, fundamentalmente las revisiones publicadas hasta la fecha (mayo de 2015). Debido a la escasez de artículos específicos en dicha materia en pacientes>65 años, seleccionamos aquellos en los que se aporta algún dato específico sobre dicho grupo poblacional o existe análisis de subgrupos en ancianos. Los términos utilizados en la búsqueda fueron: elderly, neuropathic cancer pain, older, prevalence and etiopathogenesis.
ClasificaciónEl DN se puede dividir en 3 categorías6:
- 1.
DN con afectación del sistema simpático: es un dolor por afectación del sistema nervioso periférico (SNP) pero con alteración autonómica asociada (anteriormente conocido como distrofia simpática refleja).
- 2.
DN periférico: afectación del SN pero sin afectación del sistema autonómico.
- 3.
DN central: afectación del sistema nervioso central (SNC).
La fisiopatología de los síndromes neuropáticos y del DN ha sido objeto de una amplia investigación preclínica y clínica7. Los síndromes neuropáticos son trastornos del SNC o SNP asociados o no a una lesión demostrable, siendo el DN una parte de estos síndromes.
El agente etiológico puede ocasionar una lesión primaria de un nervio o bien alterar indirectamente su función/conducción nerviosa. En ocasiones la noxa desaparece pero el dolor permanece con el tiempo.
Existen pruebas sustanciales de que la actividad nerviosa anormal es un importante mecanismo subyacente al DN8,9. Se baraja la hipótesis de que la actividad nerviosa ectópica se origina tras un daño tisular, o tras un daño en el nervio periférico, en el ganglio de la raíz dorsal o en la lámina dorsal de la médula espinal. Tras dicho daño, se produce un aumento de la sensibilidad, seguido en pocos días de actividad nerviosa espontánea. Estos focos ectópicos de transmisión nerviosa pueden generar dolor espontáneo o paroxismos. Si bien la fisiopatología incluso a día de hoy no está claramente definida, la evidencia sugiere que dicha actividad neuronal ectópica se debe a un aumento en el número de canales de sodio, o más probablemente a un subtipo anormal de los canales de sodio, lo que ocasiona una actividad del canal disfuncionante10. Estos canales de sodio anormales involucrados en el DN son del subtipo tetrodotoxina insensible, que sólo se encuentran en el tejido neural11. Dicha hipótesis está apoyada por la efectividad de los anestésicos locales y de algunos anticonvulsivantes (los bloqueadores de los canales de sodio) en el tratamiento del DN, al bloquear los canales de sodio en las neuronas dañadas8.
Trabajos de investigación en modelos animales demuestran que los canales de calcio voltaje-dependientes también pueden ser importantes en la modulación de la transmisión del DN. Parece que hay al menos 6 subtipos de canales de calcio y los estudios en animales con novedosos bloqueantes de los canales de calcio tipo-N son prometedores10. La gabapentina y la pregabalina (anticonvulsivantes gabapentenoides) parecen unirse a la subunidad α2 delta de los canales de calcio voltaje-dependientes. Chaplan et al.10 demuestran que el ARN mensajero de la subunidad α2-delta se incrementa más de 10 veces en los ganglios de la raíz dorsal después de una lesión del nervio, si bien no se modifica cuando el daño se ocasiona en otros tejidos. Es por ello que dicha subunidad puede actuar como un sitio de unión de drogas y secundariamente modificar la cinética de canal, si bien los agentes estudiados hasta la fecha se han asociado con eventos adversos cardíacos.
Debido a la multiplicidad de mecanismos, cada uno de los síntomas dolorosos pueden corresponder a mecanismos distintos, y por lo tanto responder a tratamientos específicos. Además el DN no suele ser puro, sino que en la mayoría de las ocasiones se acompaña de dolor nociceptivo (visceral y/o somático).
Sintomatología-diagnósticoEl dolor neuropático oncológico (DNO) es explicado por los pacientes como una sensación espontánea de quemazón/apuñalamiento, intermitente y dolorosa que suele ser más intensa por la noche. Suele tener una topografía en guante y calcetín y puede asociarse con déficits motores, pérdida sensorial, alteración de la propiocepción, disfunción motora de órganos entéricos, vesical, pupilar e hipotensión ortostática12.
El DNO impacta de forma negativa en la calidad de los pacientes, ya que puede condicionar la correcta realización de actividades básicas de la vida diaria como vestirse y peinarse, además de afectar directamente la funcionalidad. Este impacto es especialmente acusado en el caso de los pacientes ancianos con un deterioro basal en la mayoría de los casos.
La relación entre la etiología y tipo/modelo/sintomatología del dolor es complejo y no se comprende del todo. El DNO es un proceso de varios pasos, lo que explica la presencia de diversas presentaciones clínicas. Además condiciones psicológicas, trastornos del estado de ánimo, y el tipo de personalidad pueden influir en la percepción y la intensidad del dolor.
En los pacientes ancianos con cáncer, debido a la dificultad en la comunicación médico-paciente, deterioro cognitivo en algunos casos, manifestaciones atípicas del dolor, creencia por parte de los ancianos que el dolor es consecuencia de la edad y el miedo ante el dolor al verlo como un signo de debilidad y progresión de enfermedad, dificulta su diagnóstico y por tanto el inicio de un tratamiento en fases precoces de su evolución.
En aquellos casos con deterioro cognitivo moderado-grave, en los que la capacidad de comunicación verbal está disminuida o es nula, el dolor y otros síntomas son a menudo muy difíciles de identificar y pueden presentarse como «equivalentes de dolor» con trastornos afectivos, agitación, gritos, gemidos, aumento de la confusión y/o disminución de la movilidad13. Existen escalas específicas observacionales para valorar el dolor o las molestias en el anciano con demencia avanzada, destacando la escala PAINAD y la de Abbey.
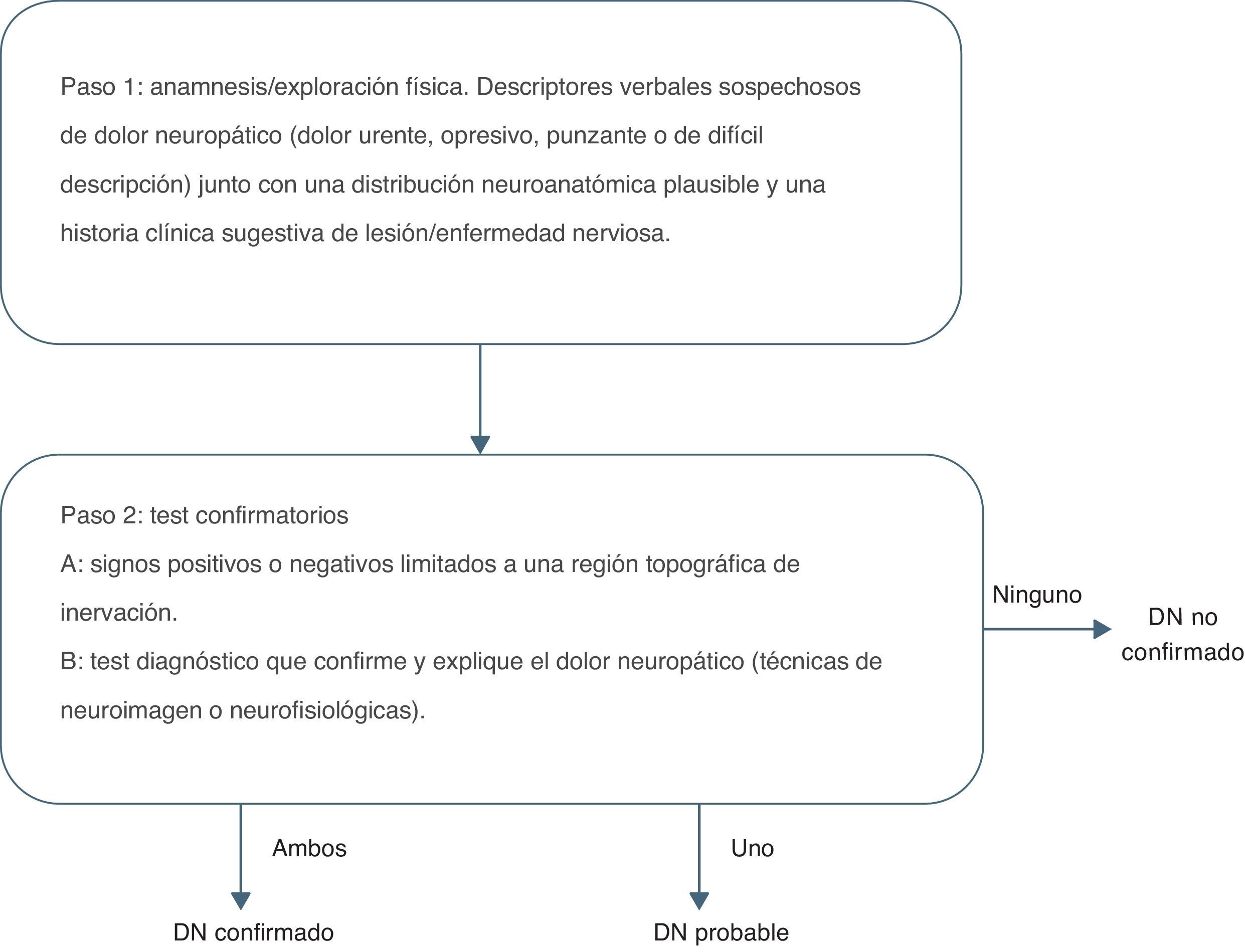
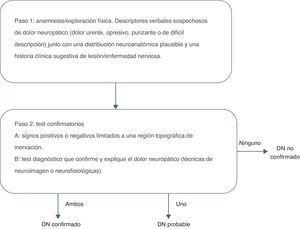
Dentro de las escalas más utilizadas para evaluar el DN están el algoritmo propuesto por la IASP (fig. 1) y el cuestionario DN-4 (fig. 2).
EtiologíaGlobalmente, las principales causas de DN en el paciente anciano serían las infecciosas (fundamentalmente la ocasionada por el herpes zoster), metabólica (diabetes mellitus), toxica/farmacológica (quimioterapia/radioterapia), compresiva (metástasis vertebrales/hernias discales), o traumáticas (posquirúrgicas, amputaciones).
Existen múltiples estudios que analizan las posibles causas de DN en los pacientes con cáncer, si bien la revisión publicada por Bennett et al.4 es la que aporta datos globales y más fiables al respecto. Las causas más frecuentes se resumen en la tabla 1. Destacar que el principal motivo de DNO es la propia enfermedad tumoral, sobre todo la afectación metastásica, siendo la localización ósea la que con mayor probabilidad ocasiona radiculopatías/compresión medular. No obstante la iatrogenia es la segunda causa de DNO, siendo en la mayoría de los casos acumulativa y progresiva, de ahí la vital importancia de una rigurosa anamnesis y exploración física para realizar modificaciones en las pautas posológicas e incluso suspender el tratamiento en el momento oportuno antes de llegar a establecer una neuropatía grave e irreversible.
Causas de dolor neuropático oncológico4
| Tumor primario o afectación metastásica | 64% |
|---|---|
| Tratamiento (quimioterapia, cirugía, radioterapia, etc.) | 20,3% |
| Paraneoplásico | 3,5% |
| No oncológico | 10,2% |
| Desconocido | 2% |
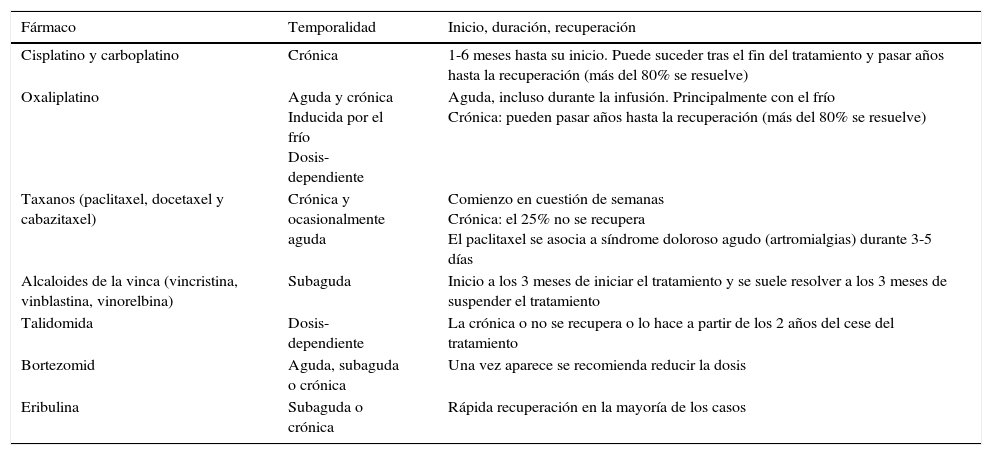
Los agentes de quimioterapia que con mayor frecuencia ocasionan DN se resumen en la tabla 2.
Agentes citotóxicos causantes de dolor neuropático
| Fármaco | Temporalidad | Inicio, duración, recuperación |
|---|---|---|
| Cisplatino y carboplatino | Crónica | 1-6 meses hasta su inicio. Puede suceder tras el fin del tratamiento y pasar años hasta la recuperación (más del 80% se resuelve) |
| Oxaliplatino | Aguda y crónica Inducida por el frío Dosis-dependiente | Aguda, incluso durante la infusión. Principalmente con el frío Crónica: pueden pasar años hasta la recuperación (más del 80% se resuelve) |
| Taxanos (paclitaxel, docetaxel y cabazitaxel) | Crónica y ocasionalmente aguda | Comienzo en cuestión de semanas Crónica: el 25% no se recupera El paclitaxel se asocia a síndrome doloroso agudo (artromialgias) durante 3-5 días |
| Alcaloides de la vinca (vincristina, vinblastina, vinorelbina) | Subaguda | Inicio a los 3 meses de iniciar el tratamiento y se suele resolver a los 3 meses de suspender el tratamiento |
| Talidomida | Dosis-dependiente | La crónica o no se recupera o lo hace a partir de los 2 años del cese del tratamiento |
| Bortezomid | Aguda, subaguda o crónica | Una vez aparece se recomienda reducir la dosis |
| Eribulina | Subaguda o crónica | Rápida recuperación en la mayoría de los casos |
Como se refleja anteriormente, es importante tener presente otras causas no oncológicas del DN, fundamentalmente la neuropatía diabética o la postherpética, de prevalencia no despreciable en población anciana.
EpidemiologíaEs muy difícil estimar la prevalencia del DN ya que la mayoría de los estudios que evalúan el dolor crónico no diferencian el nociceptivo del neuropático, y en los que lo hacen, no especifican si el DN es puro o mixto (asociado a dolor nociceptivo somático o visceral). Aún más complicado es obtener información de estudios que aborden específicamente el DN en ancianos y concretamente el DN oncológico. Cabe destacar además que los estudios son metodológicamente heterogéneos (desde entrevistas clínicas a cuestionarios postales o llamadas telefónicas) y que las entidades incluidas como DN no son siempre las mismas. Hay que añadir además limitaciones en las herramientas diagnósticas y la ausencia de una clara etiología del DNO.
El estudio Pain in Europe14 indica una prevalencia de DN en población general del 3,8%, con datos específicos en España del 2,6%. Sin embargo, esta cifra podría ser mayor, ya que solo un 27% del total de la población a estudio era mayor de 60 años.
El estudio Prevadol15 analiza la epidemiología del DN de forma específica, prospectiva y multicéntrica en España. Es un estudio observacional transversal en el que se analizan 12.688 pacientes en 36 consultas de neurología de la red sanitaria pública española. Los resultados muestran una prevalencia del DN del 3,8% con una incidencia del 1,2%.
La prevalencia de DN en la población general es mucho menor que la que se objetiva en el caso del DNO. Hasta el 39% de los pacientes con cáncer hospitalizados y hasta un 33% de los pacientes en domicilio, padecen DN, con prevalencias que pueden llegar hasta el 40% en algunos tipos de tumores como el de mama16.
En la revisión realizada por Bennett et al.4 sobre la prevalencia del DNO, en la que tras una búsqueda bibliográfica de más de 600 estudios (hasta el año 2010), se seleccionan 22 artículos, cuyo análisis establece una prevalencia que oscila entre el 19-39%, dependiendo si el DNO es puro o mixto. No se especifica dicho dato en la población anciana.
Rayment et al.17 realizan un estudio internacional, multicéntrico y observacional en 17 centros Europeos entre 2008-2009, incluyendo 1.051 pacientes oncológicos incurables, de los cuales 670 presentan dolor (64%), con una edad media de 61 años (25-86 años). La prevalencia de DNO es del 17%, si bien son cifras que reflejan únicamente el DN puro, excluyendo las situaciones en las que se acompaña de otro dolor (mixto).
El estudio prospectivo observacional japonés realizado por Harada et al.18 intenta establecer la prevalencia de DNO en 220 pacientes hospitalizados con cáncer en cuidados paliativos. Utilizan el algoritmo sugerido por la IASP para el diagnóstico del DN. La edad media de los paciente es de 66+- 12 años, por lo que si bien no es estudio específico de población anciana, la edad media es>65 años. La prevalencia de DNO es del 18,6%, siendo la mayoría mixto (80,5%). Además los pacientes con DN tienen una edad media menor (60+-12 vs. 68+/-11 años, p<0,01), una mayor intensidad del dolor (EVA 58,3+/-21,4 vs. 41,2+/-22,4mm, p<0,01) y una dosis media de morfina oral o equivalente superior a los que presentan dolor no neuropático (60 vs. 48mg, p=0,03). Además confirma los datos de otros estudios acerca de la etiología del DNO, siendo el 78% ocasionado por el tumor y el 22% por sus tratamientos.
El único estudio publicado hasta la fecha en el que se aportan datos específicos sobre la prevalencia de DNO en población anciana (>65 años) es el publicado por Garzón-Rodríguez et al.19. Es un estudio observacional, multicéntrico europeo (Dinamarca, Alemania, Grecia, España y Reino Unido) realizado entre el 2010-2011 en pacientes oncológicos paliativos ambulantes. Utilizan como herramienta diagnóstica el cuestionario PainDETECT. De un total de 951 pacientes con dolor crónico oncológico, 310 (32,6%) presentan DN, siendo el 32,3% puro. En el subgrupo de pacientes>65 años, la incidencia de DNO es algo menor (27%).
Por último destacar el estudio transversal holandés realizado por Oosterling et al., en el que se incluyen 892 pacientes ambulantes con cáncer y se evalúa la prevalencia, tratamiento e interferencia del DN en las actividades básicas de la vida diaria. Utilizan como herramienta diagnóstica el cuestionario DN4 y como punto de corte para establecer el diagnóstico de DN una puntuación ≥3, siendo la prevalencia de DN del 19%. En aquellos pacientes con una puntuación en la escala visual numérica<5, la existencia de DN impacta negativamente en la realización de las actividades básicas de la vida diaria, lo que refleja una vez más la importancia de diagnosticar y tratar correctamente este dolor.
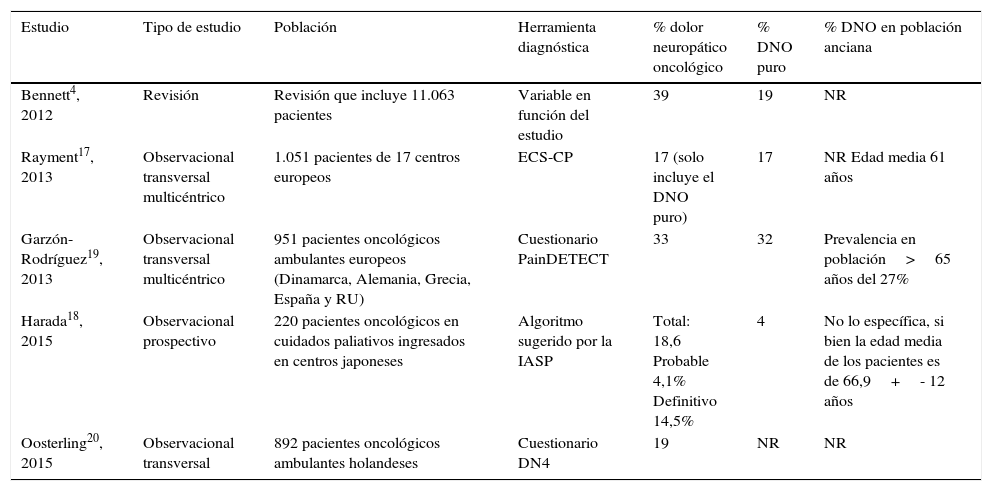
La tabla 3 resume los estudios más relevantes que analizan la prevalencia de DNO, especificándose la población anciana (>65 años) solo en uno de ellos.
Resumen estudio sobre prevalencia del dolor neuropático oncológico y datos en subpoblación anciana
| Estudio | Tipo de estudio | Población | Herramienta diagnóstica | % dolor neuropático oncológico | % DNO puro | % DNO en población anciana |
|---|---|---|---|---|---|---|
| Bennett4, 2012 | Revisión | Revisión que incluye 11.063 pacientes | Variable en función del estudio | 39 | 19 | NR |
| Rayment17, 2013 | Observacional transversal multicéntrico | 1.051 pacientes de 17 centros europeos | ECS-CP | 17 (solo incluye el DNO puro) | 17 | NR Edad media 61 años |
| Garzón-Rodríguez19, 2013 | Observacional transversal multicéntrico | 951 pacientes oncológicos ambulantes europeos (Dinamarca, Alemania, Grecia, España y RU) | Cuestionario PainDETECT | 33 | 32 | Prevalencia en población>65 años del 27% |
| Harada18, 2015 | Observacional prospectivo | 220 pacientes oncológicos en cuidados paliativos ingresados en centros japoneses | Algoritmo sugerido por la IASP | Total: 18,6 Probable 4,1% Definitivo 14,5% | 4 | No lo específica, si bien la edad media de los pacientes es de 66,9+- 12 años |
| Oosterling20, 2015 | Observacional transversal | 892 pacientes oncológicos ambulantes holandeses | Cuestionario DN4 | 19 | NR | NR |
DNO: dolor neuropático oncológico; ECS-CP: Edmonton Classification System for Cancer Pain; IASP: International Association for the Study of Pain; NR: no reportado; RU: Reino Unido.
El DNO tiene una alta prevalencia y ocasiona un gran sufrimiento y requerimiento de analgésicos. La causa fundamental del mismo es el tumor (65%) y los tratamiento recibidos (20%). Las limitaciones en las herramientas diagnósticas y la ausencia de una clara etiología del DNO ocasionan inadecuados tratamientos y limita la posibilidad de establecer una correcta prevalencia, si bien las cifras aportadas en esta revisión oscilan entre el 14-39% (siendo puro en el 4-32%). A esto hay que sumar que la mayoría de los estudios analizan el dolor crónico, englobando el nociceptivo y el neuropático, que los estudios son metodológicamente muy diversos y que las entidades incluidas como DN no siempre son las mismas. Dicha dificultad es todavía mayor en la población anciana debido a la ausencia de estudios específicos, escasos datos de subgrupos en estudios poblacionales e infraestimación del dolor en pacientes con demencia moderada-severa. En nuestra revisión el único artículo que aporta datos a este respecto, estima en un 27% la prevalencia de DNO en ancianos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.