La presencia de clínica abdominal y eosinofilia debe hacernos sospechar una infección por parásitos. El diagnóstico se realiza a través del examen de heces, analizando 3 muestras distintas. Presentamos el caso de una mujer de 82 años, independiente para las actividades instrumentales y avanzadas, sin factores de riesgo conocidos para estrongiloidosis, que ingresó en nuestro servicio con un cuadro de diarrea y molestias abdominales. En las pruebas complementarias destacaba una eosinofilia del 38%. En el examen de las heces se observaron larvas compatibles con Strongyloides stercoralis. En su historia clínica encontramos varios episodios previos con clínica similar y presencia de eosinofilia fluctuante que comenzaron 8 años antes. Fue tratada con albendazol con resolución de la clínica y desaparición de la eosinofilia.
A laboratory finding of eosinophilia in patients with gastrointestinal symptoms should prompt the differential diagnosis of a parasitosis. The diagnosis is based on identification of larvae in three different stool samples. We report the case of an 82-year-old woman who was independent for instrumental and advanced activities of daily living and showed no risk factors for strongyloidiasis who was admitted to our service with diarrhoea and abdominal pain. Blood examination showed peripheral eosinophilia of 38%. Stool sample revealed Strongyloides stercoralis. In the patient's case history, we found similar clinical features with fluctuating eosinophilia over the previous 8 years. The patient was treated with albendazole, resulting in clinical improvement and elimination of eosinophilia.
Strongyloides stercoralis es un nematodo intestinal descrito por primera vez en 1876 al analizar las heces de soldados franceses que combatían en Vietnam y presentaban un cuadro severo de diarrea; sin embargo, su ciclo vital no se describió hasta 50 años después1. La infestación puede permanecer asintomática durante décadas, pero también puede precipitar un cuadro que comprometa la vida del huésped2. Existe otra especie, S. fuelleborni, pero es muy infrecuente en humanos.
La infestación en humanos se inicia cuando las larvas filariformes del parásito (forma infectiva) penetran a través de la piel sana, viajando por la sangre o linfa hasta el pulmón. Allí alcanzan los alvéolos pulmonares, ascienden entonces por las vías respiratorias y llegan a la faringe, donde son deglutidas. Al llegar al intestino delgado se acantonan en la mucosa y en la submucosa y maduran, y las hembras ponen huevos que eclosionan dentro de la mucosa y liberan larvas rabditiformes en la luz intestinal, que se eliminan con las heces. Estas larvas pueden convertirse en larvas filariformes infectantes sin salir del intestino; si éstas atraviesan la pared intestinal o la piel perianal dan lugar a una autoinfestación. Este ciclo repetido puede perpetuar la infestación durante años1,3,4.
Se estima que entre 50 y 100 millones de personas en todo el mundo estarían infestadas por S. stercoralis. Las áreas endémicas son el sur de EE. UU., Sudamérica, Centroamérica, el sudeste asiático, India y África subsahariana. Se han descrito también series de casos de estrongiloidosis autóctona en Europa (Francia, Suiza, Italia, Polonia, Hungría, Rumania, Bélgica y Reino Unido)2,3. En España, la zona de mayor prevalencia se sitúa en comarcas costeras de la provincia de Valencia (La Safor fundamentalmente) y la infestación se relaciona con trabajadores agrícolas de zonas húmedas (marjales, arrozales, etc.)4.
Presentamos el caso de una mujer de 82 años que vive en un pueblo del interior de Asturias y que nunca viajó a zonas endémicas. Asimismo, realizamos una revisión de los conocimientos actuales sobre la infestación por Strongyloides stercoralis.
Caso clínicoMujer de 82 años de edad que acudió al servicio de urgencias por un cuadro de diarrea de 8 días de evolución que no mejoró con tratamiento ambulatorio. No presentaba antecedentes de interés. Su situación basal era la siguiente: independiente para las actividades básicas e instrumentales; sin deterioro cognitivo previo; vivía sola en un núcleo rural (Restiello-Grado, Asturias). Tenía afición por la jardinería y no refería un cuadro clínico similar en vecinos ni familiares.
La paciente había presentado síntomas similares anteriormente, por lo que acudió en diversas ocasiones al servicio de urgencias y fue remitida a distintos especialistas para su estudio. Enumeramos esas valoraciones de forma resumida:
- 1.
Servicio de urgencias en abril de 2000 por tos: fue dada de alta con la impresión diagnóstica de infección respiratoria. El hemograma practicado evidenciaba 8.600 leucocitos con 7,5% de eosinófilos.
- 2.
Servicio de urgencias en julio de 2001 por un cuadro diarreico: fue dada de alta con la impresión diagnóstica de gastroenteritis aguda. La eosinofilia fue del 11%.
- 3.
Servicio de urgencias en agosto de 2002 por dolor abdominal y diarrea de 10 días de evolución: fue derivada a consulta de medicina Interna para estudio; presentaba una eosinofilia del 32%. Se repitió el hemograma (eosinófilos 1,6%), se practicó un enema opaco y se realizaron una bioquímica completa, un análisis sistemático de orina y un proteinograma, todos ellos normales.
- 4.
Servicio de urgencias en julio de 2005 por dolor abdominal y diarrea: se remitió a consulta de digestivo. Se realizó una colonoscopia que no presentó alteraciones, una ecografía abdominal normal y anticuerpos antitransglutaminasa y TSH normales. Fue dada de alta con la impresión de cuadro funcional.
En la exploración física al ingreso en nuestro servicio presentaba dolor a la palpación profunda abdominal, borborigmos y peristalsis aumentada; se encontraba afebril, eupneica y con buen estado general. En las pruebas complementarias realizadas en el servicio de urgencias destacó una leucocitosis (16.100/μl) con la siguiente fórmula (35% neutrófilos, 25% linfocitos, 2% monocitos, 38% eosinófilos) y una velocidad de sedimentación glomerular (VSG) de 30mm/h. La bioquímica básica y las enzimas pancreáticas fueron normales, y el análisis sistemático de orina presentó alteraciones compatibles con infección del tracto urinario, lo que posteriormente se corroboró con un urocultivo (positivo para Escherichia coli), por lo que fue tratada según las pruebas de sensibilidad con amoxicilina-ácido clavulánico. En la radiografía de abdomen no se apreciaron signos de patología.
Se obtuvo una muestra de heces para coprocultivo (negativo) y tres para parásitos donde se observaron larvas compatibles con S. stercoralis. Se inició tratamiento con albendazol a dosis de 400mg/día durante una semana. Al tercer día de tratamiento cedió el cuadro diarreico y mejoraron las molestias abdominales. Se realizaron estudios para descartar una infestación diseminada y una posible bacteriemia asociada (hemocultivos y radiografía de tórax), y para buscar factores de riesgo (serología de virus de hepatitis B y C, serología para el virus de la inmunodeficiencia humana [VIH], marcadores tumorales, TSH, factor reumatoide y proteinograma); todos resultaron normales.
Se revisó a la paciente en consultas externas 3 meses después del alta. Refería encontrarse asintomática desde el punto de vista abdominal; no había presentado nuevos episodios diarreicos ni de dolor. En el hemograma de control que se realizó, el porcentaje de eosinófilos se había normalizado (0,6%) y la VSG era de 12.
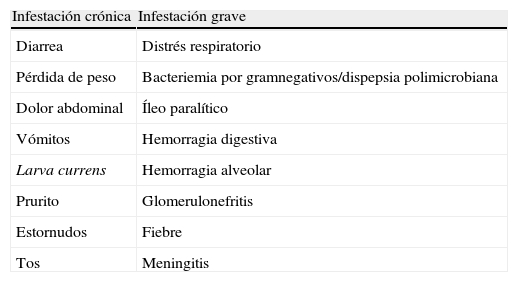
DiscusiónLa infestación aguda por Strongyloides stercoralis pasa inadvertida en la mayoría de los pacientes y frecuentemente se convierte en una infestación crónica del tracto gastrointestinal3. Las manifestaciones más frecuentes son dispepsia, epigastralgia, diarrea, tos y prurito; en un tercio de los casos es asintomática (tabla 1). Pueden aparecer lesiones patognomónicas como la «larva currens» (erupción serpiginosa urticariforme ascendente en la zona perianal provocada por el paso de la larva a través de la piel a una velocidad de 5–10cm/hora), aunque su frecuencia es variable dependiendo de la región geográfica que se considere (en España 2%; en Indochina 92%)2. No obstante, el parásito puede causar una infestación grave con una tasa de mortalidad superior al 80%3. En estos casos, las manifestaciones clínicas consisten en íleo paralítico, sangrado digestivo o alveolar, distrés respiratorio agudo o síndrome de malabsorción intestinal; se asocian a una alteración del sistema inmunológico, bien por enfermedad grave (neoplasia), trasplante o tratamiento inmunosupresor (corticoides, citostáticos, etc.)1,3,5. Los factores de riesgo para la estrongiloidosis diseminada se presentan en la tabla 26. Distinguimos 2 cuadros graves de diseminación larvaria a múltiples órganos, hiperinfestación y diseminación, en función de que el parásito se mantenga en los órganos habituales (pulmones y aparato digestivo) o afecte a otras localizaciones menos frecuentes (hígado, sistema nervioso central, etc.)2.
Manifestaciones clínicas más frecuentes de la estrongiloidosis
| Infestación crónica | Infestación grave |
| Diarrea | Distrés respiratorio |
| Pérdida de peso | Bacteriemia por gramnegativos/dispepsia polimicrobiana |
| Dolor abdominal | Íleo paralítico |
| Vómitos | Hemorragia digestiva |
| Larva currens | Hemorragia alveolar |
| Prurito | Glomerulonefritis |
| Estornudos | Fiebre |
| Tos | Meningitis |
Factores de riesgo para infestación grave por Strongyloides stercoralis
| Tratamiento con corticoides |
| Tratamiento con otros inmunosupresores |
| Transplante órgano sólido |
| Neoplasia hematológica |
| Infección por HTLV-1 |
| Malnutrición |
| Diabetes mellitus |
| Insuficiencia renal crónica |
| Alcoholismo |
| Hipogammaglobulinemia |
La infestación se adquiere a través de la piel sana y las zonas endémicas son aquellas en las que existen terrenos húmedos que favorezcan su desarrollo (arrozales, marjales) y las personas pisan descalzas la tierra contaminada7. Se han descrito otras vías de infestación (oral, sexual)8, aunque mucho menos frecuentes, pero no existe consenso para considerarlas vías de transmisión5,9,10. También se ha publicado un caso de transmisión persona-persona, aunque estudios posteriores parecen descartar esta posibilidad11. El único factor de riesgo que presentaba nuestra paciente era la afición a la jardinería (nunca salió de su pueblo, ni tuvo contacto con emigrantes que pudieran estar infectados, ni aparecieron otros casos de estrongiloidosis en su pueblo); sin embargo, lo más probable es que el contagio fuese a través de la piel, ya que al revisar su historia clínica aparece un primer episodio etiquetado de infección respiratoria, con una discreta eosinofilia que hace sospechar el inicio de la infestación con la llegada del parásito al aparato respiratorio.
El diagnóstico se realiza a través de la detección de las larvas, generalmente en las heces (en la infestación diseminada puede ser negativo, por lo que necesitaríamos estudiar otros fluidos como el suero, aspirado duodenal, esputo, etc.)1,12. Dadas la baja carga parasitaria y la irregularidad en la excreción, se recomienda el análisis de 3 muestras12; para alcanzar un 100% de seguridad en el diagnóstico sería necesario estudiar 7 muestras de heces1. También existe la posibilidad de realizar cultivo del parásito, si bien esta técnica es poco habitual en los laboratorios.
El valor de los anticuerpos está actualmente en discusión1. Algunos autores recomiendan su determinación en toda sospecha de estrongiloidosis6,8, otros, como cribado en emigrantes procedentes de zonas endémicas con clínica abdominal5,13. La detección mediante ELISA (inmunoglobulina G de la forma filariforme) parece ofrecer mayor sensibilidad y especificidad en comparación con la inmunofluorescencia indirecta8, aunque en ambos casos existe reactividad cruzada con otros helmintos. De todas formas, un descenso en el título de anticuerpos en una persona infestada que ha recibido tratamiento es un dato a favor de la erradicación del parásito. La negativización, que no ocurre en todos los casos, tendría lugar aproximadamente 6 meses después del tratamiento5.
El dato analítico que, junto con una clínica digestiva, debe hacernos sospechar la parasitosis es la eosinofilia. Se encuentra en más del 80% de los casos y generalmente es leve (entre el 5 y el 10%) y fluctuante2,11. Puede estar ausente en pacientes inmunodeprimidos o tratados con corticoides; la eosinopenia se considera un marcador de mal pronóstico6. Otro marcador de infección por Strongyloides es la inmunoglobulina E12,13, aunque al no ser una prueba que se realice en una primera valoración no tiene la importancia diagnóstica de la eosinofilia.
Los antihelmínticos que se han utilizado para el tratamiento de la estrongiloidosis son tiabendazol (25mg/kg cada 12h durante 3 días consecutivos, con una dosis máxima de 3g/día), albendazol (400mg/día durante 7 días) e ivermectina (200μg/kg/día durante 1 o 2 días). No existe un tratamiento de elección para la infestación no complicada, aunque los estudios publicados que comparan los distintos fármacos son favorables a ivermectina, tanto por la eficacia como por los efectos secundarios1,3,14,15. Sin embargo, existe disparidad en las pautas de tratamiento y su duración. En cuanto a la infestación grave sí parece haber un consenso en la utilización de ivermectina, sola o combinada con albendazol1,3,5,6; en este caso, la duración del tratamiento sería hasta que desapareciera la evidencia de infestación10. También se podría utilizar, en casos graves con dificultad para la deglución, una preparación veterinaria de ivermectina de administración subcutánea (6mg subcutáneos en una sola dosis durante 2 días consecutivos) que ha demostrado la misma efectividad que la administrada por vía oral16.
En nuestra paciente utilizamos albendazol por ser el fármaco más accesible en el momento del diagnóstico. Del mismo modo, decidimos pautar un ciclo de 7 días con repetición de la dosis a los 3 meses para asegurar la erradicación del parásito.
La administración profiláctica de antihelmínticos en pacientes de zonas endémicas o con factores de riesgo para enfermedad grave con eosinofilia está también en discusión5,9,17. Lo que sí se recomienda en zonas endémicas es el estudio exhaustivo de los pacientes con eosinofilia, sobre todo si reciben tratamiento corticoideo (o son susceptibles de recibirlo), para intentar evitar la aparición de cuadros graves de parasitosis1.
ConclusiónLa presencia de síntomas abdominales y eosinofilia debe hacernos sospechar una infestación parasitaria. Si además el paciente presenta algún tipo de inmunosupresión, o está en tratamiento corticoideo, la búsqueda activa del parásito se hace imprescindible. La prueba de elección es un examen de heces, recogiendo 3 muestras distintas. Los cuadros graves son poco frecuentes pero con alta mortalidad, por lo que ante la presencia de factores de riesgo para diseminación o hiperinfección el tratamiento debe iniciarse lo antes posible. No existe un fármaco de elección, aunque la ivermectina ofrece mejores resultados con menos efectos secundarios.
El aumento del número de inmigrantes procedentes de Sudamérica y África subsahariana debe hacernos tomar conciencia de la importancia que ésta y otras parasitosis pueden adquirir en un futuro cercano.