Presentamos una scoping review sobre el interés que puede tener desarrollar en nuestro sistema sanitario nuevos esquemas de hospitalización domiciliaria en pacientes ancianos con condiciones complejas asociadas a procesos agudos de salud. Se realizó una búsqueda bibliográfica de ensayos clínicos aleatorizados, revisiones sistemáticas y metaanálisis de los mismos en Pubmed y Cochrane Library, desde enero de 1990 a julio de 2013. La búsqueda incluyó los términos hospital-at-home, Early Supported Discharge, hospital in the home y home hospitalization. Se analizaron: modelo de intervención (sustitutivo del ingreso o facilitador del alta), edad, diagnóstico principal, perfiles de pacientes incluidos y tipo de intervención (disciplinas implicadas, duración de la intervención y principales objetivos y resultados). Concluimos que hay diversos modelos de hospitalización domiciliaria con resultados clínicos favorables. Aparte de esquemas sanitarios centrados en agudizaciones de enfermedades crónicas en ancianos más jóvenes, mayoritarios en nuestro país, destacan otros esquemas integrales basados en equipos interdisciplinares de base geriátrica orientados a intervenciones complejas. El desarrollo de esquemas de hospitalización domiciliaria integral, con equipos liderados por geriatras, es una oportunidad como alternativa a la hospitalización convencional adaptada a pacientes ancianos en nuestro entorno asistencial.
This scoping review focused on the opportunity of developing new hospital-at-home schemes in our health systems adapted to older patients with complex conditions due to acute illness. A review was conducted on articles including, randomized controlled trials, systematic reviews and meta-analysis in PubMed and Cochrane Library, from January 1990 to July 2013. Search terms were: hospital-at-home, Early Supported Discharge, hospital in the home and home hospitalization. An analysis was performed to include: the intervention model (admission avoidance or early discharge), age, diagnosis, main inclusion criteria and intervention characteristics (disciplines involved, duration of intervention, main outcomes and objectives). It is concluded that there are several models of hospital-at-home care, with favorable clinical outcomes. The majority of teams in our country focused on acute health care in the less elderly with chronic diseases. Other schemes based on comprehensive geriatric assessment and interdisciplinary teams specialized in complex interventions are also highlighted. The development of comprehensive geriatric assessment based hospital-at-home care by teams led by geriatricians is an opportunity to develop alternatives to conventional hospitalization interventions tailored to older patients.
El envejecimiento poblacional, el descenso del número de camas disponibles y el aumento de pacientes con necesidades complejas de salud son los principales factores que comportan la necesidad de desarrollo de nuevos modelos de la atención en que, entre otros actores del sistema sanitario y social, los equipos especializados en medicina geriátrica tienen un papel relevante en la búsqueda de estrategias eficientes, en unidades de agudos, en hospitales de atención intermedia y en la comunidad1–4.
En diferentes entornos asistenciales se están desarrollando una serie de servicios con el objetivo de mantener a los pacientes mayores en el domicilio con la máxima autonomía y el mínimo número de complicaciones. Desde la comunidad, se han establecido intervenciones después del alta hospitalaria, de visita a urgencias o de prevención comunitaria de complicaciones en sujetos en riesgo de hospitalización y/o institucionalización5–7. Desde el ámbito hospitalario, se han diseñado diversas unidades especializadas para atender al paciente anciano con agudización clínica en su propio entorno, como alternativa a la hospitalización convencional8.
Hospitalización domiciliaria como respuesta a las crisis de salud de pacientes de edad avanzadaDesde la perspectiva de la geriatría, es evidente que el manejo agudo de las crisis de salud de los pacientes mayores requiere de abordajes interdisciplinares e intervenciones complejas, de evidencia contrastada, en unidades de hospitalización geriátrica9,10. Se considera intervención compleja11 aquella actuación secuenciada sobre cada uno de los diversos componentes, que pueden actuar de manera independiente e interdependiente, en una determinada situación clínica del paciente. Son factores que hacen que una intervención sea compleja12,13: el número de componentes existentes, los comportamientos de los implicados a la hora de realizar o recibir la intervención, el número de grupos o niveles organizativos implicados, el número y la variabilidad de objetivos planteados y el grado de adaptabilidad a la hora de adecuar la intervención.
En el ámbito hospitalario son diversas las especialidades que han desarrollado intervenciones complejas en varios procesos, entre las que destacan las de las unidades de ictus14 o de las unidades geriátricas de agudos9. Por otra parte, algunas intervenciones complejas parecen trasladables a la comunidad15. Además, diversos autores plantean que el domicilio es visto de manera positiva por los pacientes ancianos para el manejo de sus crisis de salud, siempre que se haga de forma adaptada a las percepciones, necesidades y voluntades de los usuarios16.
En las últimas décadas se han definido diversos modelos alternativos al ingreso hospitalario convencional en enfermos seleccionados. La hospitalización domiciliaria aporta tratamientos en el domicilio del paciente para condiciones que normalmente requieren hospitalización17.
Los servicios se dirigen a 2 ámbitos de atención:
- a.
Pacientes en domicilio o urgencias con situación tributaria de ingreso hospitalario18 (estrategia de evitación de la hospitalización).
- b.
Pacientes hospitalizados que requieren atención continuada después de superar la fase hiperaguda19 (estrategia de alta precoz).
En el momento de abordar esta revisión planteamos una serie de preguntas a responder: 1. ¿Qué papel desempeñan estos recursos en la continuidad de la atención al paciente de edad avanzada?; 2. ¿Se adaptan estos esquemas al paciente mayor?¿Qué características específicas definen a los equipos que han incluido a pacientes de edades avanzadas en sus ensayos clínicos?; 3. ¿Podemos considerar estas intervenciones como complejas?; 4. ¿Qué aporta la geriatría a la hora de demostrar eficacia/eficiencia en estos pacientes e intervenciones?
El objetivo de este artículo es revisar de manera crítica diferentes modelos de hospitalización domiciliaria existentes en la literatura, dirigidos a pacientes ancianos. A partir de esta revisión, basada en la evidencia, se proponen una serie de consideraciones con la intención de estimular la implementación e investigación futura de nuevos recursos alternativos a la hospitalización convencional, adaptados a la población anciana, en nuestro entorno asistencial.
Metodología de la revisiónRealizamos una búsqueda bibliográfica de artículos en inglés, francés y español que incluyeran ensayos clínicos aleatorizados (ECA), revisiones sistemáticas y metaanálisis en Pubmed y Cochrane Library, desde enero de 1990 a julio de 2013, con los términos hospital-at-home, Early Supported Discharge, hospital in the home y home hospitalization. Los 2 autores hicimos una primera revisión de los resúmenes seleccionando aquellos trabajos tipo ECA en los que las intervenciones fuesen esquemas de llevar el hospital a casa a pacientes mayores de 65 años con procesos médicos o quirúrgicos agudos.
Posteriormente descartamos artículos centrados en procesos psiquiátricos agudos, en pacientes ginecológicos (incluida cirugía de tumor mama) y en el manejo de final de vida de pacientes oncológicos y no oncológicos. Aquellos trabajos enfocados a pacientes con edades medias no geriátricas, aunque incluyeran un pequeño número de pacientes mayores de 65 años en su rango de edad, o aquellos en los que no quedaba claro que se incluyeran pacientes ancianos, también fueron excluidos.
En la última fase de la revisión, los 2 autores analizamos en conjunto los artículos seleccionados identificando las variables que consideraron de interés para analizar el tipo de intervención llevada a cabo en cada experiencia. El análisis se centró en: país donde se realizó el estudio y año de publicación de los resultados principales, modelo de intervención (sustitutivo del ingreso o facilitador del alta), edad, diagnóstico principal y perfiles de pacientes incluidos, además de las características de la intervención (disciplinas implicadas, duración de la intervención y principales objetivos y resultados de la misma).
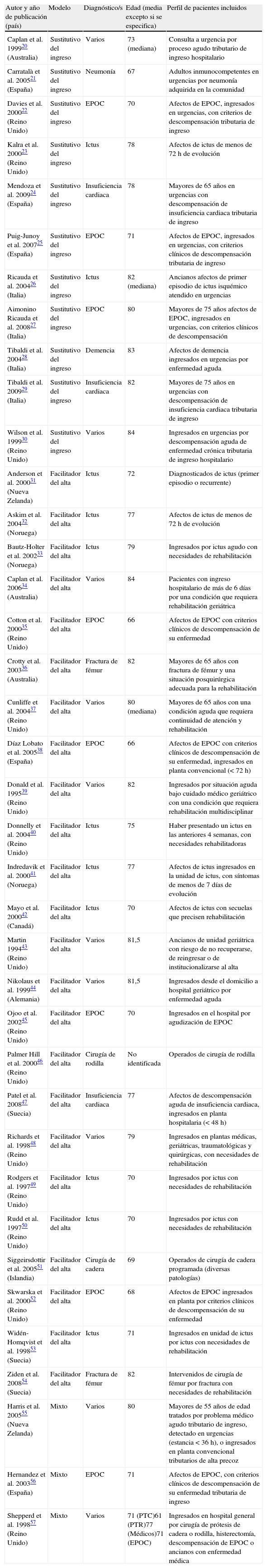
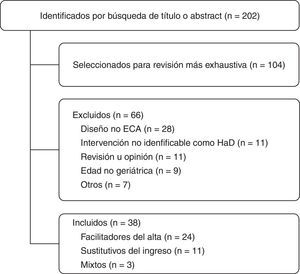
Análisis de los diferentes esquemas y modelos de hospitalización domiciliaria, según la evidencia revisadaLa figura 1 muestra el diagrama de selección de artículos. En la tabla 1 se encuentran los 38 artículos incluidos finalmente, separados según si los consideramos como esquemas sustitutivos del ingreso20–30, facilitadores del alta31–54 o mixtos55–57.
Modelo de intervención, diagnósticos, edad y perfil de pacientes incluidos en las experiencias revisadas
| Autor y año de publicación (país) | Modelo | Diagnóstico/s | Edad (media excepto si se especifica) | Perfil de pacientes incluidos |
| Caplan et al. 199920 (Australia) | Sustitutivo del ingreso | Varios | 73 (mediana) | Consulta a urgencia por proceso agudo tributario de ingreso hospitalario |
| Carratalà et al. 200521 (España) | Sustitutivo del ingreso | Neumonía | 67 | Adultos inmunocompetentes en urgencias por neumonía adquirida en la comunidad |
| Davies et al. 200022 (Reino Unido) | Sustitutivo del ingreso | EPOC | 70 | Afectos de EPOC, ingresados en urgencias, con criterios de descompensación tributaria de ingreso |
| Kalra et al. 200023 (Reino Unido) | Sustitutivo del ingreso | Ictus | 78 | Afectos de ictus de menos de 72h de evolución |
| Mendoza et al. 200924 (España) | Sustitutivo del ingreso | Insuficiencia cardiaca | 78 | Mayores de 65 años en urgencias con descompensación de insuficiencia cardiaca tributaria de ingreso |
| Puig-Junoy et al. 200725 (España) | Sustitutivo del ingreso | EPOC | 71 | Afectos de EPOC, ingresados en urgencias, con criterios clínicos de descompensación tributaria de ingreso |
| Ricauda et al. 200426 (Italia) | Sustitutivo del ingreso | Ictus | 82 (mediana) | Ancianos afectos de primer episodio de ictus isquémico atendido en urgencias |
| Aimonino Ricauda et al. 200827 (Italia) | Sustitutivo del ingreso | EPOC | 80 | Mayores de 75 años afectos de EPOC, ingresados en urgencias, con criterios clínicos de descompensación |
| Tibaldi et al. 200428 (Italia) | Sustitutivo del ingreso | Demencia | 83 | Afectos de demencia ingresados en urgencias por enfermedad aguda |
| Tibaldi et al. 200929 (Italia) | Sustitutivo del ingreso | Insuficiencia cardiaca | 82 | Mayores de 75 años en urgencias con descompensación de insuficiencia cardiaca tributaria de ingreso |
| Wilson et al. 199930 (Reino Unido) | Sustitutivo del ingreso | Varios | 84 | Ingresados en urgencias por descompensación aguda de enfermedad crónica tributaria de ingreso hospitalario |
| Anderson et al. 200031 (Nueva Zelanda) | Facilitador del alta | Ictus | 72 | Diagnosticados de ictus (primer episodio o recurrente) |
| Askim et al. 200432 (Noruega) | Facilitador del alta | Ictus | 77 | Afectos de ictus de menos de 72h de evolución |
| Bautz-Holter et al. 200233 (Noruega) | Facilitador del alta | Ictus | 79 | Ingresados por ictus agudo con necesidades de rehabilitación |
| Caplan et al. 200634 (Australia) | Facilitador del alta | Varios | 84 | Pacientes con ingreso hospitalario de más de 6días por una condición que requiera rehabilitación geriátrica |
| Cotton et al. 200035 (Reino Unido) | Facilitador del alta | EPOC | 66 | Afectos de EPOC con criterios clínicos de descompensación de su enfermedad |
| Crotty et al. 200336 (Australia) | Facilitador del alta | Fractura de fémur | 82 | Mayores de 65 años con fractura de fémur y una situación posquirúrgica adecuada para la rehabilitación |
| Cunliffe et al. 200437 (Reino Unido) | Facilitador del alta | Varios | 80 (mediana) | Mayores de 65 años con una condición aguda que requiera continuidad de atención y rehabilitación |
| Díaz Lobato et al. 200538 (España) | Facilitador del alta | EPOC | 66 | Afectos de EPOC con criterios clínicos de descompensación de su enfermedad, ingresados en planta convencional (<72h) |
| Donald et al. 199539 (Reino Unido) | Facilitador del alta | Varios | 82 | Ingresados por situación aguda bajo cuidado médico geriátrico con una condición que requiera rehabilitación multidisciplinar |
| Donnelly et al. 200440 (Reino Unido) | Facilitador del alta | Ictus | 75 | Haber presentado un ictus en las anteriores 4semanas, con necesidades rehabilitadoras |
| Indredavik et al. 200041 (Noruega) | Facilitador del alta | Ictus | 77 | Afectos de ictus ingresados en la unidad de ictus, con síntomas de menos de 7días de evolución |
| Mayo et al. 200042 (Canadá) | Facilitador del alta | Ictus | 70 | Afectos de ictus con secuelas que precisen rehabilitación |
| Martin 199443 (Reino Unido) | Facilitador del alta | Varios | 81,5 | Ancianos de unidad geriátrica con riesgo de no recuperarse, de reingresar o de institucionalizarse al alta |
| Nikolaus et al. 199944 (Alemania) | Facilitador del alta | Varios | 81,5 | Ingresados desde el domicilio a hospital geriátrico por enfermedad aguda |
| Ojoo et al. 200245 (Reino Unido) | Facilitador del alta | EPOC | 70 | Ingresados en el hospital por agudización de EPOC |
| Palmer Hill et al. 200046 (Reino Unido) | Facilitador del alta | Cirugía de rodilla | No identificada | Operados de cirugía de rodilla |
| Patel et al. 200847 (Suecia) | Facilitador del alta | Insuficiencia cardiaca | 77 | Afectos de descompensación aguda de insuficiencia cardiaca, ingresados en planta hospitalaria (<48h) |
| Richards et al. 199848 (Reino Unido) | Facilitador del alta | Varios | 79 | Ingresados en plantas médicas, geriátricas, traumatológicas y quirúrgicas, con necesidades de rehabilitación |
| Rodgers et al. 199749 (Reino Unido) | Facilitador del alta | Ictus | 70 | Ingresados por ictus con necesidades de rehabilitación |
| Rudd et al. 199750 (Reino Unido) | Facilitador del alta | Ictus | 70 | Ingresados por ictus con necesidades de rehabilitación |
| Siggeirsdottir et al. 200551 (Islandia) | Facilitador del alta | Cirugía de cadera | 69 | Operados de cirugía de cadera programada (diversas patologías) |
| Skwarska et al. 200052 (Reino Unido) | Facilitador del alta | EPOC | 68 | Afectos de EPOC ingresados en planta por criterios clínicos de descompensación de su enfermedad |
| Widén-Homqvist et al. 199853 (Suecia) | Facilitador del alta | Ictus | 71 | Ingresados en unidad de ictus por ictus con necesidades de rehabilitación |
| Ziden et al. 200854 (Suecia) | Facilitador del alta | Fractura de fémur | 82 | Intervenidos de cirugía de fémur por fractura con necesidades de rehabilitación |
| Harris et al. 200555 (Nueva Zelanda) | Mixto | Varios | 80 | Mayores de 55 años de edad tratados por problema médico agudo tributario de ingreso, detectado en urgencias (estancia<36h), o ingresados en planta convencional tributarios de alta precoz |
| Hernandez et al. 200356 (España) | Mixto | EPOC | 71 | Afectos de EPOC, con criterios clínicos de descompensación de su enfermedad tributaria de ingreso |
| Shepperd et al. 199857 (Reino Unido) | Mixto | Varios | 71 (PTC)61 (PTR)77 (Médicos)71 (EPOC) | Ingresados en hospital general por cirugía de prótesis de cadera o rodilla, histerectomía, descompensación de EPOC o ancianos con enfermedad médica |
EPOC: enfermedad pulmonar obstructiva crónica; PTC: prótesis total de cadera; PTR: prótesis total de rodilla.
Dentro del modelo facilitador del alta destaca un importante número de ensayos europeos, sobre todo escandinavos y británicos, de Early Supported Discharge en ictus31–33,40–42,49,50,53, donde en la actualidad la continuidad domiciliaria desde unidades de ictus para pacientes seleccionados con discapacidad moderada tiene un grado de evidencia A58. Muchos otros grupos de alta precoz incluyen pacientes mixtos, con procesos médicos y quirúrgicos y necesidades de intervención integral rehabilitadora postaguda34,37,39,43,44,48. Diversos autores han diseñado eficientes experiencias de alta precoz en pacientes con procesos ortogeriátricos46,51, destacando los centrados en el manejo de la fractura de fémur36,54. Otros equipos se centran en favorecer el alta de pacientes médicos35,38,45,47,52.
Respecto al modelo sustitutivo del ingreso, destacan los ensayos que incluyen a pacientes ancianos jóvenes con comorbilidad cardiorrespiratoria descompensada, sobre todo enfermedad pulmonar obstructiva crónica22,25,27 e insuficiencia cardiaca24,29, y los que abordan a pacientes con patología infecciosa sin criterios de gravedad21,30. Otros grupos de trabajo se centran en procesos subagudos de pacientes más ancianos20, incluyendo condiciones complejas de manejo como demencia28 o ictus23,26.
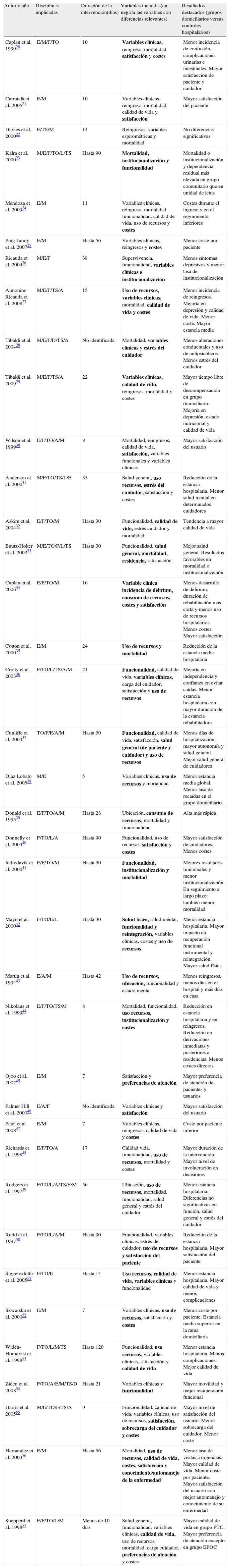
En la tabla 2 analizamos diversos aspectos destacados de las intervenciones de las diferentes experiencias revisadas. Vemos cómo los ECA sustitutivos del ingreso se basan en la atención por equipos interdisciplinares mayoritariamente limitados a disciplinas sanitarias e intervenciones centradas específicamente en la fase aguda y de corta duración (días). Por otra parte, en el modelo facilitador, los esquemas, de forma general, disponen de equipos interdisciplinares con importante perfil rehabilitador e intervenciones que habitualmente se prolongan a la fase postaguda (semanas).
Tipos de intervención compleja con variables y resultados destacados en las experiencias revisadas
| Autor y año | Disciplinas implicadas | Duración de la intervención(días) | Variables incluidas(en negrita las variables con diferencias relevantes) | Resultados destacados (grupos domiciliarios versus controles hospitalarios) |
| Caplan et al. 199920 | E/M/F/TO | 10 | Variables clínicas, reingreso, mortalidad, satisfacción y costes | Menor incidencia de confusión, complicaciones urinarias e intestinales. Mayor satisfacción de paciente y cuidador |
| Carratalà et al. 200521 | E/M | 10 | Variables clínicas, reingreso, mortalidad, calidad de vida y satisfacción | Mayor satisfacción del paciente |
| Davies et al. 200022 | E/TS/M | 14 | Reingresos, variables espirométricas y mortalidad | No diferencias significativas |
| Kalra et al. 200023 | M/E/F/TO/L/TS | Hasta 90 | Mortalidad, institucionalización y funcionalidad | Mortalidad o institucionalización y dependencia residual más elevada en grupo comunitario que en unidad de ictus |
| Mendoza et al. 200924 | E/M | 11 | Variables clínicas, reingreso, mortalidad, funcionalidad, calidad de vida, uso de recursos y costes | Costes durante el ingreso y en el seguimiento inferiores |
| Puig-Junoy et al. 200725 | E/M | Hasta 56 | Variables clínicas, reingresos y costes | Menor coste por paciente |
| Ricauda et al. 200426 | M/E/F | 38 | Supervivencia, funcionalidad, variables clínicas e institucionalización | Menos síntomas depresivos y menor tasa de institucionalización |
| Aimonino Ricauda et al. 200827 | M/E/F/TS/A | 15 | Uso de recursos, variables clínicas, mortalidad, calidad de vida y costes | Menor incidencia de reingresos. Mejoría en depresión y calidad de vida. Menor coste. Mayor estancia media |
| Tibaldi et al. 200428 | M/E/F/D/TS/A | No identificada | Mortalidad, variables clínicas y estrés del cuidador | Menos alteraciones conductuales y uso de antipsicóticos. Menos estrés del cuidador |
| Tibaldi et al. 200929 | M/E/F/TS/A | 22 | Variables clínicas, calidad de vida, reingresos, mortalidad y costes | Mayor tiempo libre de descompensación en grupo domiciliario. Mejoría en depresión, estado nutricional y calidad de vida |
| Wilson et al. 199930 | E/F/TO/A/M | 8 | Mortalidad, reingresos, calidad de vida, satisfacción, variables funcionales y variables clínicas | Mayor satisfacción del usuario |
| Anderson et al. 200031 | M/F/TO/TS/L/E | 35 | Salud general, uso recursos, estrés del cuidador, satisfacción y costes | Reducción de la estancia hospitalaria. Menor salud mental en determinados cuidadores |
| Askim et al. 200432 | E/F/TO/M | Hasta 30 | Funcionalidad, calidad de vida, estrés cuidador y mortalidad | Tendencia a mayor calidad de vida |
| Bautz-Holter et al. 200233 | M/E/TO/F/L/TS | Hasta 30 | Funcionalidad, salud general, mortalidad, residencia, satisfacción | Mejor salud general. Resultados favorables en mortalidad o institucionalización |
| Caplan et al. 200634 | E/F/TO/M | 16 | Variable clínica incidencia de delirium, consumo de recursos, costes y satisfacción | Menos desarrollo de delirium, duración de rehabilitación más corta y menos uso de recursos hospitalarios. Menos costes. Mayor satisfacción |
| Cotton et al. 200035 | E/M | 24 | Uso de recursos y mortalidad | Reducción de la estancia media hospitalaria |
| Crotty et al. 200336 | F/TO/L/TS/A/M | 21 | Funcionalidad, calidad de vida, variables clínicas, carga del cuidador, satisfacción y uso de recursos | Mejoría en independencia y confianza en evitar caídas. Menor estancia hospitalaria con mayor duración de la estancia rehabilitadora |
| Cunliffe et al. 200437 | TO/F/E/A/M | Hasta 30 | Funcionalidad, calidad de vida, satisfacción, salud general (de paciente y cuidador) y uso de recursos | Menos días de hospitalización, mayor autonomía y salud general. Mejor salud general de cuidadores |
| Díaz Lobato et al. 200538 | M/E | 5 | Variables clínicas, uso de recursos y mortalidad | Menor estancia media global. Menor tasa de recaídas en el grupo domiciliario |
| Donald et al. 199539 | E/F/TO/A/M | Hasta 28 | Ubicación, consumo de recursos, mortalidad y funcionalidad | Alta más rápida |
| Donnelly et al. 200440 | F/TO/L/A | Hasta 90 | Funcionalidad, uso de recursos, satisfacción y costes | Mayor satisfacción de cuidadores. Menos costes |
| Indredavik et al. 200041 | E/F/TO/M | Hasta 30 | Funcionalidad, institucionalización y mortalidad | Mejores resultados funcionales y menor institucionalización. En seguimiento a largo plazo: también menor mortalidad |
| Mayo et al. 200042 | F/TO/E/L | Hasta 30 | Salud física, salud mental, funcionalidad y reintegración, variables clínicas, costes y uso de recursos | Menor estancia hospitalaria. Mayor impacto en recuperación funcional instrumental y reintegración. Mayor salud física |
| Martin et al. 199443 | E/A/M | Hasta 42 | Uso de recursos, ubicación, funcionalidad y estado mental | Menos reingresos, menos días en el hospital y más días en casa |
| Nikolaus et al. 199944 | E/F/TO/TS/M | 8 | Mortalidad, funcionalidad, uso recursos, institucionalización y costes | Reducción en estancia hospitalaria y en reingresos. Reducción en derivaciones inmediatas y posteriores a residencias. Menos costes directos |
| Ojoo et al. 200245 | E/M | 7 | Satisfacción y preferencias de atención | Mayor preferencia de atención de pacientes y usuarios |
| Palmer Hill et al. 200046 | E/A/F | No identificada | Variables clínicas y satisfacción | Mayor satisfacción del usuario |
| Patel et al. 200847 | E/M | 7 | Variables clínicas, reingresos, calidad de vida y costes | Coste por paciente inferior |
| Richards et al. 199848 | E/F/TO/A | 17 | Calidad vida, funcionalidad, uso de recursos, mortalidad y costes | Mayor duración de la intervención. Mayor nivel de involucración en decisiones |
| Rodgers et al. 199749 | F/TO/L/A/TS/E/M | 56 | Ubicación, uso de recursos, mortalidad, funcionalidad, salud general y estrés del cuidador | Menor estancia hospitalaria. Diferencias no significativas en función, salud general y estrés del cuidador |
| Rudd et al. 199750 | F/TO/L/A/M | Hasta 90 | Funcionalidad, variables clínicas, estrés del cuidador, uso de recursos y satisfacción del paciente | Reducción de la estancia hospitalaria. Mayor satisfacción del paciente |
| Siggeirsdottir et al. 200551 | F/TO/E | Hasta 14 | Uso recursos, calidad de vida, variables clínicas y funcionalidad | Menor estancia hospitalaria. Mayor calidad de vida y menos complicaciones |
| Skwarska et al. 200052 | E/M | 7 | Variables clínicas, uso de recursos, satisfacción y costes | Menor coste por paciente. Estancia media superior en la rama domiciliaria |
| Widén-Homqvist et al. 199853 | F/TO/L/M/TS | Hasta 120 | Funcionalidad, uso recursos, variables clínicas, satisfacción y calidad de vida | Menor estancia hospitalaria. Menos complicaciones. Mejor calidad de vida |
| Ziden et al. 200854 | F/TO/A/E/M/TS/D | Hasta 21 | Variables clínicas y funcionalidad | Mayor movilidad y mejor recuperación funcional |
| Harris et al. 200555 | M/E/TO/F/TS/A | 9 | Funcionalidad, calidad de vida, variables clínicas, uso de recursos, satisfacción, sobrecarga del cuidador y costes | Mayor nivel de satisfacción del usuario. Menor sobrecarga del cuidador. Menor coste |
| Hernandez et al. 200356 | E/M | Hasta 56 | Mortalidad, uso de recursos, calidad de vida, costes, satisfacción y conocimiento/automanejo de la enfermedad | Menor tasa de visitas a urgencias. Mayor calidad de vida. Menor coste por paciente. Mayor satisfacción del usuario con mejor automanejo y conocimiento de su enfermedad |
| Shepperd et al. 199857 | E/F/TO/L/M | Menos de 10 días | Salud general, funcionalidad, variables clínicas, calidad de vida, uso de recursos, mortalidad, carga cuidador, preferencias de atención y costes | Mayor calidad de vida en grupo PTC. Mayor preferencia de atención excepto en grupo EPOC |
A: asistente/auxiliar; D: dietética/nutrición; E: enfermería; EPOC: enfermedad pulmonar obstructiva crónica; F: fisioterapia; L: logopedia; M: medicina; PTC: prótesis total de cadera; TO: terapia ocupacional; TS: trabajo social.
Aunque no podemos identificar un patrón de intervención compleja único, en la tabla 3 describimos las principales características generales de ambos modelos.
Modelos de hospitalización domiciliaria y características generales
| Modelo sustitutivo del ingreso |
| Objetivo: evitación de la hospitalización aguda |
| -Derivaciones mayoritariamente desde urgencias |
| -Centrado en pacientes con enfermedad crónica agudizada |
| -Intervención limitada en el tiempo (días) |
| -Componente principal sanitario (bajo componente rehabilitador) |
| -Diferentes especialidades médicas implicadas según perfil de paciente (internistas/infectólogos, neumólogos, geriatras o cirujanos) |
| Modelo facilitador del alta |
| Objetivo: alta precoz hospitalaria |
| -Derivaciones desde plantas médicas y quirúrgicas |
| -Centrado en pacientes con agudización compleja (a menudo debido a discapacidad) |
| -Intervención más extensa en el tiempo (semanas) |
| -Capacidad de manejo integral (sanitario más rehabilitador) |
| -Diferentes especialidades médicas implicadas según perfil de paciente (geriatras, neurólogos o equipos rehabilitadores con soporte de atención primaria) |
A continuación destacamos las principales estrategias de funcionamiento y evidencias destacables de cada modelo:
Modelo sustitutivo del ingreso (estrategia de evitación de la hospitalización)Con una provisión de servicios equivalentes a la hospitalización aguda18,59, no los identificados, de forma generalizada, como una estrategia orientada a enfermos de edad avanzada con altas necesidades de atención integral. Diversos equipos, son sanitarios tipo médico-enfermo y no se sustentan en valoración geriátrica integral ni en planes terapéuticos multidimensionales. A pesar de ello, recientes revisiones muestran que los esquemas intensos centrados en el manejo de las agudizaciones de la enfermedad pulmonar obstructiva crónica están empezando a evidenciar mejores resultados que los controles de planta por lo que respecta a reingresos en el seguimiento, con una tendencia también positiva pero no significativa de reducción en la mortalidad60.
Por otra parte, las experiencias de manejo especializado geriátrico consiguen resultados favorables en la prevención y manejo de complicaciones como la confusión o problemas intestinales/vesicales, entre otros20.
Cabe destacar también que, aunque con diseños que no son de tipo ECA, análisis longitudinales de varios esquemas del modelo substitutivo clásico han evidenciado mejores resultados funcionales y mayor eficiencia que en el manejo hospitalario convencional de la agudización61–63.
Modelo facilitador del alta (estrategia de alta precoz)Está mayoritariamente basado en equipos interdisciplinares que han centrado sus esfuerzos en el alta precoz de pacientes con altas necesidades de atención integral y rehabilitación domiciliaria19. La mayoría de estos esquemas se basan en trabajo interprofesional individualizado al paciente complejo agudizado, con un destacado papel de fisioterapeutas y terapeutas ocupacionales, y a menudo soporte médico de menor intensidad.
Diversos grupos de Early Supported Discharge en ictus han conseguido obtener mejores resultados que los de la hospitalización convencional, no solo a nivel funcional, sino también en mortalidad y prevención de institucionalización, a corto y largo plazo64,65.
Algunos grupos ortogeriátricos han conseguido resultados prometedores en lo que respecta a reducción de reingresos y mortalidad a corto plazo, comparándose con esquemas de rehabilitación domiciliaria convencional66.
Consideraciones de implementación e investigaciónVemos que existen a nivel internacional diversos modelos de hospitalización domiciliaria que varían según el entorno en el que han nacido. Algunos de ellos tienen amplias trayectorias asistenciales que los avalan67,68. Diversos grupos, tanto sustitutivos del ingreso como facilitadores del alta, tienen desarrollados modelos altamente orientados a pacientes ancianos, con intervenciones complejas con resultados francamente positivos. Aún así, algunos autores americanos59 expresan opiniones negativas sobre el modelo facilitador, al catalogarlo de menor intensidad debido principalmente al seguimiento médico. Estos consideran que solo el modelo sustitutivo tendría que ser considerado como hospitalización domiciliaria. A pesar de ello, es el modelo facilitador el que dispone de una evidencia científica más consistente basada en un gran número de ECA rigurosos. De manera pragmática, los revisores coincidimos en que todos los esquemas especializados que por el hecho de existir consiguen evitar o acortar de manera significativa17 la estancia hospitalaria aguda cumplirían las características definitorias de hospitalización domiciliaria.
Diferentes revisiones Cochrane de Shepperd et al.18,19 muestran una importante heterogeneidad en las intervenciones, con resultados ligeramente dispares entre los modelos facilitador y sustitutivo. Recientemente, una revisión sistemática y metaanálisis realizado por Caplan et al17 concluyó que, independientemente del modelo analizado, la hospitalización domiciliaria se asocia a una reducción en la mortalidad, en las tasas de reingreso y en los costes. Además, evidenció que este recurso comporta una mayor satisfacción de pacientes y cuidadores, sin cambios en la carga del cuidador.
En otra scoping review que publicamos recientemente sobre el modelo facilitador del alta en ictus69, marcamos una serie de puntos clave a tener en cuenta para su implementación e investigación, de los que destacamos 2 principales:
- -
Importancia de la implicación médica en el trabajo multidisciplinar: en el abordaje de las crisis complejas vemos vital el papel del médico geriatra en el equipo interdisciplinar.
- -
Vinculación hospitalaria de los equipos: la posibilidad de que estos equipos sean considerados como una unidad hospitalaria más, dentro de servicios médicos geriátricos que den apoyo institucional a las intervenciones, parece de entrada ser de utilidad para garantizar el manejo continuado del paciente.
Tomando como base la revisión realizada, planteamos respuestas a las preguntas formuladas:
1. ¿Qué papel tienen estos recursos en la continuidad de la atención al paciente de edad avanzada?Consideramos que los recursos de hospitalización domiciliaria tienen un papel complementario a los recursos convencionales en el manejo de crisis sanitarias de pacientes ancianos. Ya sea bajo el modelo sustitutivo o el facilitador, la evidencia científica actual muestra la eficacia de estos recursos adaptados a las necesidades de pacientes mayores adecuadamente seleccionados.
2. ¿Se adaptan estos esquemas al paciente mayor? ¿Qué características específicas definen a los equipos que han incluido pacientes de edades avanzadas en sus ensayos clínicos?Queremos resaltar el hecho de que la mayoría de los ECA enfocados a pacientes de edad avanzada parten de intervenciones interdisciplinares (con profesionales sanitarios y terapeutas) orientadas a situaciones complejas, habituales en estos pacientes. Se trata de intervenciones que, a menudo, se extienden a la fase postaguda durante un periodo de tiempo limitado (mayoritariamente de menos de 6 semanas), para conseguir objetivos clínicos y funcionales, a corto plazo, y otros a medio y largo plazo como la evitación de institucionalización. Su trabajo, orientación y posición podrían ser equivalentes a los de las unidades de atención intermedia de nuestro país.
3. ¿Podemos considerar estas intervenciones como complejas?Tanto por el trabajo interprofesional, como por el abordaje multidimensional del paciente, como por los objetivos de la mayoría de los trabajos analizados, apostamos por considerar como basada en intervenciones complejas esta modalidad de atención al paciente mayor.
4. ¿Qué aporta la geriatría a la hora de demostrar eficacia/eficiencia en estos pacientes e intervenciones?Creemos que es en el desarrollo y la demostración de la eficiencia de intervenciones complejas adaptadas a pacientes de edad avanzada donde los equipos geriátricos tenemos que ser capaces de aportar la amplia experiencia clínica y científica que nos avala en el manejo de las crisis de salud del anciano.
Después de esta revisión, nos sorprende en cierta manera, que los esquemas hasta el momento desarrollados en España70–73 se basen mayoritariamente en el modelo sustitutivo clásico para enfermos médicos (con algunas experiencias en pacientes posquirúrgicos) y no parezcan, en general, estar específicamente adaptados a enfermos de edad avanzada con altas necesidades de atención integral. A pesar de la vasta evidencia científica anteriormente revisada, no conocemos hasta el momento experiencias a nivel español lideradas por geriatras que hayan publicado resultados clínicos favorables en ECA.
Basándonos en nuestra experiencia de desarrollo de un nuevo modelo mixto de hospitalización domiciliaria integral en un área urbana del norte de Barcelona y a partir de esta revisión, querríamos complementar la discusión abierta en una publicación reciente de Amblàs et al.74 sobre las controversias del uso de la hospitalización para el manejo de las crisis del paciente crónico complejo. Desde nuestro punto de vista, parece realista poder asumir una parte de los pacientes ancianos con requerimientos de hospitalización por una crisis aguda de salud en la comunidad a partir de esquemas de hospitalización domiciliaria liderados desde los respectivos servicios de geriatría hospitalarios, siempre que se haga con una rigurosa selección de pacientes con buen pronóstico.
Así, nos parece oportuno concretar una serie de utilidades y oportunidades de la hospitalización domiciliaria adaptada a pacientes ancianos en entornos de salud como los nuestros.
Oportunidad 1. Alternativa a la hospitalización convencional para casos tributarios de ingresoAl disponer de experiencias locales exitosas de ingreso directo de pacientes con descompensaciones leves no complejas en unidades de atención intermedia tanto desde urgencias como directamente desde la comunidad75,76, podríamos considerar explotar el uso de esquemas integrales de hospitalización domiciliaria para el manejo en el propio domicilio de pacientes ancianos y muy ancianos derivados desde ambos niveles (urgencias y atención primaria).
Oportunidad 2. Alternativa al ingreso en unidades geriátricas rehabilitadorasDestacamos la posibilidad de favorecer el alta hospitalaria precoz a recursos domiciliarios de hospitalización intermedia para pacientes frágiles y geriátricos con procesos discapacitantes tipo ictus, ortogeriatría u otros procesos médico-quirúrgicos. Como hemos dicho anteriormente, a la hora de decantarse por el alta precoz a domicilio es vital hacer una correcta selección77 del paciente y del entorno cuidador, y hacer un buen trabajo de planificación del alta para asegurar cuidados correctos en la siguiente fase. En caso de que se produzcan una selección adecuada y una correcta planificación del alta, datos descriptivos preliminares78 de nuestras cohortes soportan una posible mayor efectividad del recurso domiciliario.
Oportunidad 3. Manejo de crisis de salud en el ámbito residencialUna incipiente evidencia66 habla del rol de los esquemas de hospitalización domiciliaria hechos a medida de la población geriátrica institucionalizada, situación que de poder consolidarse en nuestro entorno supondría una gran alternativa para la atención al paciente anciano altamente vulnerable en el propio ámbito residencial. En estos casos parece aún más imprescindible una rigurosa selección de pacientes en función de la valoración geriátrica integral.
Oportunidad 4. Papel en la integración de servicios, nexo entre atención primaria y hospitalariaEn determinados sistemas asistenciales con posibilidades de integración consideramos que los equipos de geriatría en domicilio79 pueden desempeñar un papel clave como nexo entre los servicios hospitalarios y los de atención primaria. Nuestra experiencia hace pensar que la hospitalización domiciliaria liderada por geriatras tiene posibilidades de abordar crisis de salud discapacitantes en la comunidad como alternativa a la hospitalización geriátrica, desempeñando un papel importante en el mantenimiento funcional y la prevención de la institucionalización en pacientes con condiciones crónicas complejas, también a medio plazo.
ConclusionesEl desarrollo de nuevos modelos de atención alternativa a la hospitalización convencional, como es la hospitalización domiciliaria, surge de la situación demográfica y sanitaria actual y emerge de una sólida evidencia científica internacional revisada en este artículo.
A partir de esta revisión, consideramos que en la investigación de esquemas de hospitalización domiciliaria integral, la medicina geriátrica tiene una oportunidad, dada su experiencia en el trabajo interdisciplinar y en la realización de intervenciones complejas.
Como decía recientemente un editorial de esta revista, desde el ámbito hospitalario los geriatras tenemos la oportunidad de movernos80. Los autores consideramos que un buen camino de futuro es la consolidación de programas interdisciplinares en la comunidad que sean capaces de asumir crisis complejas de pacientes ancianos, habitualmente tributarias de hospitalización geriátrica convencional. En este nuevo reto es importante que los nuevos esquemas diseñados se adapten de manera flexible a la realidad de cada entorno asistencial y a las voluntades y experiencias de los pacientes que tengan que atender.
Las preguntas que siguen sin contestar son muchas, pero los horizontes que se abren son también amplios si sabemos aportar nuestra tecnología clínica a la investigación e implementación de estos nuevos modelos de atención.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosQuerríamos agradecer a los profesores Marco Inzitari y Ramón Miralles (Universitat Autònoma Barcelona) sus aportaciones a la investigación doctoral en la que se enmarca esta revisión.
Esta revisión se enmarca en el trabajo de tesis doctoral del Dr. Miquel Àngel Mas, inicialmente titulada: Intervenciones complejas de hospitalización domiciliaria adaptadas a pacientes de edad avanzada con procesos agudos discapacitantes: evaluación de factores de efectividad clínica en las estrategias de alta precoz y evitación de ingreso.