La ecografía clínica o a pie de cama es el término que describe la ecografía llevada a cabo por los clínicos, cualitativa y orientada por los signos y síntomas del paciente, centrada en planos concretos de distintos órganos (pulmonar, cardíaca, territorio venoso,...), proporciona de forma no invasiva una gran información de la función cardiopulmonar. Debemos de considerar esta ecografía desde un punto de vista integral con la información aportada por la exploración física y las pruebas complementarias, pudiendo adentrarnos en la fisiopatología del paciente, de ahí nace el concepto de ecografía multiventana, que resulta de la sospecha clínica, la selección de las exploraciones ecográficas que puedan resultar más provechosas en cada contexto clínico1.
Consideramos que la ecografía multiventana realizada por el propio clínico responsable puede ser una herramienta útil, sencilla y segura para la orientación diagnóstica y el manejo terapéutico del paciente anciano con disnea o deterioro del estado general.
Describimos el caso de un varón de 88 años que se presentó en el servicio de urgencias con un cuadro de disnea progresiva de aproximadamente 10 días de evolución. El cuadro se acompañaba de tos seca, ortopnea y aumento de edema de extremidades inferiores.
Entre los antecedentes personales destacaba hipertensión arterial en tratamiento con valsartán/hidroclorotiazida, dislipemia en tratamiento con atorvastatina, neoplasia prostática en tratamiento con bicalutamida y síndrome de piernas inquietas en tratamiento con pramipexol y gabapentina. El paciente presenta función cognitiva conservada, y es independiente para actividades básicas de la vida diaria (índice de Barthel 95).
A la exploración física destacaba: tensión arterial de 144/61mmHg, frecuencia cardiaca de 67lpm y temperatura de 36,4°C. El paciente presentaba una leve deshidratación de mucosas, se encontraba taquipneico (FR de 22rpm) y desaturado (SO2 basal del 73%), precisando de oxigenoterapia suplementaria (FiO2 35%) para mantener una SO2 del 91% con menor trabajo respiratorio. A la auscultación pulmonar presentaba crepitantes bibasales, y en los miembros inferiores presentaba edema simétrico bilateral. El resto de la exploración fue anodina.
La gasometría arterial basal realizada a la llegada a urgencias reflejaba una insuficiencia respiratoria aguda hipercápnica sobre una probable insuficiencia respiratoria crónica: pH 7,37 (valor normal [VN]: 7,35-7,45), pO2 47,4mmHg (VN: 80-100), pCO2 57,4mmHg (VN: 35-45), bicarbonato 33,1mmol/l (VN: 21-26mmol/l), lactato 3,2mmol/l (VN: <1), exceso de bases +5 mmol/l (VN: −5 a +5). El gradiente alveolo-arterial de oxígeno calculado era de 31,5mmHg (VN: 26mmHg esperado para la edad).
El hemograma mostraba un recuento leucocitario de 12.600/μl (VN: 3.700-11.600) (78,7% neutrófilos y 18,9% linfocitos), hemoglobina 13,2g/dl (VN: 13,5-17,2) y plaquetas 165.000/μl (VN: 150.000-350.000). Los resultados de la bioquímica reflejaron una proteína C reactiva de 38,5mg/l (VN: 0-3), glucosa de 254mg/dl, creatinina de 1,46mg/dl (VN: 0,7-1,31), urea de 50mg/dl (VN: 15-39), NT-proBNP de 1.350pg/ml. El resto de la bioquímica y las pruebas de coagulación resultaron normales.
En el electrocardiograma se evidenció un ritmo sinusal a 72lpm, eje izquierdo por hemibloqueo anterior izquierdo, PR de 160ms, QRS 100ms, no alteraciones de la repolarización y QTc de 420ms.
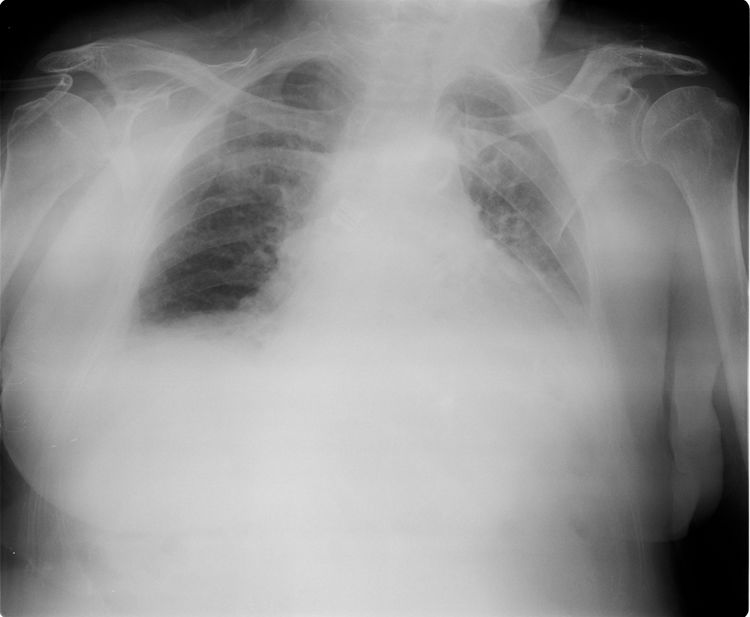
Se realizó una radiografía de tórax portátil que mostraba una cardiomegalia global e infiltrados algodonosos bilaterales de predominio en bases, sin embargo, no se objetivaba ni derrame pleural ni consolidaciones parenquimatosas francas (fig. 1).
Con la sospecha clínica de descompensación cardíaca congestiva, se pautó tratamiento empírico con furosemida endovenosa.
En ese momento se realizó una ecografía multiventana por 2 clínicos con experiencia en ecografía (formación teórica y práctica de un mes en una unidad de ecografía en urgencias) utilizando un ecógrafo LOGIQ® e de GE equipado con un transductor lineal, cónvex y sectorial (General Electric Healthcare, Madrid, España). En la ecocardiografía se objetivó una estenosis aórtica moderada, contractilidad global conservada y vena cava inferior con colapso inspiratorio completo. En la ecografía pulmonar se objetivó una hepatización con signo de broncograma aéreo dinámico en base derecha y consolidaciones parenquimatosas en base izquierda (material adiciona, videos 1 y 2. Video 1: Ecografía pulmonar, tórax derecho. Exploración realizada con sonda cónvex. Se observa consolidación subpleural [flecha]. Video 2: Ecografía pulmonar, tórax izquierdo. Exploración realizada con sonda cónvex. Se observa área de hepatinización sugestiva de consolidación neumónica [flecha]).
Ante estos nuevos hallazgos ecográficos del paciente se decidió ajuste terapéutico de acuerdo a la sospecha clínica de neumonía bilobar FINE IV (índice de severidad 108, mortalidad del 9,3%2). Se inició antibioterapia empírica con ceftriaxona 2g/d y azitromicina 500mg/d. Además, en base a estos hallazgos que no sugerían sobrecarga de volumen sino déficit (colapso inspiratorio de la cava, deshidratación de mucosas y deterioro de función renal), se decidió interrumpir tratamiento diurético con furosemida y se instauró sueroterapia con dosis bajas de suero balanceado (0,3ml/kg/min). El primer día de ingreso presentó un pico febril de 38,5°C, autolimitado y tratado con antipiréticos. Se extrajeron hemocultivos que resultaron estériles.
En planta de hospitalización se solicitó un ecocardiograma transtorácico reglado que confirmó los hallazgos previamente descritos a pie de cama: estenosis aórtica moderada y función sistólica biventricular conservada.
En los días siguientes, la evolución del paciente fue favorable, continuando el tratamiento iniciado en urgencias, pudiendo retirar la oxigenoterapia al 5.° día del ingreso, y recibiendo el alta hospitalaria al 8.° día de hospitalización.
Es fundamental recordar que los niveles de NT-proBNP elevados deben ser ajustados por la edad, y que en pacientes mayores de 75 años, solo niveles mayores de 1.800pg/ml presentan adecuada sensibilidad y especificidad para diagnosticar insuficiencia cardiaca (IC)3. Debemos recordar también, que valores por debajo de 400pg/ml tienen un alto valor predictivo para excluir IC. Por otra parte, la ausencia de fiebre, hipoxemia o síntomas respiratorios no permite excluir el diagnóstico de infección respiratoria en el paciente anciano4.
Es frecuente que en la práctica clínica nos encontremos con escenarios clínicos difíciles de interpretar, donde los pacientes pueden solapar síntomas sugestivos de distintos cuadros clínicos, como en nuestro caso. Es en este escenario de incertidumbre, donde la ecografía multiventana5 realizada por el propio clínico responsable del paciente, como una técnica semicuantitativa o cualitativa, centrada en la adquisición de unos pocos planos ecográficos orientada por los signos y síntomas del paciente, puede resultar de gran ayuda en la evaluación de la funcionalidad cardiorrespiratoria, y son accesibles a la «cabecera del paciente». A pesar de que aún no está generalizado su uso de forma sistemática, cada vez hay más literatura científica que la avala en distintos escenarios clínicos, como la disnea o la hipotensión, ayudando a realizar una aproximación al diagnóstico y a guiar de forma más segura el tratamiento6,7. La concienciación de su importancia y la extensión de su aplicación son de vital importancia para mejorar nuestra práctica clínica habitual.