La enfermedad de Charcot-Marie-Tooth es una enfermedad heredodegenerativa del sistema nervioso periférico. La alteración es progresiva, y provoca deformidades en pies y manos. La musculatura de la pierna y el pie es la más afectada. La forma de presentación es muy diversa debido a que la afectación muscular es diferente en cada paciente. El pie cavo-varo es la forma de presentación habitual. El tratamiento conservador consiste en férulas correctoras, plantillas y rehabilitación. La indicación quirúrgica se plantea cuando fracasa el tratamiento conservador. La deformidad y el dolor son los problemas principales. En las deformidades flexibles se plantean cirugías para preservar las articulaciones. Los dedos en garra se tratarán con transferencias tendinosas o artroplastias. La deformidad en garra del dedo gordo se produce por el descenso del primer metatarsiano y la hiperactividad del músculo extensor hallucis longus. El tratamiento de esta deformidad del dedo gordo se realiza mediante la técnica de Jones. El descenso del primer metatarsiano necesitará una osteotomía dorsiflexora en la base del primer metatarsiano. Para el varo de retropié se utiliza la osteotomía valguizante de calcáneo. La retracción de la fascia plantar, gastrocnemio y Aquiles se trata con elongación de las estructuras retraídas. Cuando las deformidades son rígidas, será necesario realizar una artrodesis de las articulaciones afectadas. La artrodesis más utilizada es la triple artrodesis.
Charcot-Marie-Tooth disease is a degenerative hereditary disease of the peripheral nervous system. The change is progressive and causes deformities in the feet and hands. The musculature of the leg and foot are most affected. The form of presentation is very diverse owing to the muscle involvement being different in each patient. The high-arched foot is the most common form of presentation. Conservative treatment consists of correction splints, in-soles and rehabilitation. Surgery may be indicated when conservative treatment fails. The deformity and pain are the main problems. In flexion deformities surgery is indicated to conserve the joints. Claw hammer toes should be treated with tendon transfers and arthroplasty. The claw deformity in the big toe is caused by the descent of the first metatarsal and hyperactivity of the hallucis longus extensor muscle. The Jones technique is performed as treatment for this deformity of the big toe. The descent of the first metatarsal requires a dorsiflexion osteotomy in the base of the first metatarsal. For the hind foot varus a calcaneal vagus osteotomy is used. The tightening of the plantar fascia, gastrocnemius and Achilles is treated with an extension of the muscle contractures. When the deformities are rigid, it will be necessary to perform an arthrodesis of the affected joints. The arthrodesis most used is the triple arthrodesis.
La enfermedad de Charcot-Marie-Tooth (CMT) es un grupo heterogéneo de enfermedades hereditarias que alteran los nervios periféricos. El problema está habitualmente en el proceso de mielinización, pero puede alterarse también el axón. CMT es uno de los trastornos neurológicos más comunes. Afecta a 1 de cada 2.500 personas en Estados Unidos. Los pacientes pueden encontrar información y ayuda en www.charcot-marie-tooth.org. Fue descrita inicialmente en 1886 y recibe el nombre de tres médicos, Jean Marie Charcot y Pierre Marie, de París, y Howard Henry Tooth, de Cambridge1,2. Estos autores detectaron que el problema era neuropático en lugar de miopático. Otras denominaciones para esta enfermedad son neuropatía hereditaria sentivomotora y atrofia muscular peroneal. Actualmente, la enfermedad de CMT se entiende en términos genéticos. Existen diferentes tipos de enfermedad de CMT. La mayoría de pacientes pertenecen al tipo I y tipo II. Una gran variedad de defectos genéticos específicos han sido identificados3,4. Existen test específicos de los diferentes fenotipos si se quiere tener información sobre consejo genético5.
Alteración nerviosa en CMTLa disfunción nerviosa de la enfermedad de CMT es progresiva e inexorable, si bien, existe una gran variabilidad en el ritmo de progresión. La reducción simétrica de los reflejos en las extremidades inferiores fue definida por Berciano como un hallazgo constante incluso antes de la aparición de los síntomas4. El cirujano ortopeda debe considerar que está tratando un problema progresivo cuando plantea el tratamiento quirúrgico.
La musculatura intrínseca del pie y de la mano está afectada en las fases iniciales de la enfermedad. La aparición de dedos en garra en el pie suele ser una manifestación inicial de la enfermedad. Una de las características de la enfermedad de CMT es la afectación desigual de los diferentes grupos musculares. Mann y Missirian describieron que la afectación del compartimento lateral de la pierna era más grave que la afectación del resto de compartimentos6. Dentro del compartimento lateral, el músculo menos afectado es el peroneus longus (PL). En estudios con RMN se ha observado menor atrofia muscular en el músculo peroneus longus7. Esta observación justifica la transferencia del peroneus longus al peroneus brevis (PB) con la finalidad de mejorar la potencia eversora en estos pacientes. El compartimento posterior de la pierna suele estar respetado hasta las fases finales de la enfermedad. La afectación muscular en CMT progresa, en general, de distal a proximal. Sin embargo, la afectación del músculo extensor hallucis longus (EHL) es paradójica en esta enfermedad. Habitualmente, el EHL está respetado mientras que el músculo tibialis anterior (TA) suele estar afectado. No hay una explicación clara sobre este hecho. Se ha postulado el papel de la compresión neurológica en el desarrollo de la alteración neurológica8. La mayor afectación de los compartimentos lateral y anterior se produce por la mayor vulnerabilidad de las ramas nerviosas peroneales en el cuello del peroné. Las ramas nerviosas que inervan el músculo peroneus longus se originan proximales al cuello peroneal lo que explicaría la menor afectación de este músculo.
La afectación del músculo TA con una musculatura posterior preservada ocasiona una caída del pie por déficit de la musculatura extensora del tobillo. Esto provoca la marcha en “steppage”. El descenso del primer metatarsiano (1MTT) contribuye a la pérdida de la flexión dorsal del tobillo. La alteración muscular y la menor flexión dorsal del tobillo explicar la retracción de la musculatura del compartimento posterior de la pierna.
Cuadro clínicoLa consulta inicial más frecuente es una deformidad progresiva gradual del pie, que aparece en la segunda década de la vida. En ocasiones, la presentación es en la edad adulta. La forma más habitual de presentación es un pie cavo-varo. Siempre que visitemos un cavo-varo, tenemos que pensar en una causa neurológica. Existen múltiples causas neurológicas que cursan con pie cavo-varo: poliomielitis, enfermedades neurológicas degenerativas, parálisis cerebral y alteraciones neurológicas estructurales (tumor, siringomielia, etc). La hiperreflexia nos hará pensar en una lesión central. CMT es una enfermedad del sistema nervioso periférico y no cursa con espasticidad8. En la anamnesis es básico preguntar por la historia familiar para descartar una enfermedad heredodegenerativa. En la historia clínica es habitual encontrar episodios de inestabilidad de tobillo. Uno de los primeros síntomas es la fatigabilidad al final del día. Los nervios sensitivos también se alteran, pero los pacientes raramente padecen afectación sensitiva. La enfermedad de CMT suele presentarse con deformidades asimétricas en los pies y manos. La afectación de las manos es menor que la afectación de los pies. Puede existir una hipotrofia de la musculatura tenar e hipotenar. Burns et al compararon la dinamometría de las manos en pacientes con CMT y población sana, observando una disminución en pacientes con CMT9. Estos datos objetivos pueden ser utilizados para valorar la evolución de la enfermedad. Existe una gran variabilidad en las formas de presentación por lo que no existe un cuadro clínico característico. Ante la sospecha de CMT debemos solicitar un estudio electromiográfico y aconsejar una visita al neurólogo para estudiar los aspectos genéticos de la enfermedad.
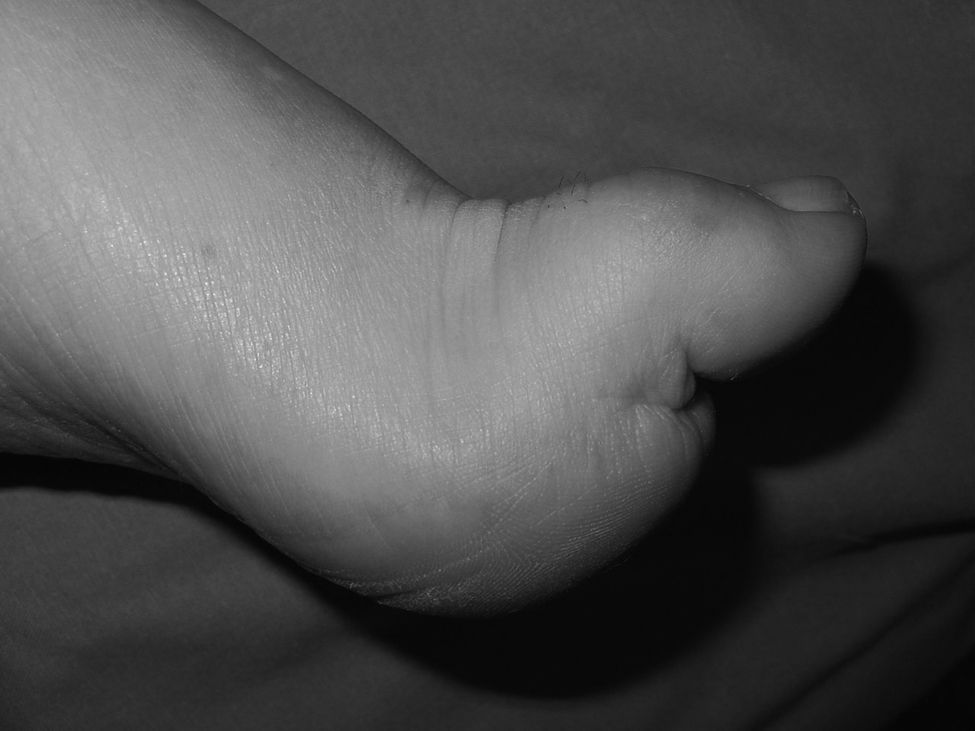
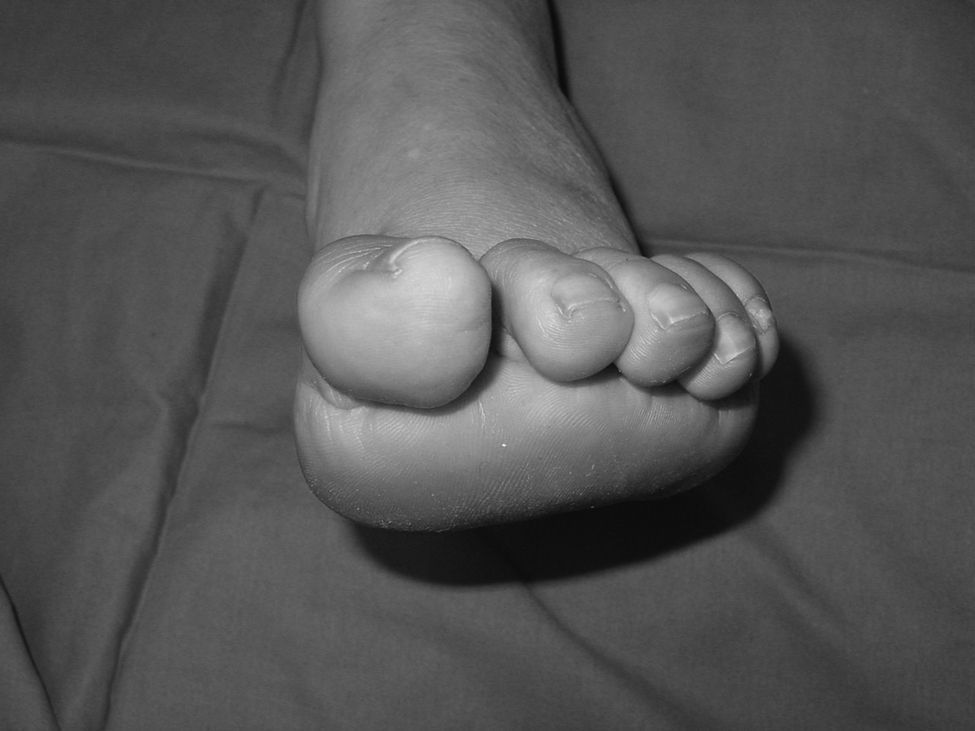
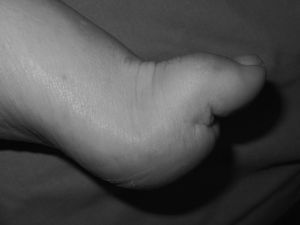
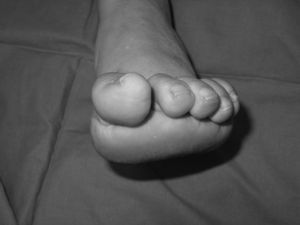
El cuadro clínico clásico es un pie cavo-varo con debilidad de la musculatura intrínseca de pies y manos, hipotrofia muscular peroneal y debilidad muscular. Los dedos en garra del pie son consecuencia de la atrofia de la musculatura intrínseca. El dedo gordo suele tener una deformidad característica en garra debido a la debilidad de la musculatura intrínseca y la hiperactividad del músculo EHL (fig. 1). La hiperflexión de la articulación interfalángica (IF) del dedo gordo ocasiona molestias en el dorso de la IF por el roce con el calzado. El cavo del retropié es debido a una alteración estructural y a la alteración del balance muscular. La alteración estructural comienza con el descenso del 1MTT que se produce por la hiperactividad del músculo peroneus longus y la debilidad del músculo tibialis anterior. Este descenso del 1MTT es la causa de la pronación del antepié que se pone de manifiesto al explorar el pie en descarga (fig. 2). Al apoyar el antepié pronado, se corrige la deformidad del antepié por la carga, pero el retropié se coloca en varo. A la deformidad estructural, se añade la alteración muscular. El músculo tibialis posterior es más potente que su antagonista, el músculo peroneus brevis, y contribuye a la deformidad en varo.
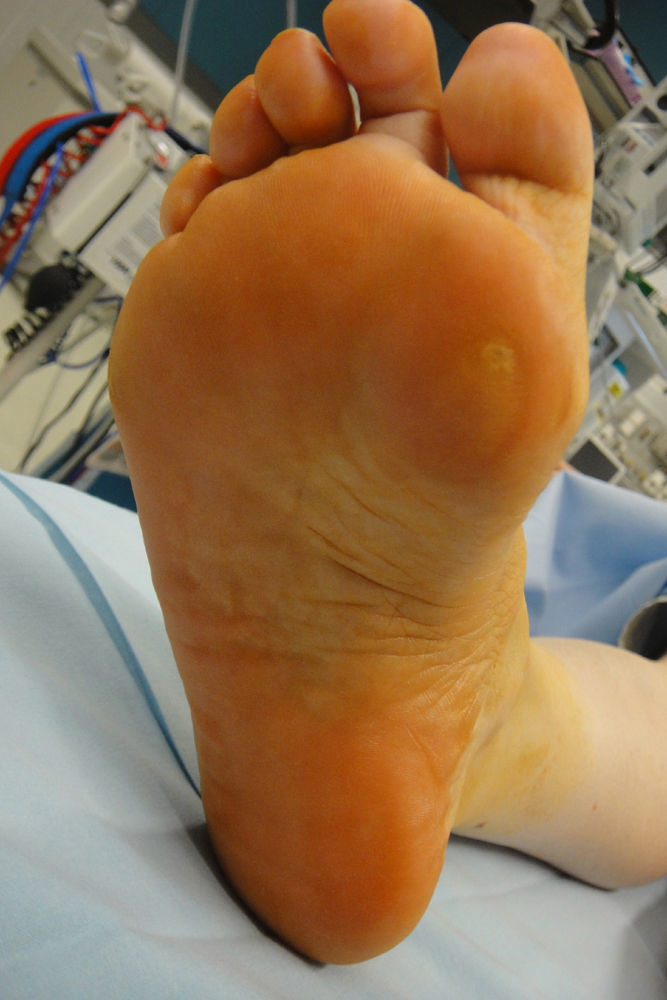
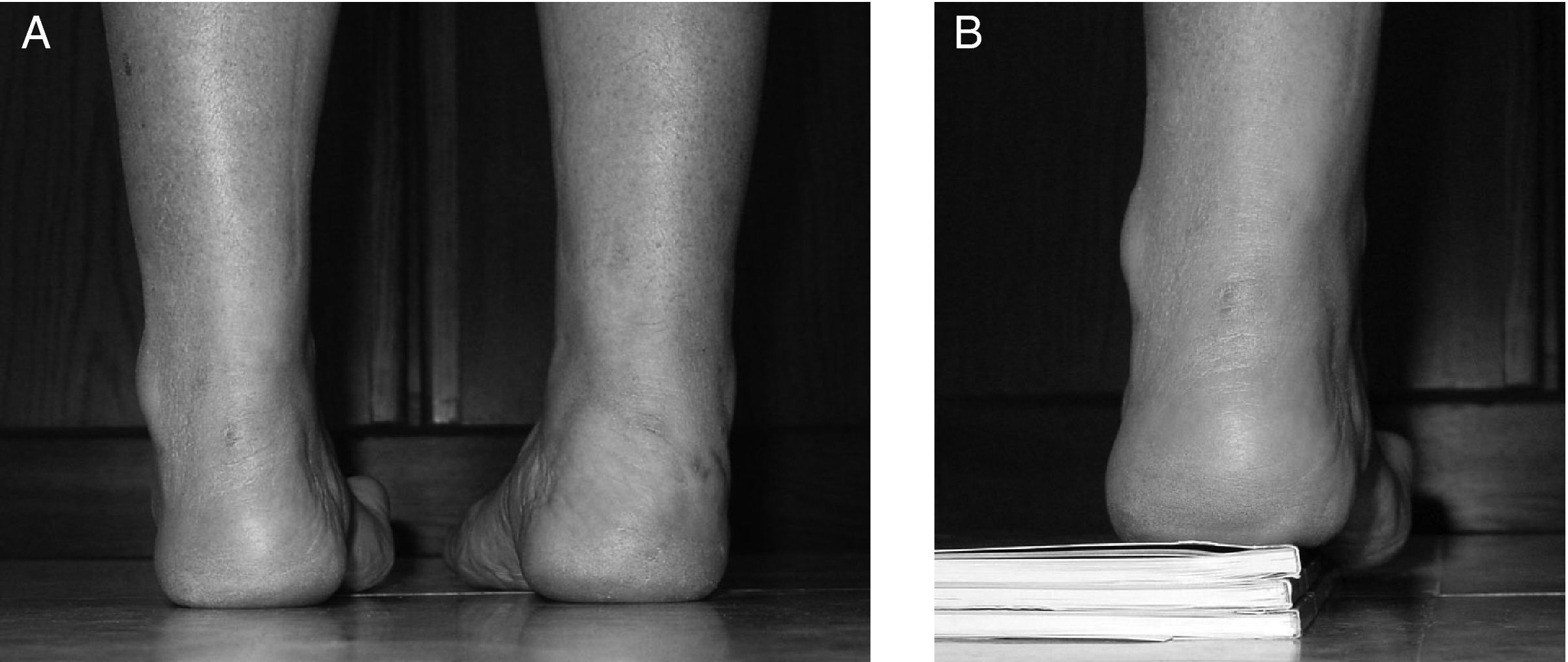
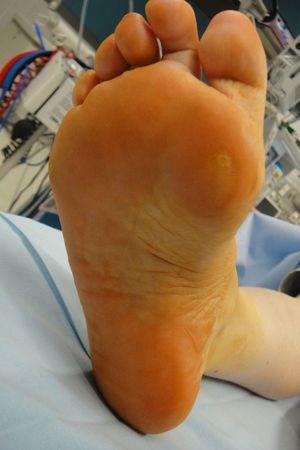
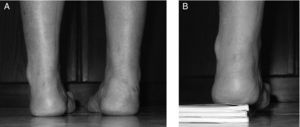
El descenso del 1MTT explica la sobrecarga en la cabeza del 1MTT que se pone de manifiesto con la callosidad plantar anterior sobre el 1MTT (fig. 3). La falta de eversión del antepié junto al cavo provoca un apoyo plantar alterado que ocasiona una sobrecarga en el borde externo del pie. La callosidad plantar externa nos dará idea de la alteración del apoyo. Los pacientes se quejan de dolor en las zonas de hiperapoyo: cabeza 1MTT y borde externo del pie. Cuando la evolución de la enfermedad es corta, podemos observar una deformidad reductible. Si la evolución es larga, las deformidades pueden convertirse en fijas. La prueba de Coleman (“Coleman¿s block test”) nos ayudará en la exploración para determinar si la deformidad en varo es flexible o rígida10. Para realizar este test necesitamos un bloque que se colocará en el borde externo del pie. De esta forma, el primer metatarsiano descendido no alterará la posición del retropié. En una deformidad flexible, la prueba de Coleman nos mostrará que la deformidad en varo del retropié es secundaria al descenso del primer metatarsiano ya que el varo del retropié se corrige con la prueba de Coleman (fig. 4). Si persiste el varo con esta prueba, la deformidad es rígida. La rigidez de las deformidades marcará el tratamiento. Cuando tratamos una deformidad flexible, tenemos que respetar las articulaciones y es necesario corregir la alteración muscular con diferentes transferencias. La progresividad de la enfermedad de CMT explica que los resultados de las cirugías con preservación articular pueden empeorar con el tiempo y necesitar una reintervención. La deformidad rígida necesita corrección con artrodesis. La hiperactividad extensora sobre los dedos provoca dos alteraciones: aumento del arco plantar y retracción de la fascia plantar. La marcha debe ser valorada caminando con los talones y en puntillas.
Los pacientes con CMT tienen síntomas de inestabilidad externa de tobillo. Las causas que explican esta inestabilidad son: varo del retropié, falta de fuerza eversora, afectación de la propiocepción y esguinces repetidos que ocasionan roturas del ligamento lateral externo. En el examen se realizarán test de estabilidad de tobillo en varo y cajón anterior.
El estudio radiológico inicial son radiografías anteroposteriores y perfil en carga donde se pueden apreciar las deformidades observadas en la exploración clínica. Los dedos en garra dan una imagen de subluxación en la radiología anteroposterior. Suele existir una abducción del antepié en carga. El varo del retropié puede observarse con el método de Meary. En la radiografía de perfil en carga, observaremos que el varo altera la posición del calcáneo con respecto al astrágalo. El seno del tarso estará más abierto de lo habitual debido a que superposición del astrágalo y calcáneo disminuye. El ángulo astrágalo-1MTT es normalmente cero en la radiografía de perfil. Cuando hay un pie cavo, este ángulo se modifica apareciendo un vértice superior. El ángulo de inclinación del 1MTT está aumentado por el descenso del 1MTT. En el retropié mediremos el ángulo de inclinación del calcáneo que es el ángulo que forma la cortical inferior del calcáneo con la superficie de apoyo. Este ángulo está aumentado en el pie cavo (valores normales de ángulo inclinación calcáneo: 25°±5°). La valoración de la inestabilidad de tobillo necesita radiografías forzadas en varo y cajón anterior para demostrar la rotura del ligamento lateral externo. En las deformidades de larga evolución podemos observar signos degenerativos articulares. La RM puede mostrar degeneración grasa de los grupos musculares afectados pero es poco útil desde el punto de vista clínico7.
Tratamiento conservadorEl tratamiento conservador mediante ortesis en la enfermedad de CMT continúa teniendo un escaso respaldo bibliográfico. Refshuge et al, demostraron la falta de respuesta a la ferulización nocturna de estos pacientes11. El tratamiento conservador debería indicarse en deformidades leves o moderadas con pies flexibles. La prueba de Coleman permite valorar la flexibilidad y reductibilidad de un retropié varo. Si al realizar la prueba el retropié se corrige esto guiará nuestro tratamiento tanto ortésico como quirúrgico hacia el primer radio. En el caso del tratamiento conservador con ortesis, ésta deberá posicionar la articulación subtalar en posición neutra o valga, para lo cual debe permitirse al primer metatarsiano caer en una oquedad diseñada a tal propósito.
La enfermedad de CMT es la causa más común de pie cavo anterior puro. El factor clave en el antepié cavo es que la deformidad del antepié causa la deformidad en varo del retropié que es secundaria. Esto es así, en el CMT, por la preservación de la función del PL junto a la pérdida de función del TA.
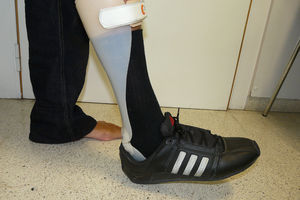
En ocasiones, la afectación muscular es atípica y predomina el déficit de dorsiflexores, dando lugar a un equino flácido que puede beneficiarse de una férula articulada con retroceso (férula de Tamarak)12 (fig. 5).
Tratamiento quirúrgicoLa primera consideración a plantear en el tratamiento quirúrgico de la afectación del pie en CMT es que no existe una cirugía estándar. La enfermedad de CMT es una enfermedad típicamente progresiva con deformidades progresivas y cambiantes, lo cual debe tenerse en cuenta de cara al planteamiento terapéutico. Cuando se plantea el tratamiento quirúrgico, es importante transmitir al paciente, sobre todo cuando la enfermedad afecta en la infancia-adolescencia, que la deformidad invariablemente progresa y empeora debido al desequilibrio muscular.
El conocimiento actual de la enfermedad de CMT nos permite saber que existen multitud de variantes genéticamente definidas. Esta variabilidad se traduce también en una gran heterogeneidad del proceso. Esto hace que el tratamiento del pie en el CMT sea un reto, en cuyo éxito influirá no solo la buena indicación y realización de una cirugía, sino también el conocimiento de los riesgos de progresión y patrones de deformidad de los distintos tipos de mutación. No obstante, a día de hoy no podemos predecir el desarrollo de la deformidad basado en el subtipo genético, y por tanto, nuestra actuación sigue acompañada de una cierta incertidumbre evolutiva, debido a la heterogénea progresión de estos pacientes.
Dado su carácter evolutivo y su heterogeneidad en la presentación, en nuestra opinión, la mejor actuación posible es la cirugía a medida, basada en el conocimiento actual disponible sobre la afectación asimétrica de la musculatura de estos pacientes.
Debemos considerar que podemos distinguir dentro de esta gran variabilidad un patrón fenotípico característico, con diferentes grados de severidad. Es de suma importancia ser capaz de apreciar las características particulares de cada paciente dentro de este fenotipo común.
La experiencia actual acumulada junto con el hecho de que suele tratarse de pacientes jóvenes, nos empuja hacia cirugías de conservación articular. A través de osteotomías multinivel bien diseñadas y trasposiciones tendinosas parece que se pueden corregir deformidades adecuadamente. El tratamiento final de un paciente será la correcta mezcla de cirugías destinadas a corregir las diferentes alteraciones.
Equilibrar fuerzas deformantesSe trata de corregir o mejorar el desequilibrio muscular y minimizar las fuerzas deformantes. Para ello contamos con diversos mecanismos: la corrección estructural a través de osteotomías que cambien los momentos de fuerza y/o las transposiciones tendinosas y la liberación de partes blandas. Hemos querido abordar todas estas actuaciones en un mismo apartado porque en la práctica casi siempre van asociadas.
Las actuaciones conjuntas de este tipo nos permiten cumplir muchos objetivos:
- -
Corregir deformidades (ej. primer dedo en garra: intervención de Jones).
- -
Corregir desventajas biomecánicas que producen inestabilidad (ej. varo de talón, Aquiles corto).
- -
Conservar la mayor movilidad posible y prevenir la degeneración articular secundaria a la deformidad.
Antes de comenzar cualquier tratamiento reconstructivo deberemos conocer si la deformidad es flexible y si los músculos mantienen una función minima suficiente. En caso contrario, probablemente la mejor opción sea la artrodesis.
Transposiciones tendinosas y otros procedimientos sobre partes blandasA la hora de realizar transposiciones tendinosas conviene respetar algunos principios básicos.
- a)
Usar un músculo suficientemente fuerte, ya que se sabe que el músculo transferido perderá un grado de fuerza. Por ello además, debe contemplarse realizar osteotomías que pongan al músculo transferido en la situación biomecánica mas ventajosa para generar un momento de fuerza.
- b)
Siempre que sea posible, es preferible la transposición de músculos agonistas.
Aunque no se sabe por qué, se sabe que algunos músculos se afectan más precozmente y otros son más respetados por la evolución.
Así, el tendón PL es especialmente respetado por la evolución de la enfermedad6. Por ello, en pies con una inversión excesiva por predominio del tibial posterior (TP) y un cavo anterior con descenso del primer metatarsiano, puede estar indicada la transferencia de PL al PB, beneficiándose de ello tanto el antepié en cavo como el retropié en varo.
Otro tendón cuya función se preserva durante más tiempo es el EHL siendo el causante de la deformidad en garra del dedo gordo, referido en la literatura anglosajona como “clawed toe”. Está situación conlleva también un descenso del primer metatarsiano, empeorando el cavo anterior. Además se acompañará de una debilidad del TA y extensor común de los dedos que no colaboran en la dorsiflexión del tobillo. Para ello, la transposición del EHL al cuello del metatarsiano sería ideal, asociada como describe Jones a la artrodesis interfalángica del hallux. Con ello corregimos la deformidad en garra y mantenemos la función dorsiflexora de tobillo con el EHL.
Dentro de las transposiciones de músculos antagonistas, la más frecuentemente utilizada es la trasposición del TP a TA. Recordemos que en el CMT un músculo precozmente afectado es el TA.
Se utiliza la transposición de TP a TA en aquellos casos donde predomina la falta de dorsiflexión (fig. 5). Frecuentemente debe asociarse un alargamiento de Aquiles. Recordemos que las transposiciones de músculos no fásicos deberían reservarse a pacientes jóvenes con enfermedades de motoneurona inferior o lesiones musculares.
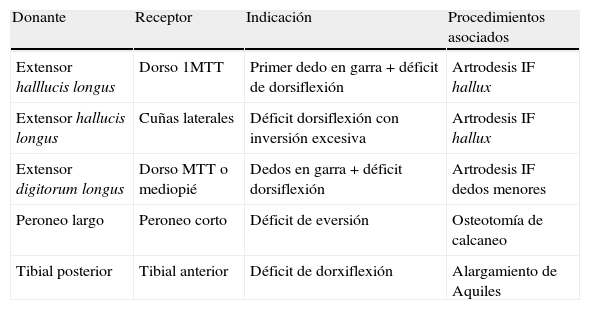
Existen múltiples transferencias tendinosas descritas que se resumen en la tabla 1.
Transferencias tendinosas más frecuentes en la enfermedad de CMT.
| Donante | Receptor | Indicación | Procedimientos asociados |
| Extensor halllucis longus | Dorso 1MTT | Primer dedo en garra+déficit de dorsiflexión | Artrodesis IF hallux |
| Extensor hallucis longus | Cuñas laterales | Déficit dorsiflexión con inversión excesiva | Artrodesis IF hallux |
| Extensor digitorum longus | Dorso MTT o mediopié | Dedos en garra+déficit dorsiflexión | Artrodesis IF dedos menores |
| Peroneo largo | Peroneo corto | Déficit de eversión | Osteotomía de calcaneo |
| Tibial posterior | Tibial anterior | Déficit de dorxiflexión | Alargamiento de Aquiles |
1MTT: primer metatarsiano; IF: interfalángica.
Las osteotomías corrigen deformidades y afectan a la capacidad de los músculos para generar un momento de fuerza. Así las osteotomías deben poner a los grupos musculares aún funcionantes, aunque deficitarios en la enfermedad de CMT, en mejor situación biomecánica. Y a su vez las transposiciones tendinosas deben ayudar a la osteotomía a mantener esta corrección y equilibrio.
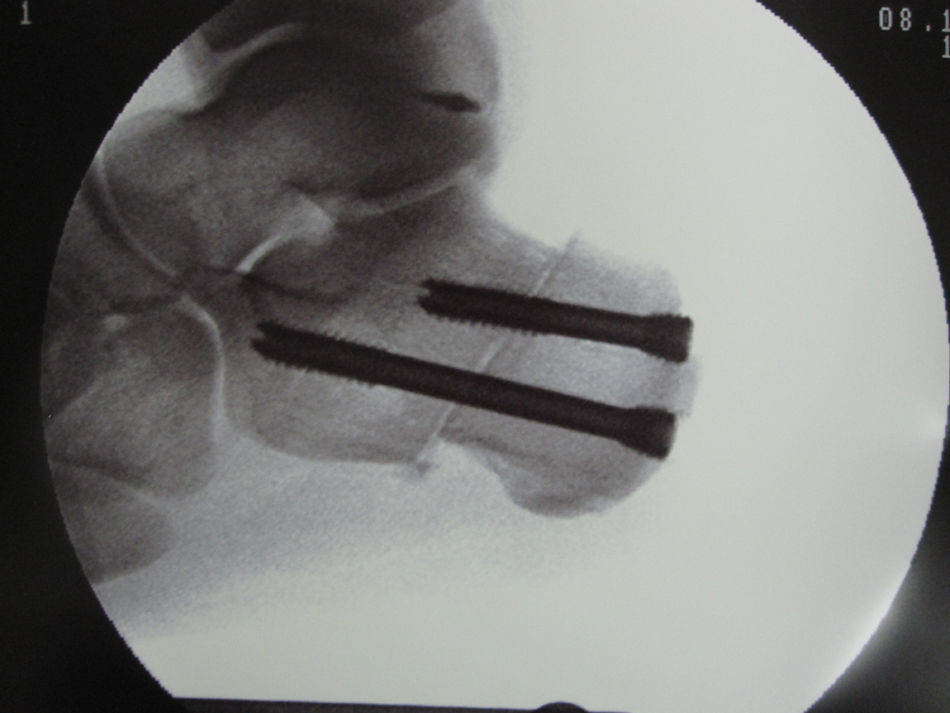
Las osteotomías actúan directamente sobre la deformidad y la biomecánica, pero indirectamente actúan sobre las partes blandas. Así, la actuación sobre el sistema Aquileo calcáneo plantar mediante elongaciones de la fascia plantar o del gastrocnemio son a veces requeridas. Pero su utilización aislada carece de fundamento y en general debe ser asociada a osteotomías. La elongación del tríceps sural es en ocasiones indispensable, por ejemplo para corregir equinos estructurados. No obstante, en muchas ocasiones la actuación sobre el Aquiles es indirecta a través de una osteotomía de calcáneo valguizante y de ascenso (fig. 6). Esto “alarga” indirectamente el Aquiles y sobre todo disminuye la distancia entre el punto de contacto del talón y el eje de la pierna, lo que redunda en una posición más ventajosa biomecánicamente hablando, además de disminuir el momento de eversión del tendón de Aquiles13. Una anomalía frecuentemente asociada en el CMT es la inestabilidad de tobillo que habrá que evaluar siempre y en su caso tratar. Está inestabilidad viene determinada por la conjunción de un retropié varo junto a una debilidad de peroneos y finalmente un tendón de Aquiles corto. La osteotomía valguizante y de elevación del calcáneo, como se explico con anterioridad se traduce en una mejoría de la inestabilidad de tobillo secundaria a la desventaja mecánica de los inversores en la enfermedad de CMT.
Si al realizar la prueba de Coleman el retropié se corrige, nuestro tratamiento tanto ortésico como quirúrgico se centrará en el primer radio. En estos casos con un primer radio muy descendido que causa secundariamente un varo de retropié, una osteotomía de elevación del metatarsiano estaría indicada, pudiendo combinarse con la trasposición de PL a PC, para retirar una fuerza deformante en flexión del primer metatarsiano.
A nivel de los dedos menores la deformidad en garra es frecuente y la metatarsalgia casi constante. En ocasiones, éste es el motivo inicial de consulta del paciente al cirujano. La primera consideración sobre la deformidad de los dedos menores y la metatarsalgia en los pies cavo-varo de CMT es que su patogénesis está en el desequilibrio muscular propio de la enfermedad y su empeoramiento se debe a un mecanismo de suplencia extensora. La realización de osteotomías dístales en los metatarsianos tipo Weil, estaría formalmente contraindicada en estos casos ya que se sabe que siempre fracasan. En caso de realizar osteotomías deberían ser proximales de elevación (ej. BRT o Golfard).
El tratamiento recomendado con mas frecuencia es la artrodesis IF de los dedos, acompañada de la trasposición del EDL al dorso del pie o al dorso de los metatarsianos, confiando al flexor largo de los dedos la flexión de la MTF al estar las IF fusionadas.
Es importante recalcar, que la actuación aislada sobre los dedos menores está raramente indicada, siendo indicada más frecuentemente junto con osteotomías de mediopié o de calcáneo o liberaciones de partes blandas (ej. fascia plantar).
Corregir deformidades estructuradasLos diferentes autores coinciden en afirmar que en la medida de lo posible debe conservarse la movilidad articular. Pero en casos de grandes deformidades o si la deformidad se hace fija o la afectación degenerativa es grave, lo aconsejable es la fusión articular. El paciente debe entender que aunque parte de la función del pie y tobillo se perderá, ésto no necesariamente compromete la función final del mismo que es conseguir un pie indoloro y plantígrado.
La triple artrodesis continúa siendo un tratamiento de elección para las deformidades severas, no reductibles. Las fusiones limitadas del retropié habitualmente no son recomendables en estos pacientes debido al carácter progresivo de la deformidad.
La artrodesis de tobillo debe considerarse ocasionalmente, aunque no es frecuente. En caso de afectación grave del tobillo junto con deformidad severa del retropié, la panartrodesis puede ser la única alternativa.
Las artrodesis en la adolescencia deben indicarse con cautela y pensar que puede existir una nueva recurrencia de la deformidad alrededor de la artrodesis. En caso de decidirse por una fusión, es recomendable valorar la posibilidad de añadir transposiciones tendinosas para equilibrar el pie y disminuir las recurrencias.
En general se puede afirmar que debemos evitar las artrodesis cuando sea posible y usar transferencias tendinosas incluso cuando se realizan artrodesis.
Conclusiones- -
CMT es una enfermedad muy heterogénea desde el punto de vista genético.
- -
CMT presenta una gran variabilidad en sus formas de presentación y progresión en las afectaciones del pie y tobillo.
- -
La presentación clínica más frecuente es el pie cavo varo, los dedos en garra y el 1MTT en garra. Estas deformidades son debidas a una afectación asimétrica de la musculatura que lleva a desequilibrios musculares característicos aunque variables.
- -
La cirugía debe ser individualizada atendiendo a los desequilibrios musculares de cada caso.
- -
Las deformidades flexibles deben tratarse con métodos de conservación articular actuando habitualmente de forma conjunta sobre partes blandas y hueso. Se combinaran osteotomías, con transposiciones tendinosas y procedimientos de partes blandas.
- -
Las artrodesis, combinadas con transposiciones, se reservan para graves deformidades rígidas.
Nivel de evidencia V.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.