La utilización de vástagos cementados o no cementados en los recambios de prótesis de rodilla es un tema controvertido. Los motivos por los que se utilizan vástagos centromedulares en los recambios protésicos de rodilla son varios: obtienen una fijación adecuada en un lecho óseo pobre, disminuyen la traslación y rotación del componente femoral, y favorecen la transmisión de tensiones a lo largo del hueso cortical diafisario, protegiendo la interfaz del fémur distal y tibia proximal, ayudando a neutralizar las tensiones de cizallamiento que se producen en algunos modelos constreñidos de prótesis. Pero, por otro lado, la transferencia de cargas axiales puede favorecer una privación de tensiones (stress-shielding) con problemas de fijación del implante a largo plazo1.
Existen series clínicas de vástagos cementados2-4 y series de vástagos no cementados5-8. Entre las ventajas de los cementados destacan su fijación inmediata, la mayor flexibilidad, y la facilidad para la liberación de antibiótico. Pero tienen como inconvenientes la dificultad que ofrecen para su retirada, con importantes pérdidas óseas en algunas ocasiones. Sin embargo, los no cementados de superficie lisa son más fáciles de retirar, pero su fijación inmediata y flexibilidad son menores, produciendo a veces dolor en la punta.
El objetivo de nuestro trabajo es analizar los resultados clínicos y radiológicos de los 30 vástagos de revisión cementados del modelo Natural tipo I y II (Centerpulse®) intervenidos en nuestro servicio desde 1992 hasta 2002.
MATERIAL Y MÉTODO
Hemos analizado 29 pacientes intervenidos durante los años 1992-2002, uno de ellos con un recambio bilateral. Un 75% de los pacientes eran mujeres. La edad media fue de 71,1 años (r: 60,9-83,3), el peso medio de 75,4 kg (r: 57-95) y la altura media de 155,2 cm (r: 142-165). En un 72% de los casos se trataba de la rodilla derecha. El diagnóstico en la artroplastia primaria fue de poliartrosis en un 86%; también hubo dos casos (7%) de artritis reumatoide y dos (7%) de osteonecrosis. En un 75% de los casos el eje anatómico estaba en neutro, un 15% en valgo y un 10% en varo. Dentro de los factores generales de riesgo destacaban la obesidad (35%) y las enfermedades cardiovasculares (38%). En cuanto a los modelos de artroplastia primaria: 15 casos (50%) eran no cementadas, 10 (33%) cementadas y 5 (17%) híbridas. Se han excluido aquellos pacientes con un seguimiento menor de 2 años.
La causa más importante de recambio protésico ha sido el aflojamiento aséptico asociado a daño en la bandeja de polietileno (53%) (tabla 1). El tipo más frecuente de aflojamiento aséptico ha sido tibial (70%), seguido de tibial y femoral en un 18% y solamente femoral en un 12%.
Hemos estudiado y clasificado los defectos óseos en el ámbito femoral y tibial según la clasificación del Instituto Anderson9 en 3 tipos: tipo 1: metáfisis intacta con una línea articular normal; tipo 2: metáfisis dañada, siendo a su vez 2A en un cóndilo y 2B en ambos y tipo 3: defecto metafisario por encima de los cóndilos (tabla 2).
Todos los pacientes fueron intervenidos por el mismo cirujano. En cuanto a la técnica quirúrgica del recambio el abordaje fue parapatelar medial y se realizó una sección del alerón externo en el 100% de los casos. Fue necesaria una elevación de la tuberosidad tibial anterior (TTA) en 2 casos (7%) y una sección del recto anterior quadriceps snip de Insall en 6 casos (20%). Se ha sacrificado el ligamento cruzado posterior en el 100% de los casos. Para restablecer el eje mecánico de la extremidad, se coloca el implante tibial perpendicular al eje anatómico de la misma, y el implante femoral con un valgo de 6° respecto al eje anatómico del fémur. En todos los pacientes se recambiaron ambos componentes: femoral y tibial y se implantó el modelo de revisión cementada Natural (Centerpulse®) siendo del tipo Natural I un 57% y Natural II un 43%. Se valora el equilibrio de los espacios de flexión-extensión y se restablece la interlínea articular.
En todos los casos la prótesis de revisión implantada fue parcialmente constreñida, bien con el modelo estabilizado posterior (36% de los casos) o implantando solamente un polietileno ultracongruente con espesores que variaban entre 9 y 22 mm. El sistema Natural de revisión comprende componentes modulares que pueden personalizarse durante la intervención, para adaptarse a las necesidades del paciente y del cirujano. El vástago femoral más utilizado (80%) ha sido de 125 mm de longitud y 10,5 mm de diámetro. En la tibia se utilizó vástago de 60 mm de longitud en un 60%, de 90 mm en un 20% y de 120 mm en un 20%.
En un 17% de los casos se añadieron al implante femoral complementos espaciadores para compensar la pérdida ósea, y en otro 17% se asociaron chips de aloinjertos óseos para rellenar pérdidas óseas cavitarias. En la tibia se necesitaron complementos espaciadores en el 50% e injertos óseos en un 7%. Respecto a la patela, en la mayoría de los casos (54%) se conservó el implante patelar, puesto que era compatible con el modelo de revisión. En un 21% de las rótulas, no había suficiente lecho óseo, por lo que no se colocó un nuevo implante rotuliano, utilizando en el 25% restante el modelo de polietileno en forma de sombrero cementado.
En todos los casos se realizó una profilaxis frente a la enfermedad tromboembólica, con heparinas de bajo peso molecular vía subcutánea durante 6 semanas, y frente a la infección, con 3 dosis de cefalosporina de segunda generación vía intravenosa. En el postoperatorio se retiraron los drenajes a las 48 horas, iniciando la fisioterapia tras el control radiológico.
El seguimiento clínico y radiológico medio ha sido de 4,3 ± 2,3 años (r: 2-10), teniendo una pérdida de seguimiento en un 20% de la serie. Se produjo el fallecimiento de un paciente a los 4 años de la intervención, y en 4 casos fue necesario un segundo recambio.
Hemos realizado la valoración clínica siguiendo la escala de la Sociedad Americana de la Rodilla (KSS) en función de dolor, distancia recorrida, necesidad de ayuda para caminar, capacidad para subir y bajar escaleras, estabilidad medio-lateral y antero-posterior y rango de movimiento, sobre 100 puntos y la valoración funcional sobre 100 puntos10.
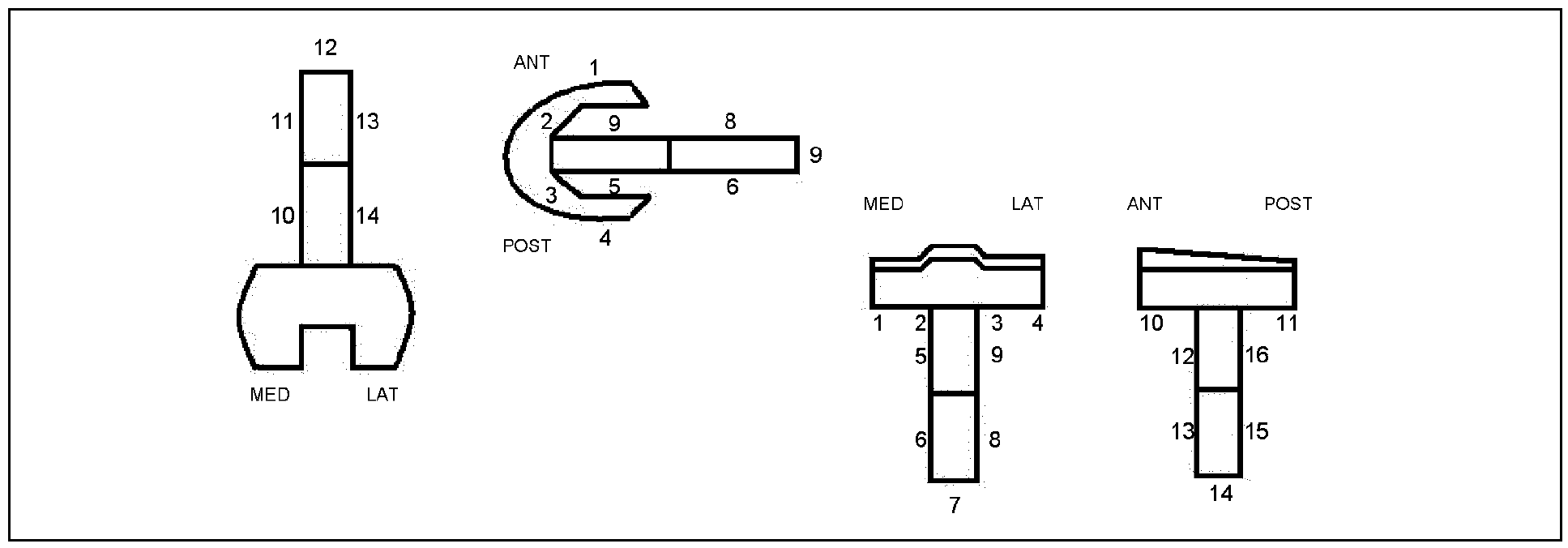
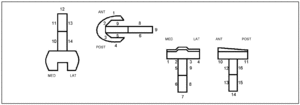
La valoración radiológica la hemos realizado según la escala modificada de la KSS, siguiendo a Fehring et al.11 (fig.1) que dividen cada implante en zonas específicas que nos permiten estudiar el vástago: el fémur se divide en 14 zonas y la tibia en 16. Las líneas radiolucentes entre el cemento y hueso se han medido con una regla en milímetros, tanto en proyección antero-posterior como lateral. Hemos estudiado la estabilidad de los implantes11. Consideramos un implante femoral estable cuando había un número de 8 o menos radiolucencias; un implante femoral necesita un seguimiento cuando había entre 9 y 19 radiolucencias; y un implante aflojado cuando había 20 o más radiolucencias. Consideramos un implante tibial estable cuando había un número de 9 o menos radiolucencias; necesitaba un seguimiento cuando había entre 10 y 22 lucencias; y un implante aflojado cuando el número de lucencias era de 23 o más.
Figura 1. Esquema de las zonas en los componentes femoral y tibial, según el sistema de puntuación modificado de la Sociedad Americana de la Rodilla11.
También hemos valorado el espesor del cemento, la existencia de líneas radiolucentes en progresión, y la existencia de líneas radioescleróticas.
RESULTADOS
Resultados clínicos
Se han valorado 25 pacientes con seguimiento clínico y radiológico medio de 4,3 ± 2,3 años (r: 2-10). La puntuación clínica media según la KSS ha sido 77,4 y la puntuación funcional media 20. La puntuación del dolor ha sido 39,5; la movilidad articular 25; la estabilidad anteroposterior y lateromedial 25; las contracturas en flexión 2; el déficit de flexión: 8,6 y la alineación 1. La puntuación de la marcha ha sido 24; la habilidad para subir escaleras 1,5 y la ayuda para caminar 6,4.
La flexión media fue 79,2° ± 25,2 (r: 10-110) y la extensión media 0,8° ± 3,1 (r: 0/15). En cuanto a los días de hospitalización, la media fue de 29,1 ± 22,1 días (r: 8-85), habiendo un aumento debido a los casos sépticos.
Dentro de las complicaciones hay que destacar un caso con dehiscencia de sutura, y dos infecciones profundas. Un paciente sufrió una rotura del tendón rotuliano a los 6 meses de evolución, que se reparó con aloinjerto de Aquiles. Un caso presentó a los 6 años rotura por fatiga del vástago femoral, que se solucionó con una prótesis constreñida S-Rom Noiles (Johnson&Johnson®).
En 4 casos ha sido necesario un segundo recambio (13%) y los motivos han sido los siguientes: 2 casos de infección, 1 caso de inestabilidad en valgo que se trató con una PFC-TC3 (Johnson&Johnson®) y el caso comentado previamente de rotura por fatiga del vástago femoral.
Resultados radiológicos
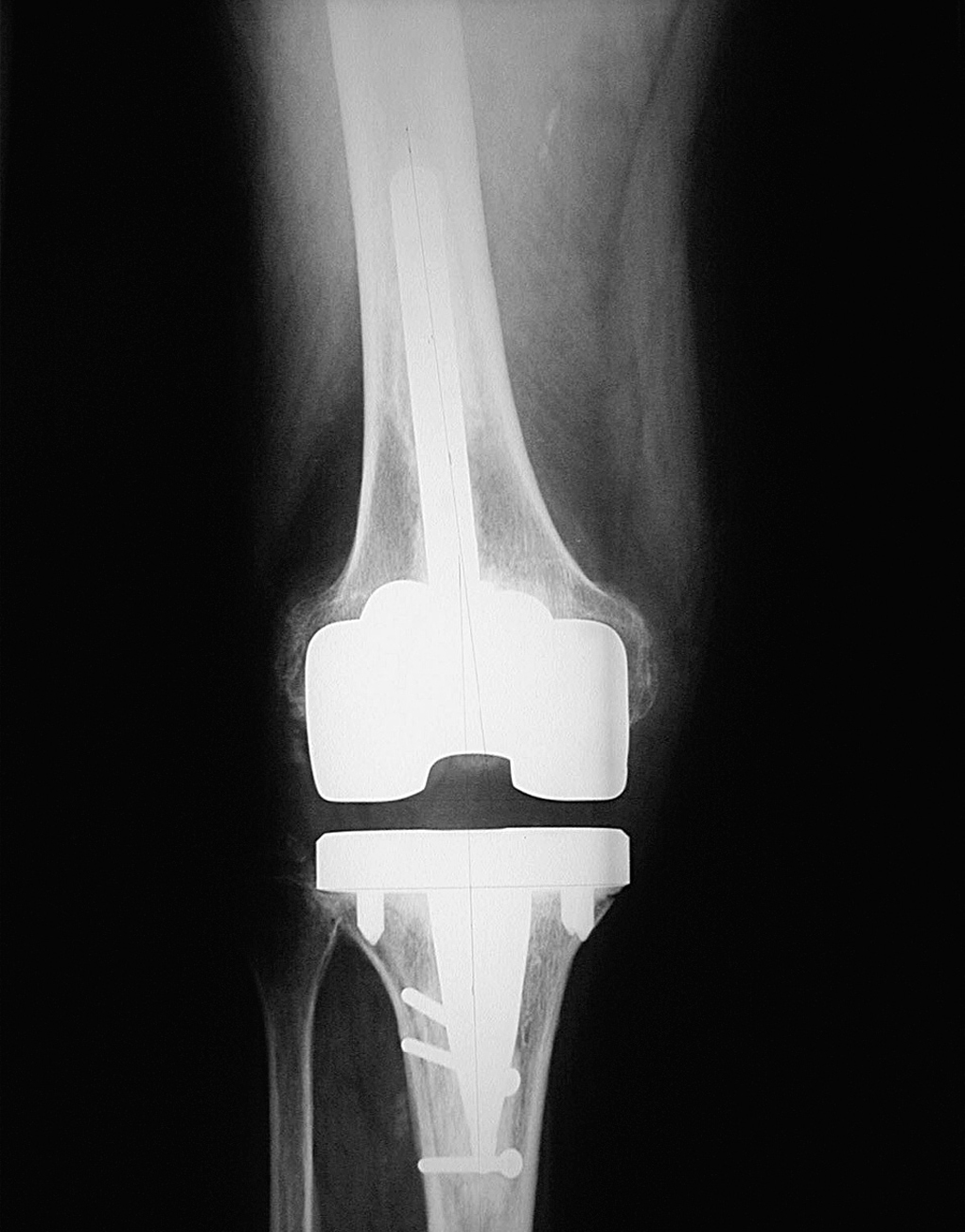
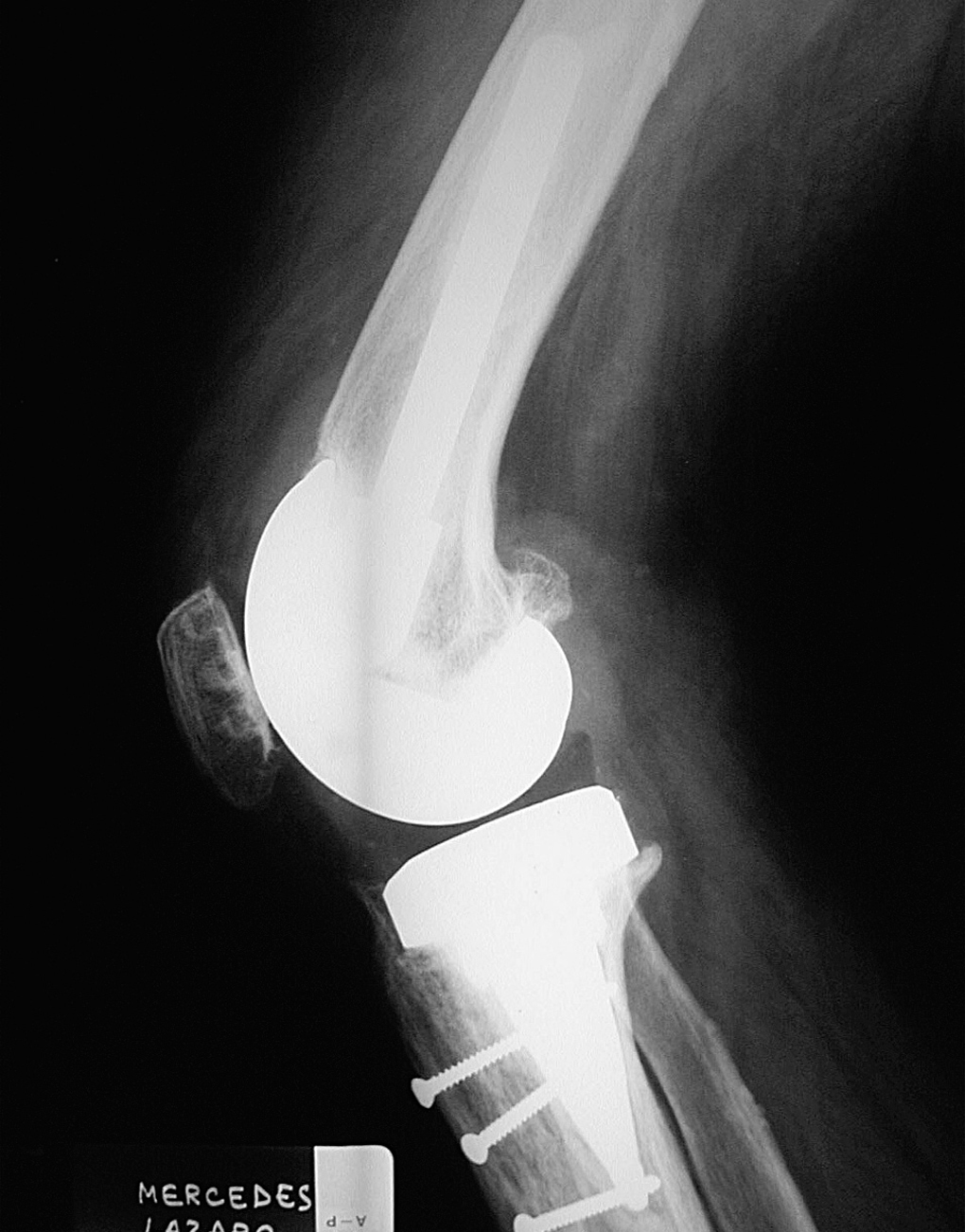
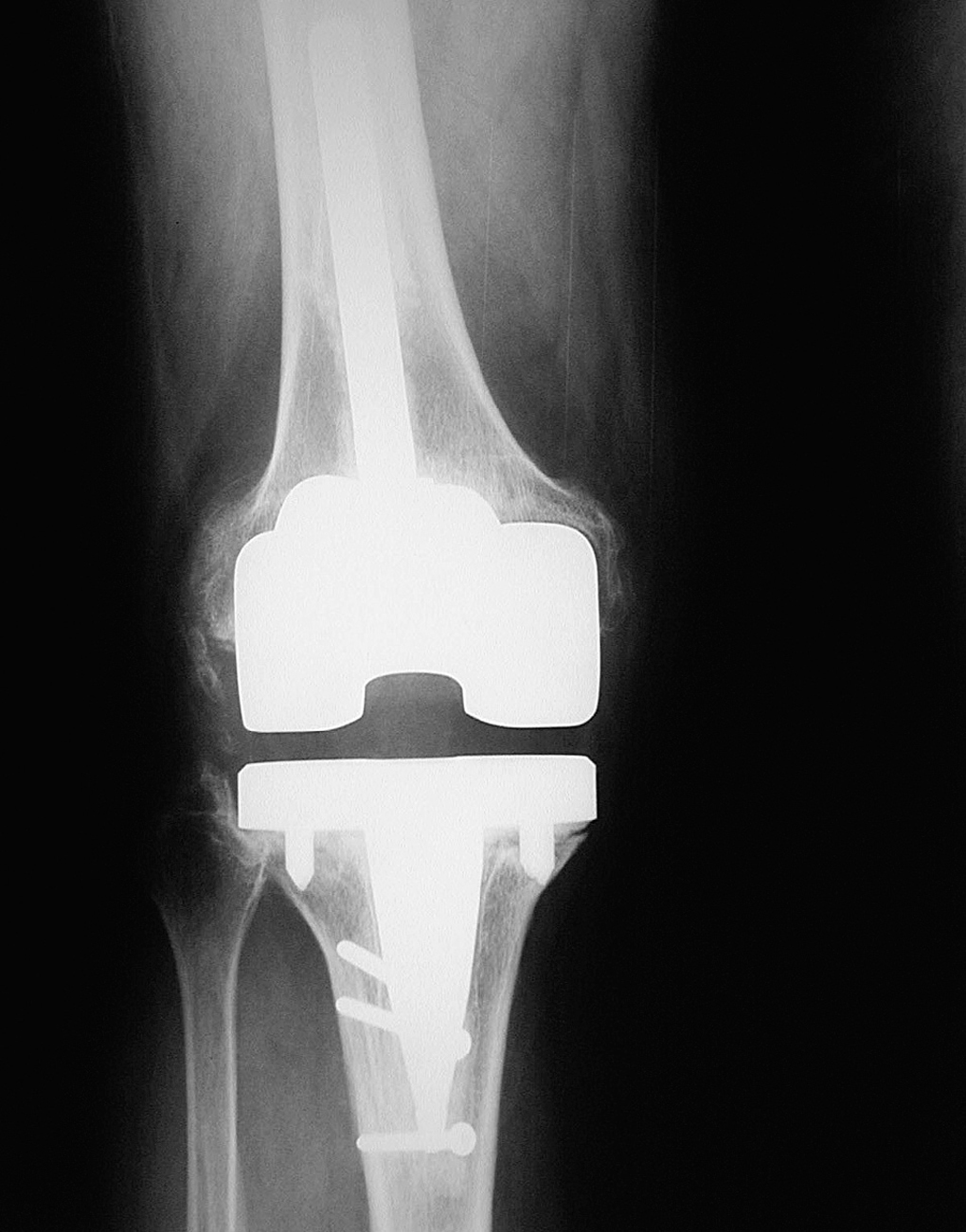
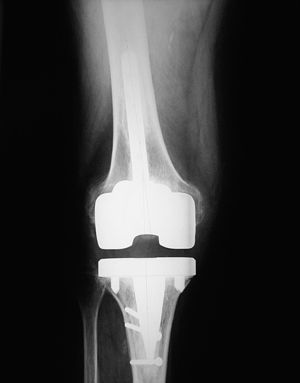
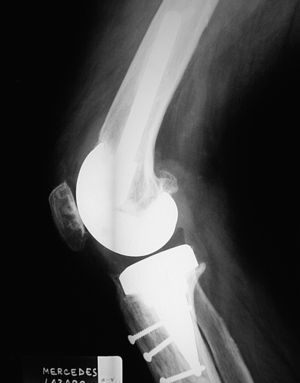
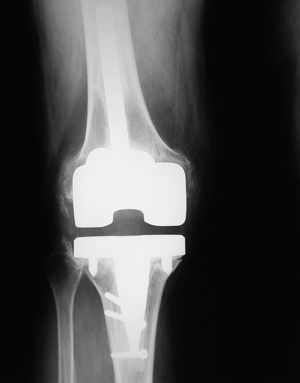
Siguiendo la escala modificada de la KSS9, el 95% de los implantes se clasificaron como estables (figs. 2, 3, 4 y 5) y un 5% requerían un seguimiento. Ningún componente se consideró aflojado.
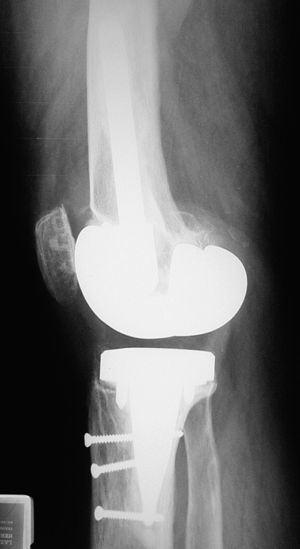
Figura 2. Radiografía anteroposterior de un recambio de prótesis total de rodilla.
Figura 3. Radiografía lateral del mismo recambio de la figura 1.
Figura 4. Radiografía anteroposterior del mismo caso de las figuras 1 y 2, a los 4 años de evolución.
Figura 5. Radiografía lateral correspondiente a la misma rodilla de la figura 4.
Las radiolucencias en el implante tibial predominaban en el platillo medial (zonas 1 y 2) en un 23%, en el platillo lateral (zonas 3 y 4) en un 16% y en la parte anterior (zona 10) en un 13%. Eran líneas incompletas de tamaño entre 1 y 2 mm.
En un caso (3%) encontramos radiolucencias alrededor del vástago, tanto tibial (zonas 5, 6, 8 y 9) como femoral (zonas 10, 11, 13 y 14). No hemos detectado radiolucencias en progresión.
El espesor medio del cemento fue de 3 mm. Líneas radioescleróticas alrededor del vástago tibial (zonas 6, 7, 8 en proyección antero-posterior y 13,14 y 15 en lateral) se han detectado en 3 casos (10%). No encontramos líneas radioescleróticas alrededor del vástago femoral.
DISCUSIÓN
En la actualidad existen pocos estudios publicados en relación a los resultados de los recambios de prótesis de rodilla, con pocos trabajos prospectivos donde se tengan en cuenta los parámetros utilizados para la selección del tipo de implante. No existe un consenso sobre el momento oportuno para el recambio, la técnica quirúrgica y el tipo de implante más adecuados. Saleh et al12 proponen una puntuación preoperatorio para los casos de fracaso de artroplastias primarias de rodilla, basado en aquellos factores que pueden influir en el resultado final. La salud física y mental del paciente, las condiciones del aparato extensor, así como la presencia o ausencia de una infección son factores importantes para valorar si un recambio protésico es adecuado para un determinado paciente. Una vez que se indica un recambio de rodilla, la selección del tipo de implante debe basarse fundamentalmente en la importancia de la pérdida ósea, y en el estado ligamentoso y de las partes blandas en el acto quirúrgico. El objetivo es conseguir una rodilla y un implante estable, con un eje de rotación próximo a la normalidad13.
El defecto óseo progresivo puede ser el resultado de un aflojamiento del implante, migración, osteolisis o infección. Estos defectos con frecuencia son menospreciados en los estudios radiológicos habituales, y sólo una clasificación intraoperatoria es útil y fiable.
Existen controversias respecto al empleo de vástagos y el modo de fijación de los mismos. Por ello, autores como Fehring et al11 publican un estudio comparativo de 202 vástagos: 107 cementados y 95 press-fit no cementados. Los cementados eran significativamente más estables que los no cementados (93% frente a un 71%).
Whaley et al4 analizaron 38 recambios con prótesis de rodilla cementada modelo estabilizada posterior (en 5 casos fue bilateral) realizados entre 1981 y 1989. La causa más frecuente fue el aflojamiento aséptico en 29 casos, seguido de daño de polietileno con inestabilidad en 7 casos, inestabilidad acusada en 6, y un caso de infección. Necesitaron relleno con injerto óseo estructurado por defectos masivos en 5 (4 de ellos eran defectos tibiales). Si el defecto era pequeño cavitario central se rellenan con cemento óseo. Perdieron en el seguimiento 5 casos, de los cuales en 4 fue necesaria una segunda cirugía de recambio. Los motivos fueron: un caso por osteolisis a más de 10 años, un caso de infección profunda, un caso de fractura periprotésica de tibia y un caso por inestabilidad. El seguimiento medio clínico de 33 casos fue 10,1 años, y el seguimiento radiológico fue a 8,1 años (2-17). La supervivencia a 10 años por cualquier motivo fue de 96,7%. La supervivencia a 11 años por aflojamiento aséptico fue de 95,7%.
Sierra et al14 analizan la etiología y evolución de las nuevas revisiones realizadas en una serie de 3.200 en la Clínica Mayo. El tiempo medio desde el recambio hasta la reoperación ha sido 3 años y medio con un intervalo entre un día y 19 años. De los 1.814 recambios de rodilla incluidos en el estudio, 373 (20%) tuvieron 593 reoperaciones en 336 pacientes. El riesgo acumulado de una primera reoperación a 5, 10 y 15 años fue de 16%, 26% y 31,4%, respectivamente. La prevalencia de revisiones iterativas en esta larga serie de recambios de rodilla realizadas por motivos no sépticos era sorprendentemente alta. Los autores concluyen que a pesar de las mejoras sustanciales que se han producido en las tres últimas décadas en el diseño de los implantes protésicos, en la técnica quirúrgica y en la prevención de la infección, los pacientes a los que se les realiza un recambio de prótesis de rodilla tienen un riesgo importante de presentar uno o más problemas que requieran una reoperación.
En nuestra casuística se clasificaron como estables un 95% de los implantes, es decir, con menos de 8 radiolucencias en las 14 zonas del implante femoral, y con menos de 9 radiolucencias en las 16 zonas del implante tibial. Las líneas radiolucentes en la interfaz cemento-hueso del implante tibial eran de un tamaño entre 1-2 mm y sin progresión, observándose ya en el postoperatorio inicial, lo cual es sugestivo de una mala penetración del cemento. Bert et al15 realizaron un estudio in vitro del cementado del implante tibial y observaron que cuando se cementa el vástago y se mantiene una capa de 3 mm de espesor por debajo de la bandeja tibial se consigue una estabilidad excelente, sin micromovimientos.
Respecto a los 3 casos de líneas radioescleróticas alrededor del vástago tibial, no hemos encontrado una correlación con la clínica. Gofton et al16 advierten de la necesidad de seguir de cerca la evolución de los modelos constreñidos, pues son los que van a evolucionar con un aumento significativo de líneas radioescleróticas y cambios en la geometría del canal femoral.
En nuestro trabajo hemos encontrado que los pacientes con vástagos cementados en recambio de prótesis de rodilla tienen unos resultados clínicos aceptables a medio plazo, similares a los recogidos en la literatura, con una tasa de segundos recambios de un 13% a los 4 años. Las revisiones de las artroplastias totales de rodilla con vástagos cementados no están exentas de los riesgos de infección, aflojamiento, inestabilidad y alteraciones del aparato extensor, causas que obligarán a nuevas reintervenciones.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.