La osteomielitis hematógena aguda, cuando es diagnosticada precozmente y gracias a la penicilina, es en la mayor parte de las ocasiones un problema que ha dejado de ser quirúrgico para pasar a ser una enfermedad médica. Desgraciadamente, la enfermedad, con frecuencia, pasa inadvertida en los primeros momentos, o es insuficientemente tratada. Estas son las razones por las que hoy todavía existe un gran número de enfermos con osteomielitis crónica consecutiva a las formas hematógenas agudas. A este contingente hay que añadir los casos de fracturas abiertas infectadas o, lo que es más raro, las osteomielitis por infecciones consecutivas a heridas operatorias.
Todo el que haya frecuentado durante algún tiempo clínicas quirúrgicas u hospitales de guerra ha visto que el tratamiento de las osteomielitis crónicas era uno de los problemas más desagradecidos y, algunas veces, de los más angustiosos dentro del campo de la cirugía ortopédica. La prolongación indefinida de las supuraciones óseas impiden la reintegración del individuo a la normalidad, y da origen muchas veces a una serie de trastornos (rigideces articulares, atrofia intensa de la musculatura del miembro, fracturas patológicas, retardos de consolidación, seudoartrosis de las fracturas infectadas, reactivación de los focos óseos que aparentemente estaban curados) que acaban por hacer del enfermo un lisiado. El aspecto clínico se complica más todavía cuando a la infección ósea se unen lesiones de las partes blandas (tendones, nervios, etcétera), como ocurre muchas veces en las osteomielitis consecutivas a fracturas abiertas. Especialmente la cirugía de guerra plantea estos problemas, ya que no se puede intentar una cirugía reconstructiva hasta que la infección ósea no ha desaparecido. Por último, estas supuraciones óseas prolongadas determinan trastornos del estado general (anemias secundarias, hipoproteinemia, degeneraciones amiloideas viscerales, etc.) que cada vez ponen al organismo en una situación más difícil para poder vencer su infección.
Este problema nos había preocupado grandemente, y como la mayor parte de los cirujanos, habíamos hecho toda clase de intervenciones sin lograr nunca una curación rápida de las lesiones. Con la aparición de las drogas bacteriostáticas, y sobre todo con la penicilina, concebimos la esperanza de que se resolviese el problema; sin embargo, estas esperanzas resultaron fallidas, y tanto la aplicación local como general de esta droga no bastaba para conseguir la curación de estos enfermos.
Realmente, este resultado debíamos de haberlo esperado, pues la existencia de senos en el hueso rellenos con un tejido de granulación, y con secuestros, la presencia de zonas de hueso ebúrneo y de tejido denso cicatrizal, ha creado una extensa área con trastornos de la circulación linfática y sanguínea, que tiene como consecuencia la disminución de la vitalidad de la misma y una falta de tendencia a la cicatrización. Por otra parte, la persistencia de las fístulas abiertas durante largo tiempo produce una infección mixta de los tejidos por gérmenes, muchas veces, resistentes a la penicilina, haciendo inútil la utilización de la misma.
En vista de estas consideraciones comenzamos a operar a los enfermos haciendo extirpaciones amplias, transformando el foco óseo en una superficie plana y sometiendo a los enfermos a un tratamiento pre y postoperatorio con sulfamidas, local y generalmente, y después con penicilina (cuando pudimos disponer de ella), pero dejando un drenaje amplio en la mayor parte de los enfermos. Aunque en algunos obtuvimos un cierre rápido de las heridas, esto ocurrió en el menor número, mientras que la mayor parte de ellos, después de un tiempo de tener la herida limpia, volvía ésta a exudar, terminando por fistulizarse nuevamente.
De los fracasos que habíamos tenido y del estudio de sus posibles causas se deducía que si queríamos obtener una rápida curación teníamos que conseguir: primero, una esterilización completa de las lesiones, y segundo, la supresión de todas las causas que pudieran dar lugar a una nueva infección, creando una herida operatoria que reuniera las condiciones óptimas para una rápida cicatrización.
Dado que la esterilización completa de las lesiones no se consigue sólo con la utilización de las drogas bacteriostáticas y principalmente con la penicilina, es necesario asociar a este tratamiento una intervención quirúrgica adecuada que permita obtener, si no una herida totalmente estéril, por lo menos con una cantidad de gérmenes muy escasa y haciendo que los tejidos que rodeen a la zona operatoria estén dotados de una buena vascularización y sean capaces de destruir la escasa infección que todavía persistiera en la herida.
De aquí que las exéresis tengan que ser amplias, no bastando los simples raspados, las aperturas de los abscesos y extirpación de los secuestros, sino que es necesario llegar a la extirpación de todo tejido infectado, así como de toda la cicatriz, tanto en el hueso como en las partes blandas; en el hueso hay que desconfiar de las zonas ebúrneas, que también suelen estar infectadas.
Realizada esta amplia extirpación de tejido lesionado, tenemos que tener en cuenta, como antes decíamos, que quedan todavía en la herida operatoria gérmenes que en parte son resistentes a la penicilina y cuya destrucción queda confiada al organismo. Por lo tanto, la existencia de espacios muertos, la de tejidos que por sus condiciones de vascularización son capaces de necrosarse, o de tejidos cicatriciales, impedirá la destrucción de los gérmenes todavía existentes, facilitando su reactivación.
Para impedir la existencia de estos espacios muertos es necesario rellenar estas cavidades con un tejido muy vascularizado, y el más a propósito para ello, dadas sus condiciones, es un colgajo pediculado de músculo, como ya fue propuesto hace años por Starr y Mercer (1-2). Este procedimiento es factible en la mayor parte del esqueleto. En los huesos largos es siempre posible, con excepción de la tibia en su extremidad superior e inferior y en la extremidad inferior de cúbito y radio. Tampoco es utilizable en los huesos cortos de mano y pie, pues no disponemos allí de masas musculares próximas que puedan rellenar el defecto óseo. Al obtener el colgajo muscular es imprescindible tener muy en cuenta la disposición de los vasos nutricios del músculo, así como la acción que sobre la mecánica del miembro puede tener la parte del tejido muscular que es sacrificado.
Por último, es imprescindible el cierre completo de la fascia superficial y piel, así como que esta última sea completamente normal y no constituida por tejido cicatricial. Para llegar a esto es necesario, en ocasiones, hacer unas incisiones liberadoras a ambos lados de la herida original que permitan desplazar la piel y el tejido celular cutáneo para poder cerrar la herida sin que sus bordes estén sometidos a tensión. Otras veces la pérdida de substancia cutánea obliga a hacer una plastia, recubriendo la superficie cruenta con un colgajo pediculado. Los espacios cruentos que queden al nivel de estas incisiones liberadoras serán cubiertos con injertos epidérmicos o se dejarán cicatrizar por segunda intención.
Al realizar la exéresis ósea es necesario llegar a la supresión completa de toda zona ósea posiblemente infectada, aunque para ello haya necesidad de disminuir notablemente la resistencia del hueso o incluso la supresión de toda la diáfisis. Lo mismo debemos decir de las lesiones de las partes blandas, las cuales deben ser totalmente extirpadas, sin dejar ningún resto de cicatriz y únicamente respetando vasos y nervios. Este segundo punto exigirá unas incisiones amplias, por encima y por debajo de la zona lesionada, que permitan el aislamiento de aquéllos antes de que entren en la zona cicatricial, así como también un perfecto conocimiento de todos los trayectos fistulosos mediante la inyección de substancias opacas y estudio radioscópico de los mismos.
Los enfermos en los cuales ha habido necesidad de la supresión de una gran parte de hueso que comprometa la resistencia del mismo, sobre todo en el miembro inferior, tienen que sufrir una segunda intervención posterior para reforzar mediante injertos la resistencia del mismo. Por este procedimiento hemos operado 28 enfermos de osteomielitis crónica, 10 de la tibia, 12 del fémur, 4 del húmero y 2 del radio, obteniendo en todos ellos, excepto en uno, una cicatrización por primera intención.
En el caso en el que no obtuvimos el cierre primitivo de la herida operatoria se trataba de una osteomielitis de extremidad superior de fémur, y achacamos el fracaso a que la extirpación no fue lo suficientemente completa en el cuello del fémur.
Hemos tenido que reintervenir a otro enfermo que presentaba una osteomielitis en tercio inferior de fémur, con amplio absceso que contorneaba la diáfisis femoral, ascendiendo hasta cerca de la extremidad superior, y en el cual, durante la intervención, tuvimos la impresión de no haber conseguido la extirpación total de las paredes del absceso en su extremidad superior. A pesar de una cicatrización por primera intención de la herida operatoria, el enfermo volvió a presentarse a los dos meses de la intervención con un nuevo absceso. En la segunda intervención se realizó una extirpación más amplia, no habiendo vuelto posteriormente a reproducirse la infección.
Por último, hemos tenido otro enfermo que a los ocho meses de operado volvió a presentar dolor en la zona lesionada, obedeciendo perfectamente a un tratamiento con penicilina, sin que haya habido necesidad de intervenirle nuevamente. Todos los operados han sido sometidos a un tratamiento postoperatorio con penicilina, hasta completa desaparición de la febrícula que la mayor parte de ellos suelen presentar en su curso postoperatorio. Durante los cuatro primeros días los enfermos han sido sometidos también a un tratamiento con penicilina en el foco óseo, a través de un tubo drenaje de vidrio. Todos los enfermos han sido inmovilizados después de la operación mediante vendaje enyesado. El tiempo de la curación ha oscilado entre 14 y 30 días.
Como decíamos antes, hay gran número de pacientes en los cuales, una vez hecha la extirpación de las lesiones óseas, no podemos disponer de ningún músculo próximo que pueda ser sacrificado sin peligro para la mecánica del miembro. La primera vez que nos encontramos en estas condiciones se trataba de un enfermo con un foco en extremidad superior de tibia, en el cual hubo necesidad de extirpar aproximadamente un tercio de la metáfisis y con una zona ebúrnea que se extendía por debajo del foco en todo el tercio superior del hueso. Presentaba este enfermo una extensa cicatriz adherente al hueso, la cual, una vez extirpada, dejó una superficie desprovista de piel, de unos 25 mm de ancha por 50 mm de longitud. Una vez extirpadas las lesiones para cohibir la hemorragia del hueso, taponamos toda la cavidad con gasa, y haciendo una incisión liberadora en la cara medial de la pierna, deslizamos un colgajo de piel y tejido celular completamente sano que cubría completamente la superficie cruenta que había quedado después de la extirpación de la cicatriz cutánea, dejando dos pequeños drenajes de vidrio en el extremo superior e inferior de la herida operatoria y cerrando totalmente la herida. A los ocho días volvimos a abrir la herida y, sacando las gasas, se rellenó toda la cavidad con pequeños injertos de esponjosa procedentes de cresta ilíaca, volviendo a cerrar nuevamente la herida.
Durante el curso postoperatorio de este enfermo se presentó en el extremo inferior de la herida operatoria un pequeño seno, por el cual exudaba un líquido sedoso purulento. Atribuímos la presentación de esta pequeña fistulización de la herida a que la extirpación de la zona ebúrnea de la diáfisis tibial no había sido lo suficientemente completa, y entonces, al mes y medio de la última intervención, fue reoperada, haciendo una extirpación completa de la zona ebúrnea y un relleno de la cavidad ósea con un colgajo del gemelo interno, obteniéndose entonces una cicatrización por primera intención y manteniéndose la curación de la lesión hasta la actualidad. Por este procedimiento, relleno de la cavidad por pequeños injertos de tejido esponjoso, hemos operado otros dos enfermos más con osteomielitis de tibia y uno con osteomielitis de calcáneo, habiéndose obtenido en todos ellos una cicatrización por primera intención y una curación radical de las lesiones, sin presentación de recaídas.
En ningún caso nos hemos atrevido a practicar en el mismo acto quirúrgico la extirpación de las lesiones y el relleno de las mismas con injertos óseos, pues siempre hemos temido que el hematoma que se produce en estos casos, a pesar de dejar tubos de drenaje, pudiera alterar la evolución de los injertos colocados, y por eso siempre hemos aplazado el relleno de las cavidades para una segunda intervención.
Tampoco hemos conceptuado prudente en ningún enfermo el dejar la herida abierta practicando un cierre secundario al cabo de unos días, pues hemos creído que uno de los puntos más importantes del tratamiento es el dejar la herida completamente cerrada y cubierta con piel y tejido celular normal.
CONCLUSIONES
1.a Las drogas bacteriostáticas por sí solas no resuelven el problema de la osteomielitis crónica, pero con su ayuda se pueden practicar intervenciones radicales, sin riesgo para la vida ni para el miembro del enfermo.
2.a Para obtener una rápida curación de los focos de osteomielitis es necesario la extirpación radical de las lesiones óseas y partes blandas. Supresión de toda cavidad de paredes rígidas en la herida operatoria, rellenándola, si existe, bien con colgajos musculares, bien con injertos óseos. Cierre total de la herida con piel y tejido celular normal, sacada, bien de las partes próximas, bien del colgajo pediculado si hay que sacarlas de puntos alejados de la herida.
3.a Antes y después de la intervención será instituida una cura con penicilina hasta la completa curación de la herida operatoria.
4.a Por este procedimiento hemos operado 32 enfermos, habiendo obtenido excelentes resultados en 29, malos en 1, una reproducción seguida de intervención curativa y una reproducción que obedeció a un tratamiento con penicilina.
CASO 1
Enfermo F. P. D., edad, 21 años.
En el año 1941, osteomielitis aguda de tibia derecha. En 1942 fue operado, consiguiendo el cierre de la herida operatoria en siete meses con vendaje oclusivo.
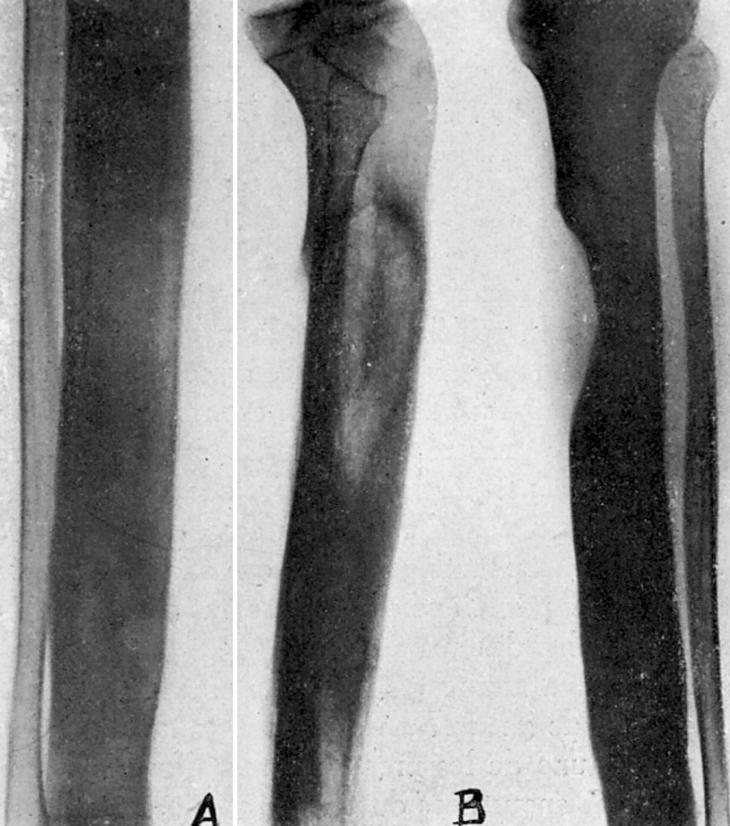
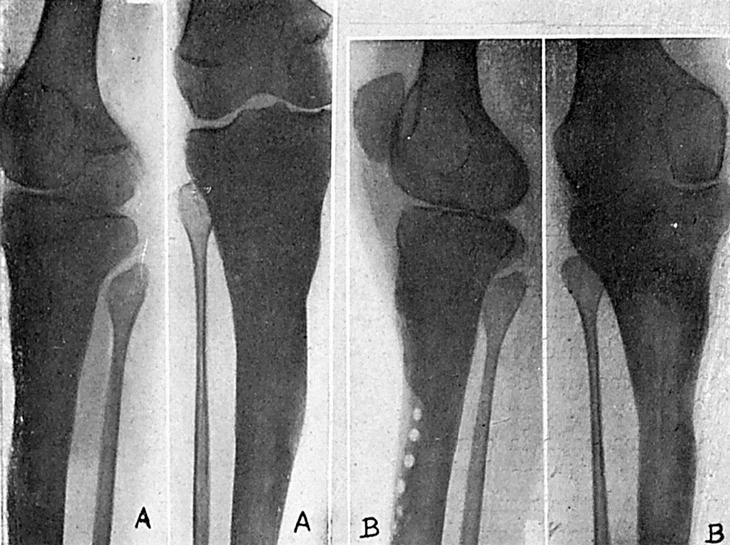
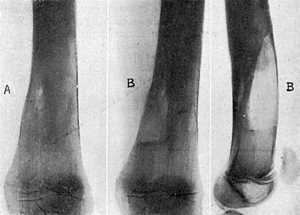
El día 20-X-46, dolor muy intenso en tercio superior de tibia derecha; elevaciones térmicas hasta 38,6°. Leucocitosis, 12.300, con 80% de polinucleares. Radiográficamente, zona de condensación ósea en tercio superior de tibia con cavidad en el centro de la misma (fig. 1A).
Figura 1.
Previo tratamiento con penicilina, es intervenido el 14-XI-46. Extirpación de una zona amplia de hueso que comprende la cavidad del absceso óseo hasta llegar a hueso sano. Se rellena la cavidad con un colgajo del gemelo interno. Cierre de la herida, dejando dos drenajes de vidrio, que son retirados el 17-XI. Cicatrización por primera intención. Alta el 25-XI-46.
Revisado el enfermo el 19-II-47 (fig. 1B).
Figura 2.
CASO 2
Enfermo A. A. S., edad 16 años.
En diciembre de 1946 comenzó con dolor en mitad superior de tibia izquierda, acompañado de fiebre con ascensiones térmicas por encima de 39° e inflamación. Fue tratado con un millón de unidades de pencilina e incisión del absceso.
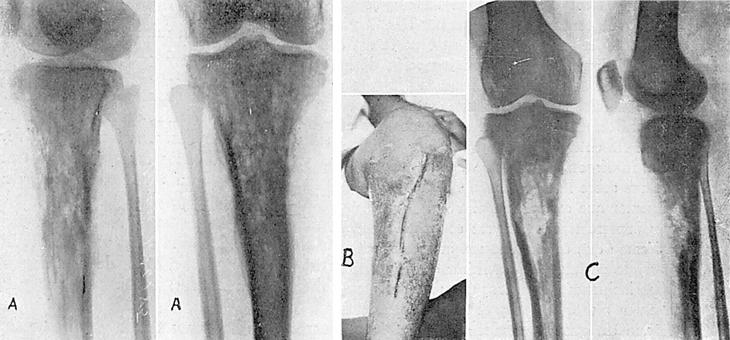
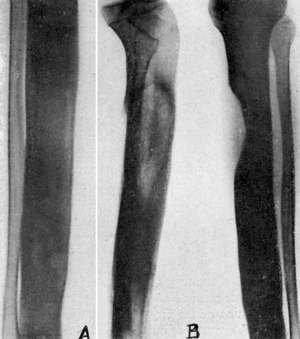
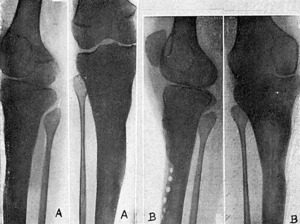
El 2-IV-47, aumento de volumen muy acentuado de extremidad superior de pierna izquierda, piel edematosa, absceso en cara medial de pierna, tres trayectos en cara anterior de tercio superior de pierna que dan salida a un pus abundante. Al análisis directo, estreptococos. Radiográficamente, extensas lesiones en los dos tercios superiores de tibia (fig. 2A).
El 20-IV-47, previo tratamiento con penicilina, incisión que, comenzando en tuberosidad anterior de tibia, se extiende hasta el tercio inferior. Extirpación de la piel entre los trayectos fistulosos, así como la que lo rodea. Amplia exéresis de las lesiones óseas, quedando una gran cavidad cuyas paredes están constituidas por una cortical muy adelgazada y con una extensión aproximada de los dos tercios de su circunferencia y que se extiende desde las proximidades del cartílago epifisario hasta la parte media de la tibia. En algunos puntos de esta superficie falta la cortical, quedando orificios que comunican con el absceso de las partes blandas. Extirpación de las paredes del absceso. Taponamiento, con gasa, de la cavidad, y cierre de la herida operatoria, dejando dos drenajes de vidrio y continuando el tratamiento de penicilina.
El 3-V-47 se abre la herida operatoria, siendo necesario extirpar los bordes de la misma que están macerados, se retira la gasa y se rellena la cavidad con tejido esponjoso. La cavidad es tan grande que, para rellenarla, es necesario sacar todo el tejido esponjoso de ambas crestas ilíacas y de la metáfisis superior de la otra tibia. Para cerrar la herida de piel, sin tensión, es necesario practicar una incisión liberadora en cara medial de pierna, quedando en este sitio una superficie cruenta sin cubrir. Vendaje compresivo y penicilina, local e intramuscularmente.
El 18-V-47 se quitan los puntos, habiendo cicatrizado por primera intención (fig. 2B). La radiografía en esta fecha permite apreciar la amplia extirpación ósea, así como la tendencia a organizarse de los injertos rellenos (fig. 2C).
CASO 3
Enfermo A. M. S., edad 11 años.
En el mes de julio de 1946, osteomielitis aguda en tibia izquierda, tratada tardía e insuficientemente con penicilina, abriéndose un absceso que persiste fistulizado en octubre del mismo año.
En 14-X-46 presenta en pierna izquierda cicatriz sobre la cara anterointerna del tercio medio de tibia con dos fístulas que llegan a tibia. Todo el tercio medio y parte del tercio inferior de pierna presenta la piel brillante y edematosa, sin que se note fluctuación. Análisis bacteriológico. Estafilococo dorado.
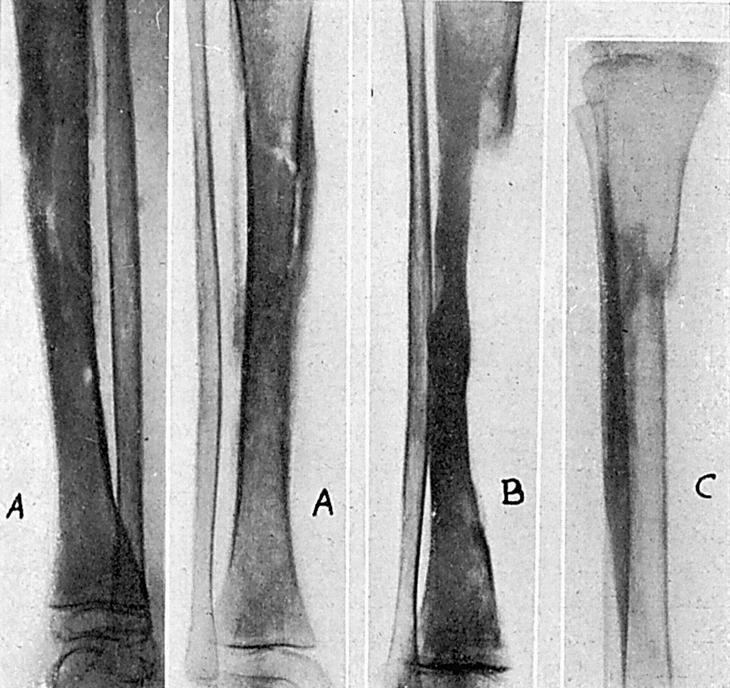
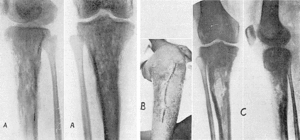
Osteomielitis con gran secuestro (fig. 3A). Operación el 31-X-1946. Secuestrotomía y extirpación de todo el tejido óseo lesionado, previo tratamiento con penicilina. La cavidad resultante después de la intervención es rellenada con un colgajo del gemelo interno.
Figura 3.
Dado de alta con herida completamente cicatrizada el 18-XI-46. Como la tibia ha quedado muy debilitada (fig. 3B), se le recomienda vuelva a los tres meses para reforzar la tibia con injerto óseo.
El 20-IV-47 es reoperado, colocando un injerto de hueso total de tibia derecha. El espacio que queda entre injerto y cresta de tibia se rellenó con pequeños injertos de hueso esponjoso.
Cicatrización por primera intención. Alta el 2-V-47 (fig. 3C).
CASO 4
Enfermo A. Q. P., edad 14 años.
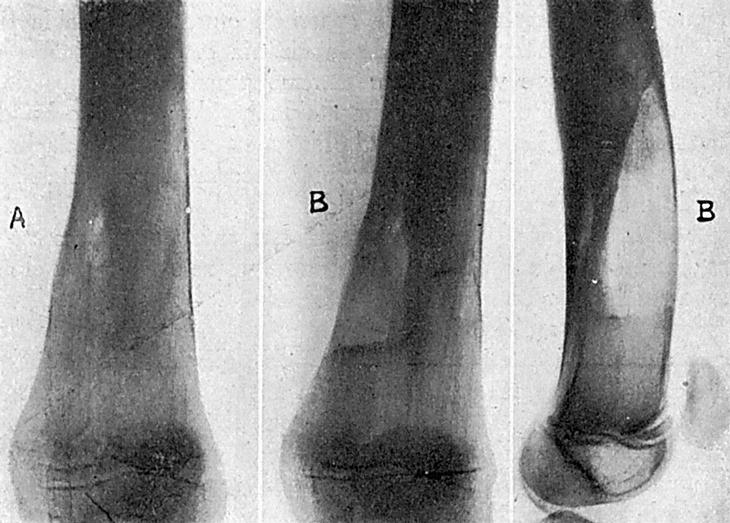
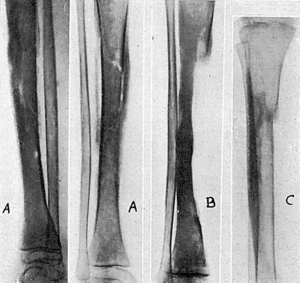
En 1929 fractura por atropello en tercio inferior de fémur derecho. En 1930 flemón en tercio inferior de muslo derecho, que es abierto. Tratado con vendaje oclusivo. Tarda en cerrar tres meses. Probable osteomielitis. En septiembre de 1946 nuevo flemón en el mismo sitio, que se abre por la cicatriz de la operación anterior y que deja un trayecto fistuloso por el cual se llega al hueso, viéndose en la radiografía la existencia de una cavidad en tercio inferior de fémur (fig. 4A).
Figura 4.
Intervención, previo tratamiento con penicilina, el 16-XI-46. Se encuentra un gran absceso que diseca partes blandas hasta la mitad de tercio medio de muslo. Se practica la extirpación de fungosidades y paredes del absceso, mediante disección laboriosa por estar incluidos en la pared los vasos femorales. Se extirpa la cavidad ósea hasta llegar a hueso sano y se rellena la cavidad resultante con un colgajo de vasto interno. Se continúa con tratamiento con penicilina local e intramuscular.
Cicatrización por primera intención. Alta el 3-XII-46. Radiografía el 2-XI-47 (fig. 4B).
CASO 5
Enfermo M.o L. M. C., edad 15 años.
En enero de 1945 osteomielitis aguda de extremidad superior de tibia izquierda.
Operada en enero de 1946, sin conseguir curación de la osteomielitis, quedando en octubre del mismo año cicatriz adherente a huesos en tercio superior de tibia en su cresta y cara medial con trayectos fistulosos que llegan a hueso. Análisis bacteriológico. Estafilococos dorados, algunos piociánicos. Radiografía (fig. 5A).
Figura 5.
Intervención el día 30-X-46, previo tratamiento con penicilina. Se encuentra una lesión en metáfisis superior de tibia, teniendo que practicar una extirpación del tejido óseo que deja una cavidad del tamaño de una ciruela. Por debajo de ella, el hueso tiene un aspecto ebúrneo, que no es extirpado. Extirpación de toda la piel cicatrizal hasta llegar a piel sana. Como no es posible rellenar la cavidad con un colgajo muscular, se hace un taponamiento con gasa y se cierra la herida, dejando dos drenajes de vidrio para poder practicar el cierre de la herida operatoria. Hay que tallar un colgajo de pedículo inferior en cara externa de pierna. Se continúa el tratamiento con penicilina.
El 4-XI-46 se practica nueva intervención. Se extraen las gasas y se rellena la cavidad con injertos procedentes de espina ilíaca. La herida operatoria cicatriza por primera intención, excepto en su tercio inferior, en donde queda un orificio que da salida a una serosidad purulenta.
El 14-XII-46 en vista de que sigue segregando una serosidad purulenta por la pequeña fístula, en el tercio inferior de la herida se abre nuevamente y se extirpa la zona ebúrnea, rellenado el espacio con un colgajo de tibial anterior, para mantener el cual en su sitio es necesario practicar unos taladros en tibia. Cicatrización por primera intención.
En 14-IV-47 (radiografía el 10-I-47, fig 5B), y a consecuencia de una caída, sufre esta enferma una fractura de la tibia operada por debajo del sitio de la intervención, que consolida normalmente.
(1) Starr C. Acute Osteomyelitis. Arch Surg 1922;4:567.
(2) Mercer W. Orthopaedic Surgery 1944.