Introducción
Es bien sabido que el paciente hemofílico, tras sufrir hemartros de repetición a lo largo de su vida, puede presentar un grado de destrucción articular notable (artropatía hemofílica) al hacerse adulto. Dicha artropatía puede llegar a ser incapacitante, tanto por el dolor como por la alteración funcional que ocasiona. Hay que recordar que la afectación degenerativa suele ser poliarticular, afectándose principalmente los hombros, codos, caderas, rodillas y tobillos. Por lo tanto, en muchas ocasiones el paciente hemofílico adulto se presenta ante el cirujano ortopédico aquejando una gran alteración funcional y dolor, relacionados con artropatía hemofílica avanzada de una o varias de las articulaciones mencionadas.
Entre las técnicas quirúrgicas más frecuentes a realizar en el paciente hemofílico adulto (mayor de 14 años de edad) destacan, las punciones articulares, las sinovectomías, los alargamientos tendinosos, los desbridamientos articulares, las osteotomías, las artrodesis, las artroplastias, las osteosíntesis de diversos tipos de fracturas, y otros procedimientos ortopédicos menos frecuentes. En ocasiones puede ser aconsejable llevar a cabo una doble o triple intervención en un solo acto quirúrgico, con el fin de resolver el problema funcional de una forma global.12 Indudablemente esto aumenta el riesgo anestésico, aunque por otro lado puede ahorrar factor de la coagulación y evitar actos quirúrgicos repetitivos. Toda la cirugía se lleva a cabo con profilaxis antibiótica intravenosa durante 24-48 horas. Lo que se expone a continuación son normas generales, que bien aplicadas pueden corregir las deformidades características de la hemofilia.23,27
Punciones articulares
La punción articular suele ser considerada un procedimiento sencillo y que muchas veces puede ser llevado a cabo en una consulta externa o en la cama del paciente. Las articulaciones del codo, rodilla y tobillo son fácilmente accesibles, no necesariamente por un cirujano ortopédico; sin embargo, para las punciones del hombro y de la cadera se necesita la ayuda de control radioscópico y de ciertos conocimientos ortopédicos. Su adecuada realización, evitará complicaciones tales como la punción extra-articular o la lesión de estructuras vasculares y/o nerviosas, siendo este el motivo de su inclusión, en este artículo, como un procedimiento ortopédico.
Sinovectomías
Tras los hemartros de repetición, las articulaciones del paciente hemofílico alcanzan un estado de sinovitis crónica (hipertrofia sinovial), que a su vez perpetúa la tendencia a nuevos sangrados.23,24,26,27 En tales circunstancias está indicada la resección de dicha sinovial hipertrófica por procedimientos no quirúrgicos (sinoviortesis) o quirúrgicos (sinovectomía),5,26,27 con el fin de disminuir la frecuencia e intensidad de los hemartros. La sinovectomía suele llevarse a cabo a cielo abierto, aunque existe la alternativa de la sinovectomía artroscópica.4,32 Hoy en día no existen estudios comparativos en hemofilia que favorezcan el uso de uno u otro tipo de sinovectomía. En general es recomendable realizar una sinoviortesis antes de indicar cualquier tipo de sinovectomía, dada la mayor sencillez y facilidad de la sinoviortesis (con una eficacia similar o incluso superior).
Clásicamente se dice que la sinovectomía abierta conlleva un cierto riesgo de pérdida de movilidad postoperatoria en la articulación afecta. Sin embargo, actualmente con la cobertura de factor adecuada y una rehabilitación postoperatoria apropiada dicha complicación no es tan frecuente. Se suele admitir que en la rodilla la sinovectomía artroscópica es menos agresiva que la abierta. Sin embargo, resecar toda la sinovial por medios artroscópicos no es tarea fácil y en realidad la cantidad de sinovial resecada suele ser mucho mayor cuando se realiza la intervención a cielo abierto.
En la rodilla la sinovectomía quirúrgica a cielo abierto se lleva a cabo por un abordaje anterior o uno para-rotuliano interno, siendo fundamental realizar una buena hemostasia pues el tejido sinovial es muy sangrante. El control adecuado de la coagulación mediante la infusión del factor deficitario es básico para evitar los sangrados postoperatorios y permitir una rehabilitación adecuada. La sinovectomía artroscópica suele requerir de al menos tres portales de entrada para tratar de resecar la máxima sinovial posible (nunca tanto como a cielo abierto).
En el codo del paciente adulto la sinovectomía suele asociarse a la resección de la cabeza radial hipertrofiada, con el fin de al mismo tiempo mejorar la prono-supinación de la articulación y facilitar la vía de abordaje. En el tobillo suele ser necesario un doble abordaje anterior a cielo abierto, puesto que por uno solo no es fácil resecar una cantidad suficiente de sinovial.26,27
Alargamientos tendinosos
Los más frecuentes son el alargamiento en Z del tendón de Aquiles (para corregir el equinismo del pie) y el alargamiento de los tendones del hueco poplíteo asociado a la capsulotomía posterior («hamstring release») para corregir las contracturas en flexión de la rodilla.25 La indicación de ambos procedimientos se hace cuando las contracturas son de grado moderado y tras el fracaso del tratamiento conservador.6 En la rodilla el tratamiento conservador implica la utilización de una tracción extensora seguida de la colocación de una ortesis de extensión progresiva y de los ejercicios de rehabilitación adecuados. Tras el alargamiento de Aquiles se debe colocar un yeso inguinopédico en la posición de corrección (el objetivo es lograr al menos 90° de flexión del tobillo) durante 6 semanas. Tras la retirada de la escayola la rehabilitación es fundamental para mantener e incluso mejorar la citada movilidad.
Desbridamientos articulares
Este tipo de cirugía suele llevarse a cabo en adultos de corta edad con artropatía grave de rodilla a los que se considera demasiado jóvenes para realizarles una prótesis total de rodilla. Es un procedimiento que puede aliviar el dolor articular y los sangrados durante algunos años, y que retrasa la intervención protésica. Consiste en la apertura articular para resecar los osteofitos existentes, extirpar la sinovial y «curetear» el cartílago articular de los cóndilos femorales, platillos tibiales y rótula.27 Algunos autores no creen demasiado en la eficacia del procedimiento y consideran que en casos de artropatía grave de rodilla es mejor pasar directamente a la prótesis de rodilla. En caso de fracaso del desbridamiento se puede llevar a cabo la prótesis de rodilla por la vía de abordaje previa. El desbridamiento es realizado por vía artroscópica por algunos autores, con resultados bastante similares a los de la cirugía abierta. En realidad muchas veces la sinovectomía y el desbridamiento se realizan a la vez puesto que la sinovitis hemofílica y la artropatía inicial suelen coexistir. La rehabilitación postoperatoria es fundamental para evitar la pérdida de movilidad.
Osteotomías
En ciertas ocasiones, durante la vida adulta joven, algunas articulaciones presentan pérdidas de sus ejes normales. Así, es frecuente que las rodillas presenten actitudes en varo o valgo, dependiendo de cada caso.29 Algo similar puede ocurrir en el tobillo.19 Cuando la articulación desalineada es sintomática, el paciente puede necesitar de una osteotomía de alineación. Las más frecuentes son la osteotomía valguizante tibial proximal, la osteotomía varizante supracondílea femoral, la osteotomía correctora de tobillo y la osteotomía extensora de rodilla (por flexo de rodilla). Tras la osteotomía es necesario fijar el hueso con algún dispositivo de osteosíntesis, adecuado a cada caso. Es interesante resaltar que en ocasiones se ha aprovechado una fractura supracondílea femoral para corregir una contractura en flexión previa de la rodilla.27 La rehabilitación postoperatoria de nuevo es fundamental para no perder movilidad en la articulación alineada. Cuando la desviación axial se asocia a artropatía intensa, la prótesis articular que se suele indicar; corrige al mismo tiempo la deformidad previa, por lo que no estaría indicada una osteotomía.
Artrodesis
La artrodesis hoy en día sólo se utiliza en hemofilia a nivel del tobillo. Su indicación es la existencia de una artropatía intensa asociada a dolor y/o incapacidad articular a dicho nivel. Su alternativa sería la prótesis de tobillo, pero actualmente dicha técnica no ha demostrado ser superior a la artrodesis.26,27 El dolor de tobillo suele mejorar aunque a veces no de forma total, puesto que suele aparecer más tardíamente un dolor de tipo subastragalino. Dicho dolor es secundario a la alteración que sobre la biomecánica del pie produce la pérdida de movilidad del tobillo.
Artroplastias
En el paciente hemofílico adulto las prótesis totales de rodilla (PTR) y cadera (PTC) son las intervenciones protésicas más habituales. El dolor y la incapacidad funcional que produce la afectación de dichas articulaciones por la artropatía hemofílica grave son tan intensos, que la artroplastia total estará indicada en tales casos. Debe recordarse que la artropatía de cadera produce dolor irradiado a la rodilla homolateral y que el dolor típico de la cadera es en la zona inguinal. Como se ha dicho previamente, en ocasiones es aconsejable operar dos o tres articulaciones a la vez (dos rodillas o una cadera y una rodilla), con el fin de lograr la adecuada función de los miembros inferiores. En otras ocasiones es preferible operar primero la articulación más dolorosa y a continuación la otra (3-6 meses después). Las prótesis de otras articulaciones (hombros, codos, tobillos) son casos contados en la literatura mundial sobre la hemofilia, puesto que sus resultados todavía no alcanzan el nivel de satisfacción que los obtenidos en cadera y rodilla.
Prótesis de rodilla
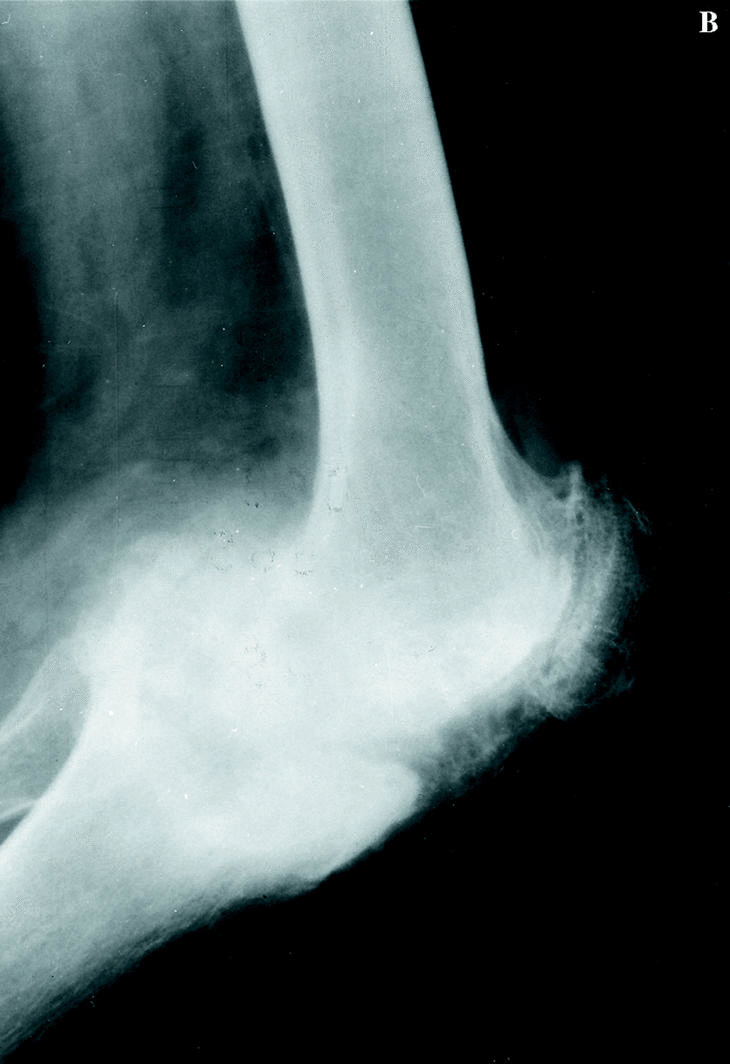
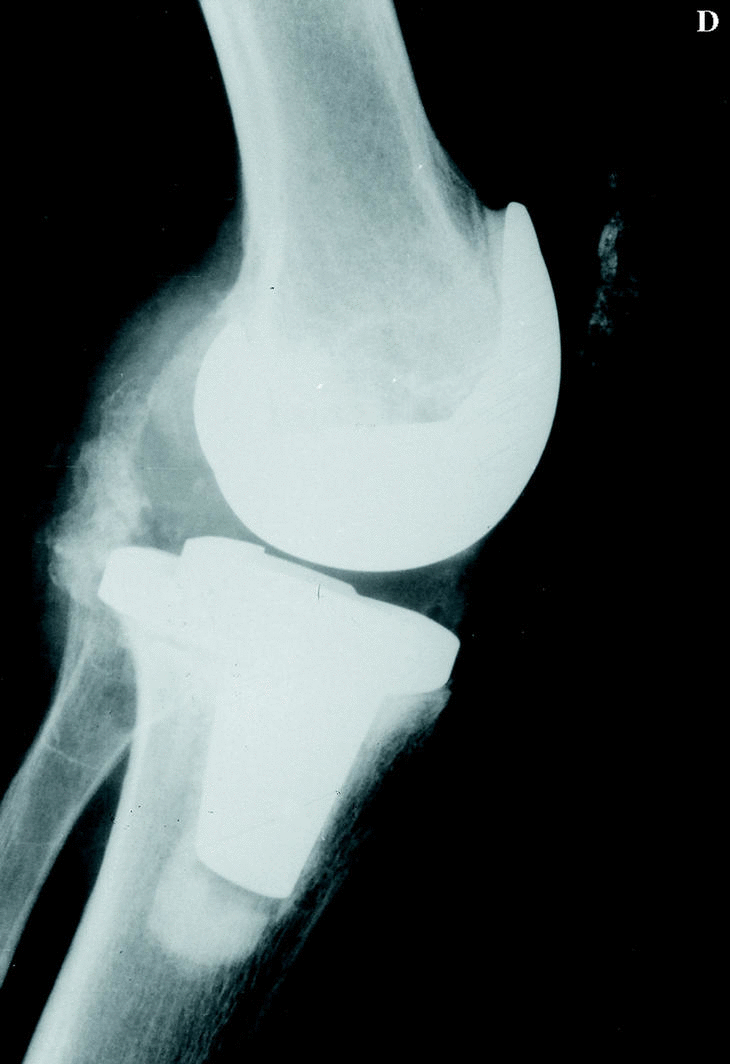
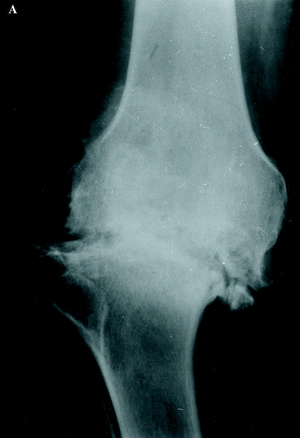
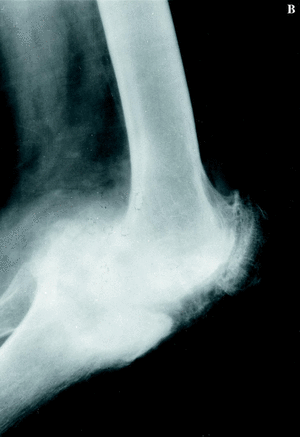
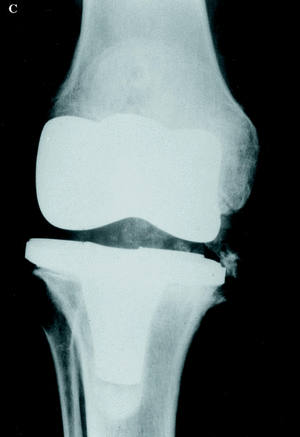
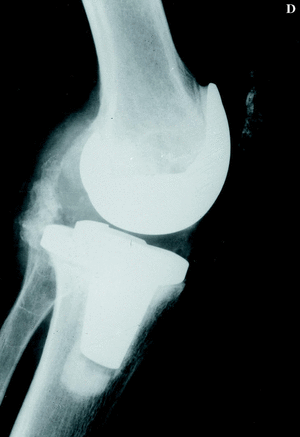
La rodilla es la articulación diana de la mayoría de los pacientes (Fig. 1). Es conveniente recordar que los resultados de la PTR no son tan buenos como en el paciente no hemofílico y que el número de complicaciones es mayor, especialmente en el paciente HIV positivo.3 En 1985 Lachiewicz y cols.16 publicaron 24 PTR implantadas en 14 pacientes. Con las siguientes complicaciones: dos infecciones tardías, un hematoma subcutáneo, una anemia hemolítica y un caso que desarrolló inhibidor. La edad media de los pacientes fue de 35 años y el seguimiento fue de 2 a 9 años; sus resultados fueron excelentes en 15 rodillas, buenos en seis, regulares en uno y malos en dos (los 2 casos referidos con infección profunda).
Figura 1. Prótesis de rodilla (NexGen, Zimmer) implantada en un paciente de 38 años con artropatía hemofílica dolorosa, con resultado satisfactorio. A: Rx AP preoperatoria. B: Rx lateral preoperatoria. C: Rx AP a los 5 años de la intervención. D: Rx lateral a los 5 años.
En 1988 Karthaus y Novakova13 publicaron 11 PTR colocadas a 8 pacientes, con un seguimiento de 2 a 8 años, que presentaron 10 complicaciones postoperatorias: epixtasis, hemartros, reacción anafiláctica, infección de tracto urinario con hematuria, flebitis recidivante en el lugar de punción venosa y fiebre de pocos días de duración, entre otras. No hubo infecciones en las heridas quirúrgicas. Sus resultados fueron excelentes o buenos en 9 rodillas, regulares en uno y malos en una rodilla. Todos los pacientes mejoraron de su dolor.
En 1989 Wiedel y cols.31 publicaron una serie de 97 PTR colocadas a 76 pacientes y constataron un aumento progresivo de infecciones agudas. También evidenciaron que los pacientes HIV+ estaban predispuestos a desarrollar infecciones. En 1993 Gregg-Smith y cols.10 publicaron un artículo referente a la artritis séptica en hemofilia en el que concluyeron que había un alto riesgo de infección secundaria en pacientes HIV+ a los que se les implantaran PTR. Por ello, para tales autores la PTR sólo debía usarse en determinados casos muy bien seleccionados. Contrariamente a ellos, Birch y cols.1 publicaron en 1994 una carta en la que hacían referencia a 15 PTR de las cuales sólo tuvieron una infección en un paciente HIV+ (5 años después de la intervención, tras sufrir un hemartros asociado a una extracción dental). Ocho de los pacientes eran HIV+ y sólo uno se infectó. Estos últimos autores animaban al uso de la PTR, señalando que la cirugía protésica de rodilla no aumentaba el riesgo de infección postoperatoria; también señalaron que en pacientes HIV+ con recuento bajo de CD4 era posible que la infección del HIV progresara. El tema del riesgo infeccioso postoperatorio en pacientes HIV+ se discutirá más adelante.
En 1996 Löfqvist y cols.18 publicaron 6 casos de PTR, de los cuales uno se infectó (en un paciente HIV+), que finalmente requirió de una artrodesis de rodilla. En 1997 Phillips y cols. publicaron20 14 PTR con resultados satisfactorios. En definitiva, a parte del riesgo infeccioso postoperatorio, la PTR es una intervención a tener en cuenta sólo en determinados casos muy seleccionados, a pesar de la controversia existente en la literatura revisada previamente. Al existir un porcentaje mayor de complicaciones y un porcentaje menor de resultados satisfactorios tras una PTR en hemofílicos que en la población no hemofílica, es opinión del autor que la PTR debe reservarse para casos muy concretos en hemofilia, siendo las expectativas de vida, la edad y el estado inmunológico factores esenciales para su indicación.
En la era de las artroplastias articulares es evidente que se debe indicar una PTR cuando el paciente hemofílico sufra de intenso dolor y marcada incapacidad a causa de las rodillas. Sin embargo, el riesgo de infección postoperatoria es preocupante cuando el paciente está gravemente inmunodeprimido a consecuencia del VIH. Esto no quiere decir que nunca se deba indicar una prótesis en hemofilia sino que el cirujano debe valorar cuidadosamente los riesgos y beneficios de la intervención.
En una serie de 37 prótesis en 26 pacientes el autor encontró un 84% de resultados buenos y excelentes, y un 16% de resultados regulares y malos. A pesar de los resultados mencionados, las complicaciones fueron frecuentes. Destacaron los hemartros postoperatorios, la pérdida de movilidad, la infección superficial de la herida, la artritis séptica, la dehiscencia de sutura, la paresia del nervio ciático poplíteo externo y el aflojamiento protésico. En definitiva, aunque los resultados de la PTR en hemofilia son inferiores a los obtenidos en el paciente con artrosis idiopática, la intervención proporciona grandes beneficios a la mayoría de los pacientes, mejorando el dolor, la contractura en flexión y la incapacidad funcional.27
Prótesis de cadera
Existen dos trabajos muy importantes referentes a la PTC en hemofilia. El artículo de Kelley y cols.14 de 1995 hace referencia a 34 PTC implantadas a 27 pacientes, con edad media de 38 años y seguimiento medio de 8 años; del total de pacientes 16 eran HIV+ y siete de ellos murieron a lo largo del seguimiento y tres sufrieron infecciones. Curiosamente estos autores constataron un alto porcentaje de aflojamiento en las prótesis cementadas con respecto a las no cementadas, lo que va en contra de todos los artículos referentes a PTC en pacientes no hemofílicos. También refirieron una elevada tasa de mortalidad y de infección profunda en los pacientes HIV+.
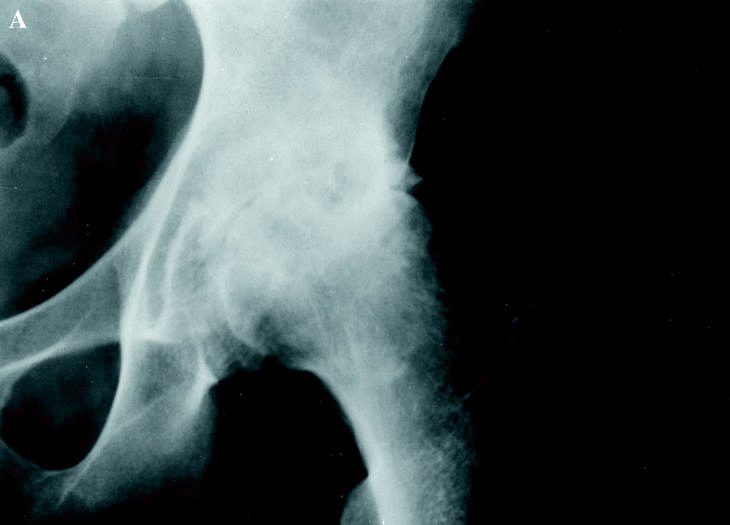
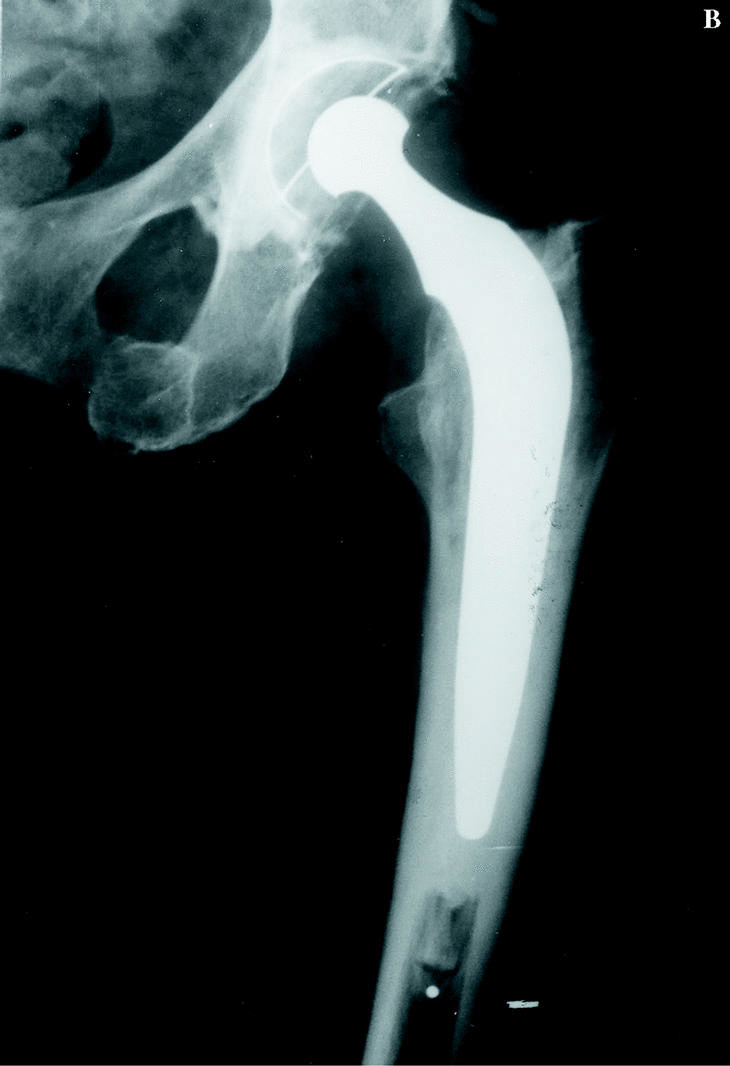
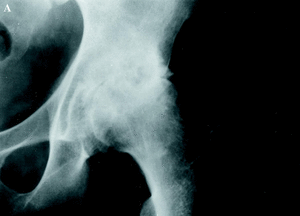
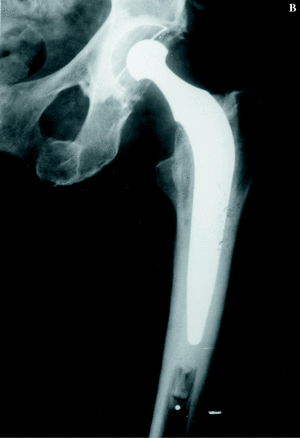
En 1996, Löfqvist y cols.17 publicaron una serie de 15 PTC. Dos de ellas necesitaron de recambio a causa de infección en pacientes HIV+. Phillips y cols.20 han publicado 9 PTC con resultados satisfactorios. En los artículos mencionados, el porcentaje de complicaciones fue mayor y el porcentaje de resultados satisfactorios fue menor que en pacientes no hemofílicos, especialmente en aquellos que eran HIV+. En definitiva, mi opinión es que la PTC tiene su indicación en casos también muy seleccionados, aunque en el caso de la cadera hay que tener en cuenta que no hay alternativa a la prótesis, como ocurre en la PTR (Fig. 2).
Figura 2. Prótesis de cadera en un paciente hemofílico de 42 años al que se le implantó una prótesis cementada de baja fricción de Charnley con un resultado muy satisfactorio. A: Rx preoperatoria mostrando signos de artropatía hemofílica. B: Rx a los 6 años de la intervención.
Un tema de interés es la conversión de una anquilosis espontánea de cadera en una prótesis, lo cual fue revisado por Strathy y Fitzgerald30 y Kilgus y cols.15 De estos trabajos se deduce que la razón fundamental para llevar a cabo dicha intervención es el dolor lumbar y de rodilla homolateral, a veces insoportable, que padecen estos pacientes. El autor realizó un caso de este tipo en hemofilia, con un resultado satisfactorio a medio plazo.27
Existe cierta controversia en la literatura ortopédica con respecto a convertir una anquilosis espontánea de cadera en una PTC. La mayoría de las anquilosis espontáneas son de tipo inflamatorio, de tipo séptico, o secundarias a tuberculosis o artrosis. Algo similar también ocurre en algunos pacientes hemofílicos. El motivo fundamental para pensar en convertir una anquilosis espontánea de cadera en una prótesis es el dolor intenso e insoportable en la rodilla homolateral y de la región lumbar. En el estudio realizado por Strathy y Fitzgerald30 sólo se encontró un fracaso protésico en veinte caderas operadas de 15 pacientes (5% de fracasos), y ello con un seguimiento medio de 10,4 años. Kilgus y cols.15 han publicado una serie de 28 casos con un porcentaje de supervivencia de la prótesis del 96%, a los 13 años de seguimiento.
Prótesis de otras articulaciones
Las artroplastias de hombro o codo no son frecuentes en hemofilia. Phillips y cols.20 hacen referencia a una prótesis de hombro y una prótesis de codo, ambas implantadas a un mismo paciente con resultado satisfactorio. A nivel del tobillo hoy en día es mucho más aceptada la artrodesis que la artroplastia, como demuestra el trabajo de Gamble y cols.7 referente a 10 artrodesis realizadas en 8 pacientes. Con dicha intervención se elimina el dolor, se paran las hemorragias e incluso se puede corregir en parte el equinismo del pie.
Otras intervenciones ortopédicas menos frecuentes
En este apartado ha de mencionarse que las contracturas articulares en flexión se pueden tratar mediante la utilización de fijadores externos de extensión progresiva, especialmente los fijadores circulares tipo Ilizarov.11 Dicho método implica una intervención quirúrgica para la colocación del fijador, con un postoperatorio muy complejo de cuidados del fijador y de manejo del dispositivo extensor del mismo, para lograr aproximadamente un máximo de 30° en un mes. Posteriormente se deberá retirar el fijador y colocar una ortesis que permita conservar la extensión ganada, e incluso mejorarla. Lo que este procedimiento logra es una extensión lenta pero progresiva de las partes blandas periarticulares (incluyendo los tendones, vasos y nervios). Un estiramiento brusco provocaría una paresia del nervio ciático poplíteo externo.
Debido a las intensas deformidades en valgo que a veces sufren los pacientes hemofílicos a nivel del codo, el nervio cubital puede verse implicado. Normalmente se detecta de forma precoz en forma de paresia cubital (parestesias y dolor en 4° y 5° dedos de la mano correspondiente). En tal situación está indicada la liberación y neurólisis del nervio cubital, en el surco epitrócleo-olecraniano. Es una intervención relativamente sencilla con un alto porcentaje de éxitos.26,27
En este apartado hay que señalar también las artrotomías por causas sépticas. Es sabido que los pacientes inmunodeprimidos suelen presentar cuadros de artritis séptica espontánea (hematógena) que incluso se pueden confundir con los hemartros. La presencia de fiebre y la punción articular para cultivo y antibiograma del líquido extraído confirmarán el diagnóstico. En muchas ocasiones la antibioterapia intravenosa resuelve el problema, aunque en ocasiones es necesario llevar a cabo una artrotomía de drenaje y lavado articular.8
También debe mencionarse la cirugía de extirpación quirúrgica de los pseudotumores. Aunque algunos pseudotumores pueden ser controlados mediante su curetaje y relleno con injerto óseo esponjoso y/o cola de fibrina2, la mayoría de las veces la mejor solución es su extirpación quirúrgica radical.9 La embolización arterial preoperatoria puede ser de ayuda en los pseudotumores gigantes de la pelvis.28
Finalmente debe hacerse referencia a los osteofitos y quistes subcondrales; a nivel del tobillo es frecuente que se desarrolle un gran osteofito anterior que ocasiona grandes molestias en esa zona y que a veces hace necesaria su resección.22 Aunque es un procedimiento puramente sintomático suele ser muy eficaz, y se puede realizar por una pequeña vía anterior al tobillo o mediante artroscopia. También es frecuente, sobre todo en la rodilla y en el hombro, que aparezcan grandes quistes subcondrales en las mesetas tibiales o en la cabeza humeral que además de dolor pueden ocasionar un hundimiento del cartílago articular, que favorecerá el desarrollo de la artropatía en la articulación correspondiente. El curetaje y relleno con injerto óseo esponjoso de los quistes subcondrales grandes es un procedimiento en cierta medida profiláctico, que además de aliviar el dolor provocado por ellos parece retrasar el desarrollo de la artropatía.26
Fracturas
Las fracturas en el paciente hemofílico no son frecuentes, dada su tendencia a llevar una vida sedentaria para evitar traumatismos que puedan provocar sangrados. Sin embargo, con los modernos tratamientos profilácticos de la enfermedad es cada vez más frecuente que los pacientes hemofílicos puedan sufrir una fractura como el resto de la población. Aunque en realidad puede sufrir cualquier tipo de fractura, en nuestra experiencia las más comunes son las de antebrazo y mano sin desplazar, que curan simplemente con inmovilización enyesada. Es importante resaltar que el yeso cerrado, que normalmente se utiliza para las fracturas en general, tiene el peligro de provocar un síndrome compartimental en el paciente hemofílico. Además de un control exhaustivo de la coagulación se debe vigilar estrechamente la movilidad y el dolor de los dedos, tratando de dignosticar el síndrome compartimental lo antes posible (en caso de que se produzca). Una apertura quirúrgica urgente del compartimento (por ejemplo en el antebrazo) evitará un daño funcional grave e irreparable.27
También se pueden encontrar fracturas desplazadas subsidiarias de tratamiento quirúrgico, mediante reducción y osteosíntesis. En la experiencia del autor se han tratado fracturas de cuello femoral (con clavo-placa deslizante DHS), fracturas diafisarias de fémur (con clavo intramedular AO cerrojado), fracturas supracondíleas femorales (con clavo-placa deslizante DCS), etc. Las fracturas más frecuentes en hemofilia son las supracondíleas del fémur y ello probablemente se deba a la osteoporosis local y a la pérdida de movilidad de la rodilla que normalmente sufren las personas con hemofilia. Como se mencionó previamente, si existe un flexo de rodilla previo, la fractura supracondílea se deberá aprovechar para extender completamente la rodilla afecta. Las normas habituales para el tratamiento de fracturas deben ser seguidas estrictamente en el paciente hemofílico. Un control previo y postoperatorio de la hemostasia es fundamental para obtener un resultado satisfactorio.
El problema del VIH
En la mayoría de los pacientes adultos existe el problema añadido de la infección con el virus de inmunodeficiencia humana. También en muchos de ellos la hepatitis C está presente. La infección VIH hace que un gran número de pacientes tenga un estado de inmunodeficiencia más o menos intenso en el momento de la cirugía.20,21 De hecho, si el número de linfocitos CD4 es menor de 200/mm3 en el momento de la cirugía, el riesgo de infección postoperatoria puede aumentar considerablemente. Sin embargo, cuando los síntomas sean tan intensos que sea imprescindible la cirugía, ésta se deberá llevar a cabo con las habituales medidas de protección del equipo quirúrgico y con el paciente debidamente informado del riesgo que corre.
Parece hoy en día bastante aceptado el hecho de que el riesgo de infección postoperatoria tras una prótesis articular es muy alto en el paciente hemofílico HIV+. Un estudio de 115 centros de 37 estados de Estados Unidos dirigido por Ragni y cols.21 señala que la tasa de infección postoperatoria en pacientes hemofílicos HIV+ con recuento de CD4 menor de 200/mm3 parece ser elevado cuando se le compara con la población general. De hecho, de 27 PTR se infectaron ocho, y de 7 PTC se infectó uno en dicho grupo de pacientes. Esos datos equivalen a un 30 y un 15% respectivamente, lo que multiplica ampliamente el riesgo normal de las PTC y PTR en la población sana que suele ser de un 5%. Por ello Ragni y cols.21 concluyen que un tratamiento vigoroso y precoz es necesario ante la sospecha de infección, siendo obligatoria una adecuada profilaxis antibiótica para cualquier acto quirúrgico en este grupo de pacientes. Y finalmente, que la indicación de la posible intervención quirúrgica debe estar basada en la valoración de los riesgos y beneficios. En mi opinión, una prótesis articular es una intervención con un riesgo desmesurado de infección postoperatoria en los pacientes HIV+ con < 200 CD4. No debe olvidarse que una prótesis infectada necesita de un recambio protésico o de una artrodesis, y que tales intervenciones aumentarán el riesgo de nuevas infecciones.
Conclusiones
El paciente hemofílico del año 2000, incluso en los países llamados del primer mundo en el que se utilizan modernas terapias profilácticas de la enfermedad, suele alcanzar la vida adulta con importantes deformidades articulares (en varias articulaciones) que le ocasionan una incapacidad funcional bastante notable. La cirugía ortopédica del adulto hemofílico suele ser compleja y con el consiguiente riesgo de sangrado (si falla el control hematológico) y de infección (en los casos de inmunodeficiencia grave por el HIV). La estrecha colaboración entre cirujanos ortopédicos, hematólogos, médicos rehabilitadores, fisioterapeutas y otros especialistas es básica para el tratamiento adecuado de estos pacientes.