El objetivo de este estudio es determinar las características epidemiológicas, la presentación clínica y el tratamiento de los niños con artritis séptica en nuestro medio.
Material y métodoSe revisaron retrospectivamente 141 niños con una artritis séptica tratados en el Hospital Universitario La Paz (Madrid) entre los años 2000 y 2013. Se recogieron datos relativos al paciente, la articulación afectada, la presentación clínica, los valores analíticos, el aspecto, la tinción Gram y el cultivo del líquido articular, las pruebas de imagen y el tratamiento.
ResultadosEl 94% de los pacientes eran menores de 2 años de edad. La localización más frecuente fue la rodilla (52%), seguida de la cadera (21%). La artritis séptica se confirmó en el 53% de los pacientes. El 49% de ellos no presentaron fiebre ni febrícula inicialmente y el 18% tenían una VSG (mm/h) o PCR (mg/l) menor de 30 en la analítica inicial. El líquido articular fue purulento en el 45% de los casos y turbio en el 12%. La tinción Gram mostró bacterias en el 4%. El cultivo del líquido fue positivo en el 17%. Staphylococcus aureus fue el patógeno más frecuente, seguido de Streptococcus agalactiae, Streptococcus pneumoniae y Kingella kingae. La antibioterapia se administró por vía intravenosa 7 días, seguido de vía oral 21 días. Se realizó una cirugía en el 18% de los pacientes.
ConclusionesLa confirmación diagnóstica solo se obtuvo en el 53% de los pacientes. Algunas artritis sépticas confirmadas no presentaron el cuadro clínico/analítico clásico, por lo que es necesario un alto índice de sospecha inicial de la enfermedad por parte del traumatólogo o del pediatra.
The aim of this study is to determine the epidemiological features, clinical presentation, and treatment of children with septic arthritis.
Material and methodA retrospective review was conducted on a total of 141 children with septic arthritis treated in Hospital Universitario La Paz (Madrid) between the years 2000 to 2013. The patient data collected included, the joint affected, the clinical presentation, the laboratory results, the appearance, Gram stain result, and the joint fluid culture, as well as the imaging tests and the treatment.
ResultsMost (94%) of the patients were less than 2 years-old. The most common location was the knee (52%), followed by the hip (21%). The septic arthritis was confirmed in 53%. No type of fever was initially observed in 49% of them, and 18% had an ESR (mm/h) or CRP (mg/l) less than 30 in the initial laboratory analysis. The joint fluid was purulent in 45% and turbid in 12%. The Gram stain showed bacteria in 4%. The fluid culture was positive in 17%. Staphylococcus aureus was the most common pathogen found, followed by Streptococcus agalactiae, Streptococcus pneumoniae, and Kingella kingae. Antibiotic treatment was intravenous administration for 7 days, followed by 21 days orally. Surgery was performed in 18% of cases.
ConclusionsThe diagnosis was only confirmed in 53% of the patients. Some of the confirmed septic arthritis did not present with the classical clinical/analytical signs, demonstrating that the traumatologist or paediatrician requires a high initial level of clinical suspicion of the disease.
La artritis séptica infantil es una enfermedad con consecuencias desastrosas si no se realiza un tratamiento precoz1-3. La sospecha clínica es importante para poder realizar un diagnóstico temprano que permita un tratamiento precoz. Sin embargo, hay gran variabilidad en el manejo de esta enfermedad2,4-10. Nuestra institución sigue una guía clínica para el diagnóstico y tratamiento de la artritis séptica11. El objetivo de este estudio es determinar las características epidemiológicas, la presentación clínica, la etiología y el tratamiento llevado a cabo en los niños con artritis séptica en nuestro medio, evaluando de ese modo la guía clínica que se utiliza actualmente en nuestro hospital, el Hospital Universitario La Paz (Madrid).
Material y métodosSe trata de un estudio retrospectivo que incluye a 141 pacientes menores de 14 años de edad que fueron atendidos en nuestro hospital entre los años 2000 y 2013 con el diagnóstico de una artritis séptica.
La guía clínica para el manejo de las artritis sépticas en niños que se sigue en nuestro hospital11 implica la realización en todo paciente con sospecha de artritis séptica de una radiografía y una ecografía de la articulación afectada, así como una analítica sanguínea que incluya un hemograma y reactantes de fase aguda (VSG y PCR). Se debe realizar una artrocentesis o una artrotomía (no deja claro quién toma la decisión de realizar una u otra) en aquellos casos con una VSG (mm/h) o una PCR (mg/l) mayor de 30. En aquellos casos en los que se obtenga un líquido articular purulento se procederá al ingreso del paciente con tratamiento antibiótico empírico administrado de forma intravenosa. Por otro lado, en aquellos casos en que se obtenga un líquido articular no purulento o cuando no haya sido posible obtener líquido articular en las primeras 48h desde el inicio de la clínica, se valorará, en función de la clínica, el ingreso con tratamiento antibiótico o remitir el paciente a la consulta externa de Reumatología Infantil. La guía no deja claro si Traumatología Infantil debe valorar al paciente en algún momento, cuándo es necesario realizar una cirugía para limpiar la articulación, qué servicio debe hacerse cargo del ingreso del paciente o quién debe realizar el seguimiento del paciente y durante cuánto tiempo.
Se recogieron los datos demográficos del paciente, la articulación afectada, la fecha de inicio de los síntomas, los datos referentes a la presentación clínica (la posible afectación general, la temperatura corporal en el momento del ingreso, la presencia de signos inflamatorios, la capacidad para soportar peso y la restricción de la movilidad de la extremidad afectada) y los resultados de la analítica de sangre: recuento de leucocitos, PCR y VSG. En aquellos casos en los que se realizó una artrocentesis, se registró el aspecto del líquido articular, el resultado de la bioquímica del líquido articular, la tinción Gram y el cultivo microbiológico. También se recogieron datos referentes al tratamiento realizado: el antibiótico administrado, su vía de administración y la duración del tratamiento, así como la realización o no de una artrotomía para lavar la articulación. Todos los pacientes fueron valorados inicialmente por un pediatra e ingresados en un hospital infantil a cargo de Pediatría General, Reumatología Pediátrica, Infecciosas Pediátricas o Traumatología Infantil. Se registró qué servicio se hizo cargo del ingreso.
De manera retrospectiva, se consideró que hubo una confirmación diagnóstica de una artritis séptica cuando existía un cultivo positivo del líquido articular o de las muestras tomadas durante la realización de una artrotomía, cuando se confirmó la presencia de bacterias en la tinción Gram del líquido articular, o cuando la artrocentesis mostró un líquido articular purulento. Se valoró la presencia de posibles secuelas descritas en la literatura.
ResultadosEl estudio comprende 141 pacientes con una edad media de 1,6 años (mediana 1,1), siendo el 94% de ellos menores de 2 años de edad. Los datos demográficos de la muestra se describen en la tabla 1. La localización más frecuente fue la rodilla (52%).
Respecto a la presentación clínica, el 29% de todos los pacientes presentaron una incapacidad para la marcha o una limitación de la movilidad de la articulación afectada. En el momento de acudir a Urgencias, el 16% de todos los pacientes presentaron fiebre (media 38,7°C) y el 37% febrícula (media 37,6°C). El 47% de todos los pacientes se encontraban afebriles en el momento de acudir a Urgencias. La analítica inicial mostró una media de 15.077 leucocitos (DE 4.960), una VSG de 59 (DE 26,5) mm/h y una PCR de 46 (DE 48) mg/l. Ningún paciente había sido sometido previamente a una cirugía ortopédica, por lo que se consideró que la vía de diseminación fue hematógena en todos los casos.
Se realizó una ecografía de la articulación afectada en el 47% de todos los pacientes, demostrando la presencia de derrame articular en el 39% del total de los pacientes. Se realizó una artrocentesis en el 80% de todos los pacientes, siendo el aspecto del líquido purulento en el 57% de ellos, hemático en el 1%, normal en el 17%, y desconocido (no se describe en la historia) en el 25%.
Se realizó una tinción Gram del líquido articular en el 51% de todos los pacientes, siendo positivo solo en el 10% de los 72 casos en los que se realizó una tinción Gram (7 pacientes). Se realizó un cultivo del líquido articular en el 77% de todos los pacientes, siendo positivo solamente en 24 pacientes (17% del total de pacientes). Los patógenos identificados en los cultivos se describen en la tabla 2.
Patógenos identificados en los cultivos microbiológicos
| Patógeno | % |
|---|---|
| Staphylococcus aureus | 23 |
| Streptococcus agalactiae | 19 |
| Streptococcus pneumoniae | 15 |
| Kingella kingae | 15 |
| Streptococcus pyogenes | 8 |
| Escherichia coli | 4 |
| Staphylococcus capitis | 4 |
| Acinetobacter baumannii | 4 |
| Staphylococcus epidermidis | 4 |
| Bacillus sp. | 4 |
Nosotros confirmamos retrospectivamente, de acuerdo con los criterios expuestos en el apartado «Material y métodos», la presencia de una artritis séptica en 74 pacientes (53% de todos los pacientes): 24 pacientes con un cultivo positivo (17% de todos los pacientes), 7 pacientes con bacterias en la tinción Gram (5% de todos los pacientes), y 65 pacientes con un líquido articular purulento (46% de todos los pacientes).
Respecto a la temperatura corporal, debemos resaltar que el 49% de todos los pacientes (69 casos) no presentaron fiebre ni febrícula en el momento de acudir a Urgencias; y que en la mitad de ellos (34 pacientes; 24% de todos los casos) nosotros confirmamos retrospectivamente el diagnóstico de artritis séptica: 29 pacientes por presentar un aspecto purulento del líquido articular, 4 pacientes por presentar bacterias en la tinción Gram, y 11 pacientes por presentar un cultivo positivo del líquido articular (Streptococcus agalactiae en 4 casos, Streptococcus pneumoniae en un caso, Streptococcus no especificado en un caso, Staphylococcus capitis en un caso, Staphylococcus coagulasa negativo no especificado en un caso, Bacilo sp. en un caso, y Kingella kingae en 2 casos). Con respecto a estos 34 pacientes con una artritis séptica confirmada pero que no presentaron inicialmente fiebre ni febrícula, los reactantes de fase aguda estaban elevados (VSG [mm/h] >30 o PCR [mg/l] >30) en 28 pacientes (38% de los pacientes con confirmación diagnóstica; 20% de todos los pacientes) y, por lo tanto, hubieran sido recogidos por la guía clínica; mientras que 6 pacientes (8% de los pacientes con confirmación diagnóstica; 4% de todos los pacientes) presentaron una VSG (mm/h) o PCR (mg/l) menor de 30 y, por lo tanto, no se les debería haber diagnosticado artritis séptica según los criterios de nuestra guía clínica, y se tratarían de falsos negativos de la guía clínica.
Respecto a los reactantes de fase aguda, debemos resaltar que el 17% de todos los pacientes (24 casos) presentaron, en el momento de acudir a Urgencias, un valor de la VSG (mm/h) o de la PCR (mg/l) menor de 30; y que en la mitad de ellos (13 pacientes, 9% de todos los pacientes) nosotros confirmamos retrospectivamente el diagnóstico de artritis séptica: 12 pacientes por presentar un aspecto purulento del líquido articular y 5 pacientes por presentar un cultivo positivo del líquido articular (S. agalactiae, Streptococcus pyogenes, S. capitis, Escherichia coli y K. kingae). Por lo tanto, 13 pacientes con una artritis séptica confirmada presentaron una VSG (mm/h) y una PCR (mg/l) menores de 30 en la analítica inicial. El recuento de leucocitos medio de estos 13 pacientes fue de 11.861 (rango 7.020-20.000) y todos ellos presentaron febrícula en el momento de acudir a Urgencias.
Por otro lado, al 6% de todos los pacientes no se les debería haber diagnosticado artritis séptica de acuerdo con la guía clínica, al no haber presentado fiebre ni febrícula en el momento del ingreso, tener una VSG (mm/h) y una PCR (mg/l) menores de 30, un aspecto del líquido articular no purulento, una ausencia de bacterias en la tinción Gram y un resultado negativo en el cultivo del líquido articular.
El tratamiento antibiótico se realizó inicialmente por vía intravenosa en el 96% de los casos durante una media de 6,7 días (DE 5; mediana 5), seguido de vía oral durante una media de 21 días (DE 7,5). El 4% de los pacientes recibieron antibióticos vía oral desde el inicio.
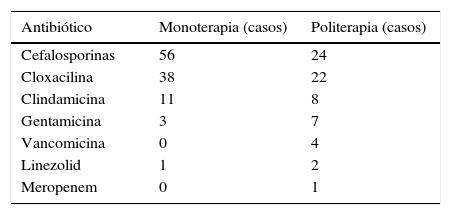
Los antibióticos utilizados se describen en la tabla 3. El 70% de los pacientes recibieron una monoterapia antibiótica. Los antibióticos de la familia de las cefalosporinas fueron los antibióticos más utilizados (57%). La pauta de politerapia más utilizada fue una penicilina más una cefalosporina (41%), siendo la combinación más utilizada cloxacilina junto con cefotaxima.
Se realizó una artrotomía en el 18% de los casos (25 pacientes), con un retraso medio de 1,8 días (DE 3,5; mediana 1) desde el inicio de los síntomas: 16 caderas, 7 rodillas, un tobillo y un codo.
El servicio encargado del paciente fue Reumatología Infantil en el 86% de los pacientes, Traumatología Infantil en el 7%, Infecciosas Pediátricas en el 4% y Pediatría General en el 3%. La Unidad de Traumatología Infantil fue consultada en el 27% de los pacientes que no estuvieron a su cargo.
DiscusiónLa artritis séptica continúa siendo una enfermedad poco frecuente en nuestro medio, con una mayor afectación de las articulaciones de carga como la rodilla o la cadera. En nuestra serie la articulación más afectada fue la rodilla, seguida de la cadera, de manera similar a la mayoría de las series publicadas1,8,10. Sin embargo, otros autores han encontrado una afectación mayor en la cadera que en la rodilla9. En cualquier caso, todas las series coinciden en que las extremidades inferiores están implicadas con mayor frecuencia que la extremidades superiores1,8-10.
La mayoría de los pacientes afectados en nuestra serie, al igual que en la mayoría de series descritas en la literatura1,8,9,12, eran menores de 2 años (94%). La vía hematógena es la vía de infección en la mayoría de las osteomielitis y las artritis sépticas7.
La presentación clínica de la artritis séptica suele corresponderse con fiebre, debilidad, incapacidad para cargar peso en el miembro afectado o inmovilidad de la articulación afectada. Los síntomas y signos en niños pequeños son poco específicos, como tumefacción, pérdida de movilidad de la articulación afectada, llanto excesivo al ser sujetados por los padres o cojera o incapacidad para la marcha en caso de afectación de las extremidades inferiores8,12. En nuestra serie, el 29% de los pacientes presentaron una pérdida de movilidad articular o una incapacidad para cargar peso; y tan solo el 16% de los pacientes presentaron fiebre. Creemos que conviene destacar que el 46% de los pacientes con una artritis séptica confirmada retrospectivamente no presentaron fiebre ni febrícula en el momento de acudir a Urgencias. Ninguno de los casos con confirmación diagnóstica y ausencia de fiebre o febrícula estaba causado por un Staphylococcus aureus. Es posible que otros patógenos de baja agresividad provoquen un cuadro clínico menos florido. Por tanto, conviene tener en cuenta que la clínica puede ser sutil, siendo necesario un alto índice de sospecha inicial de la enfermedad por parte del pediatra.
Por otro lado, la sinovitis transitoria presenta típicamente una historia y una exploración clínica similares a la de la artritis séptica, siendo frecuente tener dificultades en el diagnóstico diferencial entre estas 2 entidades13. Además, la sinovitis transitoria es mucho más frecuente que la artritis séptica. Kocher et al.14 presentaron en 1999 4 parámetros clínicos y analíticos con un alto poder predictor para el diagnóstico de artritis séptica de cadera. Estos parámetros incluían una fiebre termometrada mayor de 38,5°C, la imposibilidad de cargar peso sobre el miembro afectado, un recuento de leucocitos superior a 12.000cel/ml y una VSG mayor de 40mm/h. Posteriormente, Levine et al.15 encontraron que la PCR era el mejor parámetro independiente para determinar la presencia de infección. Caird et al.16, en 2006, añadieron una PCR mayor de 20mg/l a los 4 parámetros de Kocher et al.14. Según los autores, la probabilidad de que un niño presente una artritis séptica de cadera es del 99% si 4 de estos 5 criterios están presentes. El problema estriba en que estos criterios se desarrollaron únicamente para la afectación de la cadera y no para el resto de las articulaciones. Además, otros autores han encontrado una sensibilidad del 20% y un valor predictivo positivo de artritis séptica de tan solo el 60% cuando los 5 criterios estaban presentes13. En cualquier caso, si existen dudas en el diagnóstico, deben realizarse una artrocentesis y un cultivo del líquido articular3.
La guía clínica de nuestro hospital establece que ante la sospecha de artritis séptica se deben solicitar una analítica y pruebas de imagen (ecografía y/o radiografía simple de la articulación). La VSG ha demostrado un mayor valor predictivo positivo si se combina con el valor de la PCR16,17. Si la analítica muestra un aumento de PCR y/o VSG mayores de 30, debe continuarse el estudio de una artritis séptica. En caso contrario, el pediatra debe pensar en otros procesos. El 83% de nuestros pacientes presentaron una VSG y/o PCR aumentadas en la analítica realizada en Urgencias. Solo el 52% de estos pacientes con una VSG y/o PCR aumentadas presentaron una artritis séptica confirmada retrospectivamente. Por otro lado, el 18% de los pacientes con una artritis séptica confirmada presentaron una VSG o PCR menor de 30 en la analítica inicial. Más aún, el 8% de los pacientes con una artritis séptica confirmada retrospectivamente no presentaron fiebre ni febrícula en el momento del ingreso, ni tenían una VSG o una PCR mayor de 30 en la analítica inicial. Por lo tanto, un alto índice de sospecha clínica por parte del pediatra o del traumatólogo es fundamental para el diagnóstico precoz de una artritis séptica.
Respecto a las pruebas de imagen, hay que tener en cuenta que una radiografía simple puede no mostrar ninguna alteración durante los primeros días de la enfermedad4. La ecografía, sin embargo, permite demostrar la existencia de derrame articular desde el primer momento, excluyendo por tanto otros problemas. El problema de la ecografía es que es una técnica observador-dependiente y que, aunque muestra la existencia de derrame, no es capaz de diferenciar si ese derrame se debe a una artritis séptica o a una sinovitis transitoria5,6. En nuestra serie se realizó una ecografía solamente al 47% de los casos, demostrándose en la inmensa mayoría de ellas la presencia de derrame.
El análisis de líquido articular y su cultivo debe ser realizado de forma sistemática como parte del diagnóstico, con el propósito de establecer un tratamiento adecuado3. En nuestro hospital solo se realizó un cultivo del líquido articular en el 77% de los pacientes, obteniendo un cultivo positivo en tan solo el 22% de ellos. Esta tasa de cultivos positivos es inferior a la publicada por otros autores (55%)7. Algunos autores recomiendan combinar el hemocultivo con el cultivo del líquido articular para tener mayor evidencia de la etiología bacteriana7. Sin embargo, nosotros no hemos recogido los datos de los hemocultivos porque estos no se realizaban de forma sistemática.
En cuanto a los resultados microbiológicos, el patógeno más frecuentemente hallado en los cultivos de nuestros pacientes fue S. aureus, seguido de S. agalactiae, S. pneumoniae, K. kingae y S. pyogenes. Estos hallazgos son similares a los publicados por otros autores2-4,8-10,18. Clásicamente los patógenos más frecuentemente implicados en las artritis sépticas de niños eran el Haemophilus influenzae, seguido de Staphylococcus y Streptococcus3,7. Se ha producido un drástico descenso de las infecciones causadas por el H. influenzae desde la aparición de su vacuna en 19803. Nosotros no hemos obtenido ningún cultivo positivo para H. influenzae. Sin embargo, al igual que señalan otros autores1,2,4,10, aparecen cada vez con mayor frecuencia cultivos positivos de patógenos menos agresivos como K. kingae.
En nuestra serie se ha confirmado retrospectivamente el diagnóstico de artritis séptica cuando había un cultivo microbiológico positivo del líquido articular, la presencia de bacterias en la tinción Gram del líquido articular o un aspecto purulento del líquido articular. De acuerdo con estos criterios, el 53% de los pacientes presentaron una artritis séptica confirmada; siendo nuestra tasa de sobrediagnóstico alta (47%). Por otro lado, nuestra tasa de cultivos positivos (22%) es mucho más baja que la descrita en otras series (55%)7, lo que puede significar que la obtención de las muestras o su manejo no sea el correcto. En cualquier caso, debido a la importancia del tratamiento precoz de la artritis séptica, es preferible cierto grado de sobrediagnóstico a que haya casos con un diagnóstico tardío.
Respecto al tratamiento, clásicamente se ha considerado la artrotomía, en combinación con el tratamiento antibiótico, como el tratamiento de elección de las artritis sépticas4. Muchos autores consideran que un tratamiento antibiótico adecuado es insuficiente2,8, siendo indispensable la descompresión quirúrgica de la articulación afectada para prevenir la destrucción del cartílago y la epífisis subyacente. Sin embargo, estudios recientes concluyen que se puede prescindir del tratamiento quirúrgico cuando la terapia antibiótica es adecuada e instaurada precozmente8,9. En nuestra serie de pacientes se realizó una artrotomía solamente en el 18% de los casos. Este porcentaje es similar al 26% publicado por Al Saadi et al.8. Es importante que la artrotomía se realice en los primeros 4 días desde el inicio de los síntomas para evitar secuelas importantes a largo plazo. La artrotomía en nuestra serie se realizó con un retraso medio desde el inicio de los síntomas de 1,8 días. Sin embargo, el seguimiento de nuestros pacientes es corto y no podemos evaluar las posibles secuelas sobre la fisis o el cartílago articular.
Otro punto controvertido ha sido la duración del tratamiento antibiótico y su vía de administración. El antibiótico debe establecerse de forma inicial por vía intravenosa para alcanzar lo antes posible una concentración óptima en el plexo vascular que rodea a la articulación3,19. Se ha recomendado cambiar a antibioterapia oral cuando el paciente haya permanecido afebril durante más de 24h, haya mejorado el derrame y el rango de movilidad de la articulación y la PCR se estén normalizando10. La transición a terapia oral de forma rápida al cabo de una semana y manteniéndola durante otras 3 o 4 semanas parece ser la pauta de elección en la actualidad10. En nuestra serie, el tratamiento antibiótico se mantuvo vía intravenosa una media de 6,7 días en todos los pacientes, pasando después a una administración vía oral durante una media de 21 días. Sin embargo, estudios recientes no encuentran diferencias en cuanto a eficacia del tratamiento antibiótico según la duración del mismo9,10, por lo que parece posible disminuir el tiempo de duración del tratamiento antibiótico en aquellos casos con una buena evolución clínica y analítica.
Las limitaciones del estudio incluyen las inherentes a la naturaleza retrospectiva del estudio, la falta de hemocultivos, el hecho de que nuestros criterios de confirmación diagnóstica pueden excluir casos con una artritis séptica debida a un patógeno de baja agresividad, o la falta de seguimiento a medio plazo de los pacientes. Es necesario realizar una evaluación a largo plazo de nuestros pacientes para conocer la incidencia real de secuelas.
En conclusión, se han encontrado casos de artritis sépticas confirmadas que no presentaron el cuadro clínico/analítico clásico. Por ese motivo, la sospecha clínica por parte del traumatólogo o del pediatra es muy importante para poder realizar un diagnóstico precoz que permita instaurar el tratamiento antibiótico y evite la aparición de secuelas.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este estudio ha sido presentado en el Congreso Anual de la Sociedad Española de Cirugía Ortopédica y Traumatología que tuvo lugar en Valencia el 23-25 de septiembre de 2015.